Раневая инфекция особенности ухода за больными с гнойными ранениями
Давайте вспомним, что в ответ на попадание микробов в организм в тканях и органах развивается стереотипная реакция – инфекционно-воспалительный процесс. С клинической точки зрения выделяют две его стадии - серозно-инфильтративную и гнойно-некротическую. В первую стадию показано консервативные лечение, направленное на обратное развитие воспаления и полное его купирование. Для этого используют антибактериальные, противовоспалительные средства, физиотерапию, витамины, обезболивание и детоксикацию организма.
Во вторую стадию происходит отторжение погибших тканей, образование гноя и детрита в очаге деструкции. В данный период абсолютно показано оперативное лечение, которое по современным требованиям должно быть активным и включать: 1) операцию хирургическую обработку гнойного очага, 2) адекватное дренирование раны, 3) возможно раннее закрытие раневого дефекта, 4) рациональную антибиотикотерапию и 5) иммунокоррекцию.
Операция хирургическая обработка гнойного очага выполняется в отсроченном порядке в дневное время опытным хирургом-септологом с соблюдением всех правил асептики под общим обезболиванием. Исключение составляют больные с анаэробной инфекцией. У них эта операция проводится по экстренным показаниям в силу быстрого распространения инфекционно-воспалительного процесса, что резко ухудшает состояние пациента и увеличивает объём вмешательства. Во время операции рассекают ткани над эпицентром очага, полноценно ревизуют гнойник, вскрывают затеки, производят по возможности радикальную некрэктомию. Образовавшуюся гнойную рану промывают раствором антисептика и дренируют её. На рану накладывают асептическую повязку и больного доставляют в палату.
В ближайшее время после операции контролируют состояние повязки. Обильное её промокание кровью свидетельствует о продолжающемся кровотечении. В этом случае выполняют немедленную ревизию раны и останавливают кровотечение. Любое оперативное вмешательство сопровождается болью. В послеоперационном периоде целесообразно применение ненаркотических аналгетиков (анальгин).
Важным фактором, способствующим успешному заживлению раны, является дренирование раны. Предпочтение отдают способам, позволяющим активно аспирировать экссудат из раны. Среди них используют проточно-промывные системы, которые определяют специфические особенности ухода за больными. Следует помнить, что адекватная работа любой дренажной системы сопряжена с соблюдением двух условий. Во-первых, трубчатый дренаж хорошо функционирует лишь при постоянном его промывании какой-либо жидкостью, сохраняя тем самым его проходимость. В противном случае трубки закупориваются свертками крови, некротическими массами и подсыхающим гноем, и они прекращают выполнять свое предназначение. Во-вторых, для работы такой системы необходима ее герметизация, как физическое условие принудительного выведения экссудата из раны. Эти обстоятельства учитывают при осуществлении ухода.
Для промывания раны используют антисептик или другую стерильную жидкость. При налаживании дренажной системы и при ее функционировании соблюдают правила асептики. Емкость для экссудата подвешивают к кровати, чтобы избежать случайного её опрокидывания, в т.ч. во время уборки помещения. Дренаж опускают в банку-сборник, содержащую антисептик. Длину дренажа подбирают индивидуально так, чтобы он не ограничивал движения больного. В течение суток и во время смены емкости обязательно измеряют количество отделяемого и результаты регистрируют в истории болезни.
Уход за дренирующей системой включает ежедневную смену повязки вокруг дренажа. Один раз в сутки все соединительные трубки заменяют. Если это невозможно, то также ежедневно трубки и приспособления для аспирации промывают проточной водой, удаляя из просвета гной, желчь и другое содержимое. Затем дренажи помещают на 2-3 часа в раствор, состоящий из 1% перекиси водорода и 0,5% синтетического моющего средства. Снова промыв проточной водой, трубки и другие используемые средства кипятят в течение 30 минут.
При использовании в качестве дренажа перчаточной резины, марлевой салфетки, трубки с расчетом на пассивный отток отделяемого наложенная на рану повязка быстро промокает экссудатом, пачкая постельное белье. Нередко больные неопрятны, они касаются гноя руками, плохо их моют, загрязняют мебель и окружающие предметы, распространяя микробы в помещении и за его пределы. Во избежание этого приходится подбинтовывать повязку или полностью менять ее 2-3 раза в сутки, безусловно, соблюдая все необходимые правила.
При выполнении перевязки в палате надо помнить, что в воздухе любого помещения содержатся микроорганизмы, которые могут попасть в рану. Они обладают устойчивостью к используемым в этом стационаре антибактериальным препаратам. Данное обстоятельство объясняет опасность такого вторичного инфицирования раны. В этом случае трудно подобрать эффективно действующее средство, и воспалительный процесс приобретает затяжное течение. Вместе с тем, во время перевязки в палате больной становится источником расширения микробного спектра воздуха помещений. Бактерии неизбежно попадают из раны в окружающую среду и затем воздушно-капельным путем заносятся в рану другого больного, вторично его инфицируя.
Перед перевязкой в палате выполняют влажную уборку с дезосредствами и проветривают помещение. Во время перевязки недопустима смена белья и хождение по палате больных и персонала.
Весь необходимый материал и инструменты доставляют на специальном передвижном столе или на лотке, обеспечивая такую же асептичность работы, как в перевязочной. Предметы берут с некоторым избытком, чтобы избежать излишней суеты и ходьбы. Использованный материал складывают в специальную ёмкость (тазик, мешок).
Рациональная антибиотикотерапия является составной частью комплексного лечения больных с гнойной инфекцией. Она проводится строго по показаниям, гипертермия не может быть признана сама по себе показанием для такого лечения. При проведении антибиотикотерапии нужно иметь информацию о флоре и чувствительности ее к антибиотикам. Анализ осуществляют раз в 7 дней. До получения его результатов проводят лечение средствами широкого спектра действия. При назначении антибиотика учитывают аллергический анамнез пациента. Во избежание осложнений (сыпь, отек Квинке, анафилактический шок и даже летальный исход) до лечения проводят пробы.
Пристального внимания заслуживает негативное действие антибиотиков на органы (ототоксическое, нефротоксическое). При их патологии антибиотики, обладающие подобным побочным эффектом, не назначают. В ряде случаев используют одновременно два и более антибиотика с учётом их взаимодействия (антагонизм, синергизм).
При назначении антибиотиков определяют оптимальную разовую дозу, ритмичность и путь введения препарата, курс лечения. В дальнейшем при необходимости переходят на другой препарат, который назначают с учетом тех же принципов. Выполнение этих требований позволяет поддерживать концентрацию действующего вещества на терапевтическом уровне. В противном случае создаются условия для селекции патогенных микробов, устойчивых к лекарствам вплоть до антибиотикозависимости. Соблюдение же принципов рациональной антибиотикотерапии - залог успеха в лечении воспалительных заболеваний и эффективное средство профилактики развития госпитальных штаммов бактерий, как этиофактора нозокомиальной инфекции.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Рана - это нарушение целостности кожи, слизистых оболочек, с возможным повреждением глублежащих тканей, возникающее в результате воздействия механических, термических, химических, электрических, радиационных факторов. Повреждение поверхностных слоев кожи и слизистых оболочек, называется ссадиной, царапиной.
Классификации ран
1.По происхождению:
- Операционные (наносятся преднамеренно, в асептических условиях, создаются благоприятные условия для заживления);
- Случайные (все остальные раны, считаются первично инфицированными).
2. В зависимости от вида травмирующего агента:
- Резанные (наносятся острым предметом (нож, стекло, бритва), окружающие ткани мало повреждены, края раны ровные, зияют, кровотечение обильное, боль умеренная, заживают, как правило, первичным натяжением);
- Колотые (наносятся острым и длинным предметом (узкий нож, штык, шило, гвоздь), входное отверстие маленькое, глубокий раневой канал, болевой синдром слабо выражен, наружное кровотечение, как правило, отсутствует, но м.б. внутреннее, большой риск развития анаэробной инфекции и повреждения внутренних органов).
- Рубленные (наносятся острым тяжелым предметом (топор, сабля), болевой синдром выражен, большой участок некроза вокруг раны, повреждаются глублежащие ткани, кровотечение умеренное).
- Ушибленные, рваные, размозженные (наносятся тупым предметом - молотком, камнем, бревном, болевой синдром выражен, в окружающих тканях - повреждения и кровоизлияния. Размозженные ткани - благоприятная среда для развития инфекции).
- Укушенные (возникают от укуса животного или человека, особенность: загрязненность вирулентной микрофлорой ротовой полости животного или человека, края раны неровные, заживление происходит медленно, риск развития бешенства).
- Огнестрельные (осколочные, пулевые, дробовые; слепые, сквозные, касательные, малое входное отверстие и большое выходное, повреждение внутренних органов, сосудов, нервов, благоприятные условия для развития анаэробной инфекции).
- Отравленные (возникают в результате попадания в рану химических или биологических отравляющих веществ - укусы змей, насекомых и др.).
3. По сложности:
- Простые (повреждается кожа, подкожная клетчатка, мышцы),
- Сложные (повреждаются внутренние органы, кости).
4. По отношению к полостям:
- Непроникающие (сохранена целостность полости брюшины, плевры, твердой мозговой оболочки);
- Проникающие (нарушена целостность полостей тела, м.б. без повреждений или с повреждениями внутренних органов).
5. По количеству повреждающих факторов:
- Неосложненные (воздействие одного механического агента);
- Осложненные (воздействие механического агента в сочетании с другими. Например, рана + яд, рана + радиация, рана + ожог.
6. По степени инфицированности:
- Асептические (наносятся в операционной при соблюдении правил асептики);
- Свежеинфицированные (все случайные раны);
- Гнойные (чаще развиваются при несоблюдении правил асептики в послеоперационный период).
Клинические проявления ран:
Степень выраженности клинических проявлений ран зависит от локализации раны, механизма повреждения, глубины повреждения, и общего состояния организма.
Боль.
Кровотечение.
Нарушения функции.
Отек.
Гиперемия.
6. Зияние-расхождение краев раны.
Алгоритм доврачебной помощи при ранах:
1. Остановка кровотечения любым временным способом.
2.Наложение асептической повязки.
3.Обезболивание при угрозе шока (анальгетики, простейшие противошоковые мероприятия).
4.Транспортная иммобилизация (при обширных повреждениях мягких тканей, крупных сосудов, нервов, костей).
5.Выбор способа транспортировки.
6.Транспортировка в ЛПУ.
Nb!При проникающих ранениях грудной клетки - окклюзионная повязка;
При проникающих ранениях брюшной полости с выпадением внутренних органов (эвентрация) - последние не вправлять.
Раневой процесс:
Раневой процесс (или процесс заживления) - это изменения, происходящие в ране и связанные с ними реакции всего организма.
Общие реакции организма протекают в 2 стадии:
1. Продолжается в течение 1-4 суток после травмы. В этот период усиливаются процессы жизнедеятельности - повышается t тела, слабость, снижение трудоспособности. В ОАК - лейкоцитоз со сдвигом влево. При кровопотере - снижение количества эритроцитов и гемоглобина. В ОАМ -белок.
2. Начинается с 4-5 дня, когда купируются признаки воспаления и интоксикации, стихает боль, снижается t тела, нормализуются лабораторные анализы крови и мочи.
Местная реакция организма на ранение протекает в 3 фазы:
1 фаза - фаза гидратации (воспаления) - 1-5 день;
2 фаза - фаза дегидратации (регенерации) - 6-14 день;
3 фаза - фаза рубцевания и эпителизации - от 15 суток до 6 мес.
1 фаза гидратации: в результате повреждения сосудов, происходит экссудация плазмы, лимфы, из сосудистого русла выходят форменные элементы (лейкоциты, лимфоциты, макрофаги). Развивается отек, инфильтрация тканей лейкоцитами, создаются условия для очищения раны от некротизированных тканей.
2 фаза дегидратации:начинается с 6-го дня после травмы и характеризуется развитием восстановительных регенераторных процессов. В ране происходит интенсивный рост новых кровеносных и лимфатических сосудов, улучшается кровообращение, уменьшается гипоксия, и постепенно стихает воспаление. В ране созревает грануляционная ткань, которая способствует ликвидации дефекта.
3 фаза рубцевания и эпителизации:начинается с 15-го дня. В этот период, начиная с краёв раны, происходит закрытие дефекта эпителием, параллельно созревает соединительная ткань и образуется рубец. Окончательное формирование рубца заканчивается к 6 месяцу.
Трехфазная схема заживления ран является универсальной для всех видов ран. Однако существуют факторы, влияющие на скорость раневого процесса:
1. Возраст больного.
2. Упитанность и масса тела.
3. Интенсивность кровоснабжения в зоне поражения.
4. Вторичное инфицирование.
5. Состояние водно-эликтролитного баланса.
6. Состояние иммунитета.
7. Сопутствующие хронические заболевания.
8. Прием противовоспалительных препаратов.
Виды заживления ран:
Различают три классических вида заживления ран:
1) первичным натяжением,
2) вторичным натяжением,
1. Заживление первичным натяжением - это наиболее совершенный вид заживления, т. к. происходит в короткие сроки с образованием тонкого рубца. Так заживают асептические операционные раны, или поверхностные раны небольших размеров. Края раны плотно соприкасаются и склеиваются за счет фибрина. Одновременно нарастает эпителий с краев раны.
2. Заживление вторичным натяжением -происходит при большом зиянии краев раны, наличии нагноения, избыточной грануляционной ткани.
Грануляционная ткань - особый вид соединительной ткани, представляет собой нежные мелкозернистые образования, которые кровоточат при малейшем повреждении. Основная функция грануляционной ткани - защита раны от проникновения микробов. Грануляции могут быть избыточными (гипергрануляции), тогда их иссекают, или недостаточными (гипогрануляции), тогда их стимулируют, например солкосерилом. И бывают нормальные грануляции, когда ими заполнена вся рана.
3.Заживление под струпом -происходит при незначительных поверхностных повреждениях (ссадинах, царапинах, потертостях). На поверхности ран происходит свертывание излившейся крови, лимфы, тканевой жидкости. Образуется плотная корка (струп), который играет роль защитной повязки. Под этой коркой быстро образуется эпидермис, и струп отторгается.
Принципы лечения ран, возможные осложнения:
Операционные раны: Эти раны условно асептические, резаные. Операция заканчивается наложением швов, если в ране скапливается экссудат, то устанавливают дренаж. В конце операции накладывается асептическая повязка. Основная задача в лечении этих ран - создать условия для заживления раны первичным натяжением.
Случайные раны: Все случайные раны считаются инфицированными. Метод лечения выбирают в зависимости от характера и локализации раны.
Поверхностные раны (ссадины, царапины) достаточно обработать асептическим раствором и наложить асептическую повязку.
Для большинства случайных ран ведущим методом лечения является первичная хирургическая обработка (ПХО). ПХО проводится в сроки до 24 - 48 часов, лучше в первые 6-8 часов и должна быть по возможности одномоментной и исчерпывающей.
ПХО выполняется после туалета раны с соблюдением правил асептики.
Порядок проведения туалета раны: снять старую повязку, закрыть рану стерильной салфеткой, провести частичную санитарную обработку кожи вокруг раны.
Показания для ПХО:
1. Обширные раны мягких тканей.
2. Размозженные раны.
4. Раны, сильно загрязненные землей.
5. Раны, с повреждениями крупных сосудов, нервов, костей.
Противопоказания для ПХО:
4. Развитие гнойного воспаления.
Основные этапы ПХО:
1. Обработка операционного поля.
2. Ограничение операционного поля стерильным бельём.
3. Повторная обработка операционного поля.
4. Местная анестезия.
5. Рассечение раны.
6. Ревизия раневого канала.
7. Иссечение краев, дна, стенок раны.
8. Окончательный и тщательный гемостаз.
9. Восстановление анатомической целостности тканей (наложение швов).
10. Наложение асептической повязки.
12. Профилактика столбняка по показаниям.
Виды кожных швов:
Кожные швы в зависимости от сроков их наложения разделяются на:
1. Первичные швы - накладываются сразу после проведения ПХО.
2. Первично-отсроченные швы - накладываются во время ПХО, а затягиваются через 5-6 дней после стихания воспаления, при огнестрельных ранах.
3.Ранние вторичные швы - накладываются через 8-15 дней на гранулирующую рану, при этом грануляции не иссекают.
4. Поздние вторичные швы - накладываются через 20-30 дней после иссечения дна и краев раны.
Роль медицинской сестры в уходе за ранами после ПХО:
Для успешного заживления раны первичным натяжением медицинская сестра обеспечивает проведение следующих мероприятий.
1. Обезболивание: выбор положения больного в постели с учетом локализации раны, введение анальгетиков по назначению врача.
2. Профилактика вторичного инфицирования: наблюдение за повязкой, помощь врачу в смене повязки, обеспечение асептики при инструментальной перевязке, введение АБ по назначению врача.
3. Ускорение процессов заживления: пузырь со льдом на область послеоперационной раны, тепловые процедуры, ФТО, начиная с 3-го дня, ранняя активизация больного.
4. Контроль общего состояния: наблюдение за внешним видом, измерение АД, ЧСС, ЧДД, t, обеспечение ОАК, ОАМ по назначению врача.
5. Снятие кожных швов: подготовка инструментов, обеспечение асептики при выполнении манипуляции.
Местное лечение:
В1 фазураневого процесса необходимо уничтожить микроорганизмы, обеспечить отток раневого содержимого, очистить рану от некротических масс, уменьшить признаки воспаления. Это достигается следующими действиями:
1. Промывание раны растворами антисептиков (перекись водорода, фурацилин).
2. Постановка дренажей или рыхлая тампонада раны.
4. Нельзя мазевые повязки, если сильно выражена экссудация.
5. Для удаления продуктов некролиза применяются протеолитические ферменты (трипсин, химотрипсин).
6. Смена повязок осуществляется по мере их промокания.
Во 2 фазураневого процесса основной задачей является уничтожение микробов и стимуляция регенераторных процессов. В эту фазу образуется грануляционная ткань, она очень нежная и ранимая. Поэтому:
1. Перевязки должны быть редкими, старую повязку необходимо снимать осторожно.
2. Используются повязки с жирорастворимыми мазями, эмульсиями, линиментами (бальзамический линимент по А.В.Вишневскому).
3. Для уничтожения микробов применяют АБ - синтомициновая, тетрациклиновая, гентомициновая мази.
В 3 фазу рубцевания и эпителизацииприменяют:
1. Повязки с индифферентными, стимулирующими мазями.
2. ФТО - УФО, лазерное облучение, магнитотерапию.
Общее лечение:
2. Дезинтоксикационная терапия.
Простые методы детоксикации:
- инфузионная терапия (физиологический раствор, гемодез),
- форсированный диурез (в течение суток вводят 4-9 л растворов со скоростью 80-100 к/мин, затем вводят лазикс 40-200мг или маннитол 1г/кг.
Методы интракорпоральной детоксикации:
- перитонеальный диализ (удаление токсинов через брюшину),
- энтеросорбция (санация ЖКТ и нормализация внутренней среды организма путем промывания желудка и дачи слабительного),
- операция замещения крови.
Методы экстракорпоральной детоксикации:
3.Активизация защитных сил организма (левомизол, тимоген, тимолин, т-активин, гамма-глобулин, интерфероны).
4. Противовоспалительная терапия (салицилаты, стероидные и нестероидные препараты)
5. Симптоматическое лечение.
Комбустиологиейназывается наука о лечении ожогов.
ОЖОГ - это повреждение кожи, слизистых оболочек и глубже лежащих тканей, вызванное чрезвычайным воздействием: высокой температурой, химическими веществами, электричеством или лучевой энергией.
По причине возникновения различают ожоги:
- термические: пламя, пар, горячие жидкости, расплавленный металл, нагретые предметы;
- химические: кислоты, щелочи, фосфор, бытовая химии;
- электрические: электроисточник, молния;
- лучевые: солнечная радиация, световое излучение ядерного взрыва, электросварка.
Классификация ожогов в зависимости от глубины:
А) Поверхностные ожоги:
1. Краснота, отек, боль в очаге повреждения. Поврежден поверхностный слой эпидермиса. Чувствительность сохранена.
11. Краснота, боль, отек, образование пузырей с серозным содержимым. Повреждается вся толща эпидермиса до ростковой зоны. Чувствительность резко повышена (прикосновение, спиртовая и волосковая проба).
111а. Эпидермис отсутствует (слущивается), дно ожоговой раны багрово-красного цвета с белесоватыми участками некрозов и точечными кровоизлияниями. Краснота и отек вокруг обожженного участка. Чувствительность есть. Повреждены эпидермис, ростковая зона и часть дермы. Восстановление медленное. Источники восстановления - волосяные луковицы, потовые железы, эпителизация с краёв ожога.
Б) Глубокие ожоги:
111б. Имеется глубокий участок омертвения всех слоев кожи. Струп белого или черного цвета, плотный, четко отделяется от окружающих тканей. Полная потеря чувствительности в области струпа. На дне струпа видны расширенные кровеносные сосуды, кровь в них не циркулирует. Обширный отек за пределами очага поражения.
1У. Глубокий струп, распространяющийся на всю толщу кожи, подкожную жировую клетчатку и глубже лежащие анатомические образования вплоть до кости. Потеря чувствительности полная.
При ожогах 111б и 1У степени повреждены все слои кожи. Самозаживление невозможно.
Определение глубины ожоговой поверхности:
1. Местный осмотр ожоговых ран,
2. Изучение анамнеза ожоговой травмы,
3. Применение диагностических проб:
- спиртовая проба: прикосновение шарика, смоченного спиртом, при поверхностном ожоге - болезненно, при глубоком - безболезненно.

- температурный метод: температура кожи в области глубоких ожогов снижается на 1-1,5 град.
Определение площади ожоговой поверхности:
[youtube.player]Еще с детства мы узнаем о том, что такое рана. Маленькие детки сбивают коленки до крови, взрослые могут легко пораниться острыми предметами, люди военных профессий могут получить пулевое ранение. У одних заживает все легко и просто, а у других может начать развиваться инфекция раневая. Что это за инфекция, каковы причины и ее симптомы, как проводится диагностика и в чем состоит особенность лечения, рассмотрим далее.
Описание раневой инфекции
Прежде всего, несколько слов о том, что такое рана. Это нарушение целостности кожного покрова тела в результате внешнего насилия. Раны могут быть:
- Поверхностными.
- Глубокими.
- Проникающими.
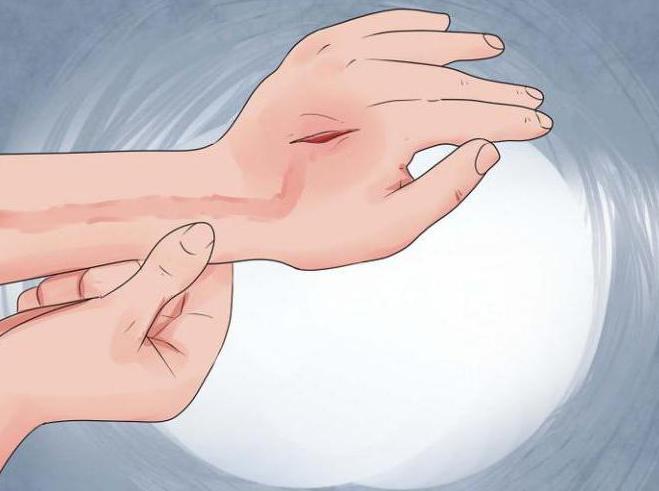
Если случайно появилась на теле рана любого происхождения, кроме тех, что получены в результате хирургического вмешательства, она уже первично загрязнена микробами. Операционные раны считаются асептичными потому, что наносятся на тело стерильными инструментами, в стерильных условиях. Если не соблюдаются правила асептики и антисептики, или на рану не была наложена своевременно стерильная повязка, возможно занесение вторичной инфекции.
На то, насколько случайная рана заражена микробами, влияет несколько факторов:
- Условия, в которых рана получена.
- Характер орудия, которым она нанесена.
Инфекция раневая - это результат развития патогенной микрофлоры в полости раны, то есть происходит осложнение раневого процесса. При случайных ранах инфицирование происходит в результате первичного загрязнения, этому способствует несвоевременное наложение стерильной повязки или неправильная обработка раны. Что касается хирургических ран, инфицирование здесь, как правило, вторичное, из–за ослабленного состояния организма больного, или внутрибольничное инфицирование.
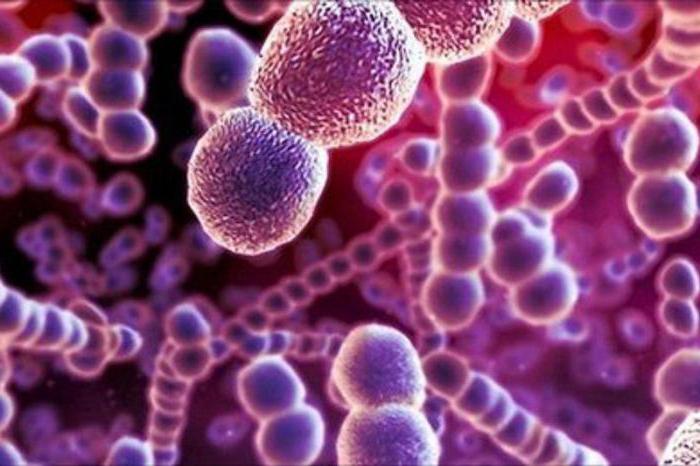
Возбудители раневой инфекции
Самый распространенный возбудитель инфекции раневой - стафилококк.
Гораздо реже встречаются:
Виды раневой инфекции
В зависимости от того, какие микробы попадают в рану и как развивается процесс, раневая инфекция бывает следующих видов:
- Гнойная раневая инфекция. Возбудителями ее являются стафилококки, кишечная палочка, стрептококки и многие другие. Микробы такого вида находятся в воздухе, в гное, на предметах. При попадании в организм и при условии наличия там благоприятной среды может развиться острое гнойное заболевание. Заражение раневой поверхности такими бактериями приведет не только к нагноению, но и будет способствовать распространению инфекции дальше.
- Анаэробная раневая инфекция. Возбудителями являются микробы столбняка, гангрены, злокачественного отека, бациллы. Место нахождения таких возбудителей - это, прежде всего, земля, особенно удобренная навозом. Поэтому частички почвы в ране являются самыми опасными, так как возможно развитие анаэробной инфекции.
- Специфическая инфекция. Возбудителями становятся палочка Леффера и гемолитический стрептококк. Такая инфекция может быть занесена со слизью, слюной, из воздуха, из тканей, соприкасающихся с раной, при разговоре, воздушно-капельным путем.
- Эндогенная инфекция. Микробы, находящиеся в самом организме пациента, могут попасть в рану при оперативном вмешательстве или после него. Распространяется инфекция по кровеносным сосудам. Хирургические раневые инфекции можно предотвратить. Необходимо правильно обработать кожные покровы антисептическими растворами, а также руки и инструмент перед оперативным вмешательством.
Классификация раневой инфекции
Помимо того, какой возбудитель спровоцировал раневую инфекцию, выделяют еще и несколько ее форм. Инфекция раневая может быть общей формы и местной. Первая является наиболее тяжелой. Развивается сепсис, он может быть как с метастазами, так и без. Опасность летального исхода очень велика. А к местным формам относят:
- Инфицирование раны. Имеется четкая граница между живой и поврежденной тканью. Причина - низкая сопротивляемость инфекциям.
- Абсцесс околораневый. Имеет капсулу, которая соединена с раной и отделяется от здоровых тканей.
- Флегмона. Инфекция выходит за пределы раны и имеет свойства распространяться.
- Гнойный затек. Развивается как следствие плохого дренажа. Гной собирается и распространяется в тканях.
- Свищи. Поверхность раны уже затянута, а внутри остался инфекционный очаг.
- Тромбофлебит. Инфекция распространяется на тромб, как осложнение далее переходит на вены.
Стоит знать: чтобы инфекция появилась и смогла развиваться, необходима благоприятная среда и много других факторов. Об этом поговорим далее.
Причины раневой инфекции
Существует несколько факторов, которые могут поспособствовать развитию инфекционного процесса в ране:
- Нарушение и несоблюдение норм асептической обработки раны.
- Нестерильный перевязочный материал.
- Отсутствие оттока из раны.
- Особенность хирургического вмешательства на полых органах, например толстом кишечнике.
- Наличие хронических инфекций в организме (тонзиллит, пиелонефрит, больные зубы).
- Степень загрязнения раны.
- Количество поврежденных тканей.
- Иммунный статус организма.
- Наличие инородных тел в ране, сгустков крови, некротических тканей.
- Большая глубина повреждения.
- Плохое кровоснабжение поврежденных тканей.
- Наличие таких заболеваний, как сахарный диабет, цирроз, лейкемия, ожирение, злокачественные образования.
Инфекция раневая начинает активизироваться в том случае, если количество микробов в ране начинает превышать критический уровень - это 100 тысяч микроорганизмов на 1 мм ткани. Это показатель для здорового человека, если же человек болен, то уровень критический может быть гораздо ниже.
Каковы симптомы раневой инфекции?
Как распознать, что инфекция раневая имеет место? Вот несколько симптомов ее проявления:
- Повышение температуры тела.
- Покраснение участка кожи вокруг раны.
- При пальпации вокруг раны возникает ощущение боли.
- Отек.

Наличие таких признаков и симптомов всегда говорит о том, что анаэробная раневая инфекция имеется. Развиться она может на 3-7 день после получения раны. Для того чтобы назначить эффективное лечение, необходимо провести диагностику.
Диагностика раневой инфекции
Конечно же, даже визуально видно по внешнему виду, выделениям, запаху, что инфекция раневая прогрессирует. Но для того чтобы назначить эффективное лечение, необходимо установить, какие бактерии вызвали инфекционный процесс. Для этого необходимо взять мазок из раны. При этом надо придерживаться нескольких правил:
- Материал необходимо брать из глубоких участков раны в достаточном количестве.
- Его берут до того, как начинают применять антибиотики.
- В лабораторию материал необходимо доставить в течение 2 часов.
После проведения исследований и выявления бактерий назначают лечение. Об этом далее.
Как лечат раневую инфекцию
Очень важно не оставлять без терапии раневые инфекции. Лечение таких патологий состоит в хирургическом вмешательстве и в назначении эффективных противомикробных препаратов. Возможно также назначение обезболивающих лекарственных средств.
Хирургическое вмешательство - это:
- Широкое вскрытие инфицированной раны.
- Тщательное промывание и санация раневой полости.
- Иссечение мертвых тканей.
- Дренаж гнойных участков.
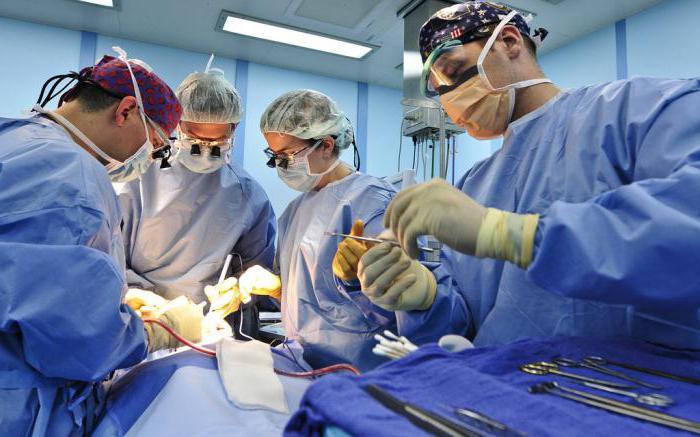
Далее требуется регулярная обработка раны антисептиками.
Антибиотики назначает врач с учетом специфики заболеваний, чувствительности к установленным бактериям, взаимодействия их с другими препаратами, а также влияния лекарства на организм пациента.
Применять антисептики для промывания ран также необходимо с особой осторожностью, так как раствор всасывается и при непереносимости может вызвать осложнения. Они не должны вызывать болевых ощущений. Необходимо следить за реакцией организма на длительное использование антисептиков. В некоторых случаях замедляется процесс заживления.
Будьте внимательны: самолечение может усугубить состояние вашего здоровья!
Для лучшего заживания раны рекомендуется укреплять и стимулировать иммунитет и защищать пораженный участок от случайных повреждений.
Профилактические мероприятия
Профилактика раневой инфекции заключается в следующем:
- Повышение активности иммунитета, защитных функций организма.
- Соблюдение осторожности с целью исключения получения травм.
- Незамедлительная обработка раны антисептиком и наложение стерильной повязки.

Столбняк - осложнение раневого процесса
Возбудителем столбняка является анаэробная спороносная палочка. Она легко проникает через любые кожные повреждения и поврежденную слизистую. Опасность состоит в том, что поражает она нервную систему.
В нашей стране положено делать профилактические прививки против столбняка. Если даже пациент перенес это заболевание, иммунитет к нему не вырабатывается - периодически необходима вакцинация.
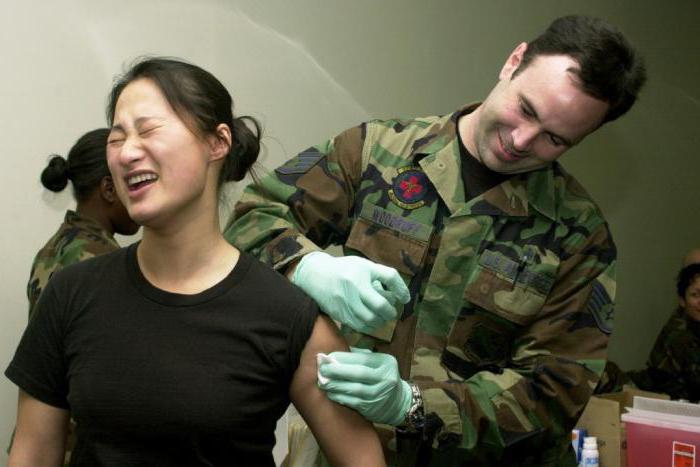
Для профилактики столбняка пациентам с большими повреждениями тканей вводят противостолбнячный иммуноглобулин или сыворотку.
Профилактическая прививка от столбняка дает гарантию того, что при повреждении кожных покровов человек не заболеет столбняком.
Берегите себя, укрепляйте иммунитет и не получайте раны. И раневая инфекция никогда вас не потревожит.
[youtube.player]Читайте также:


