Мочеполовые инфекции у женщин после родов
Если вы заметите у себя подобные симптомы – обращайтесь к врачу!
Что такое послеродовые инфекции?
Ваше восстанавливающееся тело может быть уязвимо к определенным инфекциям после рождения ребенка. Некоторые послеродовые инфекции фактически начинают назревать во время родов, хотя они часто не проявляются в течение нескольких дней или даже недель после родов.
Общие инфекции включают в себя:
- Эндометрит, инфекция эндометрия (слизистая оболочка матки)
- Мастит, инфекция молочной железы
- Инфицированный разрез
- Инфекция мочевыводящих путей
Эндометрит
У вас выше риск развития инфекции эндометрия, если у вас было кесарево сечение, и этот риск еще выше, если у вас были преждевременные роды.
Это также выше, если ваши роды были очень долгими или был длительный промежуток времени между тем, как отошли воды и вы родили. Среди женщин, которые рожают естественным путем, риск выше для тех, у кого стимулируют роды.
Мастит
Мастит инфекции молочной железы поражает 1 из 10 кормящих матерей и чаще встречается у мам с трещинами сосков. (Маловероятно, что женщина, не кормящая грудью, заболеет маститом, хотя это может произойти, когда ее грудь набухает до того, как уйдет молоко.)
Инфицированный разрез
Если у вас было кесарево сечение, ваш шов может инфицироваться. (После вагинального родоразрешения возможно заражение места эпизиотомии, хотя это редко.) У 16 процентов женщин, имеющих кесарево сечение, воспаляется шов, обычно в течение недели после родов.
Инфекция мочевыводящих путей
Вы более уязвимы для развития инфекции мочевыводящих путей после родов, особенно если у вас был катетер в мочевом пузыре или эпидуральная анестезия.
Каковы симптомы послеродовой инфекции?
Многие инфекции сопровождаются лихорадкой, ознобом или общим чувством болезни или дискомфорта, и иногда это единственные очевидные симптомы. Другие симптомы, на которые следует обратить внимание:
Боль в нижней части живота, слабая лихорадка или дурно пахнущие лохии (признаки эндометрита).
Болезненная, твердая, теплая, красная область (обычно только на одной груди) и лихорадка, озноб, мышечные боли, усталость или головная боль (признаки мастита).
Покраснение, выделения, припухлость, тепло или усиливающаяся слабость или боль вокруг места разреза или раны (будь то разрез кесарева сечения, эпизиотомия или рваная рана) или разрез, который выглядит, как будто он начинает отделяться.
Затрудненное мочеиспускание, болезненное мочеиспускание, ощущение, что вам нужно мочиться часто и срочно, но при этом мало или ничего не выходит, или моча мутная или кровянистая (признаки инфекции мочевыводящих путей).
Что мне делать, если я думаю, что у меня есть инфекция?
Поскольку невылеченная инфекция может быстро стать серьезной, важно заранее предупредить вашего лечащего врача, если у вас жар или какой-либо другой симптом, описанный выше.
(Возможно, вы слышали, что нагрубание молочных желез может вызвать температуру. Хотя это может произойти, не думайте, что нагрубание является причиной послеродовой лихорадки. Вместо этого позвоните своему врачу.)
Вам дадут антибиотики для лечения инфекции. Обязательно сообщите своему врачу, если вы кормите грудью, потому что это повлияет на то, какие лекарства она прописывает. Обычно достаточно пероральных антибиотиков, но в некоторых ситуациях вам могут понадобиться внутривенные антибиотики и, возможно, другое лечение. (Например, если у вас есть зараженная рана, ее, возможно, придется вскрыть хирургическим путем и почистить.)
Вы, вероятно, почувствуете себя лучше через несколько дней после начала приема антибиотиков, но важно пройти полный курс, даже если ваши симптомы исчезнут. Спросите своего врача, сколько времени должны занять лекарства, чтобы начать работать, и обязательно сообщите ей, если вам кажется, что они не помогают в течение того периода времени. Возможно, вам придется перейти на другое лекарство, или может быть что-то еще происходит.
Пейте много жидкости, чтобы предотвратить обезвоживание, и как можно больше отдыхайте, чтобы помочь вашему организму бороться с инфекцией.
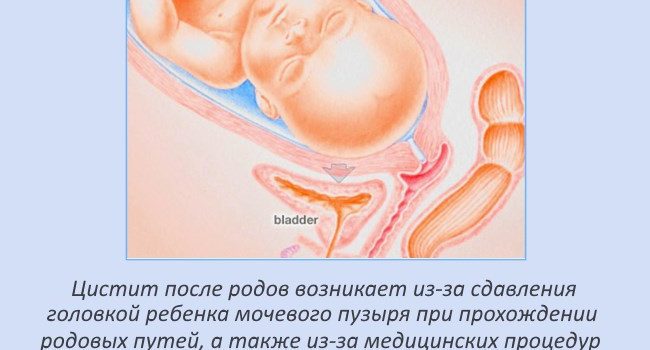
Довольно распространенным является цистит после родов, который развивается по множеству причин. Лечение цистита после родов проводится только по назначению врача, чтобы не принести вред ребенку, так как все вещества поступают в его организм с грудным молоком.
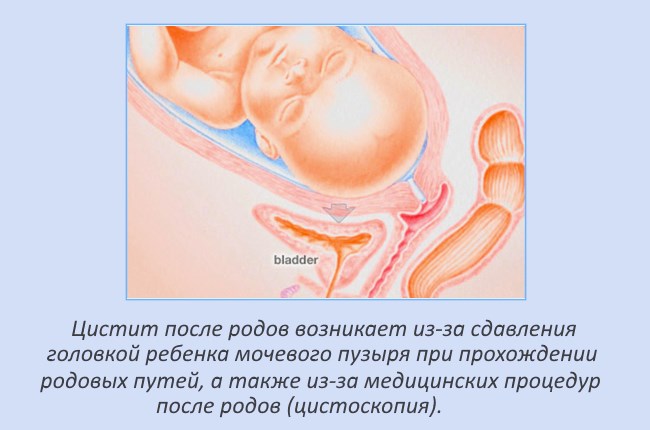
Цистит после родов у женщин
У женщин цистит проявляется намного чаще, чем у мужчин. Это обусловлено тем, что женская уретра намного короче. Цистит после родов развивается достаточно часто. Тому служат следующие причины:
- продвижение плода по родовым путям приводит к нарушению кровотока в малом тазу, что является фактором риска для развития цистита;
- сразу после рождения ребенка всем женщинам проводится катетеризация мочевого пузыря. Катетер может стать переносчиком возбудителя;
- в первые несколько суток нарушается иннервация нервных окончаний, из-за чего могут отсутствовать позывы в туалет. Женщинам необходимо каждые 2 часа опорожнять мочевой пузырь. Накопление мочи в мочевом пузыре является благоприятной средой для размножения патогенных микроорганизмов;
- основной причиной цистита является переохлаждение. В послеродовом периоде это может быть из-за пузыря со льдом. Однако это является обязательной мерой профилактики кровотечения, которое может развиться из-за недостаточного сокращения матки;
- после родов в организме женщины происходят гормональные изменения, которые способны ослаблять иммунную защиту;
- во время родов происходит потеря крови;
- предрасполагающим фактором является наличие инфекции во влагалище. В норме в нем имеется микрофлора, но при воздействии определенных факторов развивается цистит.
Также может развиться стерильная форма цистита. Это происходит из-за сдавления головкой плода мочевого пузыря. Появляется в тех случаях, когда ребенок большой, но кесарево сечение назначено не было. Симптомы цистита после родов такие же, как и у небеременных женщин. В процессе родов включаются все резервы женского организма, что приводит к его истощению. Это обеспечивает благоприятную среду обитания для патогенной микрофлоры.

Лечение цистита после родов при грудном вскармливании
Диагностика позволит определить, какой вид бактерий вызвал заболевание и подобрать антибиотики, воздействующие на них. Лечение цистита после родов при грудном вскармливании должно осуществляться только разрешенными препаратами. Лечить цистит после родов без применения антибактериальных средств практически невозможно. Остальные препараты приносят только временное облегчение, которое вскоре сменится новым обострением симптомов.
Без антибиотика цистит у кормящей мамы может перейти в хроническую форму и периодически обостряться. В худшем случае воспалительный процесс может перейти на почки. Некоторыми группами антибиотиков можно лечить цистит при гв, в молоко они попадают в малом количестве или не попадают вообще.
Лечение после родов при грудном вскармливании может проводиться антибиотиками, относящимися к группе пенициллинов, макролидов и цефалоспоринов. К группе макролидов относится Эритромицин. Он является умеренно безопасным при грудном вскармливании, так как попадает в организм ребенка в малых дозах. Также им можно лечить цистит при беременности и инфекции у грудничков.
К группе пенициллинов относятся Амоксиклав и Аугментин. Этими препаратами можно осуществлять лечение цистита при грудном вскармливании, так как они не вызывают побочных эффектов у ребенка. Также разрешено использовать для лечения инфекций у новорожденных и грудничков. К группе цефалоспоринов относится Зиннат. Он также разрешен кормящим женщинам и новорожденным детям.
Лечение цистита после родов должно осуществляться препаратами, которые назначит врач. Они подбираются индивидуально для каждой пациентки. Данные антибиотики можно пить беременным при цистите, а также новорожденным детям при наличии показаний.
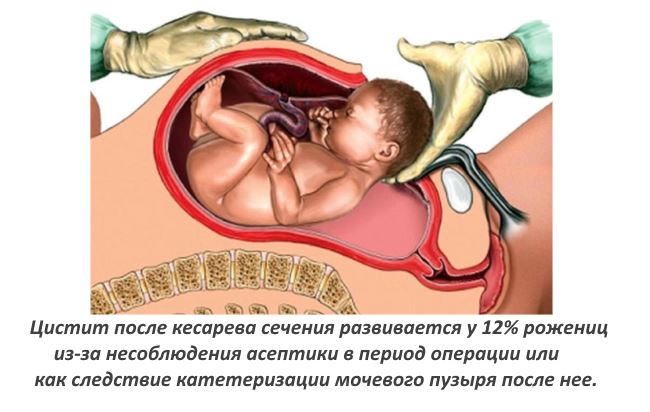
Цистит после кесарева сечения
Кесарево сечение проводят на сегодня каждой пятой роженице. Соблюдение антисептики и асептики позволяет свести риск возникновения бактериальной инфекции практически к нулю. Современные антисептические средства уничтожают всю патогенную микрофлору. Однако, цистит после кесарева сечения все же может развиться, и вызван он следующими причинами:
- Активизация хронических заболеваний. Любая операция приводит к угнетению иммунной защиты. Просыпаются очаги инфекции, в том числе и развивается цистит после кесарева сечения.
- Катетеризация мочевого пузыря.
- Случайные травмы мочевого пузыря при операции, которые могут вызвать воспаление и цистит после кесарева.
- Истощение организма из-за токсикоза. На поздних сроках токсикозы являются опасными и приводят к нарушению работы почек. Моча застаивается в мочевом пузыре, происходит накопление бактерий и появляется цистит после кесарева сечения.
- Снижение иммунной защиты.
- Тяжелое течение беременности.
- Нарушение приема препаратов после операции.
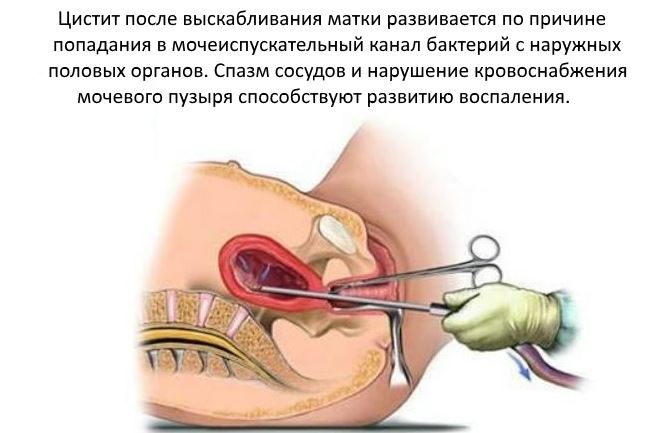
Аборт – инвазивная манипуляция, в ходе которой происходит прерывание беременности. Его можно делать до 12 недели по желанию пациентки. На более поздних сроках – только по показаниям врача. Цистит после аборта развивается также часто, обусловлено это активизацией хронических очагов инфекции, анатомическими особенностями или реакцией на саму операцию.
Выделяют следующие причины, по которым развивается цистит после аборта:
- Занесение инфекции во время манипуляции.
- Воспаление матки.
- Сокращение сосудов.
- Обострение хронических заболеваний.
Риск развития заболевания увеличивается, если уретра расположена близко к влагалищу. В таких случаях риск развития цистита увеличивается не только после каких-либо манипуляций, но и в повседневной жизни.
Плейлист видео про цистит (выбор видео в правом верхнем углу)
После родов почки, мочеточники, мочевой пузырь и мочеиспускательный канал продолжают реагировать на изменения, произошедшие в период вынашивания малыша и во время родов. Если система не справляется с повышенной нагрузкой, она дает знать об этом неприятными симптомами. При этом есть ряд тонкостей, зная которые, можно предотвратить сбои в работе мочевыделительной системы.
Для начала давайте разберемся, как устроена мочевыводящая система. Она включает в себя ряд органов: почки, мочеточники, мочевой пузырь и мочеиспускательный канал.
Почка – парный орган, по форме напоминающий фасоль, размер его чуть меньше кулака. Почки расположены в забрюшинном пространстве. Разобраться, где находится это место, совсем не сложно. Брюшина – это тонкая структура из соединительной ткани, похожая на пленку, которая покрывает все органы брюшной полости, как будто создавая для них мешок. Почки расположены вне этого мешка, на уровне пояницы, поэтому заболевания почек часто проявляются болями именно в этой области справа или слева.
Основная функция почек – выработка мочи. К почкам подходят крупные кровеносные сосуды, и кровь как бы профильтровывается через почку, при этом в ней задерживаются различные вредные вещества, которые необходимо вывести из организма. Эту функцию почки осуществляют благодаря своей структуре, элементарной функциональной единицей которой является нефрон – система, в которую входит клубочек тонких сосудов (капилляров). В почках через особую мембрану фильтруется вся кровь, которая течет по сосудам, из клубочка фильтрат (первичная моча) поступает в систему канальцев, где большая часть первичного фильтрата всасывается обратно в кровоток. Канальцы заканчиваются в чашечках и лоханках, которые собирают мочу перед выходом ее из почки в мочеточник. Так образуется моча.
От каждой почки вниз отходит мочеточник – узкая трубочка, по которой моча поступает в мочевой пузырь. Просвет мочеточника составляет 4–6 мм, длина – около 30 см. Оба мочеточника впадают в мочевой пузырь.

Мочевой пузырь – это полый мышечный орган, он располагается внизу живота за лобком. В зависимости от количества мочи, мочевой пузырь может растягиваться и сжиматься. У разных людей может удерживать от 250 до 500 мл мочи. При заполнении пузыря человек обычно ощущает позыв к мочеиспусканию. Как уже говорилось, в мочевой пузырь впадают два мочеточника. Нижняя часть мочевого пузыря суживается, образуя так называемую шейку, которая переходит в мочеиспускательный канал (уретру). Он также представляет собой полую трубку, по ней моча покидает организм человека. Причем в начале этой трубки – у выхода из мочевого пузыря и в конце – в области промежности, мочеиспускательный канал имеет так называемые сфинктеры – круговые мышцы. Первым сфинктером человек управлять не может, а вот с помощью второго можно сознательно задерживать мочеиспускание. У женщин уретра короткая (3–4 см) и широкая (10–15 мм).
При воспалении мочевого пузыря и мочеиспускательного канала появляются боли и рези внизу живота во время мочеиспускания, частые ложные позывы на мочеиспускание.
Во время беременности мочевыводящей системе женщины приходится работать с повышенной нагрузкой: она выводит продукты обмена не только будущей мамы, но и плода. Почкам необходимо фильтровать на 35–40 % больше крови, чем вне беременности. Растущая матка влияет на положение мочеточников, мочевого пузыря, эти органы мало смещаемы (в отличие, например, от кишечника), что затрудняет их работу во время беременности, так как беременная матка не отодвигает их, а сдавливает.

Количество мочи в течение беременности изменяется: оно увеличивается в I триместре, возвращается к исходным величинам во II триместре и уменьшается в конце беременности.
В конце беременности может появляться белок в моче (протеинурия). Это явление можно считать физиологическим, если оно не сопровождается отеками, повышением артериального давления и появлением лейкоцитов и эритроцитов в моче, а количество белка не превышает 0,3–0,5 г/л. После родов в норме белок в моче не определяется.
В результате описанных изменений, происходящих в мочевой системе, ухудшается отток мочи из почек и мочеточников, может возникнуть обратный заброс (рефлюкс) мочи из мочевого пузыря в мочеточники.
В мочевом пузыре также имеются изменения во время беременности – слизистая его становится более восприимчивой к различным поражениям, в том числе к воспалению.
После родов происходит постепенное возвращение мочевых путей к обычному состоянию. Полностью они приходят к норме в среднем к концу 16-й недели после появления малыша на свет. Если мочеточники после указанного срока остаются расширенными, возможно, для этого есть и другие причины, которые желательно найти, пройдя урологическое обследование. Необходимо отметить, что, несмотря на такое значительное расширение почечных лоханок и мочеточников, на ощущениях беременной женщины это в большинстве случаев никак не отражается.
Однако все описанные изменения являются предрасполагающими факторами для развития инфекционно-воспалительных изменений мочевой системы как во время беременности, так и после родов.

Во время родов органы мочевыделительной системы также подвергаются значительным изменениям: так, головка малыша, продвигающаяся по родовым путям, оказывает давление на мочевой пузырь и мочеиспускательный канал. В результате такого механического воздействия эти органы мочевыделительной системы теряют чувствительность. А если в родах применялась и эпидуральная анестезия, то потеря чувствительности усугубляется. Именно поэтому только что родившие женщины часто не чувствуют позывов на мочеиспускание даже при сильно наполненном мочевом пузыре.
В течение всех родов регулярно (не реже, чем каждые 6 часов) проводятся вагинальные осмотры, во время рождения головки и сразу после рождения малыша и плаценты в области промежности выполняются различные медицинские манипуляции, в том числе в мочевой пузырь вводят катетр для его принудительного опорожнения. Это необходимо, учитывая описанную выше потерю чувствительности.
Эти факторы в дополнение ко всем вышеописанным анатомическим и физиологическим изменениям, происходящим во время беременности, являются предрасполагающими для развития инфекционно-воспалительных заболеваний органов мочевыделительной системы, так как способствуют нарушению своевременного оттока мочи и попаданию инфекции в мочевыводящие пути.
1. После родов молодая мама, как правило, фактически не ощущает позывы на мочеиспускание. В свою очередь, наполненный мочевой пузырь препятствует нормальному сокращению послеродовой матки и является фактором риска маточных кровотечений, а также возникновения инфекционно-воспалительных осложнений со стороны матки. Кроме того, это способствует развитию воспаления мочевыводящих путей (мочевого пузыря и мочеиспускательного канала).
Совет. Чтобы избежать подобных неприятностей, необходимо принуждать мочевой пузырь работать. Ничего сложного тут нет – просто надо ходить в туалет каждые 2–3 часа, даже если нет никакого желания. Для этого можно завести будильник в телефоне с указанным интервалом, чтобы не забывать о необходимости посещения туалета. Чтобы попытки мочеиспускания не были бесполезными, можно включать воду, так как звук льющейся воды рефлекторно способствует расслаблению сфинктера мочевого пузыря и инициирует мочеиспускание.
2. В первые дни после родов до становления лактации – смены молозива на молоко, налаживания режима кормлений, молодым мамам обычно рекомендуют немного снизить количество потребляемой жидкости (до 1 литра в день). Даже в этих условиях не стоит забывать о том, что нужно регулярно опорожнять мочевой пузырь.

Если на промежность или стенку влагалища были наложены швы, то в этой области возможно ощущение болезненности, жжения при мочеиспускании. Это обусловлено тем, что моча обладает раздражающим действием на имеющиеся ранки. Эта проблема может возникнуть сразу после родов и беспокоить в первые 2–3 суток.
Совет. Для решения этой проблемы можно мочиться в душе или под струей воды.
3. Если болезненность при мочеиспускании сопровождается болями в области мочевого пузыря, частыми, возможно, ложными позывами на мочеиспускание, при этом количество выделяемой мочи ничтожно мало, моча меняет цвет, запах, содержит примесь крови, то можно подозревать цистит или цистоуретрит – воспаление слизистой оболочки мочевого пузыря, мочеиспускательного канала.
Совет. При появлении таких симптомов необходимо обязательно обратиться к врачу, так как воспаление нижних отделов мочевыделительной системы достаточно скоро может распространиться на вышележащие органы, в частности – почки, с развитием воспаления ткани почек – пиелонефрита. Для лечения цистита традиционно применяются антибиотики. Врач подберет такой препарат, применение которого не помешает грудному кормлению.
4. После родов молодая мама может столкнуться с недержанием мочи – ее непроизвольным отделением при смехе, чихании, кашле и физических нагрузках. Причиной недержания может быть чрезмерное растяжение, слабость мышц промежности или травма промежности. В любом случае этот симптом должен быть поводом для обращения к врачу. Доктор на первом же осмотре оценит, насколько серьезна ситуация.
Совет. Если нет серьезных травм промежности, рекомендуется делать упражнения Кегеля для тренировки мышц тазового дна, которые позволяют восстановить их тонус. В случае неэффективности данной тактики через несколько месяцев может встать вопрос об оперативном лечении.
Важно помнить, что регулярное, своевременное медицинское наблюдение во время беременности, соблюдение указанных рекомендаций по гигиене мочевых органов, поможет избежать лишних проблем после родов.
Эти упражнения можно начать делать сразу после родов, если нет швов на промежности. В случае наличия швов надо подождать, пока доктор разрешит их выполнять – обычно это происходит через 10 дней после родов. Кстати, подобные тренировки в большинстве случаев можно устраивать и во время беременности.
Чтобы понять, как делать упражнения, достаточно будет один раз произвольно задержать мочеиспускание. При этом несложно понять, какие именно мышцы следует напрягать, делая упражнения. Именно такие сжатия-расслабления промежности следует выполнять, начиная с 10 раз, постепенно ежедневно наращивая их количество до сотни. Полезным будет научиться выполнять напряжения-сжатия отдельно мышц прямой кишки, отдельно – влагалища.
Учитывая все факторы, предрасполагающие к развитию инфекционно-воспалительных заболеваний мочевой системы, формирующиеся во время беременности и родов и не теряющие актуальности после них, необходимо:
- регулярно во время беременности сдавать все необходимые анализы, в том числе анализы мочи;
- своевременно лечить все очаги инфекции во время беременности;
- соблюдать правила личной гигиены на протяжении беременности и после родов: при подмывании все движения должны быть направлены спереди назад – от мочеиспускательного канала к прямой кишке. После родов в течение первых 7–10 дней следует подмываться после каждого мочеиспускания.
Классификация
Согласно данным клинического протокола врачи выделяют острый и хронический цистит. [2] Первый вариант патологии характеризуется внезапным развитием и яркими клиническими симптомами. Заболевание не имеет рецидивирующего течения.
При отсутствии эффективного лечения острое воспаление переходит в хроническую форму. Данный вариант цистита продолжается более трех месяцев подряд. Симптомы заболевания становятся менее выраженными, но принимают постоянное или рецидивирующее течение.
Также урологи классифицируют заболевание на две группы:
-
Первичный цистит, возникающий самостоятельно без наличия источника инфекции в организме человека.
Причины
Бактериальный цистит — следствие размножения микроорганизмов на внутренней стенке мочевого пузыря. Согласно данным клинического исследования специалистов Научного центра акушерства, гинекологии и перинатологии РАМН, на развитие патологи в послеродовом периоде влияет 7 факторов: [3]
-
Травматическое повреждение мочевого пузыря. Во время прохождения ребенка по родовым путям нарушается кровоснабжение органа выделительной системы. При длительном кислородном голодании клетки эпителия погибают. Омертвевшие ткани — благоприятная среда для размножения бактерий.
Иммуносупрессия. Естественные роды, операция кесарева сечения и лактация — стресс для организма женщины. При падении защитных сил повышается риск развития инфекции в мочевом пузыре.
Редкое выделение урины. В первые дни после появления ребенка на свет наблюдается перестройка нервной системы матери. Некоторые женщины не чувствуют позывов к мочеиспусканию, посещают туалет реже 4 раз в день. Застой урины — фактор риска размножения бактерий.
Наличие катетера. 80% внутрибольничных ИМП связаны с катетеризацией мочеиспускательного канала. Во время родов некоторым женщинам показана описанная процедура.
Инфекционный процесс во влагалище. При прохождении малыша по родовым путям микробная флора переносится на соседние анатомические структуры. Уретра располагается в непосредственной близости с половыми органами, повышая риск миграции бактерий в мочевой пузырь.
Изменения в эндокринной системе. После родов наблюдается снижение количества прогестерона. Перестройка в гормональном фоне провоцирует ослабление защитных сил организма матери.
Иногда цистит развивается из-за причин, не связанных с рождением ребенка. Несоблюдение правил гигиены повышает риск развития инфекции. Женщинам не следует подмываться в направлении от заднего прохода к половым губам. Описанный способ провоцирует перенос бактерий из прямой кишки в уретру.
Переохлаждение — этиологический фактор воспалительного процесса. Снижение температуры в органах малого таза нарушает местный иммунитет. Заболевание может возникать вследствие миграции бактерий из других органов. Микробы перемещаются через кровь и лимфатическую систему.
Посткоитальный цистит — воспаление мочевого пузыря, развивающееся после полового акта. Патология связана с переносом возбудителя из влагалища к уретре. Предпосылкой для развития заболевания являются индивидуальные анатомические особенности женских половых органов.

Симптомы
Острый цистит начинается внезапно и имеет яркие признаки. Первые симптомы воспалительного процесса — дизурические расстройства. Женщина испытывает дискомфорт, жжение, рези или боли во время мочеиспускания. Последнее не приносит чувства полного опорожнения. Урина выделяется маленькими порциями, молодая мама вынуждена ходить в туалет до 20 раз в сутки. Некоторые роженицы испытывают ложные позывы.
У части женщин острый цистит после родов начинается с симптомов общего недомогания. Кормящие мамы предъявляют жалобы на слабость, боли в голове, повышение температуры тела, тошноту. Через несколько часов к первичным признакам присоединяются дизурические расстройства. Воспаление мочевого пузыря может проявляться болями над лоном, усиливающимися при пальпации.
При отсутствии врачебной помощи инфекционный процесс перемещается на почки восходящим путем — развивается пиелонефрит. Заболевание характеризуется лихорадкой до 39-40 градусов, сильным недомоганием. На фоне воспаления развиваются боли в поясничной области, с одной или двух сторон.
Хронический цистит имеет симптомы подобные острому воспалению, но выраженные в меньшей степени. Патология сопровождается постоянным дискомфортом во время походов в туалет, выделением мутной мочи.
Диагностика
Лечением неосложненного цистита занимаются терапевты. По показаниям врач назначает консультацию уролога или нефролога. При первичном обращении специалист узнает жалобы пациентки, проводит визуальный осмотр и пальпацию живота. Затем выписывает направления на сдачу анализов.
Необходимый минимум для постановки диагноза включает 4 лабораторных метода исследования:
-
общий анализ крови — показывает наличие воспаления в организме;
биохимический анализ крови — отражает функцию почек и других органов;
общий анализ мочи — выявляет воспалительные клетки, патологические примеси;
При необходимости врачи назначают дополнительные анализы и инструментальные методы. С помощью УЗИ органов малого таза и забрюшинного пространства специалисты оценивают состояние почек и наличие конкрементов.

Лечение
Основной метод лечения цистита — антибактериальные средства. Особенность терапии заболевания в послеродовом периоде — сохранение возможности кормления грудью. При лактации запрещены многие группы препаратов.
Амоксиклав — антибиотик широкого спектра действия, безопасный на период грудного вскармливания. Входящие в состав вещества не оказывает негативных реакций на организм младенца. [4] Лекарство выпускается в форме таблеток и порошка для приготовления суспензии. Прием составляет от 5 до 7 суток. Медикамент часто вызывает аллергические реакции, поэтому женщине следует внимательно наблюдать за своим самочувствием.
Аугментин — антибактериальный препарат с аналогичным Амоксиклаву составом. Лекарственное средство безопасно для организма малыша и разрешено к использованию в период лактации.
Монурал — антибиотик, накапливающийся в урине и применяемый для лечения ИМП. При неосложненном течении заболевания показано однократное использование препарата. Медикамент выпускается в виде порошка для приготовления суспензии. После приема Монурала матери следует приостановить грудное вскармливание на двое суток.
Канефрон — растительный препарат, в состав которого входят экстракты трех трав и вспомогательные вещества. Лекарство обладает мочегонным и антисептическим эффектом. Назначается в дополнение к антибактериальной терапии. Медикамент безопасен для организма новорожденного ребенка.
Фитолизин — натуральное средство для терапии инфекций мочевыделительной системы. Препарат состоит из масел лечебных растений, выпускается в виде пасты для приготовления суспензии. Медикамент избавляет от симптомов цистита за счет диуретического действия.
При повышении температуры, головных болях женщине можно использовать Парацетамол. Лекарство выпускается в таблетках и свечах. После его применения матери рекомендуется перевести ребенка на искусственное вскармливание на 2 суток.

Во время лечения цистита женщине рекомендуется выпивать 2-3 литра чистой воды в сутки. Жидкость способствует вымыванию бактерий со стенок мочевого пузыря.
Из рациона следует исключить острые, жареные, соленые, копченые продукты, а также специи и приправы. Перечисленная пища раздражает слизистую оболочку органов мочевыделения и замедляет выздоровление. В диету рекомендуется включить нежирное мясо и рыбу, свежие овощи и фрукты, крупы, молоко, кефир.
Перед использованием народных средств молодой матери следует проконсультироваться с лечащим врачом. Травы и напитки могут оказать негативное влияние на грудное вскармливание. Также женщине следует помнить, что описанные методы не способны полностью ликвидировать воспалительный процесс и не являются альтернативой антибиотикам.
Морс из клюквы — известный способ борьбы с циститом. Ягода обладает антисептическими свойствами, снижает количество бактерий. Также растение оказывает мочегонное действие, ускоряя выделение микроорганизмов с уриной.
Отвар из лечебных трав — народный метод терапии, применяемый в домашних условиях. К целебным растениям относится ромашка, брусника, толокнянка, можжевельник. В аптеках продаются готовые сборы с разнообразными составами.
Профилактика
Для предупреждения цистита женщине следует опорожнять мочевой пузырь каждые 2-3 часа. Застой жидкости в органе провоцирует размножение микробов. Также кормящей маме рекомендуется соблюдать правила личной гигиены, подмываться только в направлении от половых губ к заднему проходу.
Врачи советуют избегать переохлаждений, не садиться на холодные поверхности. Влагалище и область промежности — источник бактерий при цистите. Молодой маме следует вылечить имеющиеся воспалительные заболевания женской половой системы.
Читайте также:


