Кишечная инфекция вызывает синдром рейтера

Болезнь или синдром Рейтера – это заболевание ревматической природы с одновременным или последовательным поражением уретры, простаты, суставов и слизистой оболочки глаз. Нарушения в работе иммунитета, спровоцированные мочеполовой или кишечной инфекцией лежат в основе заболевания. Синдром Рейтера имеет склонность к частым рецидивам, нередко приобретает хронический характер.
Согласно статистике, болезнь в 80% случаев развивается у представителей мужского пола, в возрастном диапазоне от 20 до 40 лет. У женщин и детей симптом Рейтера диагностируют крайне редко.
Болезнь проходит две последовательные стадии – инфекционную, когда возбудитель находится в мочеполовой системе или в кишечнике и иммунопатологическую, выражающуюся в иммуннокомплексной реакции с поражением конъюнктивы и суставов.
Причины развития патологии
Синдром Рейтера — аутоиммунное заболевание, которое развивается под воздействием патогенных биологических агентов — бактерий и вирусов.
Чтобы сформировался патологический процесс, необходимо присутствие трех предрасполагающих факторов — иммунодефицита, инфицирования и генетической предрасположенности. Только в этом случае возможно развитие синдрома Рейтера.
- Хламидийная инфекция передается половым и бытовым путем. Синдром Рейтера начинается с уретрита, который возникает после незащищенного полового акта или обострения хронических недугов мочевыделительной системы. Хламидии – внутриклеточные паразиты, обнаруживаемые в эпителии урогенитального тракта и приводящие к воспалению уретры, простаты, яичек. Внутриклеточное обитание хламидий надежно защищает их от многих антибактериальных препаратов, действующих вне живой клетки. В женском организме хламидии длительно персистируют, не вызывая развития патологии. Из очага поражения микробы распространяются с током крови или лимфы по всему организму.
- Кишечная инфекция передается контактным путем и приводит к энтероколиту. Чаще всего возбудителями воспаления становятся шигеллы, сальмонеллы, иерсинии. Неблагоприятная эпидемическая обстановка в закрытых коллективах приводит к развитию болезни Рейтера. После перенесенного энтероколита микробы продолжают паразитировать в организме больного, вызывая дисфункцию органов иммунной системы у предрасположенных к патологии лиц.
- В единичных случаях спровоцировать синдром Рейтера могут уреаплазмы и микоплазмы, антигенная структура которых во многом совпадает с маркерами соединительной ткани суставов.
Наследственная предрасположенность и иммунные процессы — основные этиологические факторы артрита.
Патогенетические звенья синдрома Рейтера:
- заражение хламидиями или энтеробактериями,
- формирование в мочеполовых органах и пищеварительном тракте первичного очага воспаления,
- распространение микробов гематогенным путем в различные ткани,
- нарушение работы иммунной системы,
- развитие аутоаллергии,
- выработка антител против собственных тканей.
У генетически предрасположенных лиц формируется своеобразная реакция на чужеродные антигены – бактерии, способные вызвать подобный иммунный ответ организма. Циркулирующие иммунные комплексы разрушают соединительнотканные элементы суставов, эпителиоциты слизистой уретры и конъюнктивы.
Классификация
В медицинской практике различаются две формы болезни Рейтера:
- Спорадическая – развивается после венерических заболеваний, вызываемых хламидиями. Состояние появляется у отдельных людей, не имеет массового характера.
- Эпидемическая – появляется после сальмонеллеза, дизентерии, кишечного иерсиниоза. Патология возникает чаще в теплое время года, когда возможны эпидемии кишечных инфекций.
По длительности лечения течение болезни можно разделить на острое, которое продолжается до полугода и хроническое, не ограниченное по длительности.
Симптомы
Синдром Рейтера развивается спустя 1,5-2 месяца после перенесенной мочеполовой или кишечной инфекции. А его течение может быть:
- острым – до полугода;
- затяжным – до 1 года;
- хроническим – более 1 года.
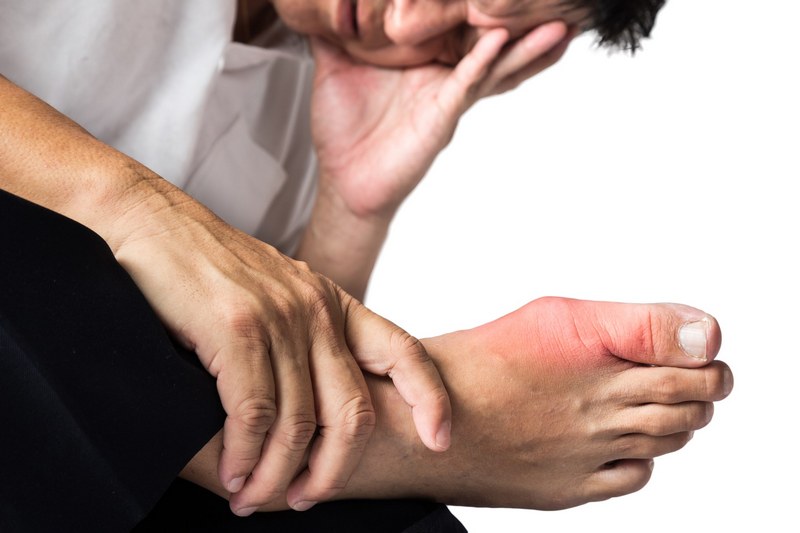
Основным проявлением синдрома Рейтера является поражение суставов, которое впервые дает о себе знать спустя 1-1,5 месяцев после появления признаков поражения мочеполовой системы или их обострения. Обычно при этом заболевании происходит воспаление 1-2 суставов (моно- или олигоартрит), но иногда течение патологического процесса захватывает множество суставов и у больного развивается полиартрит. Чаще воспаляются суставы ног и этот процесс распространяется по принципу снизу-вверх (т. е. вначале развивается артрит голеностопного сустава, а затем – коленного и т. п.).
При синдроме Рейтера больного беспокоят следующие симптомы поражения суставов:
- боль;
- асимметричность поражения суставов;
- изменение окраски кожи над суставом (от красного до синюшного цвета);
- гипертермия и отечность кожных покровов в области воспаления.
В некоторых случаях при синдроме Рейтера происходит поражение крестцово-подвздошного сочленения и суставов позвоночного столба. При этом у больного появляется скованность в движениях по утрам и боль. А при поражении суставов стопы может происходить быстрое формирование плоскостопия.
По данным статистики у половины больных симптомы артритов исчезают полностью, у 30 % – возникает рецидивирующий артрит, а у 20 % – хронический артрит, приводящий к ограничению функциональности суставов и атрофии прилегающих мышц.
Признаки поражения мочеполовой системы проявляются симптомами уретрита, цистита, простатита, вагинита и пр.
У мужчин обычно появляются такие симптомы:
- неприятные ощущения во время опорожнения мочевого пузыря: зуд, жжение, слизистые выделения;
- учащенное мочеиспускание;
- гиперемия наружного отверстия уретры;
- боли или дискомфортные ощущения во время секса;
- боли внизу живота.
У женщин обычно появляются такие симптомы:
- выделения из влагалища;
- жжение, боли и рези при мочеиспускании;
- учащенное мочеиспускание;
- боли во время полового акта;
- дискомфортные ощущения или боль внизу живота.
В лабораторных анализах – мазках и моче – определяется лейкоцитоз.
Через небольшой промежуток после появления признаков поражения мочеполового тракта у больного появляются признаки воспаления глаз. Впоследствии они приводят к развитию конъюнктивита, а в тяжелых случаях вызывают ирит, иридоциклит, ретробульбарный неврит, увеит или кератит.
При синдроме Рейтера больного беспокоят следующие симптомы поражения глаз:
- боль и дискомфортные ощущения;
- слезотечение;
- слизистые или гнойные выделения;
- ухудшение зрения;
- покраснение глаз;
- светобоязнь.
Иногда слабовыраженные проявления конъюнктивита наблюдаются только на протяжении первых двух дней и остаются незамеченными.
Иногда при синдроме Рейтера, всегда сопровождающемся триадой характерных симптомов, появляются признаки поражения других органов.
На коже могут появляться красные пятна, которые возвышаются над ее поверхностью в виде бугорков. Как правило, такие изменения наблюдаются на ладонях и подошвах. В дальнейшем возможно образование уплотненных зон с признаками шелушения и ороговения кожных покровов.
Иногда при синдроме происходит поражение слизистых оболочек. Такие признаки наблюдаются на половых органах и в полости рта.
На фоне артритов могут возникать воспалительные процессы в области крепления сухожилий и связок. Такие процессы сопровождаются появлением боли, покраснений и отечности. Как правило, такой воспалительный процесс локализуется в области ахиллова сухожилия.
В крайне редких случаях синдром Рейтера приводит к воспалительным процессам в почках, легких или сердце.

Диагностика
Заподозрить возникновение синдрома Рейтера можно во время опроса пациента с характерными жалобами. В пользу данного заболевания будут свидетельствовать предшествующие перенесённые мочеполовые, или кишечные инфекции.
После осмотра и опроса больным проводятся:
Осложнения
При заболевании реактивным артритом врачи говорят о благоприятном прогнозе для нормальной жизни и сохранения функций. Однако существуют и некоторые неблагоприятные факторы, ухудшающие прогноз. В данном случае речь идет о слишком частых обострениях суставного синдрома, наличии наследственной расположенности к заболеваниям ревматического характера, носительстве гена HLA-B27, отсутствии эффекта от терапии.
Летальные исходы при данном заболевании встречаются очень редко. Основной причиной смертей является осложнение, провоцирующее поражение сердца человека. Чтобы предупредить развитие подобных осложнений, необходимо позаботиться о своевременном и правильном лечении заболевания и регулярном наблюдении у специалиста-ревматолога.
Как лечить болезнь Рейтера?
При развитии острой фазы схема лечения болезни Рейтера направлена на устранение очага инфекции и воздействие на возбудителя:
- Антибиотики, активные по отношению к хламидии, купируют инфекционный процесс, уничтожая возбудителя. Спирамицин, Азитромицин, Левофлоксацин – одни из часто назначаемых препаратов, выписывать препараты может только врач, консультация обязательна! Данная группа препаратов вызывает нарушение микрофлоры кишечника. Для профилактики этого состояния назначается параллельный прием пробиотиков – Линекс, Нормабакт.
- Нестероидные противовоспалительные средства для снятия воспаления и обезболивающего эффекта – Индометацин, Кеторолак, Диклофенак.
- Антигистаминные препараты (Тавегил, Супрастин, Астемизол) блокируют аллерген, избавляют от проявлений десенсибилизации организма.
- Дезинтоксикационные средства для очищения крови и выведения токсинов из организма, применяются в форме диффузных растворов для внутривенного введения – Гемодез, Реополиглюкин, Полиамин.
- Витаминные комплексы для укрепления организма.
Лечение первой стадии не требует госпитализации, прогноз всегда благоприятный, больной быстро идет на поправку. При хроническом течении болезни Рейтера назначается стационарное лечение.
При этом проводится:
- Внутривенная антибиотикотерапия (Джозамицин, Ампициллин, Азитромицин) для антибактериального эффекта.
- Иммунносупрессоры – лекарственные средства, угнетающие иммунитет. Такролимус, Отесла, Ксолар – защищают организм от губительного воздействия иммунных клеток на собственный организм.
- Противоаллергическое лечение с помощью антигистаминных препаратов – Цетиризин, Меклизин, Астемизол.
- При длительном течении полиартрита назначается лечебная пункция с выкачиванием экссудата и терапевтическим промыванием растворами глюкокортикостероидов – Гидрокортизона, Преднизолона.
- На данном этапе эффективны физиотерапевтические процедуры. Назначаются сеансы фонофореза с использованием стероидного гормона – Гидрокортизона.
Для симптоматического лечения при артритах назначаются хондропротекторы. Структум, Терафлекс, Артра препятствуют разрушению сустава, останавливают дегенеративные процессы в хрящевой ткани. Для облегчения состояния глаз капают антигистаминные капли – Аллергодил, Лекролин, Алломид. Глазные средства снимают покраснения, устраняют зуд и слезотечение.
Физиотерапевтическое лечение, ЛФК
По мере стихания острого воспалительного процесса и улучшения состояния, пациенту назначают сеансы физиотерапии. Востребованные процедуры:
- диатермия;
- фонофорез с лекарственными средствами;
- магнитное поле;
- УВЧ;
- лечение инфракрасным и красным лазером;
- грязелечение;
- прием радоновых и сероводородных ванн.
Занятия лечебной физкультурой (ЛФК) начинают уже в подостром периоде заболевания. Постепенно объем и сложность выполняемых упражнений увеличивается, что помогает восстановить подвижность пораженных суставов, снять напряжение, отечность, снизить болевые ощущения. Все упражнения следует выполнять под руководством инструктора ЛФК.
Лечебный массаж назначается для устранения мышечной атрофии, проводится в периоды ремиссии заболевания, курсами из 10 процедур. В год рекомендуется проходить минимум 2 курса лечебного массажа.
Прогноз
Большинство пациентов полностью выздоравливают после первоначальной вспышки симптомов и возвращаются к привычной деятельности через 2-6 месяцев. Значение имеет раннее установление диагноза и адекватная терапия. В тяжелых случаях симптомы артрита могут длиться до 12 месяцев, но чаще они выражены умеренно. У 20-30% болезнь приобретает хроническое течение.
Исследования показывают, что у 15-50 % пациентов снова появятся симптомы через некоторое время. Возможно, что рецидивы связаны с реинфекцией. Боль в спине и артрит являются признаками, которые чаще всего носят рецидивирующий характер.
Длительно существующий нелеченый хламидиоз рассматривается одной из провоцирующих причин бесплодия, как у мужчины, так и у женщины.
Любая инфекционная болезнь при отсутствии лечения имеет осложнения. Синдром Рейтера — редкое осложнение инфекционных заболеваний, характеризующееся комбинированным поражением нескольких систем органов: глаз, костно-суставной системы и половых органов. В последнее время наблюдается рост встречаемости данной болезни, что в первую очередь связано с широким распространением инфекций, передающихся половым путем. Болезнь Рейтера имеет серьезные последствия, рано приводит к временной и стойкой потере трудоспособности, представляя не только медицинскую, но и социальную проблему.
Что такое синдром Рейтера
Ранее считалось, что болезнь Рейтера является только инфекционным осложнением, но на данный момент медициной доказано, что данный недуг — сложное заболевание аутоиммунной этиологии. В процесс заболевания включаются практически все звенья иммунного ответа, возникает так называемая аутоиммунная агрессия организма. Самую большую опасность для формирования аутоиммунной агрессии играет хламидийная инфекция. Заболевание чаще встречается у мужчин, чем у женщин (соотношение заболеваемости по половому признаку 20:1).
Какую опасность несет для человека
При отсутствии адекватного лечения проявления синдрома Рейтера представляют серьезную угрозу для здоровья. Аутоиммунный процесс активно распространяется с одного сустава на соседние, поражая со временем большинство суставов. Изменения появляются и в мышечной системе: развивается гипотрофия и атрофия мышц, снижается их тонус и сила. Со временем возникает тяжелая дисфункция костно-хрящевого и мышечного аппарата, что приводит к нарушению нормальной жизнедеятельности. Дегенерация хрящевой ткани может также привести к инвалидизации и стойкой потере трудоспособности.
Болезнь или синдром Рейтера имеет склонность к частным рецидивам и хронизации патологического процесса. Из-за сбоя в иммунном ответе возникают и другие аутоиммунные патологии, поражаются почки, миокард, оболочки и вещество головного мозга. Ткань сердечной мышцы диффузно поражается и возникает миокардиодистрофия, затем развиваются нарушения сердечного ритма и сердечная недостаточность. Поражение почек характеризуется появлением гломерулонефрита, к которому присоединяется хроническая болезнь почек. Осложнения со стороны нервной системы представлены менингитами, энцефалитами, менингоэнцефалитами с яркой общемозговой и неврологической симптоматикой. Кроме того, болезнь Рейтера может стать причиной запуска каскада иммунных реакций, которые впоследствии приводят к системным аутоиммунным заболеваниям: хроническому аутоиммунному простатиту, аутоиммунному бесплодию, системной красной волчанке, склеродермии и многим другим.
Болезнь Рейтера может стать причиной запуска каскада иммунных реакций, которые впоследствии приводят к системным аутоиммунным заболеваниям
Причины
Развитию болезни способствует перенесенная ранее инфекционная болезнь. Этиологическими факторами синдрома Рейтера выступают следующие патогенные микроорганизмы:
- хламидии;
- группа возбудителей кишечных инфекций: шигелла типа зонне, бойдии и флекснери, дизентерийная шигелла, сальмонеллы и иерсинии;
- уреаплазмы;
- микоплазмы.
Этиологическими факторами синдрома Рейтера выступают патогенные микроорганизмы
Подавляющее большинство случаев развития синдрома Рейтера связано с хламидийной инфекцией. Это связано с особенностями строения и жизнедеятельности этих патогенов. Являясь облигатными внутриклеточными паразитами, хламидии проникают внутрь клеток и персистируют там, образуя очаги хронической инфекции. Пораженные клетки начинают восприниматься организмом как чужеродные, и иммунокомпетентные клетки (лейкоциты и лимфоциты) начинают уничтожать клетки собственного организма. Аутоиммунная агрессия со временем прогрессирует, и в патологический процесс вовлекаются даже неинфицированные хламидиями клетки.
Отчет медицинской статистики показали, что каждый третий мужчина, перенесший хламидийную инфекцию, замечает у себя симптомы болезни Рейтера, а у каждого пятнадцатого мужчины недуг протекает с серьезными осложнениями. Женщины болеют в 20 раз реже. Синдром Рейтера практически не встречается у детей и возникает только после кишечной инфекции (колита или энтероколита).
Симптомы
Если хламидийная инфекция часто протекает бессимптомно, то болезнь Рейтера всегда манифестирует с яркой клинической симптоматикой. У некоторых больных симптомы развиваются остро через один или полтора месяца после заражения хламидиями, у других — первые проявления возникают через полгода и более после перенесенной инфекции.
Синдром Рейтера имеет схожие проявления и симптомы у женщин и у мужчин. Классическая триада клиники синдрома Рейтера включает в себя следующие симптомы:
- воспаление уретры (уретрит);
- поражение соединительной оболочки глаз (конъюнктивит);
- вовлечение в воспалительный процесс одного или нескольких суставов (моно-, олиго- или полиартрит).
Поражение суставной ткани начинается преимущественно с суставов нижних конечностей. Чаще всего воспалительный процесс развивается в коленном суставе, реже вовлекаются голеностопный и тазобедренный сустав. В 15% случаев синдром Рейтера дебютирует с поражения мелких суставов стопы: плюснефаланговых и межфаланговых. В единичных случаях ревматология сталкивается с поражением суставов верхних конечностей. Для хламидийного реактивного артрита характерна несимметричность поражения: в аутоиммунный процесс вовлекается один из парных суставов.
Поражение суставной ткани начинается преимущественно с суставов нижних конечностей
Первые симптомы артрита носят летучий и слабовыраженный характер. Сначала возникает непродолжительная скованность по утрам, которая быстро проходит в течение 10-15 минут. Затем присоединяется болевой синдром: больные отмечают болезненность при передвижении, особенно при поднятии по лестнице. При остром и сильном воспалительном процессе кожа над поверхностью сустава становится красной и отечной, повышается местная температура. В запущенных случаях меняется конфигурация суставов из-за дегенерации хрящевой ткани и последующего ее замещения костной тканью. Суставная щель сужается, происходит костное сращение суставных поверхностей и развивается сгибательная контрактура, при которой больной не может полностью разогнуть конечность в пораженном суставе.
Урогенитальные проявления синдрома Рейтера начинаются с общих воспалительных признаков: гиперемии в области наружного отверстия мочеиспускательного канала и отечности. Затем нарушается мочеиспускание, развивается стойкий дизурический синдром: боль и жжение во время похода в туалет, учащение мочеиспускания. Реже беспокоит дискомфорт в паху или промежности и болевой синдром. Характерной особенностью уретрита является усиление симптоматики после полового акта. У 30% мужчин и женщин наблюдаются выделения из уретры. Они, как правило, необильные и имеют однородную слизеобразную консистенцию, а при сильном воспалительном процессе возможно появление гнойных или кровянистых выделений.
Синдром Рейтера имеет глазные симптомы, и лечение их входит в компетенцию врача-офтальмолога. Поражение органа зрения характеризуется развитием конъюнктивита из-за воспаления слизистой оболочки глаза. Конъюнктивит при синдроме Рейтера часто сочетается с поражением роговицы глаза — кератитом. Типичные симптомы поражения глаз включают в себя:
Вопреки распространенному мнению, при конъюнктивите в случае болезни Рейтера бывает скудное отделяемое из глаз. Оно появляется на следующий день после основных симптомов и имеет негнойный характер. Ведущими симптомами хламидийного конъюнктивита является сильное покраснение глаз и резкая светобоязнь.
Методы диагностики
При возникновении любых подозрительных симптомов следует обратиться к врачу. Лечение и диагностика синдрома Рейтера в зависимости от клиники находится на стыке трех медицинских наук: урологии или гинекологии, ревматологии и офтальмологии. Для подтверждения диагноза всем пациентам назначаются клинические анализы крови и мочи. Общий и биохимический анализ крови позволяет выявить воспалительный процесс и степень его активности по количеству лейкоцитов, скорости оседания эритроцитов (СОЭ), белковым фракциям и другим показателям.
Ведущим лабораторным исследованием является идентификация микроорганизма, вызвавшего недуг. Диагностика заключается в сдаче анализов на инфекции, передающиеся половым путем. Методом выбора являются серологические реакции и ПЦР-исследование. Они позволяют быстро выявить возбудителя инфекции и обладают высокой точностью. У мужчин биологический материал получают методом мазка или соскоба из уретрального канала, а у женщин биоматериал берут из трех мест: уретры, заднего свода влагалища и цервикального канала.
Для диагностики реактивного артрита используется рентгенография и ультразвуковое исследование. В обязательном порядке проводиться рентген не только пораженного сустава, но и его парного сустава. Например, при артрите одного коленного сустава выполняется рентгенограмма обоих коленных суставов. Врач оценивает степень сужения суставной щели и разрушения хрящевых поверхностей сустава. При необходимости врач назначает диагностическую пункцию сустава для исследования синовиальной жидкости. Поражение глаз требует посещения офтальмолога и исследования глазного дна. Чтобы выявить возможное поражение сердца, обязательно назначают ЭКГ и эхокардиографическое исследование.

Антибиотики назначают длительными курсами продолжительностью минимум 10 дней
Лечение синдрома Рейтера
Основной целью лечения является элиминация очага хронической хламидийной инфекции. Терапевтическая тактика лечения синдрома Рейтера подразумевает проведение рациональной и индивидуально подобранной антибактериальной терапии. Антибиотики назначают длительными курсами продолжительностью минимум 10 дней. Лечение проводят медикаментами разных фармакологических групп: макролидами, фторхинолонами, тетрациклином, доксициклином и пенициллинами. Длительная антибиотикотерапия требует одновременного назначения противогрибковых препаратов и гепатопротекторов. Конъюнктивит лечат назначением глазных капель с противобактериальными лекарственными средствами. В случае необходимости офтальмолог назначает капли, содержащие гормоны.
Лечение суставных проявлений синдрома Рейтера заключается в приеме нестероидных противовоспалительных препаратов (НПВС): нимесулид, диклофенак, рофекоксиб. В случае отсутствия положительной динамики прибегают к более серьезным препаратам: гормонам (глюкокортикостероиды) и цитостатическим лекарствам. Для уменьшения воспалительных явлений местно могут использоваться мази, содержащие НПВС (Ультрафастин, Кетогель, Кетонал). Каждому пациенту назначают физиопроцедуры: фонофорез или электрофорез с обезболивающими и противовоспалительными препаратами, магнито- или лазеротерапию. Для улучшения регенерации хрящевой ткани и защиты их от разрушения используются хондропротекторы.
Народные средства и методы профилактики
Народными средствами можно облегчить состояние, но они не должны являться единственным методом лечения. Так, при конъюнктивите можно использовать крепко заваренный чай. Его остужают до комнатной температуры, затем промывают глаза каждые 2.5-3 часа. Уменьшить проявления уретрита помогут теплые ванночки и примочки из календулы, ромашки или шалфея.
Профилактика синдрома Рейтера заключается в своевременной диагностике и лечении хламидиоза, а также отказе от незащищенных половых актов. Повышение уровня полового образования населения позволит предотвратить как распространение хламидийной инфекции, так и ее осложнений.
Видео
Синдром Рейтера. Чем опасны “случайные связи”.
Синдром Рейтера — это осложнение такого заболевания, как хламидиоз. Данная патология характеризуется сбоем в работе иммунитета: иммунные клетки активно атакуют ткани организма, вызывая в них различные повреждения.
В 80% случаев этот недуг атакует мужчин в возрасте от 20 до 35 лет, реже — женщин, достаточно редко — детей. Основным этиологическим агентом болезни Рейтера является хламидия — микроорганизм, способный к паразитированию в клетках человека в виде цитоплазматических включений.
Что это такое?
Болезнь Рейтера — это одновременное поражение мочеполовых органов (простатит, уретрит), суставов (артрит) и конъюнктивы глаз (конъюнктивит). Его появлению способствует аутоиммунный процесс, развивающийся в результате кишечной и мочеполовой инфекций. Помимо этого, данный недуг может возникать после перенесенного колита, вызванного бактериями сальмонеллой, шигеллой, иерсинией, а также уреаплазменной инфекцией.
В течении болезни Рейтера клиницисты выделяют две стадии:
- иммунопатологическую, сопровождающуюся поражением синовиальной мембраны суставов и конъюнктивы;
- инфекционную, которая характеризуется пребыванием возбудителя в кишечном тракте и мочеполовой системе.

Причина
Болезнь Рейтера развивается из-за инфекций (бактериальных и вирусных), а также по причине особенностей иммунной системы человека, обусловленных наследственностью. Данный синдром впервые был описан клиницистами как осложнение кишечной инфекции, но уже известно, что основная его причина — хламидиоз. Чаще всего болезнь Рейтера возникает при наличии хламидиоза у людей с генетической предрасположенностью.
Симптомы синдрома Рейтера при хламидиозе
При данной патологии инкубационный период составляет от 1 до 2 недель. Болезнь начинается с сильного воспаления мочеиспускательного канала и в большинстве случаев проявляется болезненностью при мочеиспускании. В отдельных случаях уретрит протекает скрыто, без каких-либо ощущений и проявляется только изменениями в моче при диагностике заболевания. Вскоре после уретрита наступает конъюнктивит (реже — воспаления век, сетчатки, радужки и других частей глаза), а также обычно происходит следующее:
- Спустя 2-3 недели, а иногда и несколько месяцев возникает боль в области суставов пальцев ног, кожа над суставами становится воспаленной и горячей на ощупь.
- Процесс прогрессирует, боли усиливаются, у пациентов отмечается припухлость суставов. Далее поражаются и другие суставы (как правило, асимметрично). Достаточно часто наблюдаются бурситы в области пяток (возможно развитие пяточных шпор) и воспаление ахиллова сухожилия. В редких случаях могут появиться сильные боли в позвоночнике и развиться заболевание саркоилеит.
- Кроме этого, на слизистой полости рта могут образоваться язвочки, а на теле — красные пятна.
- Возможно безболезненное увеличение лимфоузлов, в частности паховых; у 10-20% больных наблюдаются признаки поражения легких, сердца, почек (нефрит, амилоидоз), нервной системы (полиневриты).

Стоит отметить, что у 50% больных отмечается исчезновение суставной симптоматики, у 35% — рецидивы артрита, у 15% артрит становится хроническим. У 30-50% больных мужского пола развивается поражение кожных покровов полового члена.
Диагностика
Диагностические критерии данной патологии:
- Молодой возраст.
- Наличие хронологической связи между инфекциями (кишечной и мочеполовой) и развитием симптомов конъюнктивита и/или артрита, а также поражением кожи и слизистых.
- Воспаление в мочеполовой системе. Обнаружение хламидий в соскобах цервикального канала шейки матки и эпителия мочеиспускательного канала.
- Острый асимметричный артрит суставов нижних конечностей (чаще всего суставов пальцев ног) с пяточными бурситами и энтезопатиями.
Лабораторные исследования при болезни Рейтера:
- Анализ мочи. Лейкоцитоз по Аддису-Каковскому, Нечипоренко, а также трехстаканная проба (лейкоциты обнаруживаются в первой порции мочи).
- Общий анализ крови: отмечается умеренное количество лейкоцитов, признаки гипохромной анемии, повышение СОЭ.
- Обнаружение хламидийной инфекции. Цитологическое исследование конъюнктивы, цервикального канала, соскобов слизистой уретры, а также сока и спермы предстательной железы.
- Биохимический анализ крови: СРП, РФ-отрицательный, сиаловых кислот, серомукоида, повышение уровня альфа-2, бета-глобулинов.
- Исследование секрета простаты — снижение количества лецитиновых зерен, более десяти лейкоцитов в поле зрения.
- Анализ синовиальной жидкостина наличие изменений воспалительного типа: количество лейкоцитов 12-50×109/л, муциновый сгусток рыхлый, хламидийные антигены и антитела, цитофагоцитирующие макрофаги, ревматоидный фактор не определяется, нейтрофилы составляют более 70%.
- Выявляется антиген HLA B27 (характерен для синдрома Рейтера).

Лечение
Лечение данного заболевания проводится в нескольких направлениях:
- Первое имеет целью борьбу с инфекцией. В этот период больному показаны антибиотики.
- Мероприятия второго подавляют воспаление органов. Пациентам показаны противовоспалительные нестероидные средства, глюкокортикоиды, цитостатики.
Читайте также:


