Инфекция спинного мозга у ребенка
Повреждения спинного мозга, также как и повреждения головы, могут быть связаны с родовой травмой, случайными и неслучайными причинами.
а) Повреждение спинного мозга младенца. Внутриутробная травма может привести к повреждению спинного мозга, особенно в случае, когда голова ребенка фиксирована, а живот матери отвисает. Родовая травма шейного отдела спинного мозга подробно описана в случаях тазового предлежания и при наложении щипцов и являлась нередким клиническим диагнозом во времена высокой частоты родовой травмы, частота ее в случае смерти новорожденного составляла 10-33% (Towbin, 1970).
Подъем тела младенца над животом матери, в то время как голова все еще находится в фиксированном состоянии, также может приводить к переломам затылочных костей и кровоизлияниям в мозжечок или травме пояснично-грудного отдела позвоночника. Повреждение спинного мозга может локализоваться а атлантоаксиальной области, С5/Т1 или, в более редких случаях, в пояснично-грудном отделе. При аутопсии выявляются кровоизлияния в карманы корешков, разрыв корешков спинного мозга, спинальные эпидуральные кровоизлияния и паренхиматозные кровоизлияния в спинной мозг (Yates, 1959).
б) Случайная травма спинного мозга. Случайные травмы спинного мозга редко встречаются в детском возрасте. По результатам одного из проведенных в США исследований с участием 103 детей, которым проводилось лечение по поводу травмы шейного отдела спинного мозга (средний возраст составил приблизительно 10 лет), в 50% случаев причиной являлась ДТП, в 25% — спортивная травма, третьей по частоте причиной являлись падения (Brown et al., 2001). По результатам недавних исследований автотравма являлась причиной повреждений в 40% случаев, падения — в 35% случаев, а спортивные травмы — в 17,5% случаев (Leonard et al., 2007).
По результатам крупных исследований на основании данных регистрации травм в Великобритании и сетевой базы данных исследований 1989-2000 гг. выявлено 2,7% травм позвоночника, 0,6% травм спинного мозга и 0,15% травм спинного мозга без рентгенологических изменений (Martin et al., 2004) (SCIWORA).
Описанные повреждения следует подозревать у пациентов с остановкой дыхания или при наступлении смерти без выявления значимой субдуральной гематомы или отека мозга (см. описание цервико-медуллярного синдрома выше).

г) Патологические изменения при повреждении спинного мозга. Шейный отдел спинного мозга повреждается чаще всего (С1-С2, С5-С6). Вторыми по частоте участками повреждения являются сегменты Т12-L1 и L2-L5. При повреждении шейного отдела спинного мозга часто встречаются вывихи, а при повреждении пояснично-грудного отдела — компрессионные переломы. Грудной отдел позвоночника поддерживается ребрами, но при возникновении переломов часто возникают неврологические симптомы.
Спинной мозг заканчивается на уровне L1-L2 поясничного отдела позвоночника и повреждения ниже данного уровня приведут только к поражению конского хвоста. В данной области находятся способные регенерировать волокна периферических мотонейронов. Из 89 детей с переломами позвоночника или переломо-вывихами пояснично-грудного отдела позвоночника (Dogan et al., 2007) у 85% не было выявлено серьезных необратимых повреждений спинного мозга. Зуб второго шейного позвонка имеет эпифиз, который не окостеневает до семилетнего возраста, таким образом эпифизеолиз зуба второго шейного позвонка со смещением вперед является травмой, характерной для очень маленьких детей.
д) Клинические проявления. Клинические проявления повреждений спинного мозга варьируют в зависимости от локализации травмы, пораженных структур и тяжести повреждения.
Повреждение спинного мозга у новорожденных приводит к внезапной смерти во время родов или тетерапарезу (который может имитировать спинальную мышечную атрофию Вердинга-Хоффмана), вялому парапарезу, двустороннему спинальному параличу Эрба или парезу диафрагмы и дыхательных мышц (что требует постоянной искусственной вентиляции). Могут отмечаться очень живые спинальные сгибательные рефлексы, что маскирует истинный парапарез.
Сотрясение спинного мозга приводит к транзиторным неврологическим повреждениям с неясным механизмом развития. Утрата функции может быть полной или частичной, но признаки выздоровления появляются в течение часов или нескольких дней. Часто отмечается полное восстановление с сохранением физикальных признаков или симптомов дисфункции спинного мозга. Топографические синдромы поражения спинного мозга приведены в таблице ниже.
При тяжелых повреждениях спинного мозга развивается спинальный шок, затрагивающий отделы, находящиеся ниже поврежденного сегмента. Данное состояние характеризуется полной утратой двигательных и чувствительных функций и контроля над сфинктерами и сопровождается полной арефлексией, продолжающейся 2-6 недель. Постепенно восстанавливается мышечный ответ на пораженном участке, возникает спастичность с разгибательными рефлекса ми стопы, восстанавливается большая часть сгибательных рефлексов с последующим усилением глубоких сухожильных рефлексов. В конце появляются рефлексы разгибателей (спазмы), которые становятся преобладающим рефлекторным ответом.
Конечная клиническая картина повреждения спинного мозга в наиболее тяжелых случаях может быть представлена только рефлекторной активностью; при меньшей тяжести поражения функций сохраняются в различной степени. У трех четвертей пациентов с физиологически неполным поражением спинного мозга отмечалось значимое улучшение, более половины полностью выздоровели, в то время как сходные показатели улучшения отмечались только у 10% пациентов с физиологически полным разрывом спинного мозга (Hamilton и Myles, 1992).
е) Рентгенологические изменения. Рентгенологические исследования являются обязательными при травме спинного мозга. Часто выявляется перелом или вывих, но для их выявления может понадобиться особый вариант КТ с использованием трехмерных моделей. КТ (в частности, спиральная КТ) может выявить повреждения костей, не замеченные на рентгеновском снимке. Тем не менее, все манипуляции с пациентом следует осуществлять максимально осторожно для предотвращения появления повреждений или усиления уже имеющейся травмы.
МРТ в настоящее время является методом выбора при выявлении наличия или отсутствия сдавления и соответствующей протяженности поврежденных нервных структур. У детей возможно многоуровневое повреждение, и необходимо исследовать весь позвоночник. На МРТ можно выявить отек спинного мозга, набухание задних отделов, повреждение связок, кровотечение в спинном мозге, кровоизлияния в карманы корешков и разрывы корешков нервов. МРТ позволяет получить достоверную информацию о самом спинном мозге: острые кровоизлияния и свищи дают низкий сигнал в Т1-режиме, в то время как отек и точечные кровоизлияния выявляются хорошо (Davis, 1995).
Гематомиелия на МРТ свидетельствует об очень плохом прогнозе. При поздней визуализации можно выявить образование полостей в спинном мозге, которые могут прогрессировать вне зависимости от случайного или хирургического происхождения травмы (Avrahami et al., 1989).
ж) Лечение повреждения спинного мозга. Лечение повреждений спинного мозга в острой стадии включает придание правильной позы и предотвращение движений, в особенности это касается травм шейного отдела (Sonntag и Hadley, 1988). Относительно большой размер головы у детей приводит к сгибанию шеи, если ребенок просто лежит на плоской твердой поверхности. При всех серьезных травмах, особенно при повреждении головы, следует рассматривать вероятность травмы спинного мозга, и в настоящее время парамедики всегда иммобилизуют шейный отдел позвоночника и ведут пациента как при повреждении позвоночника до тех пор, пока не доказано обратное.
Консервативное лечение предпочтительно при стабильном состоянии позвоночника и отсутствии сдавления спинного мозга по результатам визуализации. Иммобилизация позвоночника может проводиться с помощью филадельфийского воротника или галоаппарата. В определенных случаях может быть показано скелетное вытяжение в раме Страйкера с использованием черепных фиксаторов или без них. Проводятся исследования с применением метилпреднизолона в высоких дозах (30 мг/кг болюсно, затем 5,4 мг/кг в час в течение 23 часов). Несмотря на вдохновляющие результаты применения GM1 ганглиозидов, имеются серьезные сомнения в их эффективности и безопасности.
Хирургическое лечение показано:
1) в случае подозрения на блок спинномозгового канала,
2) при ранениях с фрагментами костей в позвоночном канале и
3) при возможности ухудшения неврологических нарушений из-за вероятного наличия поддающейся лечению спинальной эпидуральной гематомы (Tender и Awasthi, 2004),
4) в случае вывиха позвоночника, не поддающегося коррекции с помощью скелетного вытяжения.
Для восстановления стабильности может понадобиться укрепление шейного отдела позвоночника и пересадка кости.
Любое хирургическое вмешательство должно проводиться под контролем соматосенсорных вызванных потенциалов; в случае, если вызванные потенциалы отсутствуют или не улучшаются при проведении хирургического лечения, можно говорить о неблагоприятном прогнозе (Tsirikos et al., 2004).
Редактор: Искандер Милевски. Дата публикации: 26.12.2018
Инфекции центральной нервной системы являются очень серьезными: менингит влияет на мембраны, окружающие головной и спинной мозг, энцефалит поражает сам мозг. 
Важные аспекты заболевания вирусными инфекциями центральной нервной системы:
- Инфекции центральной нервной системы могут вызывать такие вирусы как менингит и энцефалит.
- Симптомы обычно начинаются с лихорадки, может появляться раздражительность, отказ от еды, головная боль, боль в шее, а иногда и судороги.
- Диагноз вирусных инфекций центральной нервной системы основан на спинномозговой пункции.
- Многие инфекции выражены слабо, а другие являются серьезными и могут привести к смерти.
- Противовирусные препараты, как правило, неэффективны для лечения инфекций центральной нервной системы, поэтому для детей должны быть предприняты меры предосторожности (например, препараты для борьбы с лихорадкой и болью, также принятие большого количества жидкости).
Вирусы, которые заражают центральную нервную систему (головной и спинной мозг), включают вирусы герпеса, арбовирусы, кокссакивирусы, эховирусы и энтеровирусы. Некоторые из этих инфекций в первую очередь влияют на мозговые оболочки (ткани, покрывающие головной и спинной мозг) и приводят к менингиту. Вирусный менингит иногда называют асептическим менингитом. Другие инфекции поражают в первую очередь мозг и в результате вызывают энцефалит. Также существуют инфекции, которые влияют как на мозговые оболочки, так и на сам мозг в результате менингоэнцефалита. Менингит является гораздо более распространенным среди детей, чем энцефалит. Вирусы влияют на центральную нервную систему двумя способами:
- Они могут непосредственно инфицировать и разрушать клетки центральной нервной системы в период обострения заболевания.
- Иммунный ответ на инфекцию иногда приводит к повреждению клеток вокруг нервов после того, как дети восстановились после болезни.
Это эти повреждении (постинфекционный энцефаломиелит или острый рассеянный энцефаломиелит), как правило, вызывают симптомы через несколько недель после выздоровления от острого заболевания. Дети приобретают инфекции центральной нервной системы различными путями. У новорожденных может развиваться герпетическая инфекция при контакте с инфицированными выделениями родовых путей. Другие вирусные инфекции приобретаются в результате вдыхания воздуха с примесью вирусосодержащих капель, выдыхаемого инфицированным человеком. Арбовирусные инфекции приобретаются от укусов инфицированных насекомых (так называемый эпидемический энцефалит). Симптомы и лечение вирусного менингита и энцефалита у детей старшего возраста и подростков аналогичны тем, что у взрослых. Неспособность детей общаться напрямую затрудняет понимание их симптомов. Однако, обычно младенцы с инфекциями центральной нервной системы имеют некоторые симптомы, описанные ниже.
Симптомы вирусных инфекций центральной нервной системы у новорожденных
Вирусные инфекции центральной нервной системы у новорожденных и грудных детей, как правило, начинаются с лихорадки. Новорожденные могут не иметь никаких видимых симптомов, либо они могут проявляться плохо. Младенцы старше месяца, как правило, становятся раздражительными и суетливыми, отказываются от еды и это часто сопровождается рвотой. Иногда мягкое место на верхней части головы новорожденного становится выпуклым, что свидетельствует об увеличении давления на мозг. Так как раздражение мозговых оболочек усугубляется движением, ребенок с менингитом может больше плакать, когда берешь его на руки. У некоторых младенцев появляется странный, пронзительный крик. У младенцев с энцефалитом часто бывают судороги или другие аномальные движения. Младенцы с тяжелой формой энцефалита могут стать вялыми и впасть в кому, вплоть до смертельного исхода.
Инфекция вируса простого герпеса, которая часто сосредоточена только в одной части мозга, может привести к судорогам или слабости, появляющихся только в одной части тела. Также у новорожденных может появляться сыпь на коже, во рту. Сыпь состоит из красных пятен с заполненными жидкостью волдырями, которые покрываются коркой до заживления.
Постинфекционный энцефаломиелит может вызвать множество неврологических проблем, в зависимости от части мозга, которая повреждена. Дети могут иметь слабость в руках или ногах, потерю зрения или слуха, изменения в поведении, умственную отсталость или повторяющиеся судороги. Некоторые из этих симптомов сразу заметны, другие симптомы можно заметить только тогда, когда будут проводиться контрольные испытания слуха, зрения и интеллекта ребенка. Часто симптомы проходят со временем, но иногда они являются постоянными.
Диагностика вирусных инфекций центральной нервной системы у детей
Врачи обеспокоены возможностью возникновения менингита или энцефалита у каждого новорожденного с высокой температурой, а также у младенцев более старшего возраста, детей и подростков, у которых наблюдается лихорадка и раздражительность. Для того чтобы диагностировать менингит или энцефалит, врачи делают пункцию (поясничный прокол) для получения спинномозговой жидкости (ликвора) для лабораторного анализа. При вирусных инфекциях число лейкоцитов в ликворе возрастает, но нет бактерий. Иммунологические тесты, которые выявляют антитела против вирусов в образцах спинномозговой жидкости, могут быть проведены, но, как правило, занимают несколько дней. Полимеразная цепная реакция может быстрее определить вирус простого герпеса и энтеровирусы. Тест мозговых волн (электроэнцефалография) может быть использован для диагностики энцефалита, вызванного вирусом герпеса. Магнитно-резонансная томография и компьютерная томография могут подтвердить диагноз, особенно в случаях постинфекционного энцефаломиелита.
Статистика при вирусных инфекциях центральной нервной системы у детей
Прогноз значительно варьируется в зависимости от типа инфекции. Многие виды вирусного менингита и энцефалита не являются серьезными и ребенок выздоравливает быстро и полностью. Другие виды вирусных инфекций могут привести к осложнениям и тяжелым последствиям. Заражение мозга вирусом простого герпеса особенно тяжелое. Без лечения примерно 50% новорожденных с инфекции простого герпеса мозга умирают, и две трети тех, кто выжил, имеют серьезные повреждения головного мозга. Даже при лечении, около 25% умирают и до половины выживших имеют повреждения головного мозга. Если инфекция герпеса затрагивает еще и другие части тела, смертность достигает 85%.
Лечение вирусных инфекций центральной нервной системы у детей
Главные правила при лечении ребенка с инфекционным заболеванием центральной нервной системы:
- Содержание младенца в комфорте
- Прием препаратов от лихорадки или судорог
- Прием препаратов для постинфекционного энцефаломиелита
Большинству младенцев требуется только поддерживающий уход. То есть, они должны находиться в тепле, пить много жидкости и принимать лекарства для лечения лихорадки или судорог. Противовирусные препараты не эффективны для большинства инфекций центральной нервной системы. Тем не менее, инфекции, вызванные вирусом простого герпеса можно лечить с помощью ацикловира внутривенно. Постинфекционный энцефаломиелит можно лечить кортикостероидами или другими препаратами, которые уменьшают иммунную реакцию, которую вызывают неврологические повреждения.
Начальную стадию сдавления спинного мозга, на которой еще отсутствуют очевидные двигательные или сенсорные расстройства, трудно определить. Поставить правильный диагноз помогут следующие ранние клинические признаки:
1) искривление позвоночника, трудности с поддержанием позы;
2) боль в спине или животе, возникающая внезапно во время сна;
3) неадекватная реакция (повышение чувствительности) позвоночного столба на локальное надавливание и перкуссию;
4) часто корешковые боли возникают в продромальном периоде при росте экстрамедуллярных опухолей; эти опухоли, как правило, происходят из задних нервных корешков;
5) расстройства функции мочевого пузыря и кишечника могут быть первыми симптомами сдавления крестцовых сегментов или conus medullaris;
6) соматотопическая организация чувствительных волокон такова, что крестцовые и поясничные дерматомы располагаются ближе к поверхности спинного мозга, так что при сдавлении извне прежде всего нарушается чувствительность в аногенительной области и в нижних конечностях.
Примерно у 5% детей обнаруживается spina bifida occulta - неполное слияние дуг позвонков. Как правило, данная патология выявляется только при рентгенологическом исследовании. В основном поражаются позвонки L5 и S1.
На скрытое несращение позвоночника указывают следующие признаки, выявляемые в области средней линии спины:
1) участки аномального оволосения;
2) патологические изменения кожных покровов (например гемангиома или пигментный невус);
3) ямочки, желобки или подкожные образования в нижних отделах спины.
Эти признаки сочетаются с аномалиями развития позвонков в 80-90% случаев. На данную патологию может указывать прогрессирующая мышечная слабость или нарушения чувствительности в нижних конечностях, нарушения походки, деформация стоп, а также неврогенная дисфункция мочевого пузыря и кишечника.
Миеломенингоцеле - это комплексная, многогранная врожденная структурная патология, характеризующуюся неполным закрытием эмбриональной нервной борозды. Анатомические признаки миеломенингоцеле:
1) наличие несросшихся дуг позвонков (spina bifida);
2) кистозная дилатация оболочек спинного мозга (meningocele);
3) кистозная дилатация собственно спинного мозга (myelocele);
4) гидроцефалия и другие аномалии развития головного мозга.
1. Мальформация Арнольда-Киари II типа наблюдается при аномалиях развития ромбовидного мозга, при которых он располагается в задней малой черепной ямке. Отмечается смещение продолговатого мозга и миндалин мозжечка в область, где обычно локализуются верхние шейные сегменты спинного мозга. Выявляется сужение aqueductus cerebri, что приводит к нарушению оттока спинномозговой жидкости и развитию гидроцефалии. Мальформация Арнольда-Киари иногда сочетается с другими аномалиями развития коры больших полушарий головного мозга.
2. Более серьезной патологией является мальформация мозжечка, в основе которой лежит максимальная степень дизрафии. Неполное сращение костей черепа приводит к образованию cranium bifidum. При выпадении аномальной ткани мозга через межкостную расщелину возникает энцефалоцеле. При тяжелых формах незакрытия нервной борозды кости черепа остаются практически несращенными; в наиболее тяжелых случаях отмечается анэнцефалия.
3. Гидроцефалия выявляется у 95% детей с торакальным или высоким люмбальным миеломенингоцеле. Вероятность развития гидроцефалии тем меньше, чем ниже расположен дефект (минимальная вероятность развития гидроцефалии - 60% - имеет место при крестцовой локализации).
Исследование показало, что у детей, родившихся посредством кесарева сечения, проведенного до начала родовой деятельности, к 2-летнему возрасту паралич развивается значительно реже, чем у детей, родившихся естественным путем.
Стридор обычно возникает при дисфункции блуждающего нерва, который иннервирует мышцы голосовых связок. При расслаблении этих мышц края связок соприкасаются друг с другом; когда человек говорит - они расходятся. При двухсторонних параличах блуждающего нерва свободные края голосовых связок приходят в соприкосновение друг с другом и перекрывают ток воздуха, что приводит к стридорозному дыханию. При наличии такого симптома вероятна врожденная гипо- или аплазия двигательного ядра n. vagus. Считается, что наиболее часто данная патология развивается вследствие механического растяжения ядра нерва при гидроцефалии, когда ромбовидный мозг смещается книзу. Шунтирование в этом случае может улучшить состояние больного. Возникновение стридора через некоторый промежуток времени указывает на повторное развитие гидроцефалии, обусловленное несостоятельностью установленного шунта.
Примерно у 80% больных отмечается неврологическая дисфункция мочевого пузыря, при которой пузырь имеет малый объем, стенки его ригидны, а сфинктер не создает препятствия для оттока мочи. Существуют следующие способы коррекции:
1. Регулярная катетеризация, посредством которой достигается более полное опустошение мочевого пузыря, чем при приеме Креде.
2. Установка искусственного сфинктера, в результате которой увеличивается выходное сопротивление.
3. Хирургическое отведение мочи (например кожная везикостомия) - используется редко.
4. Проведение расширяющей цистопластики с целью увеличения объема мочевого пузыря в сочетании с введением спазмолитика оксибутинина.
Задержка умственного развития отмечается лишь у 15-20% больных с миеломенингоцеле; сама по себе гидроцефалия не вызывает ее. (Дети, которым была проведена адекватная коррекция врожденной гидроцефалии, вызванной стенозом aqueductus cerebri, обычно развиваются нормально.) Снижение интеллекта чаще наблюдается у больных с поражением верхних отделов спинного мозга, гидроцефалией, наличием вентрикуло-перитонеальных шунтов, а также с внутричерепными кровоизлияниями или инфекциями в анамнезе. Задержка умственного развития в большинстве случаев обусловлена вторичной приобретенной инфекцией центральной нервной системы, а также нарушениями миграции и дифференциации нейронов (данные нарушения обнаруживаются при микроскопическом исследовании), которые нередко сочетаются с макроскопически выявляемой мальформацией ромбовидного мозга.
Торакальный отдел
Невозможно сгибание в тазобедренных суставах; почти никто из детей младшего возраста не может передвигаться самостоятельно, только около 1/3 подростков способны передвигаться при помощи подпорок и костылей.
Верхний поясничный отдел (L1, L2)
Сгибание в тазобедренных суставах возможно, однако невозможно разгибание в коленных суставах; примерно 1/3 детей и подростков способны самостоятельно передвигаться, но лишь с помощью особых вспомогательных устройств.
Средний поясничный отдел (L3)
Больные способны осуществлять сгибание в тазобедренных суставах и разгибание в коленных суставах; при данной локализации поражения пациентов, которые могут передвигаться самостоятельно, больше, чем пациентов с локализацией поражения в области верхнего поясничного отдела, и меньше, чем больных с локализацией поражения в области нижнего поясничного отдела.
Нижний поясничный отдел (L4, L5)
Больные могут сгибать ноги в коленных суставах и осуществлять разгибание в голеностопных суставах; примерно 1/2 больных детей младшего возраста и почти все пациенты-подростки способны передвигаться с помощью подпорок и костылей различных моделей.
Крестцовый отдел (S1-S4)
Возможно сгибание в голеностопных суставах и совершение движений пальцами; почти все больные (дети и подростки) могут перемещаться при помощи простейших вспомогательных средств или без таковых.
Неспецифические воспалительные заболевания позвоночника включают в себя инфекционное гематогенное поражение элементов позвонка и межпозвонкового диска. Чаше всего из очага воспаления высеваются стафилококки и стрептококки, в литературе приводятся случаи поражением грибковой микрофлорой. Данное заболевание характеризуется сложностю диагностики и тяжестью осложнений. По локализации поражения позвонков первое место занимает поясничный отдел позвоночника, второе -грудной отдел, третье - шейный.
Позвоночный сегмент инфицируется через питающие его сосуды. В одних случаях инфекция попадает в субхондральную пластинку позвонка, расплавляя ее, проникает в тело и межпозвонковый диск. В других случаях инфецируется непосредственно тело позвонка. Через пораженный межпозвонковый диск инфекция может распространяться на смежные позвонки. У детей, учитывая то, что кровоснабжение межпозвонкового диска сохраняется до 9-10 лет, возникает поражение самого диска.
В анамнезе у больных с неспецифическими воспалительными заболеваниями позвоночника, особенно детей, отмечаются воспалительные заболевания органов дыхания (тонзиллит, бронхит), гнойные заболевания кожи (фурункулы, абсцессы).
Клиника заболевания проявляется появлением болей в пораженном отделе позвоночника в покое и при движении.
Повышается температура тела до субфебрильных цифр. При осмотре таких больных определяются анталгический наклон туловища, напряжение паравертебральных мышц. Пальпация остистого отростка пораженного позвонка болезненна. В анализе крови определяются повышение СОЭ выше 40 мм/ч, лейкоцитоз до 10 тыс., сдвиг лейкоцитарной формулы влево.
Первые рентгенологические признаки, такие, как снижение высоты межпозвонковой щели, проявляются спустя 4-5 нед от начала появления болей и повышения температуры. В дальнейшем выявляется нечеткость контуров замыкательной пластинки позвонка в субхондральной зоне. Разрушение тела позвонка начинается с передних отделов. Учитывая скудность и неспецифичность клинических проявлений заболевания, а также отсутствие рентгенологических признаков на ранних стадиях заболевания, большая часть больных лечатся амбулаторно или в стационарах общего профиля с диагнозами: пиелонефрит, остеохондроз позвоночника, пневмония и т.д. В специализированные клиники дети поступают поздно, с рентгенологическими признаками разрушения позвонков и неврологическими расстройствами. Для ранней и точной диагностики этого заболевания необходимы компьютерная томография и остеосцинтиграфия.
Лечение заболевания на первых стадиях, когда рентгенологически определяется только оседание межпозвонкового диска, как правило, консервативное. Оно заключается в иммобилизации позвоночника корсетом и антибактериальной терапии.
Учитывая трудности своевременной диагностики деструктивного процесса в позвонках и тяжесть прогноза этого осложнения, необходимо стремиться к раннему оперативному лечению.
Основные цели оперативного лечения - декомпрессия патологического очага, удаление некротических масс и создание межтелового спондилодеза.
Существует несколько методов оперативного лечения, которые применяются в зависимости от локализации патологического очага в позвоночном сегменте.
При локализации очага в боковых отделах тела позвонка выполняется экстраплевральный доступ к телам позвонков путем костотрансверзэктомии (рис. 24), при локализации в передних отделах - трансплевральный доступ к позвонкам путем торакотомии. Учитывая, что очаг в основном локализуется в межпозвонковом диске и для его декомпрессии и санации не требуется объемного оперативного вмешательства, у детей выполняется торакоскопическое удаление патологического очага.
Приводим наблюдение.
Больной Ф., 13 лет, поступил в отделение с жалобами на боли в нижнегрудном отделе позвоночника. В анамнезе: 06.07.03 после переохлаждения отмечено повышение температуры тела до 39°С (ребенок в это время находился в спортивном лагере, 5 лет занимается хоккеем). Получал лечение по поводу ОРЗ, через 2 дня температура нормализовалась.
С 20.07. стали беспокоить боли в нижнегрудном отделе позвоночника, с 23.07. вновь стали отмечаться подъемы температуры тела до 38-39°С. 26.07. был госпитализирован в инфекционную клиническую больницу № 1, где находился по 05.08. с диагнозом: энтеровирусная инфекция, межреберная невралгия. Получал антибиотики (цефазолин). Через 5 дней температура тела нормализовалась, боли в позвоночнике сохранялись. После выписки боли усилились, выполнены рентгенограммы позвоночника, заподозрен дисцит (спондилит)
Госпитализирован в ЦИТО им. Н.Н. Пирогова, где после обследования выявлен дисцит TjJx. В отделении патологии позвоночника была выполнена операция: торакоскопическая санация патологического очага на уровне TV|lHX, межтеловой спондилодез коллапаном (рис. 25-27).
Поражение спинного мозга любого характера —, это серьезная проблема, негативно сказывающаяся на здоровье человека и качестве его жизни. Поэтому далее поговорим о том, что такое синдром фиксированного спинного мозга у детей и взрослых, как проявляется заболевание и какими способами лечится.
Что такое фиксированный спинной мозг
Синдром фиксированного спинного мозга —, явление, при котором происходит ограничение подвижности спинного мозга.
Справка. Недуг имеет еще несколько названий: тетеринг-синдром, натяжение терминальной нити, синдром жесткой концевой нити.
При развитии болезни отмечается срастание оболочек спинного мозга и костной ткани позвоночника. Вследствие этого патологического процесса спинной мозг плотно и неподвижно прикрепляется к внутренней поверхности спинномозгового канала.
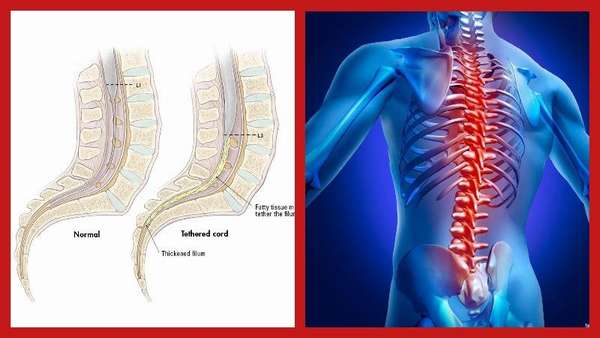
А вместо жидкости, которая в норме обеспечивает защиту спинного мозга от повреждений во время движений, формируется соединительная либо костная ткань.
Следствием такой фиксации спинного мозга является остановка развития и обновления нервных клеток и появление различных нарушений функционирования ОДА.
Чаще всего патологическое явление развивается в поясничном сегменте позвоночника, поскольку именно в этом сегменте наблюдается наиболее выраженная естественная фиксация спинного мозга.
Причины
В медицине и по сегодняшний день точные причины возникновения данного недуга не определены.
Справка. Заболевание имеет врожденную и приобретенную форму, что зависит от причины развития.
При этом в 80% случаев болезнь имеет врожденную форму и диагностируется детском возрасте (4-5 лет). И лишь в 20% заболевание носит приобретенный характер и обнаруживается у взрослых.
Специалисты определили, что к возможным причинам возникновения патологического состояния относятся:
- патологии внутриутробного развития,
- доброкачественные и злокачественные новообразования в области позвоночника,
- деструкции мозговых тканей,
- частые травмы позвоночника,
- рубцовая деформация терминальной нити,
- расщепления позвоночного столба,
- различные отклонения в строении позвоночника,
- порок Киари,
- сирингомиелия.
Также фиксация может произойти из-за рубцевания ткани вследствие проведенной операции в области позвоночника.
Симптомы
Патология развивается постепенно и начинает активно проявляться при повышении нагрузки на позвоночник. Например, при врожденном характере недуга у детей —, во время начала хождения, а при приобретенной форме у взрослых —, во время активного восстановления после травмы.
Справка. Симптоматика поражения различна и не зависит от конкретной формы поражения.
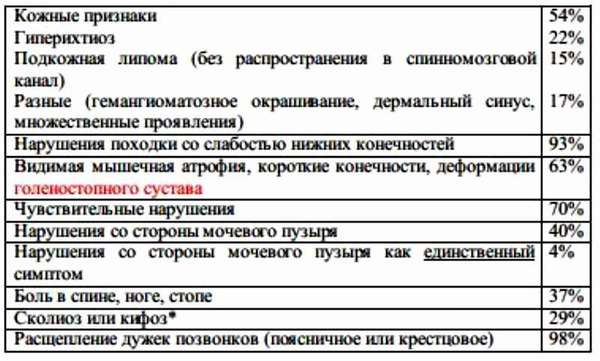
Все проявления тетеринг-синдрома можно разделить на несколько групп:
- Кожные проявления —, повышенный рост волос, углубления в мягких тканях в области крестца и поясницы, пигментные пятна, обесцвечивание кожного покрова.
- Ортопедические —, деформация ног, асимметрия ног, стоп, ягодиц, изменение походки, нарушение осанки (сколиоз, кифоз, лордоз).
- Неврологические —, боль в ногах и пояснице, неуверенная походка, ухудшение чувствительности нижних конечностей, снижение рефлексов, парез одной либо обеих ног, мышечное напряжение.
- Нарушение функционирования органов таза —, нарушение процесса мочеиспускания и дефекации, частые инфекции.
Клиническая картина болезни одинакова как для взрослых, так и для детей. Однако во взрослом возрасте все симптомы являются более выраженными, что связано с серьезными нагрузками на позвоночный столб.
Диагностирование
Любое обследование начинается с опроса и осмотра пациента, в ходе которого выясняются жалобы, характер проявления симптоматики и функциональные способности организма.
После этого при подозрении на данный синдром специалист назначает проведение МРТ.
Справка. МРТ —, единственная методика, которая позволяет максимально точно оценить степень повреждения и определить форму и локализацию нарушений.
Задачей данной диагностической методики является определение состояния спинного мозга, канала позвоночника и мягких тканей, выявление скрытых форм спинальных пороков и уточнение прямых и косвенных признаков патологического процесса.
Лечение
Единственным способом терапии данного заболевания является хирургическое. Лишь немногие пациенты наблюдаются у врача после диагностирования данного недуга.
Справка. Цель операции —, освобождение спинного мозга и возобновление функционирования.
Способ проведения операции подбирается на основании характера поражения терминальной нити:
- ламинэктомия —, применяется при несущественном укорочении либо уплотнении терминальной нити, отсутствии глубокого перерождения ткани. Представляет собой малоинвазивное хирургическое вмешательство с помощью эндоскопических инструментов.
- полноценная операция —, проводится при серьезном поражении нитей. В ходе операции выполняется вскрытие спинномозгового канала, освобождение участков мозга и закрытие операционных полостей специальной нитью, клеем либо скобами.
При терапии прогрессирующего заболевания может понадобиться неоднократное оперативное вмешательство (2-4). В особенности это касается детского возраста, поскольку синдром часто прогрессирует по мере роста и развития.
После проведения операции пациент проходит реабилитацию, длительность которого зависит от сложности заболевания и вида операции. В основном продолжительность восстановления составляет 3-6 месяца, а иногда 1 год.
При синдроме фиксированного спинного мозга операция и последствия взаимосвязаны и зависят от характеристик заболевания и возраста пациента.
В основном прогноз после операции для детей благоприятный. Болезненные ощущения проходят, а неврологические нарушения исчезают после правильного реабилитационного курса.
Если же недуг характеризуется длительным течением, то наблюдается повреждение нервных окончаний. Этот процесс является необратимым, поэтому даже операция не может устранить некоторые симптомы заболевания: онемение, парез конечностей, нарушения функционирования внутренних органов, в частности мочевого пузыря.
Возможные осложнения
В данном случае к возможным осложнениям можно отнести рецидив тетеринг-синдрома, а также различные хирургические и послеоперационные осложнения.
Чтобы исключить риск развития осложнений следует обратиться в больницу для получения своевременно помощи и скрупулезно выполнять все предписания лечащего врача во время реабилитации.
Заключение
Организм человека устроен очень сложно, поэтому поражение какого-то одного элемента может негативно отразиться на функционировании многих органов и систем. В особенности это касается поражения спинного мозга и нервных волокон, опасное необратимыми последствиями.
Читайте также:


