Инфекция мочевыводящих путей классификация диагностика лечение
Инфекции мочевыводящих путей (ИМП) в большинстве стран мира — одна из наиболее актуальных проблем. Так, в США ИМП становятся причиной обращения к врачу 7 миллионов пациентов в год, а для миллиона

Инфекции мочевыводящих путей (ИМП) в большинстве стран мира — одна из наиболее актуальных проблем. Так, в США ИМП становятся причиной обращения к врачу 7 миллионов пациентов в год, а для миллиона пациентов являются причиной госпитализации [9]. Особую категорию ИМП составляют осложненные инфекции. Согласно современной классификации, к осложненным инфекциям мочевыводящих путей (ОИМП) относятся заболевания, объединенные наличием функциональных или анатомических аномалий верхних или нижних мочевых путей или протекающие на фоне заболеваний, снижающих общий иммунный статус.
Необходимо отметить, что группа ОИМП представлена крайне разнородными заболеваниями: от тяжелого пиелонефрита с явлениями обструкции и угрозой развития уросепсиса до катетер-ассоциированных инфекций МВП, которые могут исчезнуть самостоятельно после извлечения катетера.
Наиболее часто встречающиеся причины возникновения ОИМП приведены в табл. 1 [5].
На основании данных можно сделать вывод, что в большинстве случаев причиной осложненного течения ИМП становятся нарушения уродинамики по обструктивному типу при камнях различной локализации, стриктурах мочеточника и лоханочно-мочеточникового сегмента, инфравезикальной обструкции. Восстановление нормальной уродинамики является краеугольным камнем лечения любой мочевой инфекции. В тех случаях, когда причина возникновения обструкции не может быть ликвидирована немедленно, следует прибегать к дренированию верхних мочевых путей нефростомическим дренажем, а в случае инфравезикальной обструкции — к дренированию мочевого пузыря цистостомическим дренажем. Обе операции предпочтительно выполнять чрезкожно под ультразвуковым контролем.
Часто причиной осложнений при ИМП становятся инородные тела в мочевыводящих путях: конкременты почек и мочевого пузыря, различные дренажи. Лечение подобных инфекций длительное и подчас малоэффективное. Причина кроется в образовании на поверхности инородных тел микробной пленки, которая состоит из связанных между собой и с какой-либо поверхностью микроорганизмов, находящихся в различных фазах роста, их внеклеточных продуктов, соматических клеток, органического и неорганического материала [1].
Биопленка может быть ассоциирована не только с поверхностью дренажных трубок и конкрементов, но и с рубцово-измененными и некротизированными тканями, присутствующими в просвете мочевыводящих путей после предшествующих оперативных вмешательств. Так или иначе, но большинство осложняющих факторов благоприятствуют образованию биопленок. Бактерии, формирующие биопленку, значительно отличаются от планктонных свободно плавающих микробных клеток, не говоря уже о культуре микроорганизмов, использующейся для лабораторных тестов. Доза антибиотика, бактерицидная в отношении возбудителя в лабораторных условиях, зачастую не оказывает на биопленку никакого воздействия; кроме того, бактерии в биопленке более устойчивы к факторам окружающей среды. Вышесказанное свидетельствует о том, что именно биопленка в итоге является основной причиной возникновения трудностей, которые часто сопровождают лечение осложненной хронической персистирующей инфекции мочевыводящих путей.
К заболеваниям, нарушающим нормальную уродинамику и осложняющим течение ИМП, относятся и нейрогенные нарушения мочеиспускания. Рассчитывать на успех лечения ИМП можно только после коррекции нейрогенных нарушений и восстановления нормальной уродинамики.
Особую группу составляют осложняющие факторы, связанные с наличием сопутствующих тяжелых заболеваний. Список этих заболеваний является предметом обсуждения, однако некоторые нозологии могут быть внесены в него без колебаний. Это заболевания, обусловливающие общее снижение иммунологической реактивности организма: сахарный диабет, иммунодефицитные состояния. К фоновым заболеваниям, значительно осложняющим течение ИМП, относятся также серповидно-клеточная анемия, почечная и печеночно-почечная недостаточность.
Помимо причин, обусловливающих возникновение ОИМП, существует ряд факторов риска развития этого состояния (табл. 3) [5].
Серьезную проблему для выбора эффективной терапии представляет сочетание ОИМП с хроническим простатитом. Хронический простатит — одно из самых трудных для диагностики и лечения заболеваний в урологии. Любое повышение внутриуретрального давления приводит к рефлюксу мочи и содержащихся в ней микроорганизмов в протоки периферической зоны в обход протоков центральной зоны предстательной железы, соустье которых с уретрой по своей природе почти клапанное. При несостоятельности внутреннего сфинктера нейрогенного происхождения или резекции шейки мочевого пузыря ткань простаты подвергается постоянному риску инфицирования и реинфицирования. Хронический бактериальный простатит характеризуется персистированием преимущественно грамотрицательных бактерий в секрете простаты и рецидивирующими ИМП [1, 3].
В табл. 2 приведены возбудители, наиболее часто являющиеся причиной возникновения ИМП [7]. Обращает на себя внимание, что на втором и третьем местах после наиболее распространенного возбудителя ИМП — кишечной палочки — при осложненных ИМП находятся Enterococcus spp. и Pseudomonas spp., а при катетер-ассоциированных инфекциях — дрожжевые грибки, отсутствующие при неосложненных ИМП.
Микробиологические особенности осложненных ИМП учитываются при выборе препарата для их лечения.
Лечение инфекции мочевых путей подразумевает проведение эффективной антибактериальной терапии при условии восстановления нормальной уродинамики и направлено на профилактику уросепсиса и возникновения рецидивов. Исключения составляют катетер-ассоциированные инфекции, в большинстве случаев исчезающие после удаления катетера. Открытым остается вопрос о необходимости антибактериальной терапии у пациентов с асимптоматической бактериурией. Большинство урологов считают, что лечение в подобных ситуациях не показано.
Дополнительной проблемой, значительно усложняющей лечение ОИМП, является высокая устойчивость микроорганизмов к большинству антибактериальных препаратов, длительно применяющихся в урологической практике. Госпитализация, неадекватные по длительности курсы лечения и некорректное назначение лекарственных препаратов приводят зачастую к возникновению антибиотико-устойчивых штаммов.
В нашей клинике в случае тяжелых инфекций мочевыводящих путей, а также в послеоперационном периоде после масштабных оперативных вмешательств мы в последнее время применяем новый антимикробный препарат группы фторхинолонов — L-изомер офлоксацина — левофлоксацин (таваник). Подобный выбор при назначении антибактериальной терапии объясняется доказанной способностью препаратов этой группы лучше проникать в биопленку [2, 9].
Поскольку на левофлоксацин приходится практически вся противомикробная активность в рацемической смеси изомеров, его активность in vitro в два раза превышает активность офлоксацина. Биодоступность препарата равняется 99 %, а особенности его фармакокинетики таковы, что 87 % препарата экскретируется с мочой в неизмененном виде [4]. Несмотря на наличие перекрестной устойчивости между левофлоксацином и другими фторхинолонами, некоторые микроорганизмы, устойчивые к хинолонам, могут проявлять чувствительность к левофлоксацину.
В исследованиях in vitro левофлоксацин доказал свою эффективность в отношении E.coli, Enterobacter, Klebsiella, Proteus Mirabilis, Pseudomonas aurugenosa, являющихся наиболее частыми возбудителями осложненной и неосложеннной форм урогенитальной инфекции (табл. 2).
Курс лечения таваником в дозе 250 мг однократно в течение суток на протяжении 10 дней проведен нами у 20 больных. Согласно полученным данным, эффективность и безопасность лечения были признаны хорошими и очень хорошими у 95% пациентов. Сходные результаты приводят в своих работах G. Richard, C. DeAbate et al., применявшие препарат по аналогичной схеме и добившиеся клинического эффекта у 98,1% пациентов [8]. Столь высокие показатели объясняются непродолжительностью применения левофлоксацина в урологической практике, чем и обусловлено отсутствие устойчивых к его действию штаммов микроорганизмов. Надо отметить, что устойчивость к препаратам этой фармакологической группы, связанная со спонтанными мутациями in vitro, встречается крайне редко [9].
Наряду с фторхинолонами в лечении ИМП широко применяются цефалоспорины II поколения (цефуроксим) и особенно III поколения (цефотаксим, цефтазидим и др.), а также карбапенемные антибиотики (имипенем/циластатин, меропенем).
При осложненных инфекциях МВП иногда назначают полусинтетические пенициллины (ампициллин, пиперациллин) и их комбинации с ингибиторами b-лактамаз (ампициллин/сульбактам, пиперациллин/тазобактам), ко-тримоксазол, аминогликозиды (обычно в комбинации с b-лактамами). Однако эффективность этих препаратов при ОИМП прогнозировать достаточно сложно из-за существенных различий в чувствительности возбудителей в зависимости от региона, стационара и источника развития инфекции (внебольничные или госпитальные). Таким образом, при назначении указанных препаратов в ходе терапии ОИМП следует опираться на данные бактериологического исследования мочи и учитывать чувствительность выделенных микроорганизмов.
Препараты нитрофуранового ряда — нефторированные хинолоны (налидиксовая кислота), оксихинолины (5-НОК) — не должны применяться для терапии ОИМП, так как они являются уроантисептиками, то есть создают терапевтическую концентрацию в моче, но не в паренхиме почек.
Длительность курса антибактериальной терапии ОИМП должна составлять не менее 14 дней. Более короткие курсы (7-10 дней) допустимы при назначении фторхинолоновых антибиотиков, выделении высокочувствительного возбудителя и устранении факторов, осложняющих течение ИМП [5].
В заключение хочется подчеркнуть, что лечение инфекций мочевыводящих путей — процесс сложный, длительный и зачастую малоэффективный, поскольку из всего многообразия существующих на сегодня антибактериальных препаратов ни один не обладает достаточно высокой эффективностью в отношении биопленок. Поэтому усилия врачей должны быть направлены преимущественно на профилактику возникновения подобных инфекций.
[youtube.player]
Мочевыделительная система играет важную роль в правильном функционировании организма.
Фильтрация крови почками, выведение излишков жидкости с продуктами обмена веществ, поддержание водно-солевого баланса в организме, регуляция артериального давление – далеко не все процессы, которые могут быть нарушены при появлении воспаления.
Инфекции мочевыводящих путей могут поразить и взрослых, и детей, вызывая функциональные расстройства и значительно снижая качество жизни.
Инфекции мочевыводящих путей
К органам мочевыделительной системы относятся:
- почки — парный орган, отвечающий за фильтрацию крови и образование мочи;
- мочеточники — полые трубки, через которые моча оттекает в мочевой пузырь;
- мочевой пузырь — полый орган, гладкомышечный резервуар, в котором происходит скопление мочи;
- уретра (или мочеиспускательный канал) — трубчатый орган, осуществляющий выведение мочи из организма.
Несмотря на то, что в норме мочевыводящие пути стерильны, любой из органов может быть подвержен развитию инфекционного процесса. Особенностью являются то, что в большинстве случаев воспаление передается между органами по восходящему (от уретры вверх к почкам) или нисходящему пути (от инфицированных почек к мочевому пузырю).
Классификация болезни

Существует несколько классификаций инфекционных заболеваний мочевыделительной системы.
- инфекции верхних мочевых путей, к ним относятся воспаление почек (пиелонефрит), мочеточников;
- нижних мочевых путей – мочевого пузыря (циститы) и уретры (уретриты).
По характеру течения заболевания:
- Неосложненные. Протекают без структурных изменений в тканях органов мочевыводящего аппарата, при отсутствии обструктивных уропатий или других сопутствующих заболеваний.
- Осложнённые. Возникают на фоне затрудненного мочеиспускания, при применении инструментальных методов исследования или лечения (катетеризация).
В зависимости от места заражения возбудителем:
- Госпитальные. Также известны как внутрибольничные или нозокомиальные. Развиваются при попадании в организм инфекционного возбудителя при нахождении в лечебном учреждении.
- Внебольничные. Развиваются в амбулаторных условиях при благоприятных для инфекции обстоятельствах.
По характеры проявления симптомов:
- Клинически выраженные инфекции. Характеризуются явной, часто интенсивно выраженной симптоматикой.
- Бессимптомные инфекции. Клиническая картина проявляется слабо, симптомы незначительно ухудшают качество жизни больного.
Факторы способствующие развитию заболевания
Инфекции мочевыводящих путей относятся к широко распространенным заболеваниям, они входят в пятерку наиболее часто встречающихся инфекционных болезней. Вот несколько признаков:

Несоблюдение правил личной гигиены. Зона промежности анатомически устроена таким образом, что возможна миграция по коже патогенных возбудителей от анального отверстия или влагалища (у женщин). Игнорирование гигиенических правил, нечистоплотность рук при мочеиспускании могут привести к микробной контаминации.- Переохлаждение. Простуда мочеточника, один из главных врагов всей мочевой системы.
- Снижение иммунитета. Такое состояние свойственно людям старшего возраста, пациентам, страдающим иммунодефицитными, тяжелыми хроническими заболеваниями.
- Наличие других инфекционных заболеваний. Например, возбудитель ангины — стрептококк — при попадании в почки с кровью может вызвать тяжёлый пиелонефрит.
- Стационарное лечение или оперативное вмешательство. В случае реанимационных мероприятий или интенсивной терапии возникает необходимость катетеризации мочевого пузыря, что нарушает стерильность мочевыводящей системы, открывает ворота инфекции.
- Аномалии развития органов мочевыделительной системы. Диагностировать патологи можно еще при вынашивании ребенка.
- Обструктивная уропатия — затруднение выведения мочи вследствие мочекаменной болезни, простатита или других причин.
- Незащищенные сексуальные контакты. Некоторые половые инфекции способны к размножению в мочевыделительной системе и могут спровоцировать появление уретрита или цистита.
Течение ИМВП характеризуется рядом особенностей в зависимости от пола и возраста больного:
- Женщины болеют инфекционными заболеваниями мочевыделительной системы гораздо чаще мужчин. Это объясняется близостью расположения уретры, влагалища и анального отверстия, что способствует распространению патогенной микрофлоры. Также длина уретры у женщин значительно меньше, чем у мужчин, потому микроорганизмы при несвоевременно начатом лечении легко достигают мочевого пузыря, провоцируя развитие цистита.
- Мужчины болеют ИМВП реже женщин. В силу физиологических особенностей мочеиспускательный канал у мужчин значительно длиннее, чем женский. Поэтому инфекционные возбудители с меньшей частотой достигают мочевого пузыря или почек. Но течение болезни практически всегда более тяжёлое, с интенсивно-выраженным болевым синдромом, высоким риском развития осложнений в виде простатита и др.

В возрастной группе от 20 до 50 лет с проблемами ИМВП чаще сталкиваются женщины. Но в категории после 50 лет ситуация меняется: в этом возрасте увеличивается частота “мужских” заболеваний (простатит, аденома), которые могут дать осложнение и распространение инфекции на органы мочевыделительной системы.
Возбудители и пути их проникновения в организм

Спровоцировать появление и развитие воспаления в органах мочевыделительного аппарата могут разные виды микроорганизмов:
- бактерии (кишечная палочка, уреаплазмы, гонококки, стрептококки, трихомонада, листерии, стафилококки);
- грибы (дрожжевые грибки рода Candida);
- вирусы (герпетичные, папилломавирусы, цитомегаловирус).
Самым частым возбудителем ИМВП является грамотрицательная бактерия — кишечная палочка Escherichia coli (Е. coli). Эта бактерия относится к условно-патогенным, является нормальной составляющей кишечной микрофлоры.
При пренебрежении гигиеническими процедурами, неправильном мытье промежности (от заднего прохода вперед), в случае падения защитных сил организма (при переохлаждении, наличии вирусных заболеваний), тяжелых формах дисбактериоза, Е. coli начинают активно размножаться по коже и могут мигрировать на слизистую уретры, развиваясь на которой вызывает воспаление.
Существует несколько возможных путей проникновения и распространения возбудителей в мочевыводящих путях:
- Контактный. Незащищенный половой контакт (вагинальный или анальный), миграция по коже от заднего прохода, катетеризация, цистоскопия.
- Геморрагический и лимфогенный. Попадание возбудителя по системе жидкостей организма (из крови или лимфы) в случае наличия в организме инфекционных очагов. Например, кариозные зубы, ангина, гайморит, воспаление легких (на фоне запущенной вирусной инфекции патогенный возбудитель может проникнуть в слизистую мочевого пузыря – развивается геморрагический цистит).
- Нисходящий. Перемещение возбудителя от почек через мочеточники, мочевой пузырь к уретре.
- Восходящий. Инфекционное воспаление распространяется снизу-вверх: от мочеиспускательного канала к почкам.
Новорожденные склонны к развитию ИМВП из-за возможных врожденных дефектов, недоразвитости или позднего формирования некоторых частей мочевой системы (уретральных клапанов, мочеточникового устья). Возникновение инфекционно-воспалительных заболеваний возможно при неправильном использовании подгузников.
Проявление симптоматики

Клинические проявления ИМВП могут проявиться уже на начальном этапе заболевания. Но также процесс инфекционного воспаления длительное время может протекать бессимптомно.
При инфекции мочевыводящих путей могут проявляться различные симптомы:
- болезненные ощущения в области малого таза, нижней части спины, боку;
- зуд в области мочеиспускательного канала;
- чувство жжения, боли, затруднения при мочеиспускании;
- учащение позывов к мочеиспусканию;
- нехарактерные жидкие выделения из мочевого пузыря (прозрачные, серозные, зеленовато-гнойные);
- гипертермия, озноб, лихорадка;
- изменение запаха, цвета мочи.
У детей, особенно младшего возраста, симптоматика ИМВП может быть еще более смазанная, чем у взрослых.
Родители могут заметить учащение мочеиспусканий, следы мочи необычного цвета на подгузнике, повышение температуры тела.
Методы диагностики

Предварительный диагноз ставится после анализа жалоб пациента терапевтом или урологом. Для подтверждения диагноза и составления комплекса лечебных мероприятий назначают:
- общий клинический анализ крови и мочи;
- биохимический анализ крови и мочи (такие показатели обмена веществ, как содержание мочевины, креатинина, некоторых ферментов характеризуют деятельность почек);
- бактериологический посев мочи или ПЦР-анализ (для установления природы возбудителя заболевания);
- инструментальные методы исследования (цистоскопию, биопсию, урографию, рентгеноконтрастные исследования, УЗИ почек и мочевого пузыря).
Своевременная и комплексная диагностика позволяет выявить заболевание на ранней стадии и предупредить распространение воспалительного процесса.
Способы терапии
Главная задача лечебных мероприятий при инфекции мочевыводящих путей- подавление инфекционно-воспалительного процесса и ликвидация возбудителя. В терапии ИМВП используют препараты разных групп антибактериальных средств:

Сульфаниламидные препараты. К этой группе относятся Этазол, Уросульфан, комбинированные лекарственные средства (Бисептол). Применение сульфаниламидов показывает высокую эффективность, они выводятся с мочой, показывая высокие клинические концентрации в мочевыделительной системе, и малотоксичны для почек.- Нитрофурановые производные. Фуразолидон, Неграм, Невиграмон, Фурагин применяют внутрь, растворы Фурацилина используют для подмываний. Нитрофураны широко используются при лечении ИМВП, особенно, если установлена устойчивость микроорганизмов к другим антибактериальным препаратам. Они проявляют активность в отношении грамположительных и грамотрицательных бактерий, блокируя их клеточное дыхание. Однако при лечении хронических вялотекущих форм нитрофураны показывают более слабую эффективность.
- Антибиотики. Эта группа лекарственных средств является препаратом выбора при составлении лечебной программы врачом. С момента сдачи образцов на анализ до получения результатов, выявляющих возбудителя, может пройти 3-7 дней. Чтобы не терять время, врач назначает антибиотик широкого спектра действия. Чаще всего при лечении ИМВП применяют фторхинолоны. К препаратам этой группы относят Норфлоксацин (Номицин), Офлоксацин (Офлобак, Заноцин), Ципрофлоксацин. Кроме этого для лечения ИМВП назначают пенициллины (Аугментин), тетрацинкины (Доксициклин), цефалоспорины II, III поколений (Цефтриаксон, Цефиксим).
С целью предупреждения развития грибковой инфекции добавляют противомикозные средства (Флюконазол).
В составе лечебного комплекса назначают спазмолитические препараты (для восстановления мочеиспускательной функции), нестероидные противовоспалительные средства, комбинированные препараты растительного происхождения (Канефрон).
Во время лечения обязательно соблюдение диеты с ограничением употребления кислых, пряных, соленых продуктов, спиртных и газированных напитков, кофе и шоколада. Эти продукты питания, меняя рН мочи, могут вызвать раздражение слизистой органов мочевыводящей системы.
Последствия недуга
Инфекции мочевыводящих путей, поражая слизистую, могут вызвать тяжелые последствия для всего организма. Болевые ощущения, частые позывы к мочеиспусканию сильно ухудшают качество жизни больного.
На фоне прогрессирующего пиелонефрита может развиться почечная недостаточность, деформация мочеточников (опущение почки), нарушение выведение мочи (рефлюкс). Перенесение ИМВП при вынашивании ребенка может вызвать самопроизвольное прерывание беременности на любом сроке.
Профилактические меры
Профилактические меры для предупреждения ИМВП состоят в коррекции образа жизни и выполнении некоторых правил:
- своевременное лечение инфекционных очагов в организме;
- соблюдение гигиенических норм;
- не допускать переохлаждение организма;
- вовремя опорожнять мочевой пузырь;
- использование презервативов во время полового акта.
Но не выполняя медицинские назначения, игнорируя симптомы заболевания, можно вызвать распространение заболевания на соседние органы, спровоцировать переход ИМВП в хроническую форму.
[youtube.player]Одна из важнейших проблем современной медицины – инфекции мочевыводящих путей (ИМП). Заболевания, связанные с этими инфекциями, распространены во всех уголках мира и вынуждают обращаться за врачебной помощью около 7 млн. человек ежегодно (а каждому седьмому из них приходится проходить лечение в стационаре). ИМП подвержены как мужчины, так и женщины, причем женщины болеют чаще, а у мужчин чаще развиваются осложнения.
Причины инфекции мочевыводящих путей
Причины, которые обычно приводят к развитию осложненных инфекций мочевыводящих путей:
(камни в почках, мочеточнике, мочевом пузыре, опухоли, стриктуры лоханочно-мочеточникового сегмента и мочеточника (стрикутра - сужение трубчатой структуры), осложнение простатита - инфравезикальная обструкция, пролапс гениталий и мочевого пузыря у женщин);
(детрузорно-сфинктерная диссинергия, нестабильность детрузора и уретры, нарушения мочеиспускания центрального генеза: опухоли мозга, острое нарушение мозгового кровообращения, инсульт);
Инфекций мочевыводящих путей могут вызвать присутствие уретрального или мочеточникового катетера, нефростомических и цистостомических дренажных трубок, камней.
Сахарный диабет, почечная недостаточность, печеночная недостаточность, снижение иммунитета, серповидно-клеточная анемия.
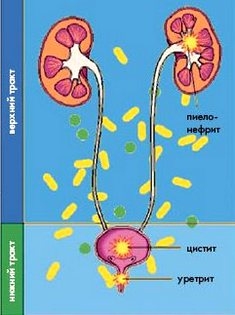
Расскажем подробней о каждой из них.
Обструкции мочевыводящих путей, ведущие к нарушению уродинамического процесса. Ряд научных исследований позволил сделать вывод о том, что чаще всего ИМП протекают в осложненной форме из-за уродинамических нарушений. Эти нарушения развиваются по обструктивному типу с наличием камней, стриктур мочеточника, лоханочно-мочеточникового сегмента, инфравезикальной обструкции. Именно нормализация уродинамики и является основной проблемой, связанной с терапией ОИМП. Если причину, которая привела к обструкции, невозможно устранить в короткие сроки, выполняют дренирование верхних МВП (нефростомическим дренажем). При обнаружении инфравезикальной обструкции необходим цистостомический дренаж мочевого пузыря. Эти процедуры обычно проводят подкожно, с контролем УЗИ.
Присутствие инородного тела. К инородным телам, осложняющим течение ИМП, относятся конкременты (мочевого пузыря, почек), а также дренажи. Лечение инфекций, связанных с инородными делами, часто затягивается и при этом не приносит заметных улучшений. Дело в том, что сверху инородное тело покрывается своеобразной биопленкой. Она образована соединенными друг с другом и с какой-либо поверхностью микробами, которые пребывают в разных фазах роста. Также в состав пленки входят соматические клетки, неорганические и органические вещества. Не следует связывать подобное микробное покрытие исключительно с инородными телами (дренажные трубки, конкременты). Оно характерно и для рубцов, а также тканей, подвергшихся некротическим изменениям в результате хирургического вмешательства.
В той или иной степени почти все осложняющие факторы способствуют формированию биопленки. Важно учитывать, что образующие такое покрытие бактерии не похожи на планктонные микроорганизмы. Отличаются они и от культур, которые применяются для лабораторных исследований. Дозировка антибиотика, дающая хороший результат в условиях лаборатории, может никак не повлиять на микробную пленку. Ситуация осложняется и тем, что организмы из биопленки имеют более выраженную сопротивляемость негативным внешним факторам. Эти факты дают основание полагать, что затруднения, возникающие при лечении пациентов с хронической ОИМП, связаны именно с наличием микробного покрытия.
Нарушения мочеиспускания нейрогенного характера. При этих заболеваниях нарушается уродинамика, и развитие инфекций мочевых путей существенно осложняется. В этом случае справиться с инфекционным процессом можно лишь после эффективного курса коррекции нейрогенной патологии и нормализации уродинамики.
Наличие сопутствующих заболеваний. Некоторые тяжелые заболевания могут серьезно осложнить развитие инфекций мочевыводящих путей. Окончательный список этих заболеваний пока еще составлен не был, однако есть такие болезни, негативное влияние которых не вызывает у медиков никаких сомнений. Прежде всего, речь идет о состояниях, при которых снижается иммунологическая реактивность. Это различные формы иммунодефицита и сахарный диабет. Кроме того, инфекции мочевыводящих путей могут быть осложнены из-за почечной и печеночно-почечной недостаточности. Еще один осложняющий фактор связан с серповидно-клеточной анемией.
[youtube.player]Инфекция мочевыводящих путей – это комплекс или группа заболеваний, которые поражают органы системы мочеобразования и выведения, возникающих после проникновения в организм патогенных агентов. Основным методом диагностики выступает бактериологическое исследование урины, показывающие изменение состава биологической жидкости.
У представительниц слабого пола, вне зависимости от возраста, урогенитальные инфекции встречаются значительно чаще, нежели у мужчин. Это обусловлено особенностями анатомического строения органов мочеполовой системы. Рассмотрим детальнее, какие бывают заболевания, их симптомы, способы диагностики и лечения.
Классификация
Детально разобраться с таким понятие как инфекция мочевыводящих путей, что это такое и как проявляется, можно опираясь на классификацию патологий. В медицинской практике широко распространено распределение болезней по различным критериям. В последующем, когда диагноз выставлен окончательно, это помогает в определении максимально подходящей тактики лечения.

Анатомическое расположение верхних и нижних мочевыводящих путей. Источник: kerch.com.ru
Изначально можно выделить инфекции верхних или нижних мочевыводящих путей. В первом случае речь идет о пиелонефрите, который зачастую поражает почки, а также чашечно-лоханочную зону органов. Второй тип заболеваний включает в себя цистит, уретрит и простатит, когда процесс воспаления локализуется в мочевом пузыре, уретральном канале или простате.
Инфекции мочеполовые могут быть неосложненными, при которых отсутствуют какие-либо нарушения в процессе выведения урины из организма. Также есть и осложненные виды, характеризующиеся различными аномалиями в строении, а также функционировании соответствующих органов.

После медицинских манипуляций могут развиться госпитальные инфекции. Источник: etopochki.ru
Помимо этого патологические состояния, а именно инфицирование организма, происходит после проведения медицинских манипуляций по поводу диагностики или лечения патологии, что называется госпитальным типом. Если взаимосвязи с процедурами быть не может, тогда говорят о внебольничной форме.
По характеру клинической картины заболевания могут быть выраженными или бессимптомными. Лечение урогенитальных инфекций обязательно должно проводиться сразу после их выявления. У мужчин, женщин и детей, по статистике, такие патологии в большинстве случаев бывают осложненными. При отсутствии терапии у пациентов развиваются серьезные осложнения, среди которых рецидивы, абсцесс или сепсис.
Причины
Инфекция мочевых путей у представительниц слабого пола встречается примерно в 30 раз чаще, нежели у мужчин. Как уже говорилось ранее, такое положение вещей обусловлено особенностями анатомического строения органов данной системы. Дело в том, что уретра у девушек короткая и широкая, а также располагается в непосредственной близости к влагалищу. В такой способ патогенным бактериям и вирусам в разы проще проникнуть в организм.
В группу риска входят представительницы слабого пола, у которых имеется сопутствующее воспаление вульвы, цистоцеле, сахарный диабет, сбои в работе нервной системы, неустойчивый гормональный фон. Также провоцирующим фактором всегда выступает период вынашивания ребенка, раннее начало половых отношений, частые аборты, несоблюдение правил интимной гигиены.

Частой причиной инфекций выступает пузырно-мочеточниковый рефлюкс. Источник: urologiaspb.ru
Инфекции мочевыводящих путей причины появления имеют следующие:
- Аномальное строение или отклонение в развитии органов мочеполовой системы;
- Наличие пузырно-мочеточникового рефлюкса;
- Присутствие в анамнезе такого состояния как недержание мочи;
- Отложение камней в почках и мочевом пузыре;
- Почечная недостаточность;
- Сахарный диабет;
- Поражения спинного мозга;
- Нефроптоз;
- Рассеянный склероз;
- Кистозные образования на почках;
- Иммунодефицит;
- Перенесенные гинекологические операции;
- Незащищенный половой акт;
- Старческий возраст;
- Установка инородного тела (дренаж, стент, катетер).
Что касается пациентов пожилого возраста, то врачи их относят в отдельную группу. Инфекции мочеполовой системы у них возникают в результате возрастных изменений эпителия на фоне естественного старения организма. Также провоцирующим фактором выступает низкий уровень иммунитета, малое количество вырабатываемой интимной смазки.
В детском возрасте, а именно у маленьких девочек, инфекция мочеполовая выявляется всего у 1% пациенток. При достижении детородного периода в рамках 25-35 лет, количество больных увеличивается до 20%, а после 60 лет патологии достигают своего пикового состояния и выявляются у каждой пятой женщины.
К сожалению, по данным медицинской статистике можно свидетельствовать тот факт, что мочевая инфекция у представительниц слабого пола практически всегда дает рецидив. В тех ситуациях, когда симптоматика появляется повторно в течение месяца после проведения терапии, это говорит о недостаточном лечении. О рецидиве также говорят в том случае, если заболевание возобновилось в период с одного месяца до полугода.
Возбудители
В большинстве случаев инфекция в моче определяется после того, как в организм попала кишечная палочка. Этот тип возбудителя считается наиболее распространенным. Однако провоцировать патологии могут клебсиеллы, протеи, синегнойная палочка, стрептококки, энтерококки, стафилококки, дрожжеподобные грибы, гемофильная палочка, коринебактерии.
Причины развития заболеваний у представителей мужского и женского пола существенно отличаются. Во втором случае зачастую возбудителем выступает или протей, или синегнойная палочка. Патологии госпитальной формы практически всегда спровоцированы кишечной палочкой, если речь ведется о пациентах на амбулаторном лечении. Если исследовать мочу на инфекции у стационарных пациентов, то там зачастую присутствует протей, синегнойная палочка или клебсиелла.

Статистика выявленных возбудителей патологий мочевыводящей системы. Источник: umedp.ru
О наличии инфекционного заболевания говорят показатели в 100 000 и более КОЕ в одном миллилитре биологической жидкости. Если диапазон от 1000 до 100 000, то это сомнительный результат и требуется повторное исследование. При показателях до 1000 КОЕ в миллилитре урине говорят о естественном инфицировании в процессе прохождения мочи через уретру.
Также врачи определяют несколько путей проникновения патогенных микроорганизмов. При восходящем типе возбудители проникают из мочевого пузыря или уретры к мочеточникам и почкам. В случае с нисходящим типом происходит обратный процесс. При лимфогенном или гематогенном инфекция распространяется совместно с кровотоком и лимфотоком. Иногда бактерии проникают в мочевой пузырь через его стенку от рядом располагающихся пораженных органов.
Симптоматика
Инфекция мочевыводящих путей симптомы у пациентов разного возраста будет иметь неодинаковые. Так, например, у детей первого года жизни и новорожденных признаки заболевания считаются неспецифическими. Присутствует рвота, повышение температуры тела, малыш становится раздражительным и плаксивым, у него отсутствует аппетит, в связи с чем плохо набирается масса тела. Если хотя бы один пункт присутствует, пациента стоит показать педиатру.
Что касается детей, которые входят по возрасту в группу дошкольников, то здесь уже прослеживаются нарушения в процессе мочеиспускания. При выведении урины ребенок чувствует резь и жжение, биологическая жидкость выходит часто и малыми порциями. Может присутствовать болезненный синдром, лихорадочное состояние, апатия. Среди других жалоб отмечается слабость, озноб.
Урогенитальные инфекции – это такие заболевания, которые могут возникнуть в любом возрасте. У девочек школьного периода при таких патологиях также прослеживается нарушение в процессе мочеиспускания. Мальчики, которые старше 10 лет, могут страдать от повышенной температуры тела, а также дизурических расстройств.
Пациенты взрослой возрастной категории при инфекции мочевыводящих путей сообщают врачам о том, что у них имеются определенные трудности с выведением урины из организма. Также присутствует общая слабость, лихорадочное состояние, боли в области нижней части живота, которые отдают в поясницу. У женщин имеются нетипичные влагалищные выделения, нарушается менструальный цикл.
Диагностика
Если имеется подозрение на то, что у пациента инфекция мочевыводящих путей, лечение назначается лишь после тщательно проведенной диагностики. Изначально специалист выполняет сбор анамнеза. В ходе общения с пациентом уточняется, когда появились первые признаки болезни, имеются ли сопутствующие патологии, генетическая предрасположенность, был ли незащищенный половой акт.
Далее выдаются направления на необходимые обследования. Назначить антибиотики для мочеполовой системы можно только после изучения состава урины. Биологическую жидкость следует собирать в стерильный контейнер, после проведения гигиенических процедур и обязательно среднюю порцию (сразу после пробуждения).

Основным методом диагностики является бактериологический посев урины на питательную среду. Источник: o-krohe.ru
После этого образец отправляется на бактериологическое исследование в лабораторию, где его будут изучать под микроскопом. Уже в клинике сделают посев на питательную среду, что позволит максимально точно определить, какой патогенный микроорганизм стал возбудителем инфекционного заболевания.
Если врач затрудняется определить наиболее подходящее лечение инфекций мочеполовой системы, пациенту для уточнения диагноза может быть порекомендовано прохождение ультразвукового скрининга органов малого таза, компьютерной томографии или МРТ. После тщательного обследования подбираются эффективные медикаменты.
Лечение
В зависимости о того, насколько запущено заболевание, присутствуют или отсутствуют отягощающие факторы, а также иных особенностей организма пациента и клинического случая, терапию врач назначает в амбулаторных или стационарных условиях. Лечение определяется врачами таких специализаций как терапевт, педиатр, нефролог или уролог.
До точного определения, какой микроорганизм спровоцировал развитие инфекции почек и мочевыводящих путей, лечение заключается в общих мероприятиях. Пациенту необходимо минимизировать физическую деятельность, регулярно, даже если нет позывов, испражняться, пить большое количество воды, а при необходимости соблюдать постельный режим.
Обязательно следует придерживаться диеты. Категорически запрещается употреблять кислую, соленую, маринованную, копченую, жареную, острую и пряную пищу. При этом меню стоит обогатить продуктами с повышенным содержанием аскорбиновой кислоты, которая изменит щелочной состав среды, сделая ее непригодной для жизнедеятельности бактерий.
Антибиотики при мочеполовых инфекциях назначаются первично широкого спектра действия, также это могут быть сульфаниламиды. В последующем, когда определен уровень чувствительности возбудителя к тем или иным препаратам, назначаются узконаправленные медикаменты. Обязательно совместно проводится лечение других заболеваний.
Если клинические признаки инфекционного поражения мочеполовых путей ярковыраженные, тогда в составе комплексной терапии могут присутствовать спазмолитики, обезболивающие, антигистаминные и жаропонижающие препараты. Также пациентам рекомендуют пройти курс физиотерапии. При наличии показаний проводят местное противовоспалительное лечение.
Как и со многими заболеваниями, инфекции мочеполовых путей лучше предупреждать, нежели в будущем избавляться от них. Для этого необходимо своевременно лечить сопутствующие патологии, не вступать в интимный контакт без защиты с незнакомым партнером, вести здоровый образ жизни.
О терапии (видео)
[youtube.player]Читайте также:


