Что такое инфицированная плазма
Симптомы зачастую не дают о себе знать довольно продолжительное время. Несмотря на это инфицированный опасен для половых партнеров, в том числе и для окружающих людей.
Существует два типа заболевания – острый и хронический. Очень часто оно совмещается с трихомонадами, хламидиями, гарднереллами. Это значительно затрудняет определение главного источника. Болезнь передается даже бытовым путем.
Как происходит заражение
Микроорганизм-возбудитель, в человеческом организме размножается вследствие определенных предрасполагающих факторов. Самый известный и распространенный метод заражения – занятие сексом. Встречаются даже такие случаи, как инфицирование новорожденного при прохождении по родовым путям матери-носителя. Ребенок может также заразиться и внутриутробно, через систему пищеварения и мочеполовую систему.
Существует предполагаемый способ передачи инфекции – бытовой. Данный факт научно не подтвержден, но большинство специалистов сходятся во мнении, что этот путь передачи входит в перечень основных причин заражения. Около 40% ученых считают, что теория не имеет оснований, а остальная часть – заражение может происходить и в общественных местах: магазин, душ, транспорт и т.д.
Уреаплазмы имеются у большинства людей, ведущих беспорядочную половую жизнь. Нередко бывают случаи отсутствия постоянного партнера, что приводит к случайным сексуальным связям. Инфекция не всегда имеет ярко выраженные симптомы, поэтому многие больные даже не подозревают о ее наличии.
Период латентного развития уреаплазмоза небольшой и составляет до двух недель. У представителей мужского пола он диагностируется гораздо реже, что связано с особенностью бактериального и гормонального фона их организма.
Развитию бактерии могут поспособствовать следующие факторы:
- прием препаратов из группы антибиотиков;
- терапия гормональными препаратами;
- использование контрацептивов;
- стрессовые ситуации;
- нарушение нормальной работы иммунной системы человека.
Симптомы
Микроорганизмы уреаплазмы в норме всегда присутствуют в человеческом организме, их активация начинается при возникновении определенных предрасполагающих ситуаций. Длительное отсутствие проявлений инфекционного процесса приводит к повышению риска заражения сексуальных партнеров. В случае полного отсутствия профилактических осмотров развивается хроническая форма заболевания, которая впоследствии опасна. Необходимость проведения медикаментозного воздействия у мужчин возникает довольно редко, так как случаи самоизлечения у них встречаются чаще.
Проявления данного недуга схожи с симптомами иных воспалительных процессов:
- небольшое количество выделений прозрачного характера;
- хроническое бесплодие неясной этиологии;
- осложненное течение цервицита, вагинита, кольпита, сальпингоофорита;
- хроническая инфекция мочевыводящих органов;
- жжение и боли при мочеиспускании и половом акте;
- острая боль в нижней части живота;
После орально-генитального полового акта признаки инфицирования подобны ангине (боль в горле, присутствие гнойных налетов в области миндалин).
Подобные симптомы часто остаются без внимания. Хроника, развивающаяся в результате несвоевременно начатого воздействия, вызывает воспаление матки, слизистой оболочки влагалища и придатков. В результате развивается спаечный процесс на маточных трубах, что является причиной появления осложнений при беременности. Причины бесплодия также могут быть связаны с наличием большого количества патогенных бактерий в организме. При этом иногда у женщин инфекция сопровождается воспалением слизистой оболочки матки.
Осложнения
Последствием запоздалого или неквалифицированного лечения, а также применения народных средств, является переход болезни в хроническую форму.
При оседании уреаплазмы на стенках влагалища, матке и стенках мочеиспускательного канала зачастую происходит активация и развитие заболевания. Периодически возникают рецидивы хронической формы, что связано с такими факторами, как:
- простуды;
- стрессовые ситуации;
- наличие воспалений в организме;
- употребление алкоголя в большом количестве;
- повышение физических нагрузок;
- снижение работоспособности иммунной системы.
В результате возникает ухудшение общего состояния, сопровождаемое повышением температуры тела.
Уреаплазмоз – причина возникновения следующих проблем:
- цистит, кольпит, везикулит;
- эндометрит, пиелонефрит;
- образование камней в мочевом пузыре и в почках;
- воспаление суставов;
- мужское бесплодие (при поражении сперматозоидов, возникает снижение их жизнеспособности);
- воспалительные процессы в маточных придатках и в самой матке;
- сужение канала мочеиспускательной системы;
- спаечные образования в маточных трубах;
- женское бесплодие.
Терапия
Схема лечения уреаплазмоза должна прорабатываться только опытным врачом в соответствии со следующими факторами:
- воздействие, направленное на главного возбудителя;
- иммуностимуляция;
- устранение условий, влияющих на распространение болезнетворных микроорганизмов.
Курс лечения включает в себя не только антибиотики, но и физиотерапию, процедуры инстилляции, а также ограничение в питании (диета), полный запрет на сексуальные контакты и употребление алкоголя.
Особое внимание уделяется возможности устранения условий, провоцирующих размножение патогенных микроорганизмов. Также в обязательном порядке назначаются средства, подавляющие симптомы инфекционного процесса.
Для правильного выбора антибиотика проводится исследование на устойчивость уреаплазм к определенному препарату. Чаще всего они назначаются в виде таблеток, свечей, инъекций. Сексуальные партнеры должны лечиться одновременно, чтобы полностью исключить повторное инфицирование в дальнейшем. При употреблении антибиотиков обязательным условием является применение эубиотиков – препаратов, основанных на бифидобактериях. Их использование направлено на восстановление микрофлоры влагалища и кишечника.
Контрольное диагностирование проводится при завершении лечения. Во время менструальных циклов, путем бакпосева и методом ПЦР, трижды проводятся исследования на наличие уреаплазм в организме. Если оно подтверждается, терапия продолжается.
Уреаплазмоз самостоятельно вылечить невозможно. Поэтому медицинское воздействие должно быть назначено врачом после прохождения необходимых исследовательских мероприятий.
Профилактика
В качестве профилактических мероприятий отмечаются следующие:
- Наличие постоянного партнера.
- Отказ от незащищенных случайных половых контактов.
- Регулярное посещение профилактических осмотров у гинеколога.
- Проведение антисептической обработки ротовой полости после совершенного орально-генитального полового контакта.
Будьте бережны и внимательны к своему здоровью – выберите подходящего вам врача и запишитесь на приём по телефону: 8 (499) 969-20-36 (для жителей Москвы и Московской области).
Что это такое и чем грозит патологическая активность этой бактерии в клетках человека? Разбираемся в особенностях влияния инфекционного агента на внутренние органы и выясняем, где и какой анализ сдать на уреаплазму.
Что такое уреаплазма и когда стоит сдать биоматериал на анализ?
Уреаплазма — это паразитирующий одноклеточный микроорганизм, который, формально являясь бактерией, по свойствам схож с вирусами. Существует множество разновидностей уреаплазм, среди которых есть крайне опасные для человека — Ureaplasma parvum и Ureaplasma urealiticum . Они могут базироваться в клетках мочеполовой и мочевыводящей систем, а также в легочной ткани здоровых людей. По статистике около 60% женщин являются носителями этих микроорганизмов, и в большинстве случаев они не наносят вреда их здоровью. Однако из-за снижения иммунитета, особенно при незащищенных половых актах, уреаплазмы могут проявить патологическую активность и стать причиной уреаплазмоза.
Женщины чаще страдают от уреаплазмоза, чем мужчины, но опасности заражения могут быть подвержены и те, и другие. У представительниц прекрасного пола, помимо приведенного фактора, усиленное размножение Ureaplasma вызывают бактериальный вагиноз, воспалительные процессы шейки матки, маточных труб, яичников и другие болезни органов малого таза. У сильной половины человечества риск развития заболевания повышается при простатите, воспалении уретры и/или придатков яичек, нарушении сперматогенеза и т. д. Сильнее же всего на возникновение уреаплазмоза влияет зараженность хламидиозом и гонореей (у обоих полов). Патология может также передаваться от матери плоду.
Если не лечить уреаплазмоз, он может перейти в хроническую форму и причинить вред всему организму (привести к воспалению суставов, пиелонефриту и др.). Одним из самых неприятных последствий заболевания может стать бесплодие. Если же инфицированная женщина уже вынашивает ребенка, то велика вероятность выкидыша. Именно поэтому планирующим беременность и уже беременным женщинам обязательно назначают анализ на уреаплазму.
Часто уреаплазмы могут длительное время никак не проявить свое присутствие в организме, и носитель даже не будет знать о заражении. Однако могут проявиться симптомы, очень похожие на признаки ЗППП: боль, зуд и жжение в мочеиспускательном канале и половых органах, возможны выделения с характерным запахом или без него. При таких жалобах врач может назначить больному один из анализов на уреаплазмоз: ПЦР, ИФА, бактериологический посев. Эти методы отличаются не только подходом к исследованию биоматериала, но также скоростью получения результата и уровнем точности.
В зависимости от симптомов, врач решает, какой именно биоматериал сдать (кровь, мочу, мазок, соскоб) и каким методом его нужно будет исследовать. Расскажем подробнее о наиболее достоверных и часто назначаемых типах анализов биоматериала на уреаплазмоз.
- Культуральный метод (бактериологический посев) . Этот метод анализа используется для выявления уреаплазмы чаще других. Его суть — в помещении биоматериала (мазка с шейки матки или со слизистой оболочки уретры, реже — мочи или секрета простаты) в специальную питательную среду. Если в материале есть уреаплазмы, они начинают активно размножаться, что и фиксирует специалист. Также бакпосев используют для определения чувствительности возбудителей инфекции к различным видам антибиотиков (для назначения конкретного препарата). Этот метод обладает высоким уровнем точности, но результатов придется ждать довольно долго — от 4 до 8 дней.
- ПЦР . Полимеразная цепная реакция — один из самых точных (чувствительность метода около 98%) и быстрых анализов на уреаплазмоз на сегодняшний день. Результат лабораторного исследования можно получить в течение четырех часов. Для анализа обычно берут выделения из влагалища, мочу. ПЦР позволяет найти в организме участки РНК возбудителя заболевания, даже если микроорганизмы содержатся в пробе в мизерных количествах. Однако у метода есть свои минусы: он не дает (в отличие от посева) информации об активности уреаплазм, может оказаться ложноположительным (при загрязнении пробы) или ложноотрицательным (если человек проходил курс лечения антибиотиками менее чем за месяц до исследования).
- ИФА. Иммуноферментный анализ проводится путем помещения биоматериала (в данном случае — крови) на специальную полоску с антигенами возбудителя болезни. Исследование показывает не наличие самих микроорганизмов, а присутствие в пробе антител. Для каждой инфекции вырабатываются особые иммунные белки, поэтому диагноз по результату анализа можно ставить с большой долей точности. Для получения результатов требуется обычно не более одного дня. Недостаток исследования в том, что антитела организм вырабатывает не всегда, могут быть сбои, и инфекция останется не обнаруженной.
Есть еще один вид исследования — серологический анализ, но из-за низкой точности его обычно заменяют или дополняют одним из перечисленных. Все эти методы анализов на уреаплазму считаются точными и достоверными. Хотя последний показатель сильно зависит от качества биоматериала, на которое в том числе влияет тщательность соблюдения пациентом правил подготовки к исследованию.
Если пациент сдает кровь, процедуру проводят натощак, утром. Мочу на выявление уреаплазмы также собирают утреннюю (нужно, чтобы она находилась в мочевом пузыре не менее пяти–шести часов). При сдаче соскоба из уретры мужчине придется воздержаться от похода в туалет за два часа до исследования. Женщинам соскоб не делают (как и не берут мазок) во время менструации, предпочтительна середина цикла. Представителям обоих полов следует избегать половых контактов за два-три дня перед анализом.
Для сдачи мазка или соскоба гигиену половых органов пациент может провести вечером накануне анализа, но не позже. Не стоит использовать какие-либо мази и гели.
Для дам есть и дополнительные правила. За несколько дней до сдачи мазка на уреаплазмоз нельзя пользоваться местными контрацептивами (свечи, мази, вагинальные таблетки), делать спринцевания, подмываться горячей водой.
И женщинам, и мужчинам необходимо помнить, что при сдаче любого анализа на уреаплазмоз нельзя принимать антибактериальные и противовирусные препараты. Если же прием таких средств имел место менее чем за месяц до исследования, необходимо предупредить об этом врача.
После того как пациент сдал анализ на уреаплазму, врач определяет наличие заболевания по показателям нормы. Стоит помнить, что наличие в организме уреаплазм или других чужеродных микроорганизмов вовсе не означает, что человек болен и нуждается в лечении. Не стоит самому пытаться диагностировать у себя инфекцию.
С результатом ПЦР разобраться немного проще: количество РНК уреаплазм в пробе не должно превышать отметку 10 4 КОЕ на 1 мл, если титр больше — это говорит о наличии патологической активности микроорганизмов. Эта же цифра считается нормой для результата культурального метода анализа (посева).
Анализы на уреаплазмоз — лишь одни из большого списка профилактических исследований, которые человеку стоит проходить хотя бы раз в год, стыдиться этого не нужно. Особенно внимательно к вопросу нужно подойти людям, состоящим в группе риска (обладающим ослабленным иммунитетом, часто меняющим половых партнеров, переболевшим заболеваниями органов малого таза).
Если человек получил положительный результат анализа на уреаплазмы, нужно сообщить об этом партнеру. Необязательно, что ему потребуется лечение, но пройти исследование необходимо. При этом желательно, чтобы оба партнера сдавали биоматериал на один и тот же анализ в одной и той же лаборатории.
Уреаплазма – это половая инфекция, которая у многих женщин имеет скрытое течение. Некоторые ученые придерживаются того мнения, что уреаплазмы – это представители женской условно-патогенной флоры, которая всегда присутствует в их организме. Активизироваться и размножаться они начинают тогда, когда снижается иммунитет. Уреаплазмы вызывают воспалительную реакцию в органах мочеполовой системы.
Что значит уреаплазма?
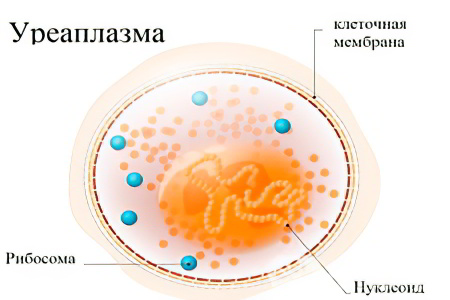
Уреаплазма – это бактерия, который является чем-то средним между простейшими и вирусами. По своим характеристикам и размерам он как бы занимает промежуточное звено. Бактерии способны с легкостью проникать в органы мочеполовой системы женщины. Там имеются идеальные условия для их размножения и развития.
Как было сказано выше, уреаплазма многими учеными воспринимается как условно-патогенный микроорганизм. Его обнаруживают в мазке из влагалища у 60% женщин, которые не имеют каких-либо симптомов болезни. В этом случае терапию пациентке не назначают.
Как передается уреаплазма?
Уреаплазма передается половым путем. В быту заражение не происходит. Нет сведений по поводу того, что заболеть можно при использовании одного полотенца, при времяпрепровождении в одной кровати, во время посещения сауны или бассейна.
Дети могут быть инфицированы от больной женщины во время родов. Есть данные, что в детском возрасте уреаплазма проходит без какого-либо лечения. У взрослых людей инфицирование может приводить к острому или хроническому воспалению органов мочеполовой системы.
Причины уреаплазмы у женщин
На протяжении долгого времени уреаплазмы могут существовать внутри клеток женского организма, а именно в эпителии мочеполовых органов. При этом вред здоровью они наносить не будут.
Чтобы у женщины развилось заболевание, ее организм должен будет подвергнуться воздействию ряда патологических факторов, среди которых:
Заболевания, которые негативным образом отражаются на состоянии иммунитета.
Гормональный дисбаланс. Иногда уреаплазмоз развивается на фоне менструации или во время беременности.
Частая смена половых партнеров. Любой новый мужчина – это вероятный носитель новой условно-патогенной флоры. Ее представители могут негативным образом отразиться на состоянии женского здоровья и спровоцировать развитие уреаплазмоза.
Лечебные манипуляции и диагностические процедуры, которые выполняются на органах мочеполовой системы. В этом плане опасность представляют перенесенные аборты, постановка и удаление внутриматочной спирали, прижигание эрозии шейки матки, уретроскопия, цистоскопия, цистография, гистероскопия, установка катетера в мочеиспускательный канал.
Симптомы уреаплазмы у женщин

Уреаплазма у женщин часто имеет бессимптомное течение. Иногда некоторые клинические проявления заболевания все-таки возникают, но назвать их специфичными именно для этого заболевания невозможно, так как они могут сопутствовать другим инфекциям половой системы.
К таким признакам относят:
Изменение цвета, запаха и консистенции влагалищных выделений. Они неприятно пахнут, могут становиться желтого или зеленого цвета
Жжение во время опорожнения мочевого пузыря.
Болезненные ощущения внизу живота, которые будут беспокоить женщину время от времени.
Боль может появляться при интимной близости и сохраняться после ее завершения.
Лжеангина. Если женщина была заражена уреаплазмой во время орального секса, то у нее могут появиться симптомы воспаления миндалин. На гландах образуется белый налет, горло начинает болеть, глотание становится проблематичным.
Большинство женщин указывают на то, что патологические симптомы у них набирают интенсивность во время менструации, при стрессе, после проведения диагностических процедур.
Иногда женщинам не удается зачать ребенка. Дело в том, что уреаплазма вызывает воспаление, на фоне которого в малом тазу начинают формироваться спайки. Они приводят к трубному бесплодию, либо к внематочной беременности.
Классификация уреаплазмы
Различают два вида уреаплазмы, которые могут существовать в женском организме. Это уреаплазма парвум и уреаплазма уреалитикум.
Если у женщины обнаруживается уреаплазма парвум, то ей не требуется лечения, так как этот микроорганизм является представителем нормальной флоры, заселяющей мочеполовые органы.
Обязательной терапии должна подвергнуться женщина, у которой обнаруживается уреаплазма уреалитикум, так как эти бактерии способны приводить к развитию воспаления.
Уреаплазма во время беременности

Уреаплазма несет угрозу здоровью женщины в положении, так как может стать причиной раннего начала родов, выкидыша, замершей беременности. Поэтому пройти исследование на ее обнаружение в организме нужно еще на этапе планирования беременности.
Лечить заболевание на ранних сроках запрещено. В то время как именно в этот период уреаплазма представляет особую угрозу для плода. Более того, препараты, которые применяют для ликвидации уреаплазмы, беременным противопоказаны.
Больная женщина может передать инфекцию ребенку во время родов. Чтобы этого не произошло, всем беременным пациенткам с уреаплазмой назначают антибиотик, начиная с 22 недели. Конкретный препарат и его дозировку подбирает врач.
Диагностика уреаплазмы у женщин
Чтобы выявить уреаплазмоз у женщины, требуется провести анализ выделений, забранных из влагалища и уретры. Выполняется он методом ПЦР. Кроме того, делают соскоб с уретры и с поверхностной стенки влагалища. Полученный материал также направляют на исследование.
Выявить антитела к уреаплазме можно серологическими методами. Для проведения исследования потребуется кровь.
Показания к сдаче тканей и биологической жидкости для проведения анализа на уреаплазмоз:
Некоторые хронические заболевания, в частности: кольпит, эндоцервицит, аднексит, сальпингит и пр.
Невозможность зачать ребенка на протяжении полугода и более, невынашивание беременности.
Хронические заболевания мочевыделительной системы.
Диагноз выставляется на основе полученных лабораторных данных.
Лечение уреаплазмы
Антибиотики назначают не всем пациенткам, у которых была выявлена уреаплазма. Для начала необходимо убедиться в том, что именно этот представитель условно-патогенной флоры стал причиной нарушений в организме.
Лечение уреаплазмы может быть проведена по следующим показаниям:
Бесплодие. Если женщина на протяжении долгого времени не может зачать ребенка, но при этом никаких видимых проблем со здоровьем у нее нет, то требуется направить усилия на избавление организма от уреаплазмы.
Воспаление половых органов.
Выкидыш. Если женщина перенесла выкидыш и вновь планирует беременность, то ей необходимо пройти лечение. Это позволит не допустить развития осложнений во время вынашивания ребенка.
Пройти лечение уреаплазмы должна не только женщина, но и ее половой партнер. В противном случае избежать повторного инфицирования не удастся.
Подобная терапия показана парам, страдающим от бесплодия. Уреаплазма способна проникать в сперматозоид и отрицательным образом сказываться на его функционировании. Кроме того, этот микроб может стать причиной развития простатита и других проблем с мужским половым здоровьем.
Уреаплазмоз требует длительной терапии. Пациентке нужно будет строго придерживаться всех врачебных рекомендаций, соблюдать диету.
Лечение проводится по следующим направлениям:
Прием ферментативных препаратов.
Прием пробиотиков, которые позволяют стабилизировать микрофлору. Препараты назначают как внутрь, так и местно.
Прохождение физиотерапевтического лечения. Пациентку могут направить на магнитотерапию или на электрофорез. Также ускорить выздоровление позволяет лазерное облучение крови, терапия грязями и гинекологический массаж.
Антибиотики женщине назначают исходя из того, к какой флоре оказывается чувствителен выделенный микроорганизм. При этом могут быть использованы средства из группы макролидов, тетрациклинов, либо фторхинолонов.
Лекарственная группа
Название препаратов
Азитромицин, Сумамед - то препараты выбора для лечения уреаплазмы.
Юнидокс, Доксициклин. Сейчас эти препараты используют для лечения уреаплазмоза реже, так как в последние годы все чаще бактерии проявляют к ним устойчивость. В то время как 10 лет назад тетрациклины являлись препаратами первоочередного выбора.
Авелокс. Лечение должно продолжаться не менее 21 дня.
Если болезнь имеет неосложненное течение, то используют препарат из одной группы. Когда воспаление с трудом поддается коррекции, необходимо назначать лекарственные средства из двух групп.
Обязательным условием терапии является санация влагалища. Для этого используют препараты в форме вагинальных свечей. В их составе должен присутствовать антибиотик и противогрибковый компонент. Одним из часто назначаемых средств является препарат Гексикон. Это сильный антисептик местного действия, но при этом он не нарушает собственную микрофлору влагалища. Поэтому свечи Гексикон используют для лечения уреаплазмоза даже у беременных женщин. Терапевтический курс должен длиться не менее недели. Суппозиторий вставляют 1 раз в сутки, перед сном.
Прием иммуномодуляторов – это важный компонент лечения. Установлено, что у женщин с нормальным иммунитетом уреаплазмы не вызывают патологической симптоматики и не приводят к развитию воспаления. Для повышения защитных сил организма могут быть использованы такие лекарственные средства, как: Генферон (препарат-интерферон), Циклоферон (эндогенный интерферон).
Пробиотики назначают не только перорально, но и интервагинально. В последнем случае часто используется препарат Вагилак. Схема терапии может быть дополнена Вобэнзимом и витаминно-минеральными комплексами. Современные пробиотики, которые часто назначают при лечении уреаплазмы: Лактовит, Бифидумбактерин, Лактобактерин, Линекс, Наринэ, Биовестин.
Препараты, которые были описаны выше, не нужно принимать одновременно. Лечение поэтапное и подбирается врачом в индивидуальном порядке. Если нарушить его рекомендации, то справиться с инфекцией не удастся.
Чтобы лечение было максимально эффективным, женщине необходимо будет придерживаться следующих режимных моментов:
Отказаться от употребления спиртных напитков.
Убрать из меню жирные, сладкие, острые и копченые блюда.
Отказаться от интимной близости на протяжении всего периода лечения.
Осложнения уреаплазмоза

Если игнорировать симптомы уреаплазм, то это может привести к серьезным осложнениям, таким как:
Воспаление маточных труб.
Воспаление почек и мочевого пузыря.
Бесплодие. Причем страдают не только женские яйцеклетки, но и мужские сперматозоиды.
Профилактика уреаплазмоза

Чтобы не заразиться уреаплазмозом, женщине необходимо соблюдать следующие рекомендации:
Отказаться от частой смены половых партнеров.
Во время интимной близости использовать презерватив.
Регулярно обследоваться у гинеколога.
Сдавать анализы на половые инфекции, если появляются признаки воспаления.
Поддерживать иммунитет в норме.
Стараться сохранить естественную микрофлору влагалища. Для этого нужно соблюдать правила интимной гигиены, вовремя избавляться от молочницы.
В целом, нужно правильно питаться, заниматься спортом и придерживаться ЗОЖ. Если организм женщины здоров, то он сможет самостоятельно подавить активность условно-патогенной микрофлоры.

Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог

Российские инфекционисты уверены, что применение китайскими врачами плазмы выздоровевших от коронавируса пациентов может быть эффективно. Однако для создания вакцины от нового патогена такая методика не подходит. Большой недостаток предложенного медиками из Уханя способа лечения заключается в том, что кровь выздоровевших не проходит необходимого карантина, то есть не исследуется на предмет инфекционных болезней. В России, согласно действующему законодательству, на это уходит минимум 120 дней.

Плазма против вируса
Саму биологическую жидкость врачи получают путем центрифугирования цельной крови. Во время этого процесса происходит отделение более плотных частиц вещества от менее плотных на клеточном уровне.

Активация иммунитета
После всех подготовительных стадий плазму вводят больному непосредственно в кровь путем переливания. Если в качестве донора использовать человека, выздоровевшего после болезни, то его кровь должна содержать специфические антитела против конкретного инфекционного агента — COVID-19, сообщила профессор, заведующая кафедрой инфекционных болезней с курсами эпидемиологии и фтизиатрии Медицинского института РУДН Галина Кожевникова.
— При переливании такой плазмы больному с таким же инфекционным заболеванием на раннем этапе специфические антитела нейтрализуют вирус, что приводит к его инактивации и лечебному эффекту, — пояснила она.

Таким способом уже удалось вылечить 10 пациентов, чье состояние не улучшалось от медикаментов. Сейчас медики больниц в Ухане призывают вылечившихся сдавать кровь, чтобы помочь спасти других инфицированных.
Кровь на карантине
— Это необходимо для исключения инфекционных заболеваний, — отметил медик. — Процедура регулируется правилами заготовки, хранения, транспортировки и клинического использования донорской крови и ее компонентов.
Через 120 дней после взятия крови донор повторно приглашается на обследование на ВИЧ-инфекцию, вирусные гепатиты и другие болезни, сказала Галина Кожевникова. Это нужно, чтобы исключить инфицирование пациента при иммунотерапии патогенами, которые несколько месяцев могут находиться в инкубационном периоде.
— Если все тесты будут отрицательные, то плазму, полученную ранее, можно переливать, — подчеркнула инфекционист.
Пассивная иммунизация

Существует, правда, опасность того, что вирусы сильно мутируют и отдаляются друг от друга, антитела также будут действовать на одних пациентов и не действовать на других. Впрочем, руководитель лаборатории геномной инженерии МФТИ Павел Волчков уверен, что, несмотря на это, препараты из плазмы будут эффективны.
— В сыворотке содержатся одновременно много клонов антител, поэтому в данном случае расхождение вирусов покроется за счет поликлональности — смеси антител, выделенных из сыворотки, — заявил эксперт.
Однако целесообразность применения донорской крови в целом всё же вызывает сомнения, сообщил Данила Коннов.
— При ряде заболеваний врачи уже пытались использовать кровь переболевших с разной долей эффективности. Не очень понятна целесообразность применения метода при недуге, у которого летальность не очень высока, — сообщил эксперт. — Это не рутинная терапия. Во-первых, методика затратная, во-вторых, ее применение требует особого контроля.
Карантинные меры
Счетчик издания South China Morning Post 17 февраля сообщил о 71 438 заразившихся новым коронавирусом по всему миру. 70 548 из них зарегистрированы в Китае, 518 — в Японии, 77 — в Сингапуре. Общее количество смертей в КНР достигло 1770. За его пределами от коронавируса умерли пять человек — во Франции, в Японии, Гонконге, а также на Тайване и Филиппинах.
В понедельник стало известно о первой заболевшей коронавирусом россиянке. Она находится среди пассажиров круизного лайнера Diamond Princess, пришвартованного в порту Йокогамы.
— В ближайшее время россиянку доставят в больницу, где она пройдет курс лечения, — сообщили в посольстве РФ в Японии.
В России новых случаев заражения коронавирусом нет, отмечает Роспотребнадзор. С 1 по 16 февраля в аэропорт Шереметьево прибыло 126 самолетов из Китая, общее число их пассажиров достигло почти 30 тыс.
После побегов пациентов из-под карантина в Санкт-Петербурге и Самаре главный санитарный врач России Анна Попова предложила ужесточить наказание за такие действия. Сенатор Валерий Рязанский эту инициативу поддерживает. По его мнению, нужно применять полный комплекс мер, включая штрафы, чтобы не допустить контакта потенциально зараженных людей со здоровыми.
Читайте также:



