Анаэробная инфекция столбняк и газовая гангрена
Само понятие "гангрена" означает любой вид полного отмирания (некроза) тканей. Такое состояние возникает при многих болезнях: атеросклероз, сахарный диабет и др., при которых происходит прекращение кровоснабжения конечности или органа. Газовая гангрена - это частный вид гангрены инфекционной природы.
Заболевание характеризуется быстро развивающимся и прогрессирующим некрозом тканей, сопровождающимся образованием отёка, газов, тяжёлой интоксикации.
Причины возникновения и механизмы развития болезни. Анаэробная инфекция вызывается проникновением в организм спорообразующих анаэробных (живущих и размножающихся в безвоздушном пространстве) микробов - клостридий (Cl. Perfringens, Cl.oedtmatiens, Vibrion Septicum, Cl. Histolyticum). Для клостридий характерна способность выделять сложные экзотоксины (яды), вызывающие отмирание соединительной ткани и мышц, а также разрушение крови, тромбоз (закупорку) сосудов, поражение печени, почек, сердечной мышцы. Всем клостридиям свойственны газообразование и появление отёка. Однако, Cl. Perfringens относится к преимущественно газообразующим микробам. Для Cl. Oedematiens характерна способность вызывать большой отёк; этим же свойством обладает Cl. Septicum. Данные микроорганизмы, как и возбудители столбняка, широко распространены во внешней среде, в основном - в почве, где они существуют в виде спор. Возбудители проникают в организм человека через повреждения покровных тканей - раны, ссадины, царапины. Поэтому данный вид патологии относится к раневой инфекции. Она может быть первичной как осложнение инфицированных ран и может развиваться в гнойной ране как вторичная. Вторичная анаэробная инфекция довольно частое осложнение огнестрельных ран.
К развитию анаэробной инфекции в ране предрасполагают: ранения нижних конечностей с обширным размозжением и ушибом тканей и загрязнением раны землёй, обрывками одежды; расстройства кровообращения, обусловленные ранением, наложением жгута, перевязкой крупных сосудов. Кроме того, развитию клостридиальной анаэробной инфекции способствуют факторы, снижающие общую сопротивляемость организма: шок, анемия, голодание, переохлаждение, недостаточная транспортная иммобилизация повреждённой конечности. Образующиеся при быстром размножении микроорганизмов в ране токсины оказывают повреждающее действие на окружающие ткани, что способствует быстрому распространению некроза. В зависимости от возбудителя в ране преобладают или токсический отёк, или газообразование, которые усугубляют нарушение кровообращения повреждённого органа. Сдавление сосудов отёком, газами, а также некротические изменения тканей приводят к гангрене конечности. Быстрое всасывание бактериальных токсинов и продуктов распада тканей приводит к тяжёлому общему отравлению организма.
Клиническое течение и диагностика. Инкубационный (скрытый) период анаэробной клостридиальной инфекции длится от нескольких часов до 2-3 недель, в среднем - 1-7 дней. Чем короче инкубационный период, тем тяжелее течение и неблагоприятнее прогноз. Начало заболевания бурное. Больные жалуются на ощущение распирания и сдавления в области поражения, боль вдоль конечности. Ранними симптомами анаэробной инфекции могут быть необычное поведение больного - беспокойство, возбуждение или, наоборот - краяняя заторможенность. Кожные покровы бледные с желтушным оттенком. Температура тела повышена, пульс учащён, артериальное давлениепонижено.
Поражённая конечность бледная, отёчная. Ранними признаками появления отёков являются следы вдавления повязки, "врезывание" швов, чётко выраженные углубления у корня волос. При этом надавливание пальцем на кожу в зоне поражения не оставляет следов.
При осмотре раны отмечается выбухание мышц, которые могут быть восковидными, а затем приобретают вид "варёного мяса". Раневая поверхность покрыта серо-грязным отделяемым, гноя мало, цвет его различный - от светло-жёлтого до грязно-бурого. Из раны исходит гнилостный запах. При надавливании на края раны выделяются пузырьки газа.
Газообразование является частым, но не постоянным компонентом клостридиального поражения. Выявлению газообразования способствует симптом крепитации, когда при надавливании на кожу можно получить ощущения похожие на хруст снега под пальцами. Газ распространяется быстро и уже через несколько часов от появления первых признаков заболевания можно отметить симптом крепитации в участках тела, расположенных далеко от раневой зоны. Образование газа, как правило, начинается в глубоких слоях тканей, и его трудно определить в начале заболевания, как и отёк. В
Диагностика поражения клостридиальной раневой инфекцией, помимо визуальной оценки состояния тканей в ране, определения отёка и крепитации, рентгенографии должна дополняться микроскопическим исследованием гноя. Бактериоскопия мазков-отпечатков раны, позволяет обнаружить крупные синего цвета палочки, что может послужить ориентировочным диагностическим признаком при соответствующей клинической симптоматике. Бактериологическое исследование не имеет значения в срочной диагностике заболевания, но его результаты могут быть использованы для коррекции специфической терапии.
Лечение должно начинаться как можно раньше. Больные подлежат изоляции, т.к. они заразны. Установление диагноза анаэробной клостридиальной инфекции является показанием к экстренной операции: широкое рассечение раны, рассечение фасциальных футляров, удаление некротизированных тканей (особенно мышц). В тяжёлых случаях при необратимости местных процессов прибегают к ампутации конечности без наложения швов.
Специфическое лечение заключается во введении противогангренозной сыворотки, которая представляет собой смесь сывороток против 3 основных возбудителей При установлении возбудителя анаэробной инфекции вводят соответствующую одноимённую сыворотку. Другими компонентами комплексного лечения газовой гангрены являются борьба с отравлением организа ядами микробов и распадающихся тканей, антибактериальная терапия. Большое значение имеет оксибаротерапия (лечение в барокамере в условиях повышенного давления кислорода). Она позволяет снизить количество возбудителей, препятствует образование устойчивых форм микробов.
Первая помощь. Если человек, перенесший ранение вдруг начинает вести себя необычно, жалуется на распирающие боли в области раны или внезапно потерял сознание, то его немедленно надо везти в больницу. Вы ему ничем не поможете, а промедление смерти подобно.
Неклостридиальная анаэробная инфекция
Неклостридиальная анаэробная инфекция вызывается анаэробами, не образующими спор, чаще всего анаэробными стрептококками. Процесс развивается в виде анаэробного стрептококкового миозита (массивного поражения мышц) или в виде анаэробного стрептококкового целлюлита (воспаления клетчатки). Начало невыраженное, затем появляются боль в ране, отек и гиперемия, выделяется серозный или серозно-геморрагический экссудат. Отсутствие гноя и четких местных признаков дает возможность заболеванию перейти в необратимую стадию. Даже при расскрытии раны можно не увидеть некроза мышц, будет иметь место незначительное серозно-геморрагическое отделяемое, мышцы слегка тусклые, сокращаются, что нередко приводит к диагностическим ошибкам. Неклостридиальная инфекция сопровождается выраженной токсемией, быстро приводит к бактериально-токсическому шоку с частым летальным исходом.
Неклостридиальная анаэробная инфекция может быть вызвана бактериоидами: Bacteroides fragilis, Bacteroides melanogenicus, а также фузобактериями (Fusobacterium).
Из анаэробных процессов, имеющих место в хирургической клинике, необходимо отметить особые их формы:
эпифасциальная ползучая флегмона передней брюшной стенки, развивается как осложнение после операций (чаще после аппендэктомии при гангренозно-перфоративном аппендиците).
гангрена Фурнье – анаэробная инфекция мошонки, распространяющаяся на промежность, брюшную стенку, сопровождающаяся некрозом кожи.
анаэробные абсцессы внутренних органов (легких, печени, брюшной полости).
Газовая гангрена
Осложнение ран анаэробной клостридиальной инфекцией характеризуется быстро развивающимся и прогрессирующим некрозом тканей
с образованием отёка, газов, тяжёлой интоксикацией. Анаэробную инфекцию вызывает внедрение в рану спорообразующих анаэробных микробов (Cl. perfringens, Cl. oedematiens, Cl. septicum, Cl. hystoliticum). Классификация газовой гангрены
- По клинико-морфологическим проявлениям: а) клостридиальный миозит; б) клостридиальный панникулит (целлюлит); в) смешанная форма.
- По распространённости: а) локализованная форма; б) распространённая форма.
III. По клиническому течению: а) молниеносная; б) быстро прогрессирующая; в) медленно прогрессирующая.
К развитию анаэробной инфекции в ране предрасполагают: ранения нижних конечностей с обширным размозжением, ушибом тканей и выраженным загрязнением раны землёй, обрывками одежды и прочим; расстройства кровообращения, обусловленные ранением, перевязкой магистральных сосудов, сдавлением сосудов жгутом, тугой повязкой; факторы, снижающие общую сопротивляемость организма: шок, анемия, переохлаждение, длительное голодание, авитаминоз, вторичная травма при недостаточной транспортной иммобилизации.
Возбудители газовой гангрены начинают размножаться в глубине раны при наличии некротических тканей. Они бурно выделяют экзотоксины (миотоксин, гемолизин, невротоксин и др.). Экзотоксины вызывают прогрессирующий некроз тканей. Резкий отёк тканей усугубляет расстройство кровообращения, отёк внутри фасциальных футляров способствует ишемии и некрозу. Гемолиз крови в тканях, распад мышц приводят к имбибиции клетчатки, кожи с образованием голубых, бронзовых пятен. Газообразование является характерным, но не обязательным признаком газовой гангрены, оно более постоянно при наличии Cl. perfringens. Всасывание экзотоксинов, продуктов распада тканей, гемолиза вызывает тяжёлую интоксикацию. Довольно часто присоединяется гнилостный распад тканей из-за вторичного инфицирования.
Ранними симптомами анаэробной инфекции являются неадекватное поведение больного (беспокойство, возбуждение или, наоборот, заторможённость, адинамия), повышение температуры тела, частый пульс, распирающие боли в ране, болезненность по ходу сосудистого пучка конечности, ощущение давления повязки.
Пальпаторное определение газа в тканях (симптом крепитации), металлический звук при поколачивании инструментом по коже (симптом шпателя) или бритьё волос (симптом бритвы) делают диагноз бесспорным. Образование газа, как правило, начинается с глубоких слоёв тканей, в начальном периоде заболевания определить его трудно. В этих случаях может быть применён рентгенологический метод для определения наличия газа в глубоких слоях тканей, с помощью повторных исследований можно выявить нарастание газообразования.
Боль в ране, высокая температура тела, увеличение объёма конечности — эта триада признаков служит показанием к немедленной ревизии раны, свидетельствуя о начале газовой гангрены.
Различают медленно и быстро прогрессирующую анаэробную инфекцию. Медленное прогрессирование характерно для локального, местного поражения. Инфекция развивается постепенно, боль мало выражена, интоксикация умеренная, вокруг раны отмечается скопление газа, раневое отделяемое серозно-гнилостное, с неприятным запахом. Такой вид локализованной анаэробной инфекции носит название клостридиального панникулита (целлюлита).
При быстро развивающейся, бурно протекающей газовой гангрене инкубационный период длится от нескольких часов до 2 сут. Затем происходит быстрое нарастание отёка конечности, кожа растягивается, складки сглаживаются. Кожные покровы бледно-желтушные, на этом фоне на конечности появляются пятна бронзового или бронзово-зеленовато-голубого цвета. Эпидермис отслаивается в виде пузырей с прозрачным или мутным содержимым (рис. 66, см. цв. вкл.). В жировой клетчатке и мышцах отмечается скопление газа. Мышцы серого цвета, выбухают из раны. Быстро нарастает интоксикация. Такой вид анаэробной инфекции называют клостридиальным некротическим миозитом. Причина столь бурного развития инфекции окончательно не выяснена. Клостридиальный некротический миозит встречается реже, чем клостридиальный панникулит, и при нём часто приходится прибегать к ампутации конечности.
Крайне редко встречаются одновременно явления целлюлита и некротического миозита (смешанная форма).
При осмотре раны в случае развившейся гангрены определяют выбухание мышц, которые могут быть восковидными, а затем приобретать вид варёного мяса. Рана покрыта грязно-серым налетом. При надавливании на её края выделяются пузырьки газа. Грануляции отсутствуют, отделяемое скудное, от светло-жёлтого до грязно-бурого цвета, иногда желеобразное. При присоединении гнилостной инфекции появляется запах разлагающихся тканей.
Изменение экссудата, уменьшение его количества, сухость тканей являются неблагоприятным прогностическим признаком. Увеличение количества отделяемого серозного характера указывает на стихание процесса. Появление густого гнойного отделяемого говорит о присоединении вторичной гнойной инфекции. Отёчные края раны с гиперемией окружающей кожи свидетельствуют о тяжёлой вторичной гнойной инфекции.
Подтвердить диагноз при соответствующей клинической картине помогает бактериоскопия мазков-отпечатков раны, окрашенных по Граму (наличие крупных грамположительных палочек). Бактериологическое исследование для срочной диагностики значения не имеет, но с учётом его результатов можно корректировать специфическую терапию.
Комплексная профилактика анаэробной инфекции ран включает мероприятия по оказанию ранней медицинской помощи, по предупреждению и лечению шока, анемии, а также раннюю первичную хирургическую обработку ран (неспецифическая профилактика). Первичная хирургическая обработка должна включать полное иссечение некротизированных тканей, вскрытие карманов (при огнестрельных, размозжён- ных ранах их не ушивают). Очень важную роль играет тщательная иммобилизация конечности — как транспортная, так и лечебная. Особенно большое значение эти мероприятия имеют при массовых ранениях. В случае обширных повреждений или выраженного загрязнения ран проводят и специфическую профилактику, с этой целью вводят поливалентную противогангренозную сыворотку. Средняя профилактическая доза сыворотки — 30 000 АЕ (по 10 000 АЕ против основных возбудителей инфекции — Cl. perfringens, Cl. oedematiens, Cl. septicum).
Лечение больных с анаэробной инфекцией должно начинаться как можно раньше. Больные подлежат изоляции в боксы или отдельные палаты. Показана экстренная операция — широкое рассечение раны, рассечение фасциальных футляров, удаление некротизированных тканей, особенно мышц. При вовлечении в процесс сегмента конечности (бедра, голени) выполняют лампасные разрезы: рассекают клетчатку, фасцию вдоль всего сегмента. На бедре выполняют пять-шесть, на голени — три-четыре таких разреза. Раны рыхло тампонируют марлевыми тампонами с раствором пероксида водорода. В тяжёлых случаях, при необратимых изменениях, прибегают к ампутации конечностей (без наложения жгута и швов), в особо тяжёлых случаях производят ампутацию и широкое вскрытие фасциальных футляров культи. Показанием к ампутации или экзартикуляции служат тотальное поражение всей конечности, безуспешность предшествующих операций, ранение магистральных сосудов или обширное повреждение кости при огнестрельном ранении. Рану после операции обрабатывают растворами химических антисептических средств — окислителей (пероксида водорода, перманганата калия). Конечность при наличии переломов костей обязательно иммобилизуют с помощью скелетного вытяжения, гипсовых лонгет (не применять циркулярных гипсовых повязок!).
Специфическое лечение начинают сразу же. Во время операции под наркозом вводят внутривенно капельно медленно (1 мл/мин) лечебную дозу сыворотки (150 000 АЕ: по 50 000 АЕ против трёх основных возбудителей — Cl. perfringens, Cl. oedematiens, Cl. septicum). Сыворотку разводят в 300-400 мл изотонического раствора хлорида натрия. Одновременно внутримышечно инъецируют 5 профилактических доз сыворотки. При установлении возбудителя вводят соответствующую сыворотку, предварительно выполнив пробу на индивидуальную чувствительность к чужеродному белку: вводят внутрикожно из тест-ампулы 0,1 мл сыворотки в разведении 1:100. К положительному результату пробы относят диаметр папулы 10 мм и более с гиперемией вокруг. При отрицательной внутрикожной пробе вводят 0,1 мл сыворотки подкожно; если через 30 мин реакция отсутствует, всю дозу сыворотки вводят внутривенно или внутримышечно.
Важное место в комплексном лечении занимает дезинтоксикационная трансфузионная терапия — до 4 л жидкости в сутки (полиионные растворы, кровезамещающие жидкости дезинтоксикационного действия — Повидон + Натрия хлорид + Калия хлорид + Кальция хлорид + Магния хлорид + Натрия гидрокарбонат; препараты, улучшающие микроциркуляцию, — декстран [ср. мол. масса 30 000-40 000] и другие; растворы декстрозы, белковые кровезамещающие жидкости). Больному необходимо обеспечить покой, полноценное питание, симптоматическое лечение.
Из антибактериальных препаратов применяют антибиотики (карбопенемы, ванкомицин), химические антисептики (гидроксиметилхиноксилиндиоксид), метронидазол.
В комплексе лечебных мероприятий важное место занимает гипербарическая оксигенация — лечение в барокамере при давлении 2,5-3 атм. Она позволяет уменьшить объём оперативного вмешательства, избежать ранних ампутаций конечности. При этом основные принципы хирургического лечения остаются неизменными.
Столбняк (греч. tetanus — оцепенение, судорога) — острое инфекционное заболевание, сопровождающееся тоническими и клоническими судорогами.
Клинические проявления столбняка впервые описаны Гиппократом, на возможность инфекционной природы заболевания указал Н.И. Пирогов. Возбудитель столбняка — спорооразующая палочка Cl. tetani — анаэроб, высокочувствительный к кислороду. Споровая форма возбудителя столбняка широко распространена в природе, в пробах земли палочка столбняка обнаруживается в 20-100% случаев.
Из внешней среды возбудитель заболевания попадает в организм человека при ранениях, а также во время родов, абортов при нарушении правил асептики. Загрязнение ран землёй, пылью, обрывками одежды, попадание других инородных тел при любых случайных ранениях, особенно огнестрельных, при травмах у сельскохозяйственных, строительных рабочих создают опасность развития столбняка. Загрязнение раны и присутствие в ней возбудителя не всегда приводят к развитию болезни. Так, до введения в практику специфической профилактики столбняка (гражданская война в США 1861-1865 гг., франко-прусская война 1870-1871 гг., русско-японская война 1904-1905 гг., Первая мировая война 1914-1918 гг.) столбняк развивался у 2,4-8 из 1000 раненых. После введения серопрофилактики заболеваемость снизилась до 0,1-0,6 на 1000 раненых (по материалам Второй мировой войны 1939-1945 гг.).
Инкубационный период при столбняке продолжается от 4 до 14 дней, но болезнь может развиваться и позже.
Для развития столбняка необходимы определённые условия: вирулентный возбудитель, достаточное количество микроорганизмов, наличие нежизнеспособных тканей в ране, запоздалая первичная обработка раны, анемия, переохлаждение, длительное нахождение жгута на конечности, наличие инородных тел в ране, отсутствие у больного иммунитета. Чем короче инкубационный период, тем тяжелее протекает болезнь. Её развитие и течение определяются действием столбнячного токсина, вырабатываемого возбудителем в процессе его жизнедеятельности в тканях организма. В состав токсина входит два компонента — тетаноспазмин, вызывающий судороги, и тетанолизин, вызывающий лизис эритроцитов. Токсин распространяется по пери- и эндоневральным щелям, продвигаясь к двигательным центрам спинного и продолговатого мозга, второй путь распространения токсина — гематогенный: перенос токсина кровью в ЦНС.
Причина смерти при столбняке — асфиксия, развившаяся вследствие тонических судорог или паралича дыхательного центра. Смерть может наступить от остановки сердца под влиянием судорог, гипоксии, асфиксии.
Классификация столбняка
- В зависимости от ворот внедрения возбудителя: а) раневой; б) послеожоговый; в) после отморожений; г) послеродовой или послеабортный; д) столбняк новорождённых; е) криптогенный (без выявленных ворот внедрения).
- По распространённости: а) общий (распространённый); б) местный (ограниченный).
III. По тоническому течению: а) острая форма; б) подострая форма; в) стёртая форма.
Диагностика столбняка имеет большое прогностическое значение. Классическая триада симптомов — тризм, risus sardonicus (сардоническая улыбка; рис. 67, см. цв. вкл.), опистотонус — встречается в поздней стадии заболевания. К начальным проявлениям относятся общие и местные признаки, ранее не отмечавшиеся у больного: стреляющие, дёргающие боли в ране, иррадиирующие по нервным стволам, жжение и покалывание в ране, повышенная местная потливость, в ряде случаев появление парестезии, сопровождающиеся повышением мышечного тонуса, изменением положения конечности. Общие признаки, наблюдаемые в продромальном периоде заболевания: разбитость, недомогание, слабость, повышенная потливость, затруднения при глотании пищи. При наличии указанных признаков необходимо целенаправленное исследование с целью выявления гиперрефлексии и ригидности мышц. Во время перевязки следует тщательно осмотреть рану, при этом можно заметить судорожные сокращения мышц в ране, при дотрагивании до раны пинцетом или марлевым шариком появляется мышечное подёргивание. При осмотре больных с тяжёлой травмой, особенно в бессознательном состоянии, нужно быть особенно внимательным, следует определять тонус мышц, в том числе жевательных (отведение нижней челюсти), ригидность мышц затылка (путём сгибания головы), мышц глотки (по акту глотания). Постукивание пальцем по подбородку при раскрытом рте вызывает резкое его закрывание вследствие судорожного сокращения жевательных мышц.
При развившемся столбняке больные жалуются на чувство страха, бессонницу, повышенную возбудимость, вздрагивания. Характерны повышение температуры тела, повышенная потливость.
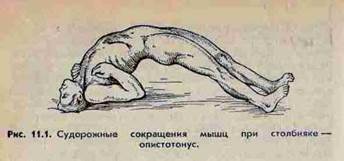
Основные симптомы столбняка — мышечная гипертония, ригидность, тонические и клонические судороги. При нисходящей форме столбняка ригидность начинается с жевательной мускулатуры, мышц лица. Восходящая форма характеризуется первоначальным появлением мышечной ригидности вокруг раны. Судороги, которые в начальном периоде носят местный характер, проявляются в виде тризма (спазма жевательной мускулатуры), дисфагии (спазма глоточной мускулатуры), ригидности затылочных мышц, спазма мускулатуры лица (risus sardonicus). При прогрессировании столбняка судороги распространяются на мышцы туловища, спины, живота с развитием опистотонуса (изогнутое положение — переразгибание тела вследствие тонического сокращения мышц спины и шеи).
Судороги вызываются самыми незначительными внешними раздражителями — светом, резким звуком, небольшим толчком. Продолжительность судорог — от нескольких секунд до нескольких минут, сознание при этом сохраняется. Судороги сопровождаются выраженными болями в мышцах. Во время общих судорог происходит остановка дыхания, которая продолжается весь период судорог, и при длительном приступе может наступить смерть больного от асфиксии.
Судороги проявляются на фоне общих признаков инфекционного заболевания: высокой температуры тела, тахикардии, повышенной потливости.
Лечение. Больного столбняком помещают в изолированную, тихую, затемнённую палату с круглосуточным наблюдением для своевременного выявления и купирования судорог, дыхательных нарушений. Лечение должно быть комплексным, и начинать его следует как можно раньше. Оно включает борьбу с судорогами, компенсацию дыхания, дезинтоксикационную трансфузионную терапию, специфическую антибактериальную и антитоксическую терапию.
При местных судорогах применяют транквилизаторы (например, диазепам), нейролептики (хлорпромазин, дроперидол) и др. В тяжёлых случаях при общих судорогах используют мышечные релаксанты в сочетании с барбитуратами или диазепамом. Антидеполяризующие релаксанты вводят в начальной дозе 0,5 мг/кг, а затем применяют поддерживающие дозы препарата. Введение релаксантов обязательно предусматривает проведение ИВЛ через трахеостому в течение 7- 10 сут, а в тяжёлых случаях — до 30 сут и более (до прекращения судорог). Мышечные релаксанты и ИВЛ показаны при коротком начальном периоде столбняка, быстром прогрессировании судорог, неэффективности нейроплегических средств и барбитуратов, недостаточности дыхания, аспирационной пневмонии. В комплексном лечении используют гипербарическую оксигенацию (лечение в барокамере).
Специфическую терапию следует начинать как можно раньше, пока токсин циркулирует в крови (через 2-3 сут он исчезает из крови и проникает в нервные клетки, становясь недоступным для антитоксина).
Суточная лечебная доза противостолбнячной сыворотки — 100 000- 150 000 ME, курсовая — 200 000-350 000 ME. Половину суточной дозы разводят изотоническим раствором хлорида натрия 1:10 и вводят внутривенно капельно, другую половину применяют внутримышечно одномоментно. Противостолбнячный γ-глобулин вводят внутримышечно в дозе 20 000- 50 000 ME на курс лечения (начальная доза — 10 000 ME, затем ежедневно — по 5000 ME). У детей курсовая доза равна 3000-6000 ME. Столбнячный анатоксин вводят внутримышечно — по 0,5 мл трижды с интервалом 5 дней.
Трансфузионную дезинтоксикационную терапию проводят с использованием кровезамещающих жидкостей дезинтоксикационного действия, электролитных растворов, растворов декстрозы. При ацидозе применяют растворы гидрокарбоната натрия, трометамола.
При невозможности кормления больного назначают парентеральное питание (см. главу 7) — из расчёта 2000-2500 ккал/сут.
С целью профилактики и лечения гнойных осложнений (например, нагноение ран, гнойный трахеобронхит, пневмония и др.) используют антибиотики широкого спектра действия.
В срочном порядке проводят обследование раны, являющейся входными воротами инфекции. Швы снимают, края раны разводят и промывают её раствором пероксида водорода. При наличии обширных некрозов, инородных тел проводят повторную хирургическую обработку раны, вскрывают гнойные затёки, абсцессы и дренируют рану. Если к моменту развития столбняка она зажила, то рубец иссекают в пределах здоровых тканей, тщательно удаляют мелкие инородные тела. Рану не ушивают.
Специфическая профилактика столбняка может быть плановой и экстренной. Для создания активного иммунитета применяют столбнячный адсорбированный анатоксин. Плановую профилактику проводят военнослужащим, механизаторам, строителям: 0,5 мл анатоксина вводят дважды с интервалом 1 мес, через год проводят ревакцинацию — 0,5 мл анатоксина, повторные ревакцинации осуществляют через 5 лет. Для иммунизации детей до 12 лет применяют комплексную вакцину — адсорбированную коклюшно-дифтерийно-столбнячную (АКДС).
Экстренная профилактика различна у привитых и непривитых. Привитым однократно вводят 0,5 мл анатоксина, непривитым — 1 мл анатоксина и 3000 АЕ противостолбнячной сыворотки или 450-600 АЕ противостолбнячного γ-глобулина, через 1 мес — 0,5 мл анатоксина и для создания прочного иммунитета через год — ещё 0,5 мл анатоксина.
ОБЩИЕ ВОПРОСЫ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ, ОСТЕОМИЕЛИТ. ОБЩАЯ ГНОЙНАЯ ИНФЕКЦИЯ
К хирургической инфекции относят заболевания, вызываемые внедрением в организм гноеродных микробов , сопровождающиеся гнойно-воспалительными и гнойно-некротическими процессами в органах и тканях, требующих хирургического лечения. Развитие гнойно-воспалительных заболеваний зависит от 3 причин: 1. От состояния макроорганизма (защитные силы организма, иммунитет); 2. От вирулентности, т.е. способности организма вызывать гнойно-воспалительные заболевания; 3. От своевременно проведенных профилактических мероприятий (асептика и антисептика), отсутствие входных ворот инфекции.
Основные возбудители гнойной хирургической инфекции - стафилококки, стрептококки, синегнойная палочка, различные виды протея и кишечная палочка. Микробы, проникающие в организм, вызывают гнойное воспаление, которое имеет местные и общие проявления: местные симптомы воспаления - отёк или плотное образование- инфильтрат, покраснение, местное повышение температуры тела, боль и нарушение функции пораженного органа. Основным компонентом в очаге воспаления является гной, составными компонентами которой является лейкоциты, разрушенные ткани и бактерии. При стафилококковой инфекции гной - жёлтого цвета, густой, без запаха, при стафилококковой – жидкий, слизистого вида, светлого оттенка. Синегнойная палочка даёт различные оттенки – от синеватого до зеленоватого со сладковатым запахом. Кишечная палочка - коричневый гной с запахом фекалий.
1.Общая реакция клинически проявляется повышением температуры тела, которой зависит от общей реактивности, с другой от тяжести проявления гнойного воспаления.
2. Общая интоксикация: слабость, головная боль, озноб, учащение пульса.
3. В исследованиях крови: лейкоцитоз (повышение палочкоядерных форм) и нейтрофилов, со сдвигом крови влево, уменьшение эритроцитов , ускоренное СОЭ. В анализе мочи - белок.
Принципы лечения: 1.Местное лечение: 1. Создание функционального покоя пораженной области. 2. Вскрытие гнойника. 3.Дренирование раны. 4.Промывание раны антисептическими растворами и гипертоническая повязка на рану. После появления грануляций - мазевые повязки.
Общее лечение:1.Антибиотикотерапия и химиотерапия. 2. Инфузионная терапия и дезинтоксикационная терапия (гемодез, неокомпенсан, поливинилпиррамидон и др.)
3.Стимуляция иммунитета( гемостимулин, вит. В12, АТФ, стекловидное тело, алоэ, антистафилококковый гамма-глобулин, лейкоцитарная масса, тимозин, Т-активин, левомизол, декарис по 1 таб. в день в течении 3 дней, тималин в/м 5-10 мг в течении 5-10 дней, ультрофиолетовое облучение крови.
ОТДЕЛЬНЫЕ ВИДЫ МЕСТНЫХ ГНОЙНЫХ ЗАБОЛЕВАНИЙ:
ФУРУНКУЛ - это острое гнойно-некротическое воспаление волосяной луковицы и окружающей ткани. Локализация- задняя поверхность шеи , предплечья, тыл кисти, ягодицы, лицо и др. Возбудитель- стафилококк. Фурункул, багрового цвета , болезненный, конусовидный узелок с инфильтрацией ткани вокруг него. На верхушке участок гнойного некроза (размер от 0,5 -1,5-2). Фурункулёз - появление нескольких фурункулов одновременно или последовательно. Лечение: амбулаторно в начальных стадиях, кожу вокруг фурункула обрабатывают спиртом, эфиром, 2% салициловым спиртом. Сухое тепло, УВЧ, УФО, новокаиновые блокады 0,25% р-ром вокруг очага и под ним. Общее лечение - витаминотерапия, аутовакцина, аутогемотерапия, физио-, УФО.
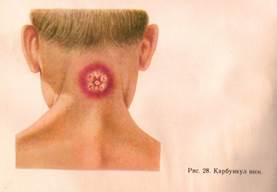
КАРБУНКУЛ - это острое гнойно-некротическое воспаление нескольких волосяных луковиц и прилегающих к ним сальных желёз, распространяющиеся на всю толщу кожи и подлежащие ткани. Воспалительный процесс распространяется на лимфатические сосуды и узлы. Некротические стержни в течение 3-5 суток, объединяются в единый гнойно-некротический конгломерат, который отторгается. Образуется рана, которая гранулируется, в течение 3-4 недель рубцуется. Общие симптомы интоксикации: повышение температуры тела, озноб,
ГИДРАДЕНИТ - это гнойное воспаление апокриновых , потовых желёз. Инфекция проникает через выводные протоки потовых желёз (подмышечные впадины, паховые складки, молочные железы, перианально). Клиника: появление плотного, болезненного, конусовидного образования красноватого, багрового цвета, размером 1-3 см. На 2-3 сутки появляется абсцесс - расплавление потовых желёз. Лечение: местное – повязки с левомиколем. При абсцессе – вскрытие. Антибиотикотерапия, сульфаниламиды, иммунотерапия.
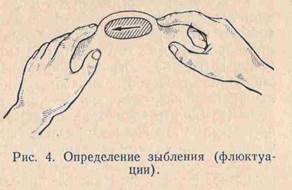
АБСЦЕСС - это ограниченная форма гнойного воспаления, для которого характерно образование полости , заполненное гноем.( Возбудители – стафилококк, стрептококк, кишечная палочка и др.) Причины –осложнения фурункула , карбункула , ранения ,микротравмы, инородные тела, после инъекций, инфицирование гематомы. Метастатические абсцессы, при общей гнойной инфекции через кровь попадают в органы и ткани. Абсцессы м.б. не специфическими гнойными, гнилостными, специфическими и анаэробными. Диагностика – при диагностической пункции по игле можно ввести воздух – пневмоабсцессография или рентгеноконтрастное вещество – рентгеноконтрастная абсцессография. Лечение – оперативное, вскрытие абсцесса. Антибиотикотерапия.
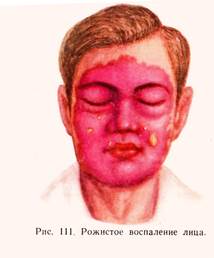
ЭРИЗИПЕЛОИД –это рожеподобное заболевание , вызываемое палочкой свиной рожи , поражающее кожу пальцев и реже отделы кисти ( контингент – мясники , повара, хозяйки, кожевники), инфекция проникает ч/з кожу, микротравмы. Клиника – серозное воспаление всех слоёв кожи с отёком, покраснением. Инкубационный период от 2-5 дней. Кожный зуд, гиперемия с одного пальца переходит на соседние участки, отмечаются явление лимфоаденита, лимфангита. Т-ра в норме. Лечение : а/б (пенициллин 250 тыс. ЕД – 4-5 раз) , новокаиновая блокада 0,25 % р-ром новокаина, УФО.
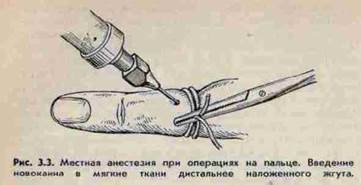
ПАНАРИЦИЙ- гнойное воспаление пальцев( при ссадине, уколе, царапине, занозе). Особенности строения кожи, подкожной клетчатки пальцев, имеющих большое кол-во соединительнотканных перегородок, обуславливают специфику. 1.Кожный панариций- скопление гноя под эпидермисом, легкосмещаемый при надавливании, боли умеренные. Лечение : ножницами срезают отслоенный эпидермис. На рану мазевую повязку с антибиотиками. 2. Подкожный панариций – усилены болевые ощущения в результате сдавления нервных окончаний. Лечение: вначале консервативное теплые ванны, спиртовые компрессы, новокаиновые блокады. Операция под местным обезболиванием по Оберст-Лукашевичу, с двух сторон у основания пальца с предварительно наложенным жгутом, обезболивают 1% 10 мl р-ром новокаина ( или в/в наркозом- барбитураты) проводят два параллельных разреза по краю фаланги. Для лучшего оттока гноя разрезы соединяют, ставят дренаж.3. Подногтевой панариций – причина –травма околоногтевого ложа , маникюр. Клиника : боли, гной под ногтевой пластинкой. Операция- под анестезией удаляют ноготь, мазевая повязка. 4. Паранихия- гнойник под корнем ногтя . Клиника- боль , отёк , гиперемия кожного валика у основания ногтя. Операция – делают два параллельных разреза у основания ногтя на тыле концевой фаланги по краям околоногтевого валика, о отсепаровывают и оттягивают. 5. Сухожильный панариций ( гнойный тендовагинит), осложнение остальных форм, при ранениях. Палец согнут , утолщён, боли при движении, с-мы интоксикации. Гной скапливается в сухожильных синовиальных влагалищах, откуда прорывается в мягкие ткани, с образованием глубоких флегмон кисти и предплечья.
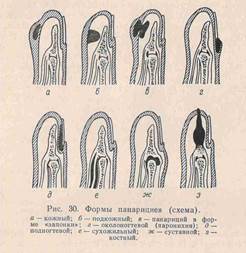
Лечение: операция при сухожильных панарициях 2-4 пальцев, производят два параллельных разреза на боковой пов-сти основной и средней фаланг, дренаж. При 1-5 пальце- разрезы на ладонной пов-сти в области возвышения. Иммобилизация тыльной гипсовой лонгетой: кисти придают полусогнутое положение. Антибиотики. 6. Костный панариций- первично при проникновении инфекции глубоко под надкостницу, вторично- запущенный подкожный панариций . Наступает омертвление участка кости – секвестра.Клиника – сильные боли , гнойные свищи , некроз всей фаланги пальца. Секвестры отделяются на 8-10 день.Лечение: под анестезией делают широкий боковой или дугообразный разрез мягких тканей до кости. Удаляют секвестры, рану промывают Н2О2 , дренаж, тампон с мазью Вишневского. Иммобилизация пальца и кисти гипсовой лонгетой. При некрозе ампутация пальцев. 7. Суставной панариций – полусогнутое положение пальца, болезненность в суставе, патологическая подвижность, в результате разрушения связок и капсулы сустава. Лечение: вскрывают двумя боковыми разрезами, промывают р-рами антисептиков , антибиотиков, иммобилизация гипсовой повязкой. Инвалидность при нарушении ф-ции 1 пальца.
ТРОМБОФЛЕБИТ- острое воспаление стенки вены с образованием в просвете её тромба( сгустка крови). Причины- нарушение целости внутренней оболочки вены , замедление тока крови , повышение свёртываемости крови. Клиника : тромбофлебит поверхностных вен нижних конечностей , причина –варикозное расширение вен н/к. острое начало , появление интенсивных болей , гиперемия по ходу вен, резко болезненные тяжи под кожей. Отёк конечности, затруднения движения, повышение т-ры тела. При гнойном тромбофлебите , с-мы общей интоксикации, плотный инфильтрат по ходу вены, нагноение, абсцессы, флегмоны. Тромбофлебиты глубоких вен тяжёлое заболевание, внезапные сильные боли, отёк всей конечности. Осложнение – эмболия( закупорка) легочных артерий, что может привести к смерти. Опасен септический тромбофлебит, сепсис. Лечение: консервативное – а/б и противовоспалительная терапия, госпитализация в стационар.
ОСТЕОМИЕЛИТ- гнойное воспаление костного мозга , обычно распространяется на компактном , губчатом в-ве кости и надкостнице. Возбудители – гноеродные микробы ( золотистый стафилококк 80%). Различают 2 пути распространения: 1. Инфекция попадает в кость ч/з поврежденную кожу и слизистые (экзогенный путь); 2. Инфекция заносится в кость с током крови из другого гнойного источника ( эндогенный путь); Предрасполагающий момент, снижение общих , защитных сил организма, травмы, местное и общее охлаждение, авитаминозы, инфекции. Поражаются трубчатые кости, метафиз. инфекция попав в кость вызывает воспаление костного мозга, с развитием серозного , а затем гнойного экссудата. Омертвевший участок кости носит название секвестр, инородное тело, вокруг ктр образуется демаркационный вал, он отделяет живую ткань от мёртвой. Гной прорывается в мягкие ткани (гнойные затёки) наружу, образуя гнойные свищи. Секвестры также поддерживают существование свища. постепенно грануляционная ткань вокруг секвестра замещается костной и секвестр отграничивается. Свищи могут закрываться, при обострении вновь открываются( заболевание приобретает хронический процесс). Клиника- внезапное начало , повышение т-ры тела, боли в пораженной конечности . состояние ухудшается , дыхание учащается, тахикардия 100-120 уд. в мин. Боли распирающие, при пальпации , активном, пассивном движении усиливаются. Появляется отёк мягких тканей, л/у увеличены, гиперемия кожи и местное повышение т-ры тела. Появление отёка конечности говорит о формировании поднадкостничного абсцесса. В центре гиперемия, флюктуация. При прорыве гноя состояние улучшается. М.б. гнойные метастазы.
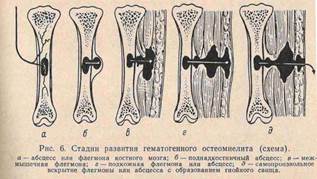
На рентгенограмме ч/з 2-3 недели наблюдаются изменения в кости . госпитализация и лечение в стационаре: транспортировка с иммобилизацией конечности и введением анальгетиков. Операция : вскрытие поднадкостничных абсцессов с трепанацией кости.
СЕПСИС – тяжёлое патологическое состояние, ктр вызывается разнообразными микроорганизмами, их токсинами ( 0,1 % - 0,15%). Причина –патогенные, условно-патогенные бактерии: стафилококк, стрептококк, синегнойная , кишечная палочка, вульгарный протей, анаэробы и т. д. механизм развития( 3 фактора): 1. Микробный ( моноинфекция, полиинфекция, смешанная, вирулентность; 2. Вид входных ворот( характер разрушенных тканей, величина гнойного очага, его расположение, состояние кровообращения); 3. Реактивность организма( состояние иммунитета). Септицемия – массивное поступление в кровь токсинов ( интоксикация
Классификация сепсиса : 1. По виду возбудителя- стафилококковый, стрептококковый, коли-бациллярный, неклостридиальный, клостридиальный, смешанный; 2. По расположению входных ворот инфекции- хирургический, урологический, гинекологический, отогенный и т. д.; 3. По наличию или отсутствию видимого очага инфекции- первичный( криптогенный- сепсис, при ктр первичный очаг гнойного воспаления распознать в силу причин не удаётся), вторичный; 4. По наличию или отсутствию гнойных метастазов- септицемия, септикопиемия; 5. По клинической картине – молниеносный, острый , подострый, хронический.
ОСТРАЯ АНАЭРОБНАЯ ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ. ГАЗОВАЯ ГАНГРЕНА.
Анаэробы- микроорганизмы, которые могут размножаться при отсутствии кислорода.
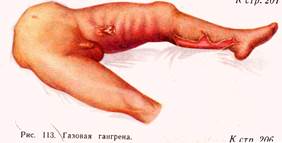
Газовая гангрена- возбудители Cljstridium perfringens, Cl. Septicus, Cl. Oedematiens, Cl. Histolyticum. Газовая гангрена развивается при обширных размозженных тканей( огнестрельные, рваные, рвано-ушибленные раны), загрязнённые землёй, чем больше разрушены ткани( особенно мышцы), тем более благоприятные условия. Клинические особенности зависят от вида бактерий: Clostridium perfringens- токсико-гемолитическим, фибринолитическим, некротическим действием. Clostridium septicum-вызывает кровянисто-серозный отёк тканей, гемолиз эритроцитов. Clostridium oedematiens-быстро-нарастающий отёк с выделением большого количества газа. Clostridium hystoliticum-растворяет живые ткани, расплавляет мышцы, соединительную ткань.
Местными симптомами газовой гангрены является отёчность, наличие газа в тканях, распад мышц и отсутствие симптомов, характерных для воспаления.
Общие симптомы: инкубационный период(2-3 дня), тахикардия, низкое АД, возбуждение больного, говорливость, подавленное настроение, бессонница. Тем-ра- 38-39С, интоксикация, обезвоживание, дыхание учащено, Р-120-140 уд в мин, в крови –гемолиз эритроцитов, анемия, гемоглобин-70-100 г/л, эритроциты-1-1,5х10 12 /л, лейкоцитоз-15-20х10 9 /л, сдвиг лейкоцитарной формулы влево, п/я и юные формы, в моче –олигоурия, анурия, гематурия. Если в течении 2-3 суток не начать лечение, наступает смерть.
Профилактика: первичная хирургическая обработка раны- иссечение нежизнеспособных тканей под наркозом и местной анестезии.
Лечение: хирургическое-ПХО: иссекают нежизнеспособные ткани, широкими параллельными(лампасными) разрезами, рассекают фасции и мягкие ткани на всю глубину, раны дренируют и оставляют открытыми. Вводят в рану антибиотики. Назначают гипербарическую оксигенацию(3 атм) , помещают пациента в камеру с высоким атмосферным давлением : в 1 сутки- 3 раза на 2-2,5 часа, затем 1 раз в день. Если гангрена распространяется- то ампутация или экзартикуляция конечности. Назначают интенсивную инфузионную терапию: альбумин, плазма, электролиты, белки, переливание свежеприготовленной цельной крови, эритроцитарной массы. Противогангренозную сыворотку назначают(при выявленном возбудителе-моновалентную, при неустановленном-поливалентную) в/в в дозе 150 тысяч АЕ(активных единиц). Сыворотку растворяют в изотоническом растворе хлорида натрия и подогревают до 36-37С. Уход за больными: больные должны быть изолированы, бельё, инструменты обрабатывают в сухожаровом шкафу при Т-ре-150С, в паровом стерилизаторе-2 атм. Перевязки делают в перчатках, перевязочный материал сжигают.
СТОЛБНЯК- острая специфическая анаэробная инфекция , вызываемая внедрением в организм вирулентной столбнячной палочки(Clostridium tetani) . Палочка распространена в природе, на поверхности тела(споры), почве, в уличной пыли, одежде , земле, в кишечнике человека, животных. Входные ворота – рот, инородные тела. Возбудители столбняка выделяют токсины, которые характеризуются нейротропным действием, действуют на ЦНС, вызывая судорожные сокращения поперечно-полосатых мышц.
Лечение. Необходимо введение больших доз противостолбнячной сыворотки- 100-150 тысяч АЕ для взрослых, 20-80 тысяч АЕ для детей старшего возраста, для нейтрализации токсинов вводят в/м, в/в, в спинномозговой канал.
Одновременно проводится активная иммунизация: За 2-3 часа до начала вливания сыворотки, под кожу вводят 2мл анатоксина. Через неделю введение анатоксина повторяют. В 3 раз вводят анатоксин(через неделю) в дозе 4мл. Больные находятся в отделении реанимации. Исключают звуковые, световые, механические раздражители. Регидность мышц, судорожные приступы снимают введением веществ, снижающих возбудимость НС: 10 мл 20% р-ра сульфата магния, снотворные, бромиды; в/в капельно препараты барбитуровой кислоты: тиопентал натрия, гексенал, пентотал; мышечные релаксанты.
Читайте также:


