Специфическая профилактика при ветряной оспе проводится

Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.

Возбудителем ветряной оспы является вирус Varicella zoster, относящийся к семейству герпетических вирусов. Во внешней среде вирус неустойчив и быстро погибает.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.

Больные становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и до 5-го дня с момента появления последнего элемента сыпи.
Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).


У детей заболевание начинается с подъема температуры до 38,5 – 39 о С, отмечается слабость, снижение аппетита, головная боль. Ребенок становится капризным, отказывается от еды. Одновременно с подъемом температуры появляется сыпь. Выраженность лихорадки соответствует обилию сыпи. Продолжительность лихорадки 3-5 дней. Каждое новое высыпание сопровождается подъемом температуры тела. Сыпь сначала имеет вид красных пятнышек, которые в течение нескольких часов превращаются в папулы, далее в пузырьки, а через 1-2 дня на месте сыпи остается корочка. Размеры пузырьков сопоставимы с размером булавочной головки. После отпадения корочки остается красное пятно, иногда – рубец. Первые элементы сыпи обычно появляются на коже лица, волосистой части головы, спине, животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует. Детей очень беспокоит зуд ветряночных пузырьков, в связи с чем дети часто их расчесывают, сдирают, после чего остается рубец, а также возможно нагноение в связи с присоединением вторичной бактериальной инфекции. Известны случаи, когда на протяжении всей болезни появляются только единичные элементы или даже сыпь отсутствует. Такие случаи встречаются, в основном, у детей.
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых

Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.

Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.
На сегодняшний день разработана специфическая профилактика ветряной оспы. Вакцинация проводится детям, не болевшим ранее этой инфекцией. Вакцина вводится подкожно: детям, в возрасте от 1 года до 13 лет - однократно; детям старше 13 лет и взрослым необходимо двукратное введение вакцины с интервалами между введениями 6-10 недель.

Вакцинация показана лицам, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
Ветряная оспа (варицелла, ветрянка) является острым и очень заразным заболеванием. Оно вызвано первичной инфекцией вирусом ветряной оспы. Вспышки ветряной оспы возникают во всём мире, и при отсутствии программы вакцинации затрагивают большую часть населения к середине молодого возраста.

Когда возникла ветряная оспа?
Ветряная оспа была известна с древних времён. В течении некоторого времени она считалась лёгким течением натуральной оспы и только в 1772 году она была выделена в отдельное заболевание. А в 1909 году было установлено, что ветряная оспа и опоясывающий лишай имеют одного и того же возбудителя, что впоследствии было подтверждено лабораторными исследованиями. Последующее изучение особенностей вируса привело к разработке живой аттенуированной вакцины против ветряной оспы в Японии в 1970-х годах. Вакцина была лицензирована для использования в Соединенных Штатах в марте 1995 года.
Чем вызывается ветряная оспа и как можно заразиться?
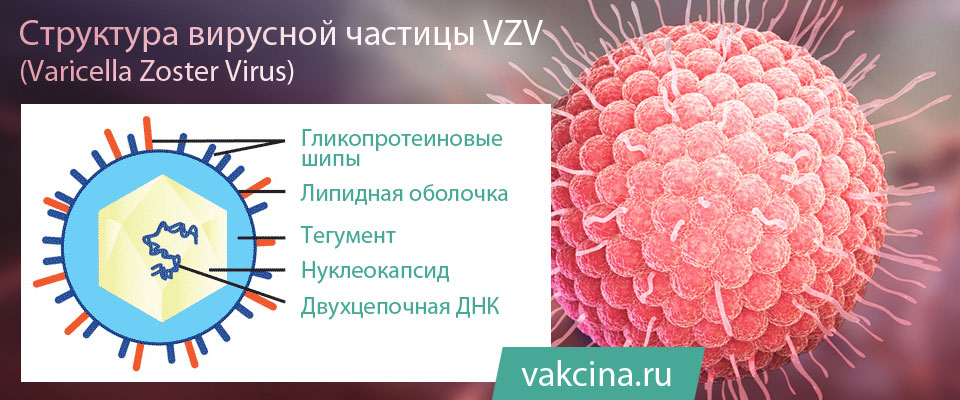
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
После того, как человек переболел ветрянкой, VZV не покидает его организм, а сохраняется в сенсорных нервных ганглиях.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).

Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
На возраст до 14 лет приходится 80-90 % случаев. Также для ветряной оспы характерна высокая восприимчивость (90-95 %).
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.

Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Какие проявления ветряной оспы (ветрянки)?
Вирус ветряной оспы проникает через дыхательные пути и конъюнктиву. Считается, что вирус размножается в слизистой носоглотки и региональных лимфатических узлах.
Первичное попадание вируса в кровь возникает через несколько дней после заражения и способствует попаданию вируса в эпителиальные клетки кожи, где и происходит дальнейшее размножение вируса и соответствующие кожные изменения.
Затем происходит вторичное попадание в кровь. Следует помнить, что поражаться может не только эпителий кожи, но и слизистые желудочно-кишечного тракта, дыхательных путей, мочеполовая система. Учитывая то, что вирус является тропным к нервной ткани в нервных узлах, корешках чувствительных нервов и спинном мозге могут развиваться дегенеративные и некротические изменения.
Инкубационный период. Период от попадания вируса в организм до начала клинических проявлений составляет от 5 до 21 дня после воздействия, чаще 1-2 недели. Инкубационный период может быть более долгим у пациентов с ослабленным иммунитетом.
У инфицированных людей может быть мягкий продромальный период, который предшествует наступлению сыпи. У взрослых это может быть от 1 до 2 дней лихорадки и недомогания, но у детей чаще всего сыпь является первым признаком заболевания.
Начало чаще всего острое. Лихорадка длиться 2-7 дней, при тяжёлом течении дольше. Больные жалуются на возникновение зудящей сыпи, ломоту в теле, снижение аппетита, нарушение сна, головную боль. Могут наблюдаться тошнота и рвота.
Первые элементы сыпи появляются на лице и туловище, а затем на волосистой части головы и конечностях; наибольшая концентрация поражений находится на туловище с появлением подсыпаний в течении 4-6 дней. При этом элементы сыпи присутствуют на нескольких стадиях развития (например, покраснения и папулы могут наблюдаться одновременно и в той же области, что и везикулы и корочки).
Сыпь также может возникать на слизистых оболочках ротоглотки, дыхательных путей, влагалища, конъюнктивы и роговицы.
Элементы сыпи обычно имеют диаметр от 1 до 4 мм. Везикулы (пузырьки) являются поверхностными, однокамерными и содержат прозрачную жидкость, окружены красным ободком. Со временем они подсыхают и превращаются в корочки, после отторжения которых остается временная пигментация и изредка маленькие рубчики.

Количество элементов сыпи колеблется от единичных до множественных. Везикулы могут разорваться или загноиться до того, как они высохнут и приобретут вид корочек. Высыпания сопровождаются выраженным зудом.
У 20-25 % больных высыпания могут возникать на слизистых рта, дёснах. Обычно они быстро вскрываются, образуют эрозии и сопровождаются болезненностью, жжением и повышенным слюноотделением.
Около 2-5 % заболевших имеют элементы сыпи на коньюнктивах.

Также при ветряной оспе, как правило, увеличиваются лимфатические узлы (подчелюстные, шейные, подмышечные, паховые).
Восстановление от первичной инфекции ветряной оспы обычно приводит к пожизненному иммунитету. Но в последнее время всё чаще наблюдаются случаи повторного заболевания ветряной оспой. Это не является обычным явлением для здорового человека, и чаще всего происходит у лиц с ослабленным иммунитетом.
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию - опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Опоясывающий герпес (herpes zoster, опоясывающий лишай) возникает у людей, как проявление реактивации латентной инфекции, вызванной вирусом, который находился в нервных ганглиях, после перенесённой ветряной оспы. Локализация последующих высыпаний будет зависеть от того, в каком нервном узле находился вирус (VZV) в латентном (спящем) состоянии.

Локализация сыпи при поражении узла тройничного нерва – на волосистой части головы, в области лба, носа, глаз, нижней челюсти, нёба, языка; при наличии вируса в спинальных ганлиях - на шее, туловище, верхних и нижних конечностях.
Особенностями сыпи при опоясывающем герпесе являются:
- везикулы располагаются на коже группами вдоль соответствующего нерва,
- начинается заболевание чаще всего с болевых ощущений, после чего следует покраснение и соответствующие высыпания,
- со временем боль становится всё меньше и меньше,
- процесс всегда односторонний,
- обычно высыпания сопровождаются повышением температуры, недомоганием, слабостью.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.

Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Как предупредить заболевание ветряной оспой?

При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска:
- обычная вакцинация в возрасте 12-15 месяцев,
- обычная вторая доза в возрасте 4-6 лет. - для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Минимальный интервал между дозами вакцины против ветряной оспы составляет 3 месяца для детей в возрасте до 13 лет.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком


Ветряная оспа и прививка от ветрянки. Фото: lekoboz.ru
Ветряная оспа — вирусная болезнь, проявляющаяся сыпью. Она очень быстро передается, а острый период переносится очень тяжело из-за лихорадки. Заболевание провоцируется третьим типом герпетического вируса (варицелла-зостер). Если у взрослого происходит повторная активация, она проявляется опоясывающим лишаем. Чтобы минимизировать опасности, можно сделать прививку от ветрянки.
Обычно заболевание поражает детей, подростков, протекает сравнительно легко, хотя может спровоцировать осложнения. Наиболее тяжелые последствия инфицирования — энцефалит, пневмония. Чтобы ребенок не стал жертвой вируса, ему делают прививку против ветрянки.
У большинства больных ветряная оспа полностью вылечивается. Вирус угрожает всем возрастным группам, хотя преимущественно наблюдается у детей 5-9 лет. Порядка 10% пациентов — подростки и взрослые.
Любопытно знать! Вероятность заболеть при контакте с носителем — 100%.
Симптомы ветряной оспы
В среднем инкубационный период ветрянки длится 2-3 недели, после чего появляются везикулярные высыпания. Поначалу они охватывают лицо, затем распространяются по верхней половине тела, сопровождаются жаром, слабостью. Сыпь — основной симптом ветрянки. Это выдающиеся над кожей пузырьки, наполненные жидким веществом, содержащим возбудителя.

Сыпь — основной симптом ветрянки. Фото: newsbeezer.com
Обычно лечение ветрянки не вызывает особенных сложностей, болезнь течет доброкачественно и полностью излечивается. Иногда течение болезни отяжеляется воспалением легких или мозга.
Вопросы о том, зачем прививка от ветрянки нужна, делать ли ее в принципе, связаны с тем, что болезнь обычно переносится легко. Вероятность осложненного течения не превышает 6%, в среднем лишь 0,5% больных нуждается в госпитализации. Воспаление легких чаще наблюдается у старшей возрастной группы.
На заметку:
- Осложнения на фоне болезни появляются редко, гораздо чаще выздоровление протекает благоприятно. Опознать ветряную оспу несложно, поэтому можно вовремя оказать больному помощь. Если есть хронические болезни, человек проходит лечение или недавно получал прививки, необходимо обратить на это внимание доктора.
- Предположить, что болезнь развивается атипично, можно, если пораженные зоны становятся крупнее, появляется много пузырьков, цвет меняется на синеватый. Если через 10 дней после появления первых признаков болезни наблюдаются новые участки сыпи — это повод заподозрить тяжелое течение.
- На атипичное течение ветрянки указывает сохраняющаяся неделю и более температура, не спадающая, хотя корочки отпадают.
- Возможно поражение слизистых, развитие кашля, насморка, кровотечения из носа.
Заметив такие особенности течения, нужно вызвать врача и проконсультироваться. Возможно, понадобится госпитализировать больного.
Лечение ветряной оспы
Если наблюдаются признаки ветрянки, необходимо обеспечить больному возможность регулярных гигиенических процедур. Специфического лечения не требуется. Больной ежедневно принимает душ. Малышам постоянно подстригают ногти, чтобы они не расчесывали высыпания. Иногда показаны противовирусные препараты. Для облегчения зуда используют местные анальгетики, антигистаминные препараты, содовые ванночки.

Ацикловир-Акрихин. Фото: expertology.ru
Прививка от ветрянки
Если сделать прививку от ветряной оспы, можно предупредить заражение. Вакцинация — единственный способ защитить себя от вируса, который человеческий организм воспринимает в 100% случаев.
Экстренная вакцина, как доказывают испытания, результативна, если получить ее в первые 3 дня с момента взаимодействия с вирусом. Эффективность защиты достигает 90%. Если спросить доктора, можно ли заболеть ветрянкой после прививки, он ответит положительно, но вероятность мала, а вылечить инфекцию у привитого проще, нежели у непрошедшего процедуру.
Вакцины от ветряной оспы
Препараты, используемые современными докторами, получены из штамма VZV Ока. В России допущены два лекарства: Варилрикс и Окавакс. Ранее никакие вакцины от ветряной оспы не использовались в принципе, но теперь иностранные медикаменты прошли официальную регистрацию и доступны желающим. Далеко не все родители знают, когда делают прививку от ветрянки детям, потому что мероприятие полностью добровольное.
Важно знать! Заграницей известно еще одно название прививки от ветрянки — вакцина Зостервакс. В нашей стране препарат не зарегистрирован. В Бельгии создана и проверена вакцина MMRV. Она предупреждает не только оспу, но и корь, краснуху и паротит. В нашей стране бельгийская прививка от ветрянки пока не зарегистрирована.
В инструкции прививка от ветрянки Окавакс описана как лиофилизат (порошок), состоящий из живого вируса варицелла-зостер. Средство укомплектовывается растворителем — очищенной водой. Одна доза вакцины — 0,5 мл препарата и 0,7 мл растворителя. Эта прививка от ветрянки подросткам, детям и взрослым делается в 32 странах.
Окавакс показана с 12-месячного возраста. Она необходима, если риск заражения высок, ранее инфекция не переносилась, вакцинации не было. Экстренная прививка от ветрянки используется, если пришлось контактировать с больным, при этом ранее не было профилактики, болезнь не переносилась.
Вакцина Окавакс в возрасте 1-13 лет вводится однократно под кожу, одной дозой. Лицам старше 13 лет показано введение одной дозы дважды. Между уколами выдерживают паузу длительностью до 10 недель. Введение подкожное. На приеме объясняют, куда делают прививку от ветрянки детям и взрослым — в плечо. В качестве экстренной профилактики Окавакс используется одной дозой, вводится под кожу в первые 3 (лучше 2) дня после контакта с больным. Ветрянка после прививки все равно может развиться, но будет протекать в легкой форме.

Вакцина Окавакс. Фото: med-look.ru
Сложно сказать, какая прививка от ветрянки детям и взрослым подходит больше — Окавакс или Варилрикс. Препарат Варилрикс также выпускается в виде лиофилизата для приготовления раствора. Одна доза — 0,5 мл. Варилрикс состоит из живого вируса варицелла-зостер, штамма Ока.
Клинические испытания этого препарата проводились 15 лет назад. Выясняли, как переносится прививка от ветрянки взрослыми, детьми, устанавливали, надолго ли защищает. Результаты показывают надежность средства как предупредительной меры, включая экстренную профилактику. Уже с 12-месячного возраста рекомендована детям прививка от ветрянки Варилрикс.

Вакцина Варилрикс. Фото: aptechestvo.ru
В каком возрасте делают прививку от ветрянки
Во сколько делают прививку от ветрянки детям, знает любой квалифицированный врач — в возрасте 12 месяцев и старше, иногда — уже в 9-месячном. Оптимальным периодом считают возраст с годовалого до двухгодовалого; подросткам и взрослым рекомендованы два введения с паузой не менее месячной. О том, нужна ли ревакцинация прививкой от ветрянки, врачи пока еще спорят.
График прививок от ветрянки довольно простой. Первичная профилактика — это введение одной дозы. Ревакцинация проводится через 6-8 недель. Если необходима экстренная профилактика, вводится одна доза препарата. Если болезнь не прогрессирует, через 6-8 недель показано повторное введение лекарства.
Правила введения вакцины
- Нюансы постановки укола диктуются составом прививки от ветрянки. Строго запрещено вводить лекарство в вену или в кожу. Укол делают подкожно. Оптимальная зона — дельтовидная плечевая мышца.
- Прививку от ветрянки детям и взрослым делают одной дозой лекарства — 0,5 мл разведенного медикамента. Разведенный состав недопустимо хранить.
- При экстренном введении прививки от ветрянки после контакта доза аналогична вводимой в обычном случае, но важно проследить, чтобы с момента контакта с возбудителем прошло не более 96 (а лучше 72) часов.

Прививка от ветрянки ребенку. Фото: kakprosto.ru
- Нет лучшей прививки от ветрянки: есть два препарата, результаты исследования которых доказывают их надежность и безопасность при правильном применении. Так, после постановки укола запрещено принимать салицилаты еще 6 недель, поскольку это может спровоцировать осложнения.
- Не допускается смешивание нескольких вакцин в одном шприц.
- Если человек относится к группе риска, вакцинацию разделяют по времени с получением других живых вакцин.
- Поскольку вакцина от ветрянки в календарь прививок, обязательных для всех детей, не включена, родители могут сами выбирать, когда обратиться к доктору. При этом следят, чтобы между получением профилактического укола от кори и введением препарата от оспы прошло не менее месяца.
Делать ли прививку от ветрянки ребенку
Иногда родители сомневаются, нужна ли ребенку прививка от ветрянки, поскольку препарат не дает абсолютной защиты. Статистика показывает, что частота встречаемости оспы среди привитых исключительно мала, но иные по собственному опыту знают, как выглядит ветрянка у детей с прививкой. Болезнь протекает легко и быстро проходит, но опасность заболеть после вакцинации все-таки сохраняется. Иммунитет формируется уже в день введения ослабленного возбудителя. Полное формирование защиты требует 1,5 месяца. После получения прививки от ветрянки иммунитет сохраняется на долгие годы.
Знать, как называются прививки от ветряной оспы детям, разрешенные с годовалого возраста, должны все современные родители: Окавакс, Варилрикс. В нашей стране рекомендовано вводить препарат всем двухлетним детям.
Вакцинация требуется на фоне повышенной опасности перенести инфицирование тяжело. Это характерно людям, проходящим лечение:
Профилактика ветрянки взрослым и детям рекомендована, если выявлены:
- острый лейкоз;
- тяжелое хроническое заболевание;
- если запланирована трансплантация органа, предварительно также показана иммунизация;
- если человек принадлежит к группе риска, вакцинацию делают при отсутствии симптомов, указывающих на слабость клеточного иммунитета;
- если предстоит пересадка органа, профилактика инфицирования показана за несколько недель до начала курса иммунодепрессантов.
Поскольку считается, что можно переболеть только один раз, а мифов о том, опасна ли прививка от ветрянки, много, в последнее время все чаще родители отказываются от нее. Кроме того, десятилетия тому назад в нашей стране не существовало разрешенных к использованию вакцин от оспы, поэтому сложилось мнение, что и без них можно обойтись.
Единственный способ избежать связанных с инфекцией рисков — вовремя пройти иммунизацию. Врачи сходятся во мнении, что не должно быть сомнений в том, лучше переболеть ветрянкой или сделать прививку. Вакцинация сравнительно безопасна, доступна и дает продолжительную защиту от вируса.
Любопытно знать! Поскольку вакцинация стоит денег, некоторые сознательно приводят детей в гости к инфицированным семьям. Правда, врачи считают, что вакцина безопаснее такого способа получения иммунитета.
Разница между вакциной и вирусом
Иные сомневаются, после прививки от ветрянки ребенок заразен или нет. Она не делает персону опасной для общества. Получив вакцину, можно нормально функционировать в обществе. При изготовлении препарата применяют безопасный ослабленный вирус.
Известно, как переносится прививка от ветрянки детьми и взрослыми с нормальным иммунитетом — осложнений практически не бывает, поскольку штамм слаб. Опасность инфицирования есть лишь на фоне выраженного иммунодефицита. Карантин после прививки от ветрянки не требуется.

Вирус ветряной оспы, варицелла-зостер (Human alphaherpesvirus 3 или Varicella Zoster Virus). Фото: extempore.info
Противопоказания к прививке ветрянки
- Так, не ставится прививка от ветрянки беременным.
- Она запрещена на фоне иммунодефицита, если анализы показывают количество лейкоцитов менее 1200 единиц.
Временные ограничения
- Любые прививки (от кори, краснухи и ветрянки, прочие) нельзя делать, если повышена температура. Необходимо дождаться нормализации состояния.
- Если выявлено острое заболевание, это будет временным противопоказанием; прививка от ветрянки взрослым, детям назначается через 2-4 недели после полного выздоровления.
- Если выявлена тяжелая острая болезнь, поразившая нервную систему, придерживаются классической схемы прививок от ветрянки, но выжидают не менее полугода после стабилизации состояния больного.
Последствия прививки от ветрянки
При введении прививки от ветрянки побочные эффекты возникают очень редко. Чаще беспокоят местные явления. Так, если делают детям или взрослым прививку от ветрянки, побочные эффекты включают красноту, болезненность участка введения. Иногда беспокоит общее состояние слабости. Возможен незначительный жар. Даже у полностью здорового человека вакцины (включая прививки АКДС и от ветрянки) могут спровоцировать неприятные реакции организма. Последствия прививки от ветрянки у детей, взрослых проявляются через 1-3 недели после введения препарата. Вакцина может вызвать аллергию.
Бывают осложнения после прививки от ветрянки (у детей и взрослых). Риск невелик, но сохраняется. Установлено, что возможны:
- судороги;
- опоясывающий лишай;
- тромбоцитопения;
- воспаление головного мозга;
- анафилактический шок.
В течение 6 недель после получения средства вакцинированный опасен для людей с очень слабым иммунитетом.
Особенности иммунизации
- Выясняя, где сделать прививку от ветрянки (Окавакс или Варилрикс), учитывают ряд ограничений. Например, беременность после прививки от ветрянки на следующие 3 месяца необходимо исключить. Если есть основания подозревать зачатие, нельзя проходить профилактику до установления точного состояния. Ограничений на прививку от ветрянки при ГВ нет.
- Иные сомневаются, делать ли прививку от ветрянки взрослому, если ранее не было ни вакцинации, ни инфицирования. Врачи заверяют, что сомнений быть не должно. В старшей возрастной группе осложнения наблюдаются гораздо чаще, выше опасность летального исхода. Если в детском или старшем возрасте прививка от ветрянки не сделана, вероятность смертельного исхода при инфицировании достигает 35%.
- Если приходится взаимодействовать с людьми с ослабленным иммунитетом, рекомендована вакцинация. На приеме по этому поводу врач объяснит, куда делают прививку от ветрянки взрослым (в плечо, как и детям), и расскажет, почему это так важно: после профилактики исключена случайная передача инфекции, смертельно опасной для больного.
Американские врачи знают, как делать прививку от ветрянки взрослым, пожилым. В нашей стране в преклонном возрасте такое не практикуется.
Подготовка к прививке
- Зная, как называется прививка от ветрянки, взрослым и детям разрешенная к введению в нашей стране (Окавакс, Варилрикс), понимая, почему иммунизация важна, можно правильно подготовиться к мероприятию. Сперва приходят к доктору, уточняют, нужно ли сделать укол, выбирают подходящее лекарство.
- Иногда консультация доктора нужна, потому что ребенок заболел. После ветрянки можно делать прививки через полтора месяца и позже. Точный срок выжидания определит лечащий врач. Медотвод от прививок после ветрянки обусловлен временной слабостью иммунитета.
- На приеме врач также расскажет, на какой срок прививку от ветрянки детям, взрослым откладывают, если нуждающийся заболел простудой, гриппом или еще чем-то, вызывающим жар. Процедуру назначают после полного выздоровления.
История вакцинирования
Лекарственная профилактика инфицирования в мире практикуется уже более 30 лет. Еще в 70-е года ученые начали разработку таких медикаментов. Первый продукт официально представили общественности в 1986 г. Его создали японские врачи. В Японии же и начали массовую вакцинацию — страна стала мировым первопроходцем. С 1995 г. профилактические препараты производятся и используются не только в Азии, но и Америке, Европе.
В Польше, Бельгии и некоторых других станах профилактика положена только тем, для кого риски тяжело заболеть особенно высоки. Этот подход дает защиту каждому отдельному вакцинированному, но не уменьшает частоту встречаемости инфекции вообще. Профилактические меры выгодны не только с медицинской, но и экономической позиции. Статистические исследования показывают, что массовая иммунизация населения США привела к уменьшению как заболеваемости, так и числа летальных исходов по причине инфицирования.
Проведенные исследования позволяют с уверенностью говорить, что организм после профилактического введения ослабленного штамма вируса получает защиту не менее чем на 6 лет. В некоторых случаях иммунитет сохраняется 20 лет.
Вывод
Доктор Комаровский высказывался о необходимости вакцинации против ветряной оспы. Такой позиции придерживаются и многие другие авторитетные отечественные и заграничные врачи. Доводов в пользу иммунизации значительно больше, нежели причин отказываться, но определенные риски все-таки существуют. В нашей стране профилактика ветрянки пока добровольная, поэтому каждый сам принимает взвешенное решение, оценивая риски.
[youtube.player]Читайте также:


