Покажите людей кто болел ветрянкой
Ветряная оспа (варицелла, ветрянка) является острым и очень заразным заболеванием. Оно вызвано первичной инфекцией вирусом ветряной оспы. Вспышки ветряной оспы возникают во всём мире, и при отсутствии программы вакцинации затрагивают большую часть населения к середине молодого возраста.

Когда возникла ветряная оспа?
Ветряная оспа была известна с древних времён. В течении некоторого времени она считалась лёгким течением натуральной оспы и только в 1772 году она была выделена в отдельное заболевание. А в 1909 году было установлено, что ветряная оспа и опоясывающий лишай имеют одного и того же возбудителя, что впоследствии было подтверждено лабораторными исследованиями. Последующее изучение особенностей вируса привело к разработке живой аттенуированной вакцины против ветряной оспы в Японии в 1970-х годах. Вакцина была лицензирована для использования в Соединенных Штатах в марте 1995 года.
Чем вызывается ветряная оспа и как можно заразиться?
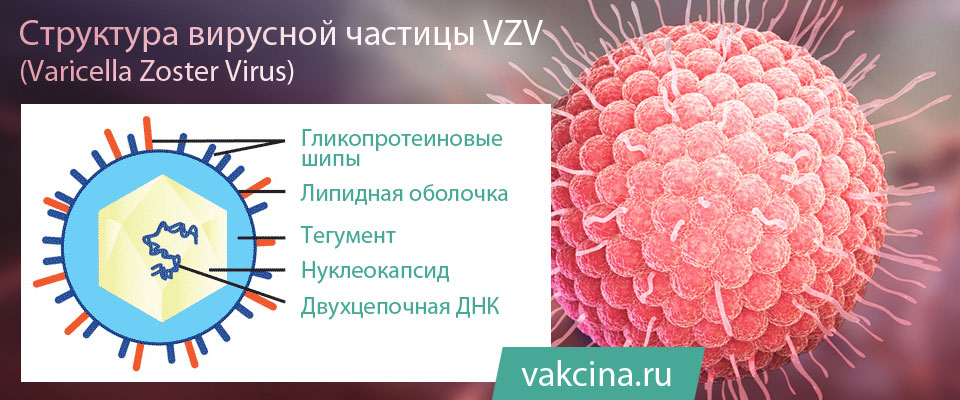
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
После того, как человек переболел ветрянкой, VZV не покидает его организм, а сохраняется в сенсорных нервных ганглиях.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).

Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
На возраст до 14 лет приходится 80-90 % случаев. Также для ветряной оспы характерна высокая восприимчивость (90-95 %).
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.

Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Какие проявления ветряной оспы (ветрянки)?
Вирус ветряной оспы проникает через дыхательные пути и конъюнктиву. Считается, что вирус размножается в слизистой носоглотки и региональных лимфатических узлах.
Первичное попадание вируса в кровь возникает через несколько дней после заражения и способствует попаданию вируса в эпителиальные клетки кожи, где и происходит дальнейшее размножение вируса и соответствующие кожные изменения.
Затем происходит вторичное попадание в кровь. Следует помнить, что поражаться может не только эпителий кожи, но и слизистые желудочно-кишечного тракта, дыхательных путей, мочеполовая система. Учитывая то, что вирус является тропным к нервной ткани в нервных узлах, корешках чувствительных нервов и спинном мозге могут развиваться дегенеративные и некротические изменения.
Инкубационный период. Период от попадания вируса в организм до начала клинических проявлений составляет от 5 до 21 дня после воздействия, чаще 1-2 недели. Инкубационный период может быть более долгим у пациентов с ослабленным иммунитетом.
У инфицированных людей может быть мягкий продромальный период, который предшествует наступлению сыпи. У взрослых это может быть от 1 до 2 дней лихорадки и недомогания, но у детей чаще всего сыпь является первым признаком заболевания.
Начало чаще всего острое. Лихорадка длиться 2-7 дней, при тяжёлом течении дольше. Больные жалуются на возникновение зудящей сыпи, ломоту в теле, снижение аппетита, нарушение сна, головную боль. Могут наблюдаться тошнота и рвота.
Первые элементы сыпи появляются на лице и туловище, а затем на волосистой части головы и конечностях; наибольшая концентрация поражений находится на туловище с появлением подсыпаний в течении 4-6 дней. При этом элементы сыпи присутствуют на нескольких стадиях развития (например, покраснения и папулы могут наблюдаться одновременно и в той же области, что и везикулы и корочки).
Сыпь также может возникать на слизистых оболочках ротоглотки, дыхательных путей, влагалища, конъюнктивы и роговицы.
Элементы сыпи обычно имеют диаметр от 1 до 4 мм. Везикулы (пузырьки) являются поверхностными, однокамерными и содержат прозрачную жидкость, окружены красным ободком. Со временем они подсыхают и превращаются в корочки, после отторжения которых остается временная пигментация и изредка маленькие рубчики.

Количество элементов сыпи колеблется от единичных до множественных. Везикулы могут разорваться или загноиться до того, как они высохнут и приобретут вид корочек. Высыпания сопровождаются выраженным зудом.
У 20-25 % больных высыпания могут возникать на слизистых рта, дёснах. Обычно они быстро вскрываются, образуют эрозии и сопровождаются болезненностью, жжением и повышенным слюноотделением.
Около 2-5 % заболевших имеют элементы сыпи на коньюнктивах.

Также при ветряной оспе, как правило, увеличиваются лимфатические узлы (подчелюстные, шейные, подмышечные, паховые).
Восстановление от первичной инфекции ветряной оспы обычно приводит к пожизненному иммунитету. Но в последнее время всё чаще наблюдаются случаи повторного заболевания ветряной оспой. Это не является обычным явлением для здорового человека, и чаще всего происходит у лиц с ослабленным иммунитетом.
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию - опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Опоясывающий герпес (herpes zoster, опоясывающий лишай) возникает у людей, как проявление реактивации латентной инфекции, вызванной вирусом, который находился в нервных ганглиях, после перенесённой ветряной оспы. Локализация последующих высыпаний будет зависеть от того, в каком нервном узле находился вирус (VZV) в латентном (спящем) состоянии.

Локализация сыпи при поражении узла тройничного нерва – на волосистой части головы, в области лба, носа, глаз, нижней челюсти, нёба, языка; при наличии вируса в спинальных ганлиях - на шее, туловище, верхних и нижних конечностях.
Особенностями сыпи при опоясывающем герпесе являются:
- везикулы располагаются на коже группами вдоль соответствующего нерва,
- начинается заболевание чаще всего с болевых ощущений, после чего следует покраснение и соответствующие высыпания,
- со временем боль становится всё меньше и меньше,
- процесс всегда односторонний,
- обычно высыпания сопровождаются повышением температуры, недомоганием, слабостью.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.

Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Как предупредить заболевание ветряной оспой?

При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска:
- обычная вакцинация в возрасте 12-15 месяцев,
- обычная вторая доза в возрасте 4-6 лет. - для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Минимальный интервал между дозами вакцины против ветряной оспы составляет 3 месяца для детей в возрасте до 13 лет.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком

Ветряной оспой чаще болеют в детском дошкольном или школьном возрасте, приобретая пожизненный иммунитет. Но если вы не перенесли этот недуг в детстве, то вполне можете заболеть, будучи взрослым. С момента заражения первые признаки ветрянки у взрослых проявляются чуть позже, чем у детей. Само заболевание протекает намного тяжелее и часто сопровождается осложнениями. Также стоит не забывать, что люди с ослабленным иммунитетом могут заболеть второй раз. В нашей статье будет рассмотрена ветрянка у взрослых, симптомы и лечение этого недуга.
Особенности недуга
Ветрянка у взрослых проявляется независимо от расы и пола, но в отличие от ветряной оспы в детстве болезнь имеет свои особенности:
- недуг в зрелом возрасте протекает тяжелее;
- общая интоксикация и симптомы выражены сильнее, чем у детей;
- часто бывает сильный жар (до 40 градусов и выше);
- высыпания появляются только на третьи сутки заболевания;
- сыпь захватывает почти все кожные покровы тела и лица;
- у 50 % больных сыпь осложняется бактериальной инфекцией с нагноением;
- после осложненной ветрянки остаются шрамы на всю жизнь, называемые оспины;
- у трети больных возникают опасные осложнения.
Течение ветрянки у взрослых напрямую связано с крепостью иммунной системы и возрастом больного. Болезнь особенно опасна для лиц с ослабленными иммунитетом, хроническими и онкологическими заболеваниями, а также в возрасте старше 50 лет.
Важно: ветрянка у мужчин и женщин может быть диагностирована второй раз, несмотря на то, что единожды перенесенный недуг дает пожизненный иммунитет. Повторное заболевание бывает у лиц с недостаточностью иммунитета.
Пути заражения

Неважно, заболели вы ветрянкой впервые или второй раз, болезнь вызывает вирус герпеса, называемый Varicella Zoster. Заболеть может любой, поэтому не правильно задавать вопрос, до какого возраста можно заболеть ветрянкой.
Вирус Зостер очень летучий и заразный, поэтому повторно заболеть ветрянкой могут люди, которые даже не контактировали с больными. Инфекция с потоками воздуха может проникать в соседние помещения, квартиры и на разные этажи. У людей очень высокая восприимчивость к вирусу Зостер, поэтому ветряная оспа у взрослых, которые ранее не болели, может проявиться с большой вероятностью после контакта с больным. Более того некоторые люди могут заболеть второй раз. Повторная ветрянка встречается в пожилом возрасте, после химиотерапии, на фоне снижения иммунитета из-за онкологии или хронических болезней.
Интересный факт: если кто-то из домочадцев заболел ветрянкой, риск заражения составляет 80-90 %. У зараженных позднее людей проявляется ветрянка намного интенсивнее и тяжелее, с обилием высыпаний и осложнениями.
Ветрянкой взрослый может заразиться не только от больного ребенка или зрелого человека при кашле и чихании, но и от людей, больных опоясывающим лишаем. Обычно вирус передается по воздуху, но от беременной женщины к плоду он может попадать через плаценту.
Что происходит в организме?
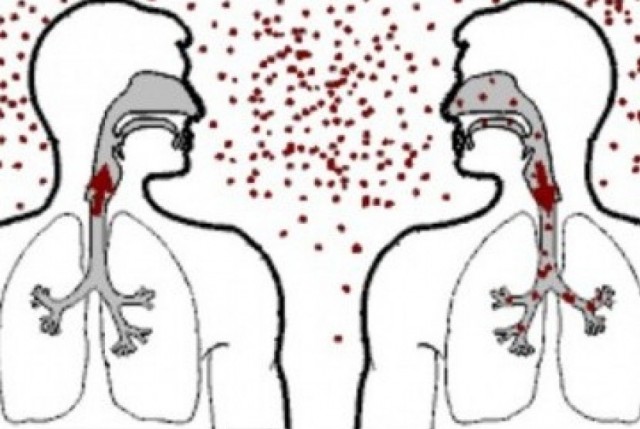
Неважно, первый или второй раз вы заболели, инкубационный период болезни составляет от 10 дней до трех недель. Обычно этот срок составляет 15-17 дней. Однако если произошло повторное заражение, то первые симптомы будут заметны еще позднее.
Пока продолжается инкубационный период ветрянки, в организме происходят следующие процессы:
- Герпес Зостер быстро размножается на поверхности слизистой оболочки верхней дыхательной системы.
- После этого через небные миндалины возбудитель заболевания проникает в лимфатическую систему. При этом снижается активность Т-лимфоцитов и иммунной системы.
- В конце скрытого периода вирус проникает в кровоток. Обычно это происходит в последние день-два инкубации. При этом больной начинает ощущать слабость, недомогание. У него повышается температура, проявляются иные признаки интоксикации.
- У детей, мужчин и женщин вирус герпеса проникает в ядра клеток спинномозговых нервов. При этом нервные клетки разрушаются, а вирус пожизненно сохраняется в их ядрах. Если у человека снижается иммунитет, то вирус может активизироваться и распространиться по ходу нерва, вызывая характерные высыпания и провоцируя так называемый опоясывающий лишай.
- Герпес попадает в клетки эпидермиса и вызывает формирование внутриклеточных элементов, которые, сливаясь между собой, образуют папулы. Эта сыпь заполнена прозрачной жидкостью. В ней содержится много белковых молекул и частиц вируса. Иногда папулы нагнаиваются и образуют пустулы с гнойным содержимым.
- После самопроизвольного вскрытия пузырька, содержимое изливается. На этом месте образуется сухая корочка, которая отпадает после заживания эпидермиса.
Важно: с первого дня недуга в организме вырабатываются иммуноглобулины, связывающие токсины и стимулирующие поглощение вирусных клеток. После этого на всю жизнь остаются антитела, защищающие от повторного заражения.
Симптомы
Ветряная оспа у взрослого начинается с общего ухудшения самочувствия. У мужчин и женщин появляется лихорадка, возникает зудящая сыпь. Ветрянка у взрослого человека проявляется намного ярче, чем у ребенка, и протекает намного тяжелее.
При этом недуг в развитии проходит несколько стадий, для каждой из них характерны свои симптомы:
- Перед тем, как начинается ветрянка у взрослых, протекает инкубационный период, на протяжении которого отсутствуют какие-либо симптомы.
- Продромальный этап – это время выхода вируса в кровоток. В этом время заболевшие мужчины и женщины ощущают лихорадку, слабость. У них ухудшается общее самочувствие, пропадает аппетит, появляются головные боли.
- Активная фаза недуга начинается с появлением высыпаний. В это время вирус оседает в эпидермисе. Каждый эпизод высыпаний сопровождается новым повышением температуры.
- Болезнь проходит после окончания появления высыпаний. При этом нормализуется температура. Сыпь подсыхает и покрывается корочками.
Симптомы и лечение этого недуга у взрослых отличаются от таковых у детей. Так, среди особенностей недуга следует отметить такую симптоматику:
- Общая интоксикация может сопровождаться тошнотой, многократной рвотой, ломотой в теле, мышечными болями, сильной головной болью, слабостью и сонливостью, болями в суставах. Все это вначале очень напоминает грипп.
- Ветрянка у взрослых повторно или первый раз вызывает волновую лихорадку, то есть за период болезни наблюдается несколько этапов с подъемом температуры (обычно 2 или 3). Они предшествуют началу новых массовых высыпаний. Температура может доходить до 40 градусов и выше. Она может держаться до 9 дней.
- Та форма ветрянки, которая чаще встречается у взрослых, дает сыпь на третьи сутки после жара. Новые высыпания продолжают появляться на протяжении примерно пяти дней.
- Больным докучает кожный зуд, который усиливается ночью из-за отсутствия отвлекающих факторов.
- Во взрослом возрасте при ветрянке часто сыпь наблюдается и на слизистой ротовой полости. Она появляется одновременно с папулами на коже. Однако во рту не образуются сухие корочки, а язвочки, которые доставляют много беспокойства больному и болят.
Важно: при присоединении осложнений температура может держаться более длительно.
Осложнения

Если диагностирована ветрянка у взрослых, то осложнения встречаются в трети случаев. При этом обычно требуется лечение антибактериальными препаратами. Так, встречаются следующие осложнения после ветрянки у взрослых мужчин и женщин:
- Стафилококки и стрептококки могут вызывать бактериальную суперинфекцию кожных покровов. Это осложнение встречается чаще всего и ведет к образованию абсцессов, фурункулов и флегмон на месте везикул. Часто больным показано хирургическое лечение.
- Треть осложнений приходится на долю ветряночной пневмонии с образованием очагов бактериальных инфильтратов. При этом у больного наблюдается сильный кашель, одышка и боль в грудной клетке.
- Самые опасные последствия ветрянки у взрослых связаны с поражением внутренних органов. При этом летальность доходит до 15 процентов. Вирус может повредить поджелудочную, селезенку, сердце, легкие, печень. Обычно наблюдается поражение сразу нескольких внутренних органов. Резкое ухудшение самочувствия наступает на третьи-пятые сутки, появляется сильная боль в животе.
- Поражение ЦНС наблюдается через три недели от начала заболевания. При этом поражается мозжечок, что выражается в треморе конечностей, нарушении равновесия, нистагме. Также может быть диффузный энцефалит, выражающийся в головных болях, психических нарушениях, спутанности сознания, рвоте, тошноте и приступах эпилепсии. Тяжелые неврологические последствия энцефалита могут сохраняться надолго.
- Реже встречается поражение печени. Гепатит чаще формируется на фоне сниженного иммунитета и часто заканчивается летально.
Лечение
В детском возрасте недуг проходит сам и не требует специфического лечения. Поскольку у взрослых он протекает значительно тяжелее, важно, что делать для эффективного лечения этого заболевания. Неосложненные формы можно лечить дома. При этом показан постельный режим. Госпитализируют больных с осложнениями и при тяжелой форме недуга.
Для лечения используют:
- Противовирусные препараты.
- Обязательно назначают антигистаминные средства для уменьшения зуда и успокоения.
- При температуре применяют жаропонижающие лекарства.
- При бактериальных осложнениях прописывают антибиотикотерапию.
- В случае тяжелой формы недуга используют дезинтоксикационные средства для улучшения циркуляции крови и уменьшения концентрации вирусов.
- Больным назначают специфический иммуноглобулин к герпетическому вирусу Зостер.
Больной должен каждый день менять постельное белье и нательную одежду, избегать перегревания, чтобы уменьшить потливость. Показано обильное питье, ванны с добавлением соды. Нужно чаще мыть руки и коротко стричь ногти. После любого приема пищи полощут рот фурацилином или содовым раствором.
[youtube.player]Даже если вы легко перенесли ветрянку, она может аукнуться вам в будущем.
Что такое ветрянка и откуда она берётся
Ветрянка (она же ветряная оспа) — это инфекционное заболевание Chickenpox (Varicella) . Вызывает её вирус варицелла-зостер (Varicella Zoster). Кстати, близкий родственник знакомого многим герпеса.
Все герпесы заразны, но варицелла круче всех. Ветряная оспа распространяется воздушно-капельным путём, причём делает это очень активно. Чтобы подхватить инфекцию, порой достаточно на секунду заглянуть в комнату больного.
Людям всегда казалось, будто болячка переносится буквально по воздуху, ветром. Отсюда и первая часть названия — ветряная. Оспой же её назвали из-за многочисленных высыпаний в виде заполненных жидкостью пузырьков (папул), схожих с теми, что образуются при натуральной оспе.
К счастью, ветрянка не столь смертельна.
Чем опасна ветрянка для детей и взрослых
Прежде всего, летучестью. Заразность варицеллы настолько высока, что ветрянка долго считалась сугубо детской болезнью: ребёнок практически не имел шанса повзрослеть, не встретившись с инфекцией. К счастью, большинство людей в возрасте 1–12 лет переносят ветряную оспу легко, а переболев, приобретают иммунитет на всю жизнь.
Но иногда заболевание может вызвать серьёзные осложнения Chickenpox :
- Бактериальную инфекцию кожи, мягких тканей, костей, суставов, вплоть до заражения крови. Такое случается, если ребёнок или взрослый расчёсывает зудящие высыпания и случайно заносит в ранку микробов.
- Обезвоживание. Это опасное состояние связано с высокой температурой, которая наблюдается при ветрянке.
- Пневмонию.
- Воспаление головного мозга (энцефалит).
- Синдром токсического шока.
Но прежде чем бояться осложнений, стоит удостовериться, что речь именно о ветрянке.
Какими бывают симптомы ветрянки у детей и взрослых
На начальном этапе распознать заболевание почти невозможно. У ветряной оспы долгий инкубационный период: 2–3 недели после заражения вирус никак не даёт о себе знать. Его первые проявления схожи с гриппом:
- лихорадка: температура 38 °C и выше;
- головная боль;
- общее недомогание;
- ноющие мышцы;
- потеря аппетита;
- иногда тошнота.
Впрочем, эти симптомы не обязательны. Довольно часто на коже сразу появляются мелкие красные точки. Сначала они напоминают комариные укусы, но в течение нескольких часов превращаются в пузырьки, наполненные мутной жидкостью.
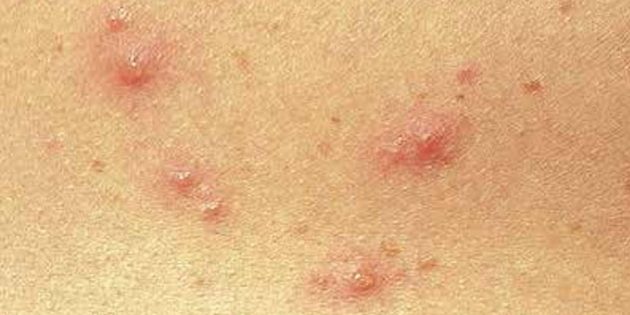
mayoclinic.org
Сыпь распространяется по всему телу, иногда захватывая даже слизистую рта и половые органы.
Через день-два пузырьки лопаются, их содержимое вытекает. Оспинки подсыхают и вскоре отваливаются, не оставляя следов. Но рядом с исчезнувшими возникают новые.
Сыпь держится 4–8 дней. Всё это время человек остаётся заразным, хотя чувствует себя уже хорошо: температура и недомогание проходят максимум на четвёртый день после начала активной стадии заболевания.
Так происходит при лёгком или нормальном течении ветрянки. Но бывают и иные ситуации.
Когда надо срочно обратиться к врачу или вызвать скорую
Осложнения чаще всего возникают у тех, кому больше или меньше 1–12 лет, а также у людей с ослабленным иммунитетом. Чтобы уменьшить риски, понадобится квалифицированная врачебная помощь.
- никогда не болел ветряной оспой и не был от неё вакцинирован;
- младенец в возрасте до 1 года;
- беременная женщина;
- ребёнок старше 12 лет;
- имеет диагноз рак, ВИЧ или СПИД;
- пережил трансплантацию органов;
- принимает иммунодепрессанты или лекарства на основе стероидов;
- страдает лихорадкой дольше четырёх дней.
- температура поднимается выше 38,9 °C и вы не можете её сбить;
- любые участки кожи под сыпью становятся красными и горячими или кажется, что под кожей гной — это может указывать на бактериальную инфекцию;
- человек испытывает трудности при ходьбе;
- ему сложно поворачивать голову: шея кажется деревянной;
- присутствует частая рвота или сильная боль в животе;
- наблюдается сильный кашель или затруднённое дыхание;
- под сыпью образуются кровоподтёки (это называется геморрагической сыпью).
Как лечить ветрянку
Ветрянка — вирус. И, как и от большинства вирусов, специфического лечения от неё нет. Помощь больному человеку сводится лишь к облегчению What you need to know about chickenpox основных симптомов.
Запомните: парацетамол и ничто другое! Популярные обезболивающие и жаропонижающие средства на основе ибупрофена принимать не стоит. По некоторым данным Nonsteroidal anti-inflammatory drug use and the risk of severe skin and soft tissue complications in patients with varicella or zoster disease , ибупрофен при ветряной оспе увеличивает частоту осложнений в виде инфекций кожи.
Аспирин же и вовсе противопоказан. В связке с вирусом варицелла-зостер он оказывает мощнейший токсический эффект на печень и мозг (так называемый синдром Рея Reye’s syndrome ).
Чтобы снять зуд, терапевт может порекомендовать вам антигистаминное средство. Учитывая коварство вируса, ни в коем случае не назначайте его себе самостоятельно!
Также можно обрабатывать кожу лосьоном с каламином по инструкции.
Чтобы не царапать кожу и не занести в ранки инфекцию:
- Подстригите ногти как можно короче. Если болен малыш, наденьте на него тонкие защитные рукавички.
- Носите чистую свободную одежду.
- Чаще меняйте нательное и постельное бельё.
Мазать высыпания зелёнкой не обязательно: бриллиантовый зелёный не ускорит срок созревания пузырьков. Цвет разве что помогает маркировать прыщики, чтобы отследить тот момент, когда перестанут появляться новые.
Если высыпания есть и на слизистой рта, медики рекомендуют есть фруктовое мороженое без сахара. Холод поможет снять дискомфорт. Также постарайтесь не употреблять солёную и острую пищу.
Если ветрянка для вас может быть опасной, врач назначит вам лекарства, которые помогут сократить срок болезни и снизить риск развития осложнений. Это может быть противовирусное средство, например ацикловир, или же иммуноглобулин для внутривенного введения. Правда, они будут эффективны, только если использовать их в первые 24 часа после появления сыпи.
Если дело доходит до осложнений, в ход идут серьёзные средства. В зависимости от того, какой орган пострадал, врач назначит вам антибиотики и более мощные противовирусные препараты. Возможно, придётся лечь в стационар.
Как не заболеть ветрянкой и не заработать осложнений
Человек становится заразным за 48 часов до появления сыпи и остаётся таковым, пока все лопнувшие пузырьки не покроются корочкой.
Если контакт с заболевшим произошёл, а вы никогда не болели ветрянкой, единственное, что теоретически может спасти вас от заражения, — прививка. Постарайтесь сделать её в первые 3–5 дней Varilrix после контакта. Тогда вакцина успеет подействовать и либо предотвратит ветряную оспу, либо сделает её течение более лёгким.
Прививаться от ветрянки стоит всем. И не только потому, что прививка переносится организмом легче, чем настоящая болезнь. Дело в коварном свойстве вируса варицелла-зостер.
Поскольку нервные окончания пролегают перпендикулярно позвоночнику, сыпь тоже приобретает форму горизонтальных полос. Это последствие встречи с ветрянкой называют опоясывающим герпесом Shingles (Herpes Zoster) (лишаём).
Помимо болезненности, опоясывающий лишай чреват многочисленными осложнениями:
- затяжной постгерпетической невралгией, когда сильные постоянные боли продолжаются на месте сыпи и после её исчезновения;
- поражениями глаз с опасными последствиями для зрения в целом;
- параличом черепных и периферических нервов;
- поражениями внутренних органов — пневмонией, гепатитом, менингоэнцефалитом…
Прививка от ветрянки заодно может снизить риск возникновения опоясывающего лишая более чем на 85%. А это хороший повод задуматься о вакцинации.
[youtube.player]Читайте также:


