Выявление вич инфекции в россии
Ранняя диагностика заболеваний – залог успешного лечения. Ставшее крылатым выражение, особенно актуально для ВИЧ-инфекции. Ведь заболевание неизлечимо полностью, и только своевременная диагностика позволяет взять течение болезни под контроль и выбрать тактику лечения, чтобы жить полноценной жизнью.

Ранний срок диагностики ВИЧ – со 2 недели от предположительного заражения.
Важность клинической диагностики ВИЧ
В понимании многих людей ВИЧ-инфицированный человек выглядит болезненно, изнеможенно. Он кашляет, чихает, чешется, стонет, у него все болит… На самом деле это не так! Проблема в том, что после инфицирования ВИЧ и в последующий инкубационный период симптомы полностью отсутствуют. Затем наступает острая фаза, на протяжении которой присутствуют симптомы, напоминающие ОРВИ или грипп. Но и они вскоре проходят, и наступает, так называемый, латентный период – продолжительный промежуток времени, когда ВИЧ-инфекция себя ничем не выдает. С момента инфицирования и до стадии пред-СПИДа может пройти порядка 10 лет, в течение которых, ни сам пациент, ни его окружение, даже и не подозревают о болезни. А когда она уже на полную мощность заявляет о себе, контролировать ее очень трудно. Сложно противостоять осложнениям ВИЧ, поддерживать практически разрушенную иммунную систему человека.
Очень важно понимать, что, хотя и есть группы риска – гомосексуалисты, наркозависимые и девушки легкого поведения – в основной массе, пациенты с ВИЧ-инфекцией – это обычные люди. Они учатся, ходят на работу, посещают общественные места, знакомятся в интернете – в общем, живут как все. К сожалению, но от ВИЧ никто не застрахован. Незащищенный половой контакт в порыве страсти, заветное тату без соблюдения стерильности, маникюр за полцены у начинающего мастера, уличная драка – все эти и множество других житейских ситуаций могут обернуться инфицированием ВИЧ.
Не ошибается лишь тот, кто не живет! Мы не можем знать все наперед, не можем исправить уже совершенных ошибок, но мы можем предпринять простые шаги для исправления их последствий – обратиться в ближайший кожно-венерологический диспансер, в местную клинику или специализированный СПИД-центр для сдачи анализов и ранней диагностики ВИЧ.
Благоприятные сроки для диагностики ВИЧ
Факт возможного инфицирования и плохое самочувствие без видимых причин – два веских основания для обращения к специалистам. Но отрицательный результат тестирования на антитела не всегда означает, что человек не инфицирован, так как существует период “серонегативного окна” (время между заражением и появлением антител), который составляет около трех месяцев. Поэтому лучше повторить их спустя 3 месяца с момента возможного инфицирования. Если же ответ опять будет отрицательным, но ваша тревога не проходит, и вы уверены в заражении ВИЧ, тогда лабораторную диагностику необходимо повторить спустя 6 месяцев после факта заражения.
Что касается плохого самочувствия, то поводом провериться на ВИЧ может быть сочетание следующих симптомов:
- увеличение лимфатических узлов на шее, в паху, в области подмышек;
- лихорадка;
- мышечные или головные боли;
- молочница и грибковые поражения, в том числе кандидоз полости рта;
- воспаление слизистой носа, рта или глотки;
- ночная потливость;
- ломота в суставах;
- длительная диарея;
- тошнота, рвота;
- резкое снижение массы тела;
- высыпания на коже.
Важно понимать, что с момента, когда проявляются первые признаки ВИЧ-инфекции и до момента, когда заболевание переходит в латентную стадию, проходит очень мало времени – около 3-6 недель с факта инфицирования. Нельзя упускать из вида этот промежуток времени! Поскольку последующие 8-10 лет вы будет жить, нормально себя чувствовать и даже не подозревать о том, что больны ВИЧ-инфекцией. Драгоценное время будет упущено.
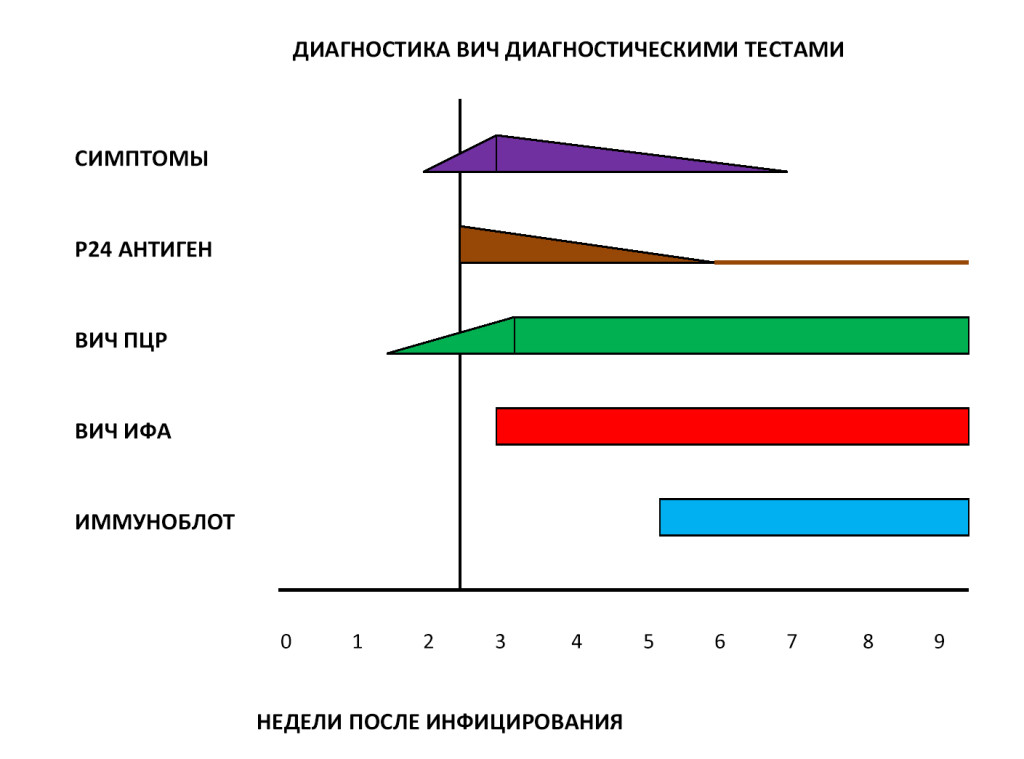
Современные методы диагностики ВИЧ
В настоящее время в диагностике ВИЧ используется двухуровневый подход – косвенные и прямые тесты. Косвенные тесты позволяют обнаружить в крови пациента специфические антитела к ВИЧ, а прямые тесты помогают выявить собственно сам ВИЧ и определить степень вирусной нагрузки на организм. В России стандартная диагностика ВИЧ включает следующие методы лабораторных исследований:
- ИФА (иммуноферментный анализ).
- Иммуноблот (иммунный блоттинг).
Также могут быть применены следующие методики:
- Экспресс-тест ИХА (иммунохроматография).
- ПЦР (полимеразная цепная реакция).
Диагностические принципы лабораторных исследований и степень их достоверности приведены в нижеследующей таблице.

Смотря как считать

Факт эпидемии фиксируется, когда больше 1% населения становятся носителями вируса. 1% населения России — около 1,4 млн человек. Поэтому по одним подсчетам в стране эпидемия ВИЧ есть. По другим — нет.
Минздрав, например, считает количество людей, которые обратились с ВИЧ в медицинское учреждение. На них заведено примерно 900 тыс. медицинских карт. Эту цифру и называет министерство.
Роспотребнадзор считает по количеству положительных результатов среди проведенных тестов крови на ВИЧ. Учет ВИЧ-положительных – персонифицированный, и в базу они попадают с указанием имени и адреса проживания. По данным ведомства, на сегодняшний день живы около 1,07 млн россиян с установленным диагнозом ВИЧ-инфекции. Разница существенная, потому что далеко не все, получившие диагноз, обращаются после этого в медучреждение. Но всё еще меньше 1% населения.
Эпидемия могла бы быть объявлена, если бы для подсчета количества ВИЧ-инфицированных на государственном уровне использовали оценочные прогнозные цифры. Их и используют, например, во время эпидемий гриппа, когда больных считают не по обращениям в поликлинику или выписанным рецептам.
Как получают прогнозную цифру, объяснила старший научный сотрудник Института демографии ВШЭ Екатерина Щербакова. Она привела в пример стандартное программное обеспечение Spectrum, разработанное британским институтом Futures Institute. Его использует, например, объединенная программа ООН по ВИЧ/СПИДу UNAIDS. Она предоставляет странам с ВИЧ-инфекцией рекомендации по сокращению количества новых инфекций и обеспечения долгой и здоровой жизни людей с ВИЧ.
Екатерина Щербакова, Институт демографии ВШЭ:
Основой для получения оценок служат разнообразные данные, включая данные медицинского обследования беременных женщин, обследований здоровья населения (на уровне домохозяйств), групп населения с высоким риском заражения ВИЧ-инфекций, данные регистрации выявленных случаев заболевания, а также данные всех других видов наблюдения. Каждый из источников имеет свои плюсы и минусы, которые могут приводить как к недооценке, так и переоценке истинной величины распространенности ВИЧ-инфекции. Поэтому используются интервальные оценки: определяются нижняя и верхняя границы, за пределы которых реальная величина показателя не выходит, по мнению UNAIDS, а также некая точечная величина внутри этого интервала, которая с определенной достоверностью характеризует ее.
Исследователь уверена, что точных данных о числе ВИЧ-инфицированных, новых случаях заражения и умерших от СПИДа быть не может в принципе. Потому что, чтобы их получить, придется регулярно тестировать всех людей.
Мобильная лаборатория тестирования ВИЧ
Внутренняя работа
Продажа средств контрацепции в аптеке
Академик признает, что лекарства для больных, желающих получать терапию, закупаются. Но получают их чуть больше половины даже среди тех, кто стоит на учете Минздрава. Признание статуса эпидемии могло бы подтолкнуть государство к решению этой проблемы.
Вадим Покровский, Федеральный научно-методический центр по профилактике и борьбе со СПИДом:
Способ расширения охвата терапией за счет снижения цен скоро будет исчерпан, поэтому нужно увеличивать бюджет. В следующем году на закупку лекарственных препаратов для ВИЧ-инфицированных выделяется 29 млрд рублей, что почти в 1,5 раза больше, чем в 2018-м. Но в 2021 году необходимо еще большее увеличение финансирования. Чтобы проводилась полноценная квалифицированная работа по ВИЧ-инфекции, требуется 100 млрд рублей в год.

Устранение дискриминации
В случае объявления эпидемии Россия может рассчитывать и на поддержку со стороны. Выше уже упоминалась программа UNAIDS, которая работает со странами, столкнувшимися с эпидемиями. Ее цель — информирование населения, сокращение количества инфицированных и устранение дискриминации, связанной с ВИЧ.
К этим группам относятся наркопотребители, мужчины, имеющие секс с мужчинами, и секс-работники. В мире, по данным UNAIDS, на них приходится 54% новых случаев инфицирования. В странах Восточной Европы и Центральной Азии, к которым организация относит и Россию, — 95%.
Доклад Объединенной программы ООН по ВИЧ/СПИ:
UNAIDS призывает все страны к полной поддержке и расширению возможностей организаций под руководством сообществ, привлечению их к процессам принятия решений во всех случаях, затрагивающих вопросы здоровья и благополучия членов сообществ, и устранению препятствий для их активного участия в мероприятиях по борьбе с ВИЧ. Только при условии полного финансирования и полной поддержки работы организаций под руководством сообществ искоренение СПИДа может стать реальностью.

На сайте UNAIDS есть страничка, посвященная России. Во всех полях для данных по количеству инфицированных, смертей среди людей разных возрастов и т.п. — прочерки. Только одна цифра за 2017 год — общее количество инфицированных около 1 млн. До нужного процента не хватает, а актуальной информации нет.
Аннотация научной статьи по наукам о здоровье, автор научной работы — Пирогова И.А.
В статье рассмотрена актуальная проблема эпидемиологии ВИЧ-инфекции в России , приведена статистика за несколько лет, освещены основные пути передачи и возрастные группы ВИЧ положительных граждан. Составлен рейтинг городов по встречаемости поражения вируса иммунодефицита человека. Приведена история распространения ВИЧ по всему миру и в частности по России . Рассмотрены основные причины встречаемости различных путей передачи ВИЧ-инфекции . Сделаны выводы по встречаемости ВИЧ в России и мерах профилактики.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Пирогова И.А.
The article considers the actual problem of the epidemiology of HIV infection in Russia, given over several years, covering major routes of transmission and age group of HIV positive citizens. The rating of cities in the occurrence of lesions of the human immunodeficiency virus. Given the history of the spread of HIV around the world and in particular Russia. Examines the principal causes of occurrence of various modes of transmission of HIV-infection. The findings on the incidence of HIV in Russia and prevention measures.
УДК 616.98 ББК 53/57
РАСПРОСТРАНЕННОСТЬ ВИЧ-ИНФЕКЦИИ В РОССИИ
ПИРОГОВА И.А. ФГБОУВО ЮУГМУМинздрава России, Челябинск, Россия e-mail: p-irinal997@ mail.rH
В статье рассмотрена актуальная проблема эпидемиологии ВИЧ-инфекции в России, приведена статистика за несколько лет, освещены основные пути передачи и возрастные группы ВИЧ положительных граждан. Составлен рейтинг городов по встречаемости поражения вируса иммунодефицита человека. Приведена история распространения ВИЧ по всему миру и в частности по России. Рассмотрены основные причины встречаемости различных путей передачи ВИЧ-инфекции. Сделаны выводы по встречаемости ВИЧ в России и мерах профилактики.
Ключевые слова: ВИЧ-инфекция, Россия, эпидемиология.
Актуальность: ВИЧ-инфекция является одним из самых распространенных заболеваний, которое захватила все странны мира вне зависимости от уровня жизни, это настоящая "Чума ХХ века". Является сравнительно молодым заболеванием, первый случай заражения зафиксирован в 1959 году, в Конго умер мужчина, в дальнейшем заболевание стремительно распространялось среди проституток. Но врачи длительное время симптомы ВИЧ-инфекции принимали за редкую осложненную форму пневмонии, от которой чаще и погибали пациенты на стадии СПИДа. И лишь через 20 лет, а именно в 1981 году в США у гомосексуалистов выявили новой заболевание, которое связали с глубоким поражение иммунной системы человека. Длительное выделение ВИЧ-инфекции в самостоятельное заболевание повлекло за собой быстрое распространение вируса среди население всего мира, в основном через проституцию, гомосексуальные половые акты и внутривенные наркотики.
В СССР ВИЧ-инфекция пришла в 1987 году, основным путем передачи являлся незащищенный половой акт с гражданами африканских стран. Хотя в мире уже знали о страшной неизлечимой инфекции, в СССР длительное время считалась, что ВИЧ-инфекция запада и у нас ее нет, поэтому первое время часто путем передачи в СССР являлся ятрогенный путь через донорскую кровь, недостаточно стерилизованные многоразовые шприцы и от матери ребенку. Только после громкого скандала в Элисте, когда по
халатности медицинского персонала было заражено более 70 детей началась массовая профилактика и выявление ВИЧ положительных пациентов. Но с распадом СССР, единая эпидемиологическая служба СССР пришла в упадок и с 1993-1995годы прошли ряд вспышек ВИЧ-инфекции, которые не смогли вовремя локализовать, основным путем передачи были инъекционные наркотики, к тому времени уже насчитывалось несколько тысяч зараженных. Во время перестройки были свернуты многие программы профилактики ВИЧ-инфекции среди населения, это повлекло за собой целую волну вспышек инфекции по всей России, в это время формируется концентрированная стадия, которая
характеризуется уровнем ВИЧ-инфекции 5 и более процентов в определённой группе.
Важным фактором быстрого
распространения ВИЧ является специфика течения болезни. Длительное время после заражения около десяти лет, вирус себя никак не проявляет или же скрывается за клиникой легких инфекционных заболеваний, на которую чаще всего люде не обращают внимание и не обращаются в медицинское учреждение. Но при этом лечение возможно только впервые 72 часа после контакта с вирусом, позже антиретровирусная терапия является лишь поддерживающей и излечение полностью невозможно. Другой проблемой профилактики является специфические группы риска, чаще это наркоманы, которые в принципе не следят за своим здоровьем и имеют бесконтрольные половые связи, что приводит к быстрому
распространению вируса и заражению большого количества людей от одного зараженного. Второй группой риска является проституция, это нелегальная деятельность поэтому у государства нет возможности отслеживать здоровье людей, работающих в данной сфере. Также к группе риска относятся гомосексуалисты, это не слишком актуально для России, но в Европе где данные браки узаконены часто встречается такой случай распространения. Эпителий влагалища в меньшей мере пропускает вирус иммунодефицита человека и не каждый гетерогенный половой акт может привести к заражению, а эпителий прямой кишки не предназначен для защиты от вирусов, поэтому риск заражения выше [6].
За последние 50-60 лет ВИЧ-инфекция распространилась по всему миру, перешла с неблагополучного класса на все слои населения. В наше время не разработано эффективного лечения данного заболевания и единственным способом борьбы остается профилактика. Благодаря антиретровирусной терапии на данный момент есть возможность продлить жизнь ВИЧ положительного человека, но есть и обратная сторона медали. За счет более продолжительной жизни повышается процент распространения и часто встречаются не совсем классические пути распространения вируса такие как:
- перинатальный - от инфицированной матери (антенатальный, трансплацентарный) или при прохождении ребёнка по инфицированным родовым путям матери (интранатальный),
- трансплантационный - при пересадке инфицированных органов, костного мозга, искусственной инсеминации инфицированной спермой.
- молочный - заражение ребёнка инфицированным молоком матери.
- профессиональный и бытовой - заражение через повреждённые кожные покровы и слизистые оболочки людей, контактирующих с кровью или некоторыми секретами больных ВИЧ- инфекцией.
В группу риска входят не только неблагополучный слой населения, но и медицинский персонал так как они в течении почти всего рабочего дня контактируют с пациентами в частности с биологическими жидкостями и проводят много инвазивных манипуляций. Но если работники медицинских
учреждений четко выполняют все правила безопасности, то студенты проходящие производственную практику в качестве среднего и младшего медицинского персонала не всегда четко выполняю правила безопасности относительно профилактики ВИЧ-инфекции [3]. Несмотря на хорошую осведомленность о путях передачи и особенностям заболевания, студенты часто пренебрегают правилами безопасности [2, 10]. Из этого следует что вовремя необходимо акцентировать внимание студентов на знаниях, посвященных алгоритмам работы с биологическими жидкостями и проведении медицинских манипуляций на всех уровнях работы, то есть на уровне младшего, среднего персонала и врача [1, 4]. Ведь каждый студент должен владеть не только врачебными знаниями, но и знаниями по уходу, который входят в обязанности младшего и среднего медицинского персонала [8, 11].
Изучение данной проблемы представляет актуальность ещё и потому, что необходимость и важность развития профессиональных навыков и Знаний, так как врач любой специальности может столкнуться с ВИЧ-инфицированным пациентом [5, 7, 9].
Цель работы: заключается в разборе эпидемиологии ВИЧ-инфекции по России, выделение преобладающего пути передачи на данный момент, освещении возраста при котором чаще всего встречается данная инфекция.
Материалы и методы: статистика предоставлена на основании справки федерального научно-методического центра по профилактике и борьбе со СПИДом ФБУН центрального НИИ эпидемиологии
Результаты исследования. Данные статистики ярко показывают, огромны прирост, заболевши вирусом иммунодефицита человека за последние 30 лет. Увеличение с 2001 года произошло в 6 раз и к сожалению, мы не наблюдем тенденции к снижению числа заболевших. Также, не смотря на наличие антиретровирусной терапии мы видим увеличение смертности от данной инфекции. На 01 июля 2017 года число ВИЧ-инфицированных в России составило 1 167 581 человек, из них умерли по разным причинам 259 156 человек (в 1 полугодии 2017 года уже умерло 14 631 ВИЧ-инфицированных, что на 13,6% больше, чем за 6 месяцев 2016 года.). Показатель пораженности населения РФ ВИЧ-инфекцией в 2017 году
составил 795,3 зараженных ВИЧ на 100 тысяч населения России. В 2016 г. было выявлено 103 438 новых случаях ВИЧ-инфекции среди граждан России (в мире 1,8 млн.), что на 5,3% больше, чем в 2015 г. С 2005 г. в стране регистрируется рост количества новых выявленных случаев заражения ВИЧ, в 20112016 годах ежегодный прирост составлял в среднем 10%. Показатель заболеваемости ВИЧ-инфекцией в 2016 г. составил 70,6 на 100 тыс. населения. За счет активных профилактических мер за последние 5 лет мы можем наблюдать снижение темпа прироста ВИЧ-инфицированных с 10% до 5,3%.
Рис. 1. Рост общего (кумулятивного) числа зарегистрированных случаев ВИЧ-инфекции у граждан России с 2011 по 2016 гг.
Число ВИЧ-инфицированных и заболеваемость ВИЧ-инфекцией по городам России за 2016 г.
Город Количество ВИЧ-инфицированных Заболеваемость ВИЧ-инфекцией
Екатеринбург 5874 406,7
Иркутск 2450 393,0
Кемерово 1876 339,2
Новосибирск 3213 202,8
Самара 1201 102,6
Москва 7672 62,2
Лидирует Кемеровская область
(зарегистрировано 228,8 новых случаев ВИЧ-инфекции на 100 тыс. населения - всего 6 217 ВИЧ-инфицированных), в т.ч. в городе Кемерово 1 876 ВИЧ-инфицированных. Второе место занимает Иркутская область (163,6%000 -3 951 ВИЧ-инфицированных). В 2017 году в Иркутской области за 5 месяцев выявлено 1 784 новых ВИЧ-инфицированных. В 2016 году в городе Иркутске зарегистрировано 2 450 новых зараженных ВИЧ, в 2017 году - 1 107. Почти 2% населения Иркутской области инфицированы ВИЧ. И замыкает тройку Самарская область (161,5%000 - 5 1 89 ВИЧ-инфицированных, в т.ч.
в городе Самаре 1 201 ВИЧ-инфицированных), за 7 месяцев 2017 года - 1 184 чел. (59,8%000).
■ Парентеральный контакт при употреблении
матерей от детей при грудном
■ Пребывание в нозокомиальном очаге
■ Переливание инфицированной ВИЧ-крови
■ Гетеросексуальны й контакт
Рис. 2. Структура путей передачи ВИЧ-инфекции
В 80-90 года преобладали гомосексуальные контакты с 1997 до 2000 мы наблюдем резкое снижение и в последующее время данный путь передачи остается в минимальных значениях. Гетеросексуальный контакт является одним из лидирующих способов передачи ВИЧ-инфекции к 2000 годам можно выделить резкое снижение встречаемости, но потом виден стойкий прирост заболеваемости. Лишь в 1987 году переливание инфицированной крови занимало значимое место в распространении вируса иммунодефицита человека, власти СССР быстро решили эту проблему путем тщательной проверки донорской крови. Заражение в нозокомиальном очаге встречалась в 1988-1994 гг; этот способ передачи контролируют сам медицинский персонал, введены способы защиты от биологических жидкостей пациента, специальная аптечка и также весь медицинский персонал ознакомлен с алгоритм действий при попадании биологической жидкости больного на кожу и слизистые, это позволило снизить встречаемость данного способа передачи до единичных случаев. Заражение детей от ВИЧ-инфицированных матерей во время беременности, родов и при грудном
1 200 000 1 000 000 800 000 600 000 400 000 200 000 0
100% 90% 80% 70% 60% 50°% 40% 30% 20% 10% 0%
1987 1997 2007 2016
вскармливании имеет низкую встречаемость это связанно с тем что на сегодняшнее время медицина позволяет выносить, родить и воспитать ребенка ВИЧ-инфицированной матерью и ребенок будет здоров, но для этого нужен строгий контроль как со стороны акушера-гинеколога, так и со стороны самой матери. Лидирующим путем передачи является париетальный контакт при употреблении наркотиков, из-за низкой обращаемости подобного контингента в медицинские
Наиболее высокий уровень встречаемости ВИЧ-инфекции населения наблюдается в группе 30-39 лет, 2,8% российских мужчин в возрасте 35-39 лет жили с установленным диагнозом ВИЧ-инфекции. Женщины инфицируются ВИЧ в более молодом возрасте, уже в возрастной группе 25-29 лет около 1% были заражены ВИЧ, еще выше доля инфицированных женщин в возрастной группе 30-34 г. - 1,6%. За последние 15 лет радикально изменилась возрастная структура среди впервые выявленных больных. В 2000 г. 87% больных получали диагноз ВИЧ-инфекции до 30 лет. На долю подростков и молодежи в возрасте 15-20 лет в 2000 г. приходилось 24,7% вновь выявленных случаев ВИЧ-инфекции, в результате ежегодного уменьшения в 2016 году эта группа составила лишь 1,2%.
Выводы. На современном этапе сохраняется тенденция к повышению зараженности вирусом
учреждения, они чаще даже не знают о своем ВИЧ-статусе и неумышленно заражают свое окружение. Хотя в последнее время гетеросексуальный контакт обогнал
наркотический в 1 полугодии 2017 года доля полового пути заражения ВИЧ составила 52,2% (в т.ч. гомосексуальным путем - 1,9%, эпидемия ВИЧ-инфекции среди гомосексуалистов разгорается в очередной раз), через употребление инъекционных наркотиков -46,6%.
иммунодефицита человека и также повышается уровень смертности. Существует активный переход из групп риска в общую популяцию населения. Все это требует категоричных действий от государства: прекратить или хотя бы снизить количество наркотиков на черном рынке и главное работать с населением. Необходимо поднимать уровень сексуального воспитания, популяризовать гетеросексуальные контакты с постоянным партнером и бороться с проституцией. Проводить скрининг населения на носительство ВИЧ-инфекции и просветительскую работу в плане улучшения знаний населения о методах защиты во время полового акта. Выполнение этих задач необходимо, так как если мы не сможем остановить распространение ВИЧ мы получим ту же ситуацию, что и в средневековье после чумы.
30-34 35-39 40-44 45-49
Рис. 3. Возрастная структура ВИЧ-инфекции
1. Аклеев А.А. Преемственность в изучении ВИЧ-инфекции в Южно-Уральском государственном медицинском университете /А.А. Аклеев, А.В. Аксенов, И.В. Красильникова и др. //Вестник совета молодых учёных и специалистов Челябинской области. - 2016. - №3 (14) Т. 2 - С. 4-11.
2. Алдухов А.М. Современный взгляд студентов высших учебных заведений использование средств барьерной контрацепции (на защищенный половой акт) / А.М. Алдухов, А.В. Егорова, О.В. Пешиков // Сборник статей международной научно-практической конференции "Достижения и проблемы современной медицины". - Уфа: РИЦ БашГУ. - 2014. - с. 6-8.
3. Гор И.В. Профилактика профессиональных заражений ВИЧ-инфекцией у медицинских работников /И.В. Гор, Л.И. Ратникова // Известия высших учебных заведений. Уральский регион. - 2014. - №5. - С. 138-141.
4. Максимова О.Г. Выбор будущей специальности студентами-медиками в зависимости от типа личности / О.Г. Максимова, О.В. Пешиков //В мире научных открытий. - 2010. - №4-17. - С. 148-149.
5. Пешиков О.В. Факторы успешной учебы студентов вуза / О.В. Пешиков, А.Ю. Шаманова, М.В. Вдовиченко // Бюллетень Северного государственного медицинского университета. - 2010. - №1 (24). - С. 123-124.
6. Ратникова Л.И. ВИЧ-инфекции и инфекционные поражения центральной нервной системы /Л.И. Ратникова, С.А. Шип, А.А. Глинкина и др. //Инфекционные болезни. - 2016. - Т. 14. №S1. - С. 242.
7. Пушкарева О. С. Особенности анамнеза жизни детей г. Челябинска с ВИЧ-инфекцией / О. С. Пушкарева // Вестник Совета молодых ученых и специалистов Челябинской области. - 2014. - №5 (7). - С. 109-113.
8. Ратникова Л.И. Лекции в медицинском вузе - нужны ли они студентам? /Л.И. Ратникова, С.А. Шип, Н.Д. Мисюкевич //Педагогика высшей школы. - 2016. - №1 (4). - С. 100-104.
9. Ратникова Л.И. Лекции в техническом вузе - нужны ли они студентам? /Л.И. Ратникова, С.А. Шип, Н.Д. Мисюкевич // Образование и воспитание. - 2016. - №2. - С. 71-75.
10. Трофимова Е.В. Осведомленность студентов высших учебных заведений г. Челябинска в вопросах определения ВИЧ-статуса полового партнера /Е.В. Трофимова, Ю.О. Оселкова, О.Е. Корякова и др. //Альманах современной науки и образования. - 2013. - №1 (68). - С. 143-145.
11. Шип С.А. Лекция - основная форма учебного процесса в вузе, ее востребованность среди студентов гуманитарных специальностей / С.А. Шип, Н.Д. Мисюкевич, Л.И. Ратникова // Известия высших учебных заведений. Уральский регион. - 2016. - №1. - С. 97-102.
THE PREVALENCE OF HIV INFECTION IN RUSSIA*
PIROGOVA I.A. FSBEI HE SUSMUMOH Russia, Chelyabinsk, Russia e-mail: p-irina1997@mail.ru
The article considers the actual problem of the epidemiology of HIV infection in Russia, given over several years, covering major routes of transmission and age group of HIV positive citizens. The rating of cities in the occurrence of lesions of the human immunodeficiency virus. Given the history of the spread of HIV around the world and in particular Russia. Examines the principal causes of occurrence of various modes of transmission of HIV-infection. The findings on the incidence of HIV in Russia and prevention measures.
Keywords: HIV, Russia, epidemiology.
* Научные руководители: д.м.н., проф. Ратникова Л.И., к.м.н., доц. Шип С.А.

Статья посвящена исследованию современных эпидемиологических и клинических особенностей острой ВИЧ-инфекции, анализу эффективности лабораторной диагностики. Представлен обзор литературы в сопоставлении с данными собственных наблюдений за 200 пациентами с
The article covers the study of modern epidemiological and clinical features of acute HIV-infection, as well as analysis of efficiency of laboratory diagnostics. The literature review was presented, in comparison with the data of our own observations of 200 patients who were diagnosed with acute HIV-infection in hospital in 2017–2018. ?
Острая ВИЧ-инфекция (острый ретровирусный синдром, стадия первичных проявлений ВИЧ-инфекции) развивается после инкубационного периода, который продолжается от 3 недель до 3 месяцев после заражения. При диагностике инфекции в эти сроки предоставляется уникальная возможность для раннего начала антиретровирусной терапии (АРВТ) с целью уменьшения вирусной нагрузки, предотвращения развития прогрессирующего иммунодефицита и ограничения дальнейшего распространения инфекции в популяции. Однако диагностика острой ВИЧ-инфекции представляет определенные сложности ввиду отсутствия у нее патогномоничных симптомов, возможных отрицательных результатов иммуноблота в первые недели болезни, и часто инфекция остается нераспознанной врачами.
ВИЧ-инфекция — медленно, неуклонно прогрессирующая антропонозная болезнь, вызываемая вирусом иммунодефицита человека, с контактным механизмом передачи, характеризующаяся прогрессирующим поражением иммунной системы с развитием синдрома приобретенного иммунодефицита.
С начала пандемии ВИЧ-инфекции, т. е. в течение 40 лет, почти 78 млн человек были инфицированы, из них около 39 млн человек умерли [1]. Эпидемиологическая ситуация по ВИЧ-инфекции в Российской Федерации (РФ) в последние годы продолжает оставаться напряженной. В течение последнего десятилетия показатели заболеваемости в РФ росли: если в 2008 г. показатель заболеваемости составил 31,8 на 100 тыс. населения [14], то в 2017 г. — 61,16, в 2018 г. — 59,74 [2]. Показатель пораженности ВИЧ-инфекцией в 2018 г. составил 686,2 на 100 тыс. населения России. Регистрируется рост числа регионов РФ с высокой пораженностью населения ВИЧ-инфекцией (более 0,5% от численности населения): с 22 регионов в 2014 г. до 35 в 2018 г., при этом в них проживает более половины всего населения страны — 59,0%. К наиболее пораженным ВИЧ-инфекцией регионам относится и Новосибирская область. В 2018 г. она заняла 3-е место по уровню заболеваемости в России (135,4 на 100 тыс. населения). В 2017 г., по данным Росстата, ВИЧ-инфекция была причиной более половины всех смертей от инфекционных болезней (57,2%), умирают ВИЧ-инфицированные в молодом возрасте (в среднем — в 38 лет). Ведущей причиной летальных исходов у ВИЧ-инфицированных остается туберкулез [2].
Раннее назначение АРВТ позволяет не допустить развития оппортунистических инфекций, существенно продлить жизнь ВИЧ-инфицированного, улучшить качество жизни больного и профилактировать дальнейшую передачу инфекции [4, 6, 7, 19, 20].
Диагностика ОВИ представляет определенные сложности. Спектр типичных симптомов болезни известен, но патогномоничных среди них нет. Кроме того, в ряде случаев клинические проявления ОВИ могут значительно отличаться от типичного течения как по спектру симптомов, так и по тяжести клинических проявлений [5].
Стадия первичных проявлений ВИЧ следует непосредственно за инкубационным периодом. В это время репликация ВИЧ продолжается, и уже может быть обнаружен первичный ответ на внедрение возбудителя в виде клинических проявлений и/или выработки антител. У большинства пациентов эта стадия ограничивается лишь выработкой специфических антител без клинических признаков инфекции (бессимптомная сероконверсия), но при исследовании крови можно выявить снижение числа CD4-лимфоцитов (Т-хелперов), лейкопению, гипергаммаглобулинемию [7, 9].
Реже первичная инфекция проявляется острым ретровирусным синдромом, напоминающим симптомы гриппа, другой острой респираторной вирусной инфекции (ОРВИ) или инфекционного мононуклеоза [7]. Так, П. Г. Филиппов и соавт. (2017) отметили, что пациенты с ОВИ направлялись и поступали в инфекционный стационар со следующими клиническими диагнозами: острая кишечная инфекция, геморрагическая лихорадка с почечным синдромом, лептоспироз, корь, ОРВИ, ветряная оспа, инфекционный мононуклеоз, токсикодермия. Ни у одного из пациентов на догоспитальном этапе и в приемном отделении стационара не была заподозрена ОВИ [5].
По данным D. L. Braun и соавт. (2015) пациентам с ОВИ при первичном обращении к врачу острый ретровирусный синдром был диагностирован лишь в 38% случаев, остальным больным выставлялись диагнозы: вирусная инфекция, отличная от ВИЧ (например, инфекционный мононуклеоз, ОРВИ), — в 17%, бактериальная инфекция (например, стрептококковый фарингит) — в 6%, гастроэнтерит — в 4%, инфекция, передаваемая половым путем (например, сифилис), — в 3%, другие диагнозы — в 19% [29]. В странах Африки пациенты с ОВИ составляют 1–3% от числа пациентов, поступивших с подозрением на малярию [22].
В исследование было включено 200 пациентов в возрасте от 18 до 52 лет, поступивших в Государственное бюджетное учреждение здравоохранения городскую инфекционную клиническую больницу № 1 (ГБУЗ ГИКБ № 1) г. Новосибирск в 2017–2018 гг. Обследованы 104 мужчины (52%) и 96 женщин (49%). Диагноз ОВИ верифицировали на основании положительных результатов иммуноферментного анализа (ИФА) на антитела к ВИЧ при отрицательном или сомнительном результате иммуноблота, а также определения в крови количественного содержания РНК ВИЧ методом полимеразной цепной реакции (ПЦР) (вирусной нагрузки, ВН). При постановке диагноза ВИЧ-инфекции учитывалась совокупность клинико-эпидемиологических и лабораторных данных.
В результате проведенного исследования было установлено, что на догоспитальном этапе больным выставлялись различные диагнозы: псевдотуберкулез (35,0%), инфекционный мононуклеоз (14,8%), аллергический дерматит (17,0%), острая кишечная инфекция (12,6%), ОРВИ или грипп (20,6%). В инфекционном стационаре трети этих больных диагноз ОВИ был выставлен лишь по результатам лабораторного обследования, так как проявления и продолжительность имеющихся у них лихорадочного, катарального и диарейного синдромов не выходили за рамки типичных для острых кишечных инфекций или ОРВИ и лишь введенное с 2017 г. обязательное обследование на ВИЧ-инфекцию всех поступающих в ГИКБ № 1 пациентов после присоединения к ней Центра СПИДа позволило диагностировать у них ОВИ.
Манифестное течение ОВИ — неблагоприятный признак быстрого прогрессирования заболевания. В сравнительных когортных исследованиях, оценивающих течение заболевания у пациентов с бессимптомным острым периодом ВИЧ-инфекции и у пациентов с клиническими признаками острого ретровирусного синдрома или неврологическими нарушениями, развитие СПИДа наблюдалось в 4,6 раза чаще при наличии клинической картины инфекционного заболевания [10].
Исследователи отмечают разную частоту симптомов при ОВИ. D. L. Braun и соавт. (2015) выделили 17 типичных для ОВИ симптомов и признаков [29]. По их данным, лихорадка регистрировалась у 88% больных, недомогание/усталость — у 60%, фарингит — у 51%, сыпь — у 47%, лимфаденопатия — у 45%, потеря веса — у 39%, головная боль — у 37%, диарея — у 35%, ночные поты — у 34%, миалгия — у 28%, тошнота — у 26%, артралгия — у 22%, кашель — у 16%, рвота — у 12%, афтозный стоматит — у 12%, неврологические симптомы — у 11%, генитальные язвы — у 3%, повышение сывороточных трансаминаз — у 61%, тромбоцитопения — у 37%. C. S. Wong и совт. (2011) выявляли лихорадку в 91% случаев, сыпь — в 56%, диарею — в 53%, лимфаденопатию — в 41%, головную боль — в 24%, миалгию — в 44%, артралгию — в 29%, потерю веса — в 26%, анорексию — в 21%, фарингит — в 26%, кашель — в 24%, рвоту — в 18%, тонзиллит — в 12%, менингизм — в 6% случаев [23]. По нашим данным, частыми симптомами у госпитализированных в ГИКБ № 1 взрослых 200 больных с ОВИ в 2017–2018 гг. были: лихорадка (99%), экзантема (65,5%), полилимфаденопатия (54,0%). Реже регистрировались диарея (36,0%), фаринготонзиллит (23,0%), афтозный стоматит (6,5%), гепатомегалия или гепатоспленомегалия (8,5%). У 26,5% больных были выявлены вторичные заболевания: у 2 больных — сепсис, у 2 — серозный менингит, у 3 — реактивация цитомегаловирусной инфекции, у 5 — реактивация Эпштейна–Барр-вирусной инфекции, у 2 — проявления Herpes Zoster, у 12 — внебольничная пневмония стрептококковой и стафилококковой этиологии, у 5 — различные формы туберкулеза легких, у 22 — орофарингеальный кандидоз.
Таким образом, по мнению всех авторов, наиболее частым клиническим симптомом у больных ОВИ является лихорадка (88–99%), сопровождающаяся у большинства больных интоксикационным синдромом. Ее продолжительность, по нашим данным, варьировала от 2 до 32 дней (в среднем — 8,6 ± 2,93 суток). Высокая лихорадка регистрировалась у 65,0%, умеренная — у 31,0%, у незначительной доли больных она была субфебрильная (4,0%).
Почти у половины больных ОВИ отмечалась генерализованная лимфаденопатия. По нашим наблюдениям, у больных ОВИ лимфоузлы были увеличены умеренно, не спаяны с окружающими тканями, плотноэластической консистенции, кожа над ними не изменена. Более чем у трети больных отмечалась диарея, она была чаще водянистая, реже кашицеобразный стул, без патологических примесей, от 3 до 15 раз в день.
Редкими проявлениями ОВИ являются разнообразные неврологические проявления. E. Fortin и соавт. описывают двусторонний неврит зрительного нерва при ОВИ [21]. M. A. Ferrada и соавт. — лимбический энцефалит и рабдомиолиз [24]. D. L. Braun и соавт. отмечали тяжелый энцефалит, герпетический менингит, парезы (например, парез лицевого нерва, парез плечевого сплетения), длительное головокружение, острое психическое расстройство, дистальные парестезии, афазию [29], Г. А. Прянишникова — асептический менингит, менингоэнцефалит, острую воспалительную демиелинизирующую полирадикулонейропатию или синдром Гийена–Барре, дистальную сенсорную полинейропатию, нейропатию лицевого нерва [7]. Это единичные случаи при ОВИ, описанные в литературе.
Литература
Я. С. Ульянова*
Е. И. Краснова* , 1 , доктор медицинских наук
В. В. Проворова*
Н. И. Хохлова*
О. В. Мельникова**
И. Я. Извекова*, доктор медицинских наук
* ФГБОУ ВО НГМУ Минздрава России, Новосибирск
** ГБУЗ НСО ГИКБ № 1, Новосибирск
Клинико-лабораторные проявления и сложности диагностики острой ВИЧ-инфекции у взрослых/ Я. С. Ульянова, Е И. Краснова, В. В. Проворова, Н. И. Хохлова, О. В. Мельникова, И. Я. Извекова
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 70-73
Теги: острый ретровирусный синдром, приобретенный иммунодефицит, диагностика
Читайте также:
- Интерферон человеческий лейкоцитарный можно ли заразиться вич
- Помощь детям затронутым вич
- Болит горло и мышцы это вич
- Как лечить трихомониаз у женщин при грудном вскармливании
- Субпопуляция лимфоцитов при вич
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.


