Скарлатина клиника диагностика дифференциальная диагностика лечение
Патогенез болезни обусловлен развитием местного воспалительно-некротического очага в месте внедрения бактерий и поступлением в кровоток термолабильной части токсина Дика (эритрогенного токсина стрептококков), вызывающего инфекционно-токсический синдром.
Клинически скарлатина характеризуется симптомами интоксикации, острым тонзиллитом с яркой гиперемией зева, появлением типичной мелкоточечной сыпи на общем гиперемированном фоне, сгущающейся на кожных складках в местах естественных сгибов. Сыпь сменяется мелкочешуйчатым шелушением кожи, крупнопластинчатым на ладонях и подошвах.
В типичных случаях скарлатина диагностируется на основании клинических проявлений болезни.
В комплексе лечебных мероприятий ведущая роль принадлежит этиотропной терапии. Хороший эффект наблюдается от антибиотиков пенициллинового ряда.
Специфическая профилактика скарлатины не разработана.
-
Эпидемиология
Механизм передачи скарлатины аэрозольный. Путь передачи – воздушно-капельный. Обычно заражение происходит при длительном тесном общении с больным или носителем. Возможны также алиментарный (пищевой) и контактный (через загрязненные руки и предметы обихода) пути передачи.
Естественная восприимчивость к болезни высокая. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами бактерий, выделяющих эритрогенные токсины типов А, В и С.
Постинфекционный иммунитет типоспецифический: при инфицировании стрептококками группы А другого серовара возможно повторное заболевание.
Скарлатина распространена повсеместно, чаще встречается в регионах с умеренным и холодным климатом.
Подъем заболевания наблюдается в осеннее-зимне-весенний период.
В основном болеют дети дошкольного возраста, посещающие организованные коллективы.
Одной из характерных особенностей скарлатины являются периодические подъемы и спады заболеваемости. По данным статистики в первом полугодии 2007 года среди инфекций, передающихся воздушно-капельным путем (без учета ОРВИ), скарлатина составила 9,8 % случаев, что на 34,3 % случаев больше, чем за аналогичный период 2006 года.
- Классификация Фарингеальная форма. Развивается при заражении через слизистые оболочки ротоглотки. Наблюдается в 97 % случаев.
- Типичная скарлатина. Эта форма скарлатины протекает со всеми характерными симптомами заболевания. Выделяют три степени тяжести.
- Легкая форма скарлатины. Характеризуется исчезновением всех симптомов на 4-5-й день болезни. Встречается в 80 % случаев.
- Среднетяжелая форма скарлатины. Характеризуется большей выраженностью симптомов. Клинические проявления купируются к 5-7-му дню болезни.
- Тяжелая форма скарлатины. Встречается редко, как правило, у взрослых. Может протекать в виде токсической скарлатины с симптомами поражения ЦНС (бред, расстройства сознания), явлениями почечной, сердечной-сосудистой недостаточности или геморрагического синдрома.
В других случаях может наблюдаться тяжелая септическая скарлатина, которая протекает с некротической ангиной, выраженным лимфаденитом, септическими осложнениями.
Возможен также вариант токсико-септической скарлатины, которая представляет собой сочетание токсической и тяжелой септической скарлатины. Характеризуется бурным началом с резко выраженной интоксикацией, гипертермией, быстрым развитием сердечно-сосудистой недостаточности.
- Атипичная скарлатина. Протекает без полной клинической картины заболевания.
- Стертая форма. Часто встречается у взрослых. Типичные симптомы могут отсутствовать или быть выражены незначительно.
В некоторых случаях может протекать в тяжелой, токсико-септической форме.
- Рудиментарная форма. Протекает с незначительно выраженной и кратковременной (1-2 дня) симптоматикой заболевания.
- Стертая форма. Часто встречается у взрослых. Типичные симптомы могут отсутствовать или быть выражены незначительно.
Экстрабуккальная форма. Возникает при попадании возбудителя через раневую поверхность (составляет 2% случаев) и легкие (наблюдается в 1% случаев).Редко встречающаяся форма скарлатины. Воротами инфекции является пораженная кожа (ожоги, ранения, очаги стрептодермии). Воспалительные изменения со стороны ротоглотки и шейных лимфоузлов при этой форме отсутствуют. Но наблюдается регионарный к воротам инфекции лимфаденит и все остальные характерные для скарлатины симптомы.
- Типичная скарлатина. Эта форма скарлатины протекает со всеми характерными симптомами заболевания. Выделяют три степени тяжести.
- Код МКБ 10 А38 - Скарлатина.
- Этиология Возбудитель заболевания – бета-гемолитический стрептококк группы А (S.pyogenes). Устойчив к физическим воздействиям (замораживание, высушивание), неустойчив к дезинфектантам. Высоко чувствителен к пенициллинам.
- Патогенез
Проявление болезни при контакте со стрептококками во многом зависит от иммунитета, который есть у человека как к самому микробу, так и к токсину Дика (токсин, вырабатываемый стрептококками).
Скарлатина развивается у людей, которые не имеют ни противомикробного, ни противотоксического иммунитета.
При отсутствии противомикробного, но наличии противотоксического иммунитета при попадании возбудителя развивается ангина.
При существовании обоих видов иммунитета отмечается так называемое здоровое носительство микроба.Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов и поврежденную кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг.
Развитие инфекционно-токсического синдрома обусловлено в первую очередь поступлением в кровоток термолабильной фракции токсина стрептококков - токсина Дика (эритрогенный токсин), а также действием пептидогликана клеточной стенки. Эритрогенный токсин обладает такими свойствами как пирогенность, цитотоксичность, способность подавлять функциональное состояние ретикулоэндотелиальной системы, повышать проницаемость клеточных мембран, вызывать резкое расширение капилляров кожи и острое воспаление верхних слоев дермы с последующими некробиотическими изменениями клеток эпидермиса. В организме человека, ранее не болевшего скарлатиной, он в течение нескольких часов вызывает развитие лихорадки, общей интоксикации, катарального тонзиллита и обильной точечной сыпи.Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, коже и слизистых оболочках и появлению характерной сыпи.
Одновременно развиваются умеренные явления периваскулярной инфильтрации и отека дермы. Эпидермис пропитывается экссудатом, его клетки подвергаются ороговению, что в дальнейшем приводит к шелушению после угасания скарлатинозной сыпи. Сохранение прочной связи между ороговевшими клетками в толстых слоях эпидермиса на ладонях и подошвах объясняет крупнопластинчатый характер шелушения в этих местах.Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где накапливаются и вызывают развитие воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации.
Последующая бактериемия может привести к проникновению микроорганизмов в различные ткани с формированием гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражение костной ткани височной области, твердой мозговой оболочки, височных синусов).Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНКаза) обуславливают развитие реакций гиперчувствительности замедленного типа (ГЗТ), аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза, что может стать причиной развития гломерулонефрита, артериитов, эндокардитов.
Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи.
- Основные признаки типичной скарлатины
- Острое начало.
- Повышение температуры в первые часы болезни до 38-39°С, сопровождающаяся ознобом.
- Выраженная интоксикация.
- Острый тонзиллит. Сопровождается регионарным лимфаденитом.
- Мелкоточечная экзантема, появляющаяся на 1-2-е сутки болезни. Сгущение сыпи наблюдается в местах естественных складок – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия).
- Бледный носогубный треугольник, без сыпи.
- Шелушение кожи на месте исчезновения сыпи.
- Типичная скарлатина
Инкубационный период при скарлатине продолжается от 1 до 10 дней.
Типичным считается острое начало заболевания с повышения температуры тела в первые часы болезни до высоких цифр (38-39°С), сопровождающейся ознобом, интоксикации, боли в горле.
Интоксикация проявляется недомоганием, головной болью, слабостью, снижением аппетита.
Появляется боль в горле при глотании. Острый тонзиллит - типичный и постоянный симптом скарлатины, в зависимости от тяжести течения может быть катаральным, лакунарным, реже - некротическим. Сопровождается ангина регионарным лимфаденитом, переднешейные лимфатические узлы при пальпации плотные и болезненные.Скарлатинозная экзантема появляется на 1-2-е сутки болезни. Расположена сыпь на общем гиперемированном фоне.
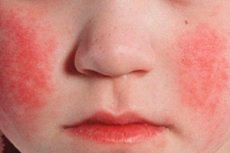
Первые элементы сыпи появляются на коже лица, шеи и верхней части туловища, затем сыпь быстро распространяется на сгибательные поверхности конечностей, боковые стороны груди и живота, внутреннюю поверхность бедер. Характерно сгущение сыпи в виде темно-красных полос на кожных складках в местах естественных сгибов – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия). Местами элементы сыпи сливаются, что создает картину сплошной эритемы. На лице экзантема расположена на щеках, меньше – на лбу и висках.
За счет повышенной ломкости сосудов возможны мелкоточечные кровоизлияния в области суставных сгибов, в местах трения или сдавления одеждой.К 4-5-му дню болезни самочувствие больных улучшается, температура тела постепенно снижается.
Симптомы острого тонзиллита регрессируют.
Сыпь бледнеет, постепенно исчезает и к концу первой или началу 2-й недели сменяется мелкочешуйчатым шелушением (на ладонях и подошвах – крупнопластинчатым). Выраженность шелушения кожи и его длительность прямо пропорциональны обилию предшествовавшей сыпи.-
Степени тяжести скарлатины
-
Легкая форма скарлатины.
Легкая форма скарлатины характеризуется умеренным повышением температуры тела (до 38-38,5 °С), незначительно выраженными признаками интоксикации, небольшим количеством элементов сыпи, катаральным тонзиллитом и небольшой продолжительностью (4-5 суток) основных проявлений заболевания.
Признаки формы средней тяжести - сильно выраженные лихорадка (38,6-39,5 °С), общая слабость, головная боль, отсутствие аппетита. У детей возможна рвота (до 1-3 раз). Ярко выражена сыпь, катаральный или гнойный тонзиллит, сохраняющийся в течение 6-8 суток. Пульс учащен.
Тяжелая токсическая скарлатина протекает с гипертермией, достигающей 39,6 – 41 °С, полным отсутствием аппетита, психическими нарушениями (возбуждением или, наоборот, заторможенностью). У детей возможна многократная рвота. Со стороны центральной нервной системы возможны судороги, менингиальные симптомы, потеря сознания. Со стороны сердечно-сосудистой системы - частый пульс, снижение артериального давления. Сыпь точечно-геморрагическая, тонзиллит катарально-гнойный.
Токсико-септическая форма. Встречается редко, в основном у взрослых. Начало бурное с гипертермией, быстрым развитием сосудистой недостаточности (глухие тоны сердца, падение АД, нитевидный пульс, холодные конечности), возможны геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза или септического характера.
- Основные признаки типичной скарлатины
-
Экстрабуккальная скарлатина
Воротами инфекции является поврежденная кожа – ожоги, ранения, очаги стрептодермии. Сыпь распространяется от места внедрения возбудителя. Встречается редко. Изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
-
Атипичная скарлатина
-
Стертая форма скарлатины.
Часто встречается у взрослых. Проявляется слабо выраженными симптомами интоксикации, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью.
Протекает легко, но возможна токсико-септическая форма.
Протекает с незначительно выраженной и кратковременной (1-2 дня) симптоматикой заболевания.
-
Осложнения
- Когда можно заподозрить скарлатину? Скарлатине присуще острое начало с почти одновременным прогрессированием всех основных признаков заболевания: высокая температура тела, интоксикация, ангина с шейным лимфаденитом, характерная сыпь, появляющаяся в начале заболевания.
- Цели диагностики
- Диагностировать скарлатину.
- Определить степень тяжести заболевания.
- Сбор анамнеза При сборе анамнеза учитывается
- Острое начало заболевания.
- Повышение температуры тела до 39°С, сопровождающееся ознобом, интоксикацией.
- Появление боли в горле при глотании.
- Возникновение сыпи на 1-2-е сутки от начала заболевания.
- В эпидемиологическом анамнезе уточняются возможные контакты с больными стрептококковой инфекцией.
- Физикальные данные
Ангина сопровождается регионарным лимфаденитом. Переднешейные лимфатические узлы при пальпации плотные и болезненные.
Экзантема. Расположена на общем гиперемированном фоне. Сыпь мелкоточечная. Сначала она расположена на коже лица, шеи и верхней части туловища, затем быстро распространяется на сгибательные поверхности конечностей, боковые стороны груди и живота, внутреннюю поверхность бедер. Характерно сгущение сыпи в виде темно-красных полос на кожных складках в местах естественных сгибов – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия).
Местами элементы сыпи сливаются, что создает картину сплошной эритемы. На лице сыпь расположена на щеках, меньше – на лбу и висках, носогубный треугольник – без сыпи и бледный (симптом Филатова).Выражен белый дермографизм.
За счет повышенной ломкости сосудов возможны мелкоточечные кровоизлияния в области суставных сгибов, в местах трения или сдавления одеждой.
Положительны эндотелиальные пробы: симптомы жгута (Кончаловского-Румпеля-Лееде) и резинки. К концу первой или началу 2-й недели сыпь бледнеет, постепенно исчезает сменяется мелкочешуйчатым шелушением (на ладонях и подошвах – крупнопластинчатое). - Лабораторная диагностика
- Анализ крови клинический. Лейкоцитоз, нейтрофилия со сдвигом лейкоцитарной формулы влево, повышение СОЭ.
- Общий анализ мочи . Изменения наблюдаются при развитии гломерулонефрита. Выявляется умеренное повышение содержания белка, лейкоцитов, эритроцитов и цилиндров в моче.
- Биохимический анализ крови. Выполняется при подозрении на миокардит. Исследуются кардиоспецифические ферменты: креатинфосфокиназа (КФК) , аспартатаминотрансфераза (АсАт) и гидроксибутиратдегидрогиназа (ГБД).
- Микробиологическая диагностика. Выполняется посев материала из очага инфекции ( Посев на стрептококк пиогенный и чувствительность к антибиотикам ) на кровяной агар.
- Серологическая диагностика. Подходит для ретроспективной диагностики. Исследуется антистрептолизин О в крови (АСЛО) - антитела к антигену гемолитического стрептококка-А - стрептолизину-О.
Содержание АСЛО в крови увеличивается на 7-14 день после инфицирования и снижается при выздоровлении. Не является специфическим маркером скарлатины. Повышение содержания АСЛО свидетельствует о перенесенной стрептококковой инфекции и обнаруживается при хроническом тонзиллите, ангине, гломерулонефрите, скарлатине.
- Дифференциальная диагностика Дифференциальную диагностику скарлатины проводят с корью, краснухой, псевдотуберкулезом, лекарственными дерматитами. В редких случаях развития фибринозных налетов и особенно при их выходе за пределы небных миндалин заболевание дифференциируют с дифтерией.
-
Гнойный и некротический лимфаденит.
Лимфатические узлы шеи (книзу и позади угла нижней челюсти), особенно глоточные, еще больше увеличиваются, болезненность возрастает, повышается температура. В процесс вовлекаются также мягкие ткани, окружающие лимфатические узлы. Обычно этот воспалительный процесс заканчивается в несколько дней (рассасывается), либо образуется гнойник.
Развивается либо в начале болезни, либо в конце 2-3-й недели. Чаще бывает двухсторонним. Боль в ухе при этом может быть незначительной. Температура при развитии отита или держится повышенной, или, снизившись, дает новый подъем.
Особенностью скарлатинозного отита является наклонность к быстрому переходу воспаления на костную ткань сосцевидного отростка с дальнейшим вовлечением в процесс мозговых оболочек.
Нефрит при скарлатине развивается на 8-14 -е сутки от начала болезни. В современных условиях нефрит, как правило, протекает в скрытой форме, проявляясь только мочевым синдромом - умеренно выраженным повышением содержания белка, лейкоцитов, эритроцитов и цилиндров в моче.
Миокардит развивается в период раннего выздоровления. Проявляется невысокой температурой тела, потливостью, общей слабостью, учащением пульса, снижением артериального давления, изменениями в клиническом анализе крови (умеренное увеличение числа лейкоцитов, повышение СОЭ), а также изменениями электрокардиограммы.
-
Инструментальная диагностика
-
Электрокардиографическое исследование.
ЭКГ выполняется при подозрении на миокардит. В зависимости от тяжести миокардита могут выявляться следующие изменения: синусовая тахикардия, снижение вольтажа, изменения величины и продолжительности зубца Р, снижение вольтажа зубца Т, очаговые изменения в миокарде, блокады ножек пучка Гиса, блокады АV-проводимости.
Исследование информативно при выраженном диффузном миокардите: выявляется умеренная дилатация левого желудочка и нарушегие сократительной способности миокарда.
-
Тактика диагностики
Диагностика скарлатины основана на клинических проявлениях заболевания. Для подтверждения диагноза проводятся лабораторные исследования: клинический анализ крови и бактериологический посев из очага инфекции.
С целью своевременного выявления такого осложнения, как гломерулонефрит, необходимо провести исследование мочи, учитывая, что нефрит, как правило, протекает в скрытой форме и проявляется только мочевым синдромом.
Для своевременной диагностики миокардита выполняется исследование кардиоспецифических ферментов в крови и электрокардиографическое исследование. В случае, если миокардит носит диффузный характер, проводится ЭХО-кардиография сердца.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Скарлатина (лат. scarlatina) - острая антропонозная инфекция с аэрозольным механизмом передачи возбудителя, которой свойственны острое начало, лихорадка, интоксикация, тонзиллит и мелкоточечная сыпь. Скарлатина сегодня встречается не часто.

[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
Эпидемиология
Резервуар и источник инфекции - больной ангиной, скарлатиной и другими клиническими формами респираторной стрептококковой инфекции, а также здоровые носители стрептококков группы А. Больной наиболее опасен для окружающих до 3-й нед болезни. Носительство стрептококков группы А широко распространено в популяции (15-20% здорового населения); многие из носителей выделяют возбудитель на протяжении длительного времени (месяцы и годы).
Механизмы передачи скарлатины - аэрозольный (воздушно-капельный путь) и контактный (пищевой и контактно-бытовой). Заражение происходит при тесном длительном общении с больным или носителем.
Естественная восприимчивость к скарлатине людей высока. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами стрептококка, продуцирующими эритрогенные токсины типов А, В и С. Постинфекционный иммунитет типоспецифический; при инфицировании стрептококками А другого серовара возможно повторное заболевание.
Скарлатина распространено повсеместно, но чаще его встречают в регионах с умеренным и холодным климатом. С 1994 по 2002 гг. основное число заболевших составляли дети (96.4%). Распространённость скарлатины среди населения городов значительно выше, чем среди сельских жителей. Общий уровень и динамику многолетней и ежемесячной заболеваемости скарлатиной в основном определяет заболеваемость детей дошкольного возраста в организованных коллективах. Ежегодно дети, посещающие детские учреждения, заболевают в 3-4 раза чаще детей, воспитываемых дома. Наиболее резко эта разница выражена в группе детей первых двух лет жизни (в 6-15 раз), в то время как среди детей 3-6 лет она менее заметна. Среди этих же групп отмечают наибольшие показатели здорового бактерионосительства. Удельный вес очагов скарлатины с одним случаем заболевания в детских дошкольных учреждениях составил 85,6%.
Заболеваемость скарлатиной имеет выраженную осенне-зимне-весеннюю сезонность. Сезонная заболеваемость составляет 50-80% заболеваний, зарегистрированных в году. Минимальную заболеваемость отмечают с июля по август; максимальную - с ноября по декабрь и с марта по апрель. На сроки сезонного повышения заболеваемости решающее влияние оказывают формирование или обновление организованного коллектива и его численность. В зависимости от численности коллектива, особенностей его формирования и функционирования (крупные центры отдыха детей, воинские части и др.) заболеваемость стрептококковой инфекцией возрастает через 11-15 дней, а максимальные её показатели отмечают через 30-35 дней после формирования коллектива. В дошкольных детских учреждениях подъём заболеваемости, как правило, регистрируют через 4-5 нед, а максимум заболеваемости - на 7-8-й неделе с момента формирования группы. В организованных коллективах, обновление которых происходит один раз в год, наблюдают однократный сезонный рост заболеваемости скарлатиной. При двукратном обновлении отмечают двукратные сезонные подъёмы заболеваемости, что особенно характерно для воинских организаций.
К особенностям эпидемиологии скарлатины относят наличие периодических подъёмов и спадов заболеваемости. Наряду с 2-4-летними интервалами отмечают более крупные временные промежутки (40-45 лет) с последующим существенным увеличением числа заболевших. Как правило, в столетнем интервале регистрируют три больших цикла подъёма и спада заболеваемости. За последние годы достигнут минимальный уровень заболеваемости, характерный для межэпидемического периода (50-60 на 100 тыс. населения).
По мнению Н.И. Нисевич (2001), существенное влияние на характер течения и исход скарлатины в середине XX в. оказали открытие антибиотиков и широкое их применение.
Эволюция течения скарлатины в XX в. в зависимости от проводимого лечения
Пенициллинотерапия при тяжёлых формах
Пенициллинотерапия всем больным
Обязательная пенициллинотерапия всем больным и одномоментная закладка палат

[9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19]
Причины скарлатины
Скарлатина вызывается бета-гемолитическим стрептококком группы A (S. pyogenes).

[20], [21], [22], [23], [24]
Патогенез
Возбудитель проникает в организм человека через слизистую оболочку зева и носоглотки; в редких случаях возможно заражение через слизистую оболочку половых органов или повреждённую кожу (экстрабуккальная скарлатина). В месте адгезии бактерий формируется воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлено поступлением в кровоток эритрогенного токсина (токсина Дика), а также действием пептидогликана клеточной стенки стрептококков. Вследствие токсинемии происходит генерализованное расширение мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и возникает характерная сыпь. В результате выработки, накопления антитоксических антител при развитии инфекционного процесса и связывания ими токсинов ослабевают симптомы интоксикации и постепенно исчезает сыпь. Одновременно возникают умеренные признаки периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, и клетки эпидермиса ороговевают, что приводит к шелушению кожи после угасания скарлатинозной сыпи. Крупнопластинчатый характер шелушения в толстых слоях эпидермиса на ладонях и подошвах можно объяснить сохранением прочной связи между ороговевшими клетками в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНК-аза и др.) обусловливают развитие реакций ГЗТ. аутоиммунных реакций. формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития миокардита, гломерулонефрита, артериитов, эндокардита и других осложнений иммунопатологического характера. Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы. где происходит их накопление, сопровождающееся воспалительными реакциями с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия может вызвать попадание микроорганизмов в различные органы и системы и формирование гнойно-некротических процессов в них (гнойный лимфаденит. отит, поражения костной ткани височной области, твёрдой мозговой оболочки. височных синусов и др.).

[25], [26], [27], [28], [29], [30], [31], [32]
Симптомы скарлатины
Инкубационный период скарлатины 1-10 (чаще 2-4) сут. Скарлатину классифицируют по типу и тяжести течения. Типичной считают скарлатину, протекающую с лихорадочно-интоксикационным синдромом, ангиной и сыпью. Атипичная скарлатина - стёртые, экстрафарингеальные (ожоговая, раневая, послеродовая), а также самые тяжёлые формы - геморрагическую и гипертоксическую. По тяжести выделяют лёгкую, среднетяжёлую и тяжёлую формы. Типичные симптомы скарлатины это прежде всего острое начало. В некоторых случаях уже в первые часы болезни температура повышается до высоких цифр, возникают озноб, слабость, недомогание, головная боль, тахикардия, иногда - боли в животе и рвота. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны, подвижны или, наоборот, вялы, апатичны, сонливы. Следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
Наряду с типичной скарлатинозной сыпью можно отметить мелкие везикулы и макулопапулёзные элементы. Сыпь может возникать поздно, лишь на 3-4-й день болезни, или отсутствовать. К 3-5-м суткам самочувствие больного улучшается, температура начинает постепенно снижаться, сыпь бледнеет, постепенно исчезает и к концу 1-2-й недели сменяется мелкочешуйчатым (на ладонях и подошвах - крупнопластинчатым) шелушением кожи.
Интенсивность экзантемы и сроки её исчезновения различны. Иногда при лёгком течении скарлатины скудная сыпь исчезает через несколько часов после возникновения. Выраженность и длительность шелушения кожи прямо пропорциональны обилию предшествующей сыпи.
Токсико-септическую форму относят к типичным формам скарлатины. Симптомы скарлатины у взрослых такого типа обнаруживают редко. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), геморрагии на коже. В последующие дни возникают осложнения инфекционно-аллергического (поражения сердца, суставов, почек) или септического (лимфадениты, некротическая ангина, отиты и др.) типа.
Ворота инфекции - места поражения кожи (ожоги, ранения, родовые пути, очаги стрептодермии и др.). Сыпь имеет тенденцию к распространению от места внедрения возбудителя. При этой редкой форме заболевания воспалительные изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют. Лимфаденит возникает вблизи входных ворот инфекции.
Стёртые формы скарлатины. Часто обнаруживают у взрослых. Характерны слабая интоксикация, катаральное воспаление в ротоглотке, скудная, бледная, быстро исчезающая сыпь. У взрослых возможно тяжёлое течение заболевания - токсико-септическая форма.

[33], [34], [35], [36], [37], [38], [39]
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой. Возбудителем скарлатины является стрептококк группы А, который передается от больного контактным или воздушно-капельным путем. Клиника скарлатины включает общую интоксикацию и лихорадку, скарлатинозную ангину, регионарный лимфаденит, малиновый язык, мелкоточечную сыпь с последующим мелкочешуйчатым шелушением на коже. Диагностика скарлатины осуществляется на основании наличия типичных клинических симптомов.
МКБ-10
Общие сведения
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой.
Характеристика возбудителя
Скарлатину вызывает бета-гемолитический стрептококк группы А, относящийся к роду грамположительных, факультативно-аэробных, овоидной формы бактерий Streptococcus. Резервуаром и источником возбудителя скарлатины, как и в случае всех стрептококковых инфекций, является человек: больной или носитель. Больные скарлатиной представляют наибольшую опасность в первые несколько дней заболевания, вероятность передачи инфекции полностью исчезает спустя три недели после развертывания клинической симптоматики. Значительный процент населения (15-20%) относится к бессимптомным носителям инфекции, иногда люди являются источником инфекции на протяжении месяцев и лет.
Стрептококк передается по аэрозольному механизму (больной выделяет возбудителя при кашле, чихании, при разговоре) воздушно-капельным или контактным путем. При попадании возбудителя на пищевые продукты, возможна реализация алиментарного пути передачи. Заражение наиболее вероятно при близком общении с больным человеком.
Естественная восприимчивость человека к скарлатине довольно высокая, заболевание развивается у лиц, инфицированных бета-гемолитическим стрептококком (выделяющим эритрогенный токсин) при отсутствии антитоксического иммунитета. Формирующийся после перенесенной инфекции иммунитет является типоспецифическим и не препятствует заражению другим видом стрептококка. Существует некоторая сезонная зависимость: заболеваемость повышается в осенне-зимний период; а также связь с другими респираторными стрептококковыми инфекциями (ангина, стрептококковая пневмония).
Патогенез скарлатины
Входными воротами для возбудителя скарлатины служит слизистая оболочка зева, носоглотки, иногда (крайне редко) половых органов. Бывает, что бактерии проникают в организм через повреждения кожного покрова. В области внедрения возбудителя формируется местный очаг инфекции с характерными некротическими явлениями. Размножающиеся в очаге микроорганизмы выделяют в кровь токсины, способствующие развитию инфекционной интоксикации. Присутствие токсина в общем кровотоке стимулирует расширение мелких сосудов в различных органах и, в частности, кожных покровов, что проявляется в виде специфической сыпи.
Постепенно формируется антитоксический иммунитет, что способствует стиханию признаков интоксикации и исчезновению сыпи. Иногда происходит попадание в кровь непосредственно возбудителей, что приводит к поражению микроорганизмами других органов и тканей (лимфоузлов, мозговых оболочек, тканей височной кости, слухового аппарата и др.), вызывая гнойно-некротическое воспаление.
Симптомы скарлатины
Инкубационный период может длиться от суток и до десяти дней. Заболевание начинается остро, происходит резкое повышение температуры, сопровождающееся признаками нарастающей интоксикации: головная боль, ломота в мышцах, слабость, тахикардия. Высокая лихорадка первых дней нередко сопровождается повышенной подвижностью, эйфорией, либо наоборот: апатией, сонливостью и вялостью. Значительная интоксикация может провоцировать рвоту. В последнее время все чаще отмечают течение скарлатины с умеренной гипертермией, не достигающей высоких цифр.
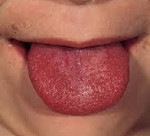
В тоже время развивается воспаление регионарных (переднешейных) лимфатических узлов: они несколько увеличиваются в размере, становятся плотными на ощупь и болезненными. Язык, первоначально покрытый серовато-белым налетом, в последующем (на 4-5 сутки заболевания) приобретает насыщенную ало-малиновую окраску, имеет место гипертрофия сосочков. При тяжелом течении в такой же цвет окрашиваются губы. Как правило, в это время начинается стихание симптомов ангины. Налеты некротического характера регрессируют заметно медленнее.
Характерная мелкоточечная сыпь возникает в первый-второй день заболевания. На фоне общей гиперемии, на кожных покровах лица и верхней части туловища (а в последующем и на сгибательных поверхностях рук, боках, внутренней поверхности бедер) возникают более темные точки, сгущаясь на кожных складках и в местах естественных сгибов (локтевой сгиб, пах, подмышечная ямка) и образуя темно-красные полосы (симптом Пастиа).
В некоторых случаях отмечается сливание точечных элементов сыпи в одну большую эритему. Для сыпи на лице характерна локализация на щеках, висках, лбу. В носогубном треугольнике высыпания отсутствуют, здесь отмечается побледнение кожных покровов (симптом Филатова). Высыпания при надавливании на них временно исчезают. В связи с хрупкостью сосудов, на коже, в местах, подвергающихся трению или сдавливанию, могут отмечаться мелкие кровоизлияния. Иногда помимо скарлатинозной сыпи отмечаются мелкие папулы, макулы и везикулы. Кроме того бывает позднее проявление сыпи (на 3-4 день заболевания) или ее отсутствие.
Как правило, на 3-5 сутки от начала заболевания происходит улучшение состояния больного, и симптоматика постепенно стихает, сыпь бледнеет и, к концу первой-началу второй недели, полностью исчезает, оставляя мелкочешуйчатое шелушение на коже (на ладонях и стопах – крупночешуйчатое). Выраженность сыпи и скорость ее исчезновения различаются в зависимости от тяжести течения заболевания. Интенсивность шелушения напрямую зависит от обилия и продолжительности существования сыпи.
Экстрабуккальная форма скарлатины возникает тогда, когда внедрение возбудителя произошло через поврежденные кожные покровы (в местах ссадин, ранений, операционной раны). При этом в области повреждения формируется гнойно-некротический очаг, сыпь распространяется от места внедрения, поражений в области зева не наблюдается.
У взрослых иногда отмечается стертая форма течения скарлатины, характеризующаяся незначительной интоксикацией, умеренным катаральным воспалением зева и скудной, бледной, кратковременной сыпью. В редких случаях (также у взрослых) скарлатина протекает крайне тяжело с вероятностью развития токсико-септического шока: молниеносное прогрессирование интоксикации, выраженная лихорадка, развитие сердечно-сосудистой недостаточности. На коже часто появляются геморрагии. Такая форма скарлатины чревата опасными осложнениями.
Осложнения скарлатины
Чаще всего встречаются гнойно-воспалительные осложнения скарлатины (лимфаденит, отит) и поздние осложнения, связанные с инфекционно-алергическими механизмами (кардиты, артриты, нефриты аутоиммунного генеза).
Диагностика скарлатины
Высокая степень специфичности клинической картины позволяет произвести уверенную диагностику при опросе и физикальном осмотре. Лабораторная диагностика: общий анализ крови - отмечает признаки бактериальной инфекции: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В качестве специфической экспресс-диагностики делают РКА, выделение возбудителя не производят ввиду нерациональности.
При развитии осложнений со стороны сердечно-сосудистой системы пациент нуждается в консультации кардиолога, проведении ЭКГ и УЗИ сердца. При возникновении отита необходим осмотр отоларинголога и отоскопия. Для оценки состояния мочевыделительной системы проводят УЗИ почек.
Лечение скарлатины
Лечение скарлатины обычно производится на дому, помещению в стационар подлежат больные с тяжелыми формами течения. Пациентам назначают постельный режим на 7-10 дней, рекомендуют щадящую диету (пища полужидкой консистенции) на период выраженных ангинозных симптомов, не забывая о сбалансированном витаминном составе рациона.
Препаратом выбора для этиотропного лечения скарлатины является пенициллин, который назначают курсом в течение 10 дней. В качестве препаратов резерва применяют макролиды и цефалоспорины первого поколения (в частности: эритромицин и цефазолин). В случае имеющихся противопоказаний к применению вышеуказанных препаратов возможно назначение синтетических пенициллинов либо линкозамидов. В комплексной терапии успешно применяется сочетание антибиотика с антитоксической сывороткой.
Для санации очага инфекции производят полоскания горла с раствором фурацилина в разведении 1:5000, настоями лекарственных трав (ромашка, эвкалипт, календула). При тяжелой интоксикации производят инфузию растворов глюкозы или солей, нарушения сердечной деятельности корректируют соответствующими кардиологическими препаратами ( никетамид, эфедрин, камфара).
Прогноз при скарлатине
Современная медицина позволяет успешно подавлять стрептококковые инфекции, в том числе и скарлатину, благодаря применению антибиотиков на ранних сроках заболевания. В подавляющем большинстве случаев заболевание имеет благоприятный прогноз. Редкие случаи тяжелого течения с развитием токсико-септической формы заболевания могут вызывать осложнения. В настоящее время болезнь, как правило, протекает благоприятно, хотя изредка можно встретиться со случаями токсической или септической скарлатины, протекающими обычно тяжело. Повторное заболевание встречается в 2-3% случаев.
Профилактика скарлатины
Общие меры профилактики скарлатины подразумевают своевременное выявление больных и носителей инфекции, их должная изоляция (на дому или в стационаре), осуществление карантинных мероприятий (в особенности при выявлении скарлатины в детских садах, школах, медицинских учреждениях). Выписку больных из стационаров производят не ранее чем на 10й день после начала заболевания, после чего они находятся на домашнем лечении еще 12 дней. Пациенты могут возвращаться в коллектив не ранее чем на 22 сутки при условии отрицательного бактериологического исследования на наличие возбудителя.
Детей, не болевших ранее скарлатиной и вступавших в контакт с больными, не пускают в детский сад или школу 7 дней после контакта, взрослые контактные лица находятся в течение 7 дней под наблюдением, но без ограничений в работе.
Читайте также:


