Обструктивный бронхит или коклюш
Сейчас только не давайте, на ночь ни в коем случае никаких сиропов.
А вообще побольше питья. И во время кашля можно положить ребенка на животик так, чтобы голова была чуть ниже уровня груди, я на колени к себе кладу, помогаю откашливаться похлопыванием по спине.
Вижу многим помог Аскорил, только никто не пишет от чего
от вязкой мокроты и рвотного кашля спасал?
Ответ на сообщение Кроня от 3 июн 2016, 23:16
Флуимуцил поискала сейчас. Это антибиотик, верно?он тоже используется для ингаляций?
кашель будет усиливаться и совсем спать не сможет. Я сама месяц назад серьёзным бронхитом переболела, так врач все манипуляции строго до 19 часов назначала.
[quote name='YOJik' date='3 июн 2016, 23:23' post='55173061']
Ответ на сообщение Кроня от 3 июн 2016, 23:16
Флуимуцил поискала сейчас. Это антибиотик, верно?он тоже используется для ингаляций?
Нет, таблетка растворяется в воде и пьётся. Это не антибиотик. Флуимуцил разжижает мокроту.
marusy, Флуимуцил разный бывает. Для приема внутрь да, растворяется таблетка. Но я говорю именно об ингаляциях и именно о флуимуциле АБ. Он разжижает мокроту, ребёнок спокойно начинает её откашливать, не давится. только да, им дышат 1 раз в день не позже обеда.
АБ - это местный антибиотик в составе препарата .
Ответ на сообщение YOJik от 3 июн 2016, 22:08
Так у дочки астма начиналась. Аскорил и Лазолван зачем то прописали, от них хуже.
Годы спустя - антигистамин любой, эриус к примеру как быстродействующий, вентолин и фликсотид - баллончики строго по инструкции, воздухоочиститель с хепафильтром, ультрафиолетовая лампа бактерицидная.
Ответ на сообщение YOJik от 5 июн 2016, 23:56
Ответ на сообщение Тата от 6 июн 2016, 04:03
А рентген при астме что показывает, интересно?
А анализы крови какие при астме?
Я уже предполагаю и сама аллергию. У нас кошка. Но вот странно, что
все они вчетвером одновременно этим страдают
Не дай Бог астма.
Врач Семашко, который сейчас назначил лечение, насколько я
успела понять, не просто пульманолог, но и аллерголог, астму
не предполагал. Будем наблюдаться пока у него.
Я старших в раннем детстве лечила гомеопатией. Сыну аденоиды, дочке
тоже рвотный кашель. Но все же у нее было не так сильно.
И тогда мы не делали анализов крови. Не знали ничего про то,
как себя ведут лейкоциты. А сейчас картина крови показывает острый период, который гомеопатии вроде не под силу.
Ох. Я не знаю как быть. Лечить 10 дн.антибиотиком,если это астма. это же
добровольно травить ребенка.
Ответ на сообщение Тата от 6 июн 2016, 04:03
А если купить эти препараты для астматиков и попробовать снять ими приступ? Это будет аргументом в пользу развития астмы?
или они по рецепту продаются?
Ответ на сообщение Frazy от 6 июн 2016, 07:50
А кашель после антибиотиков такой же силы может сохраняться?
или должен все таки в сторону улучшения измениться?
Спасибо всем за поддержку!
Ответ на сообщение IRINUSHKA26 от 6 июн 2016, 08:02
Я понимаю, нужно время..
Просто антибиотик второй уже..с перерывом в 2 дня всего
И я впервые вижу такую яркую реакцию на него аллергическую, не знаю как быть..Обычно ведь заменяют на другой? Или можно дальше давать?
Зиртек пьем вроде
Сын ночью просыпался с кашлем, тоже термос держу, небулайзер с физ.раствором, но это все так, для самоуспокоения, ничего
это приступ не снимает. Днем мне показалось, что намного лучше. Откашливал по чуть-чуть без рвоты. А после 16.00 опять. свистящий вдох и до рвоты
Ответ на сообщение Belka01 от 6 июн 2016, 13:04
Слава Богу все у вас обошлось.
Ответ на сообщение YOJik от 6 июн 2016, 18:20
Да, ситуация такая, что не знаешь кому верить. А решение принимать нам, то есть мамам. И сложно сделать правильный выбор. Дашь аб, окажется что нет пневмнии - пожалеешь, что зря пичкал химией, не дашь - окажется, что есть, пожалеешь, что поздно спохаватился. По поводу анализов, моя не привита, сначала медотвод был, потом отказ, сдали первый раз анализ на ат к коклюшу, причем по моему настоятельному требованию, ат нет, хотя картина - на лицо. Только спустя две недели повторно показал анализ. Жалею ли я, что в свое время не сделала прививку? Нет, тогда тоже были везкие причины. Ну вот так нам не повезло, подцепили эту бяку где-то. А будь изначально со здоровьем все нормально, непременно бы делала по графику.
Вот, еще вспомнила по поводу аб, по весне дочь заболела, думала, как обычно сами справимся, но нет, пришлось к врачу, там девушка молодая, выписала аб. Не стала я их давать, хотя та предупреждала, возможно в бронхит перейдет. И в итоге так и случилось, все равно их пили. Не угдала я с решением, ну что ж теперь,убиться об стенку. Теперь решила раз уж мое материнское чутье ведет меня к доктору, не стоит и назначения игнорировать.
Вам желаю скорейшего выздоровления, все образуется.
| Девочки, ситуация такая.Ребенок кашляет вторую неделю без температуры.Кашель влажный, в горле мокрота, которую он не выплевывает, а пытается глотать.Все это дело страшно клокочет, когда делаю массажик-рвет слизью.Насморка нет.Вызывала врача, в первый раз она поставила ОРВИ, а потом предположила, что похоже на коклюш (когда узнала, что мы от него не привиты).По анализу крови видно, что идет воспалительный процесс-повышены лейкрцыты до 15,8 при норме 4-9 и лимфоциты до 58 при норме 19-37, СОЭ 3 при норме 2-10.На всякий случай сдали посев на коклюш будет готов после НГ.Когда сдавали анализы, показались другому врачу, и она сказала, что это явный бронхит и при коклюше совсем другой характер кашля. Теперь собственно вопрос: кто знает как отличить бронхит от коклюша. И может такое быть, что врач нас просто запугивает коклюшем, потому как просто горит желанием поставить диагноз, от которого у нас нет прививки. Может есть ссылки, где можно посмотреть про эти болячки?ПОМОГИТЕ! |
| При бронхите хрипы в легких. У вас врач прослушал? |
| Прослушала, но про хрипы не сказала, говорила, что в легких чисто и это ОРВИ. |
| поставьте в комнате кастрюлю с водой или мокрое полотенце на батарею, ели ребенку станет лучше, то это коколюш, т.ккоклюш не любит влаги такой. Но думаю, что у вас орви такое с трахеобронхитом каким-нить, куча детей им сейчас болеет. |
| Так у нас увлажнитель воздуха во всю фигачит-ребенку от этого не легче нисколечко! |
| Ну так про что и разговор -не коколюш у вас. |
| Ну значит у вас ОРВИ. Давайте сироп от кашля. |
| Даем и сироп и для повышения иммунитета таблеточки и ингаляции делаем.А антибиотики то пить надо? Если кто их деткам давал, через какое время после начала приема наступает улучшение самочуствия. |
| Коклюш - инфекционное заболевание, характеризующееся продолжительным (1,5—3 месяца) кашлем. В остром периоде болезни кашель бывает спастическим (судорожным) и приступообразным. Заболевание начинается с легкого насморка и кашля, совсем как обычный катар верхних дыхательных путей или бронхит. Повышения температуры нет, но ребенок капризничает, плохо ест. Несмотря на лечение, кашель не уменьшается, а, наоборот, усиливается в течение 1,5—2 недель. В дальнейшем он возникает приступообразно, большей частью по ночам. В промежутках между приступами кашля не бывает. Постепенно развивается характерный для коклюша судорожный кашель: ребенок делает подряд 8—10 сильных кашлевых толчков, за которыми следует звучный, хриплый вдох. Продолжительность приступов варьирует в зависимости от тяжести болезни. Лицо ребенка во время кашля может приобретать синюшно-багровую окраску. Часто кашель заканчивается рвотой и откашливанием беловатой мокроты. Частота приступов зависит от тяжести болезни и может колебаться от нескольких до 30 приступов в сутки. В начале болезни отмечается утяжеление приступов, в дальнейшем они становятся реже и легче, общая продолжительность судорожного периода составляет 1,5 месяца. Это тяжелое заболевание для детей младше года. Сегодня тяжелые формы заболевания, при которых развиваются воспаление легких, судороги и другие осложнения, встречаются крайне редко – благодаря активной иммунизации детей против коклюша. Продолжительное течение болезни, изнурительные приступы кашля, не дающие ребенку нормально спать, позывы на рвоту после кашля, а также плохой аппетит ослабляют организм ребенка и делают его более восприимчивым к другим заболеваниям. Вследствие этого больной, страдающий коклюшем, нуждается в специальном режиме, который во многом отличается от режима при других детских инфекционных заболеваниях. Обязательно нужно подолгу бывать с ребенком на свежем воз¬духе, ограждая его от контакта с другими детьми. В комнате, где спит больной, воздух должен быть свежим, а его температура — немного ниже обычной. Полезно также увлажнение воздуха. Постельный режим требуется только при повышении температуры. При рвоте ребенка следует кормить часто, малыми порциями, пища должна быть жидкой. Избегайте кислой и соленой пищи, которая может вызвать раздражение слизистой и спровоцировать приступ кашля. Не забывайте о необходимости давать ребенку витамины. Давно отмечено, что ребенок, страдающий коклюшем, кашляет гораздо реже, будучи поглощенным интересным занятием, поэтому постарайтесь как-нибудь отвлечь ребенка. Если кашель изнурительный, сопровождается подъемом температуры или еще какими-нибудь осложнениями, прибегают к лекарствам. Наиболее заразен больной коклюшем в первом периоде болезни (нетипичного кашля) и в начале второго — судорожного кашля. Больного считают заразным в течение 40 дней с начала болезни. Заражение коклюшем происходит капельным путем при близком контакте с больным. Через третье лицо болезнь не передается. Если дома, помимо больного, есть дети в возрасте до 10 лет, которые не болели коклюшем, на них накладывается карантин сроком в 14 дней со дня изоляции больного. Если больного не изолируют, продолжительность карантина для контактного ребенка составляет столько же, сколько и для больного (40 дней). |
| А аппетит то у нас не пропал вовсе. Девочки, а при бронхите, если ребенок маленький и не умеет мокроту выплевывать, его тоже рвет слизью? |
| Да, моего при бронхите тоже рвало |
| а как Вы с рвотой боролись?и долго это тянется? |
| может, ведь у ребеночка воздушные пути маленькие, легко забиваются слизью, вот он от нее и избавляется |
| Бронхит (bronchitis; бронх [и] + -itis) — воспаление бронхов. Выделяют острый бронхит, острый бронхиолит (преимущественное воспаление дистальных отделов бронхиального дерева — бронхиол) и хронический бронхит, характеризующиеся диффузным поражением соответствующих отделов бронхиального дерева. Проявления ограниченного воспаления бронхов (например, дренажного бронхита при острой и хронической пневмонии), как правило, самостоятельного клинического значения не имеют и входят в симптомокомплекс основного заболевания. |
Острый бронхит может быть первичным и вторичным. Первичный Б. развивается как самостоятельное заболевание, при этом патологический процесс начинается в бронхах и ограничивается только ими. Вторичным считают Б., возникающий как проявление или осложнение другого заболевания. В зависимости от этиологии выделяют острые Б. инфекционного происхождения (вирусные, бактериальные, вирусно-бактериальные, грибковые и др.); Б., обусловленные воздействием физических и химических факторов; аллергические, смешанные Б. и бронхиты неизвестной природы. Наиболее частой причиной развития острого Б. являются возбудители острых респираторных вирусных инфекций; гриппа, парагриппа, аденовирусной инфекции и др. Острый Б. могут вызывать также возбудители кори, дифтерии, коклюша, краснухи, брюшного тифа, паратифов и других инфекционных болезней. Часто бактериальная инфекция (пневмококк, стафилококк, стрептококк и др.) наслаивается на вирусную. Вирусы и бактерии могут попадать в бронхиальное дерево аэрогенным, гематогенным и лимфогенным путями. Нередко причиной острого Б. становятся физические и химические раздражители: пыль, холодный или горячий сухой воздух, окислы азота, производные серы, хлор, аммиак, пары брома и др. В развитии болезни важная роль принадлежит охлаждению, нарушению носового дыхания, очагам хронической инфекции в носоглотке и другим предрасполагающим факторам.
Морфологические изменения могут ограничиваться гиперемией и отеком слизистой оболочки бронхов, гипертрофией желез, увеличением числа бокаловидных клеток, дегенерацией и повышенным слущиванием реснитчатого эпителия. Воспалительный процесс, захватывающий только слизистую оболочку (эндобронхит) обычно заканчивается полным восстановлением ее структуры. При тяжелом течении заболевания воспаление распространяется на подслизистый и мышечный слои бронхов (мезобронхит), что приводит к нарушению их дренажной функции, деформации бронхиального дерева вследствие образования рубцов. Это создает условия для перехода острого воспалительного процесса в хронический.
Заболевание начинается с ощущения першения и саднения за грудиной, чувства разбитости, вялости. Вскоре появляется сухой болезненный кашель; иногда он может носить приступообразный характер. Через 1—3 дня начинает отходить слизистая или слизисто-гнойная мокрота. При длительных приступах кашля возможны головная боль и головокружение. Температура тела нередко остается нормальной, у части больных она повышается до субфебрильной. В первые дни заболевания в легких выслушиваются рассеянные сухие хрипы. В случае поражения мелких бронхов состояние больного ухудшается в связи с развитием обструктивного синдрома — расстройства функции внешнего дыхания из-за нарушения проходимости бронхов, обусловленного набуханием их слизистой оболочки, гиперпродукцией слизи и повышением тонуса мускулатуры бронхов. При обструктивном синдроме появляется одышка, аускультативно определяются удлинение выдоха, сухие хрипы высокого тембра на выдохе, может выявляться коробочный оттенок перкуторного звука. Возможно развитие артериальной гипоксемии. Функциональные параметры дыхания отражают нарушение легочной вентиляции по обструктивному типу: снижаются объем форсированного выдоха за 1 с (ОФВ1) и отношение ОФВ, к жизненной емкости легких (ЖЕЛ) или форсированной жизненной емкости легких (ФЖЕЛ), изменяется структура общей емкости легких за счет увеличения остаточного объема легких (ООЛ). Для острого Б. характерны нейтрофильный лейкоцитоз (число лейкоцитов увеличивается до 10,0—12,0×109/л крови), увеличение СОЭ. При рентгенологическом исследовании могут определяться расширение корней легких, усиление легочного рисунка (больше в нижних отделах).
Особенностями острого аллергического Б. являются связь заболевания с воздействием аллергена, наличие других проявлений аллергии, выраженный обструктивный синдром, повышенное количество эозинофилов в крови и мокроте.
Острый Б. обычно заканчивается клиническим выздоровлением в течение 2—3 недель. Клиническое выздоровление не совпадает с восстановлением функциональных показателей; функция внешнего дыхания и бронхиальная проходимость, как правило, восстанавливаются в течение месяца. Если клиническое выздоровление происходит медленнее и наступает через 4—6 нед. от начала заболевания, говорят о затяжном течении бронхита. Острый Б. может осложниться бронхиолитом, пневмонией, особенно часто это наблюдается у детей до 5 лет, лиц старческого возраста и ослабленных больных.
Диагноз основывается на характерных клинических симптомах. Дифференциальную диагностику проводят с бронхопневмонией и милиарным туберкулезом. Развитие бронхопневмонии сопровождается нарастанием интоксикации, повышением температуры тела до фебрильной, появлением физикальных и рентгенологических признаков ограниченного уплотнения легочной ткани (укорочение перкуторного звука, ослабленное или бронхиальное дыхание, влажные хрипы, затенение легочного поля). Милиарный туберкулез в первые 2—3 недели болезни (до появления рентгенологических изменений в легких) может напоминать протекающий с интоксикацией острый Б., вызванный вирусом гриппа, но характеризуется прогрессирующим течением, более выраженной интоксикацией, отсутствием признаков катарального воспаления верхних дыхательных путей. Необходимо также учитывать, что острый Б. может быть проявлением различных инфекционных болезней — кори, коклюша и др.
Лечение в большинстве случаев проводится в амбулаторных условиях. Госпитализация необходима при тяжелом состоянии больного (например, при выраженном обструктивном синдроме, развитии пневмонии). Помещение, где находится больной, должно хорошо проветриваться. Курение запрещается. Рекомендуется обильное питье: горячий чай с лимоном, медом, малиновым вареньем, настой цветов липы, подогретые щелочные минеральные воды (боржоми, смирновская, славяновская и др.). В первые дни болезни хороший эффект дают горчичники, банки, спиртовой компресс на грудную клетку, горячие ножные ванны, растирание груди скипидарной мазью. При сухом мучительном кашле назначают кодеин с натрия гидрокарбонатом или либексин. Если мокрота отходит с трудом, необходимы отхаркивающие средства: настой термопсиса, таблетки мукалтина, ингаляции 2% раствора нутрия гидрокарбоната или подогретых щелочных минеральных вод. Для устранения бронхоспазма используют бронхорасширяющие средства: эуфиллин, эфедрин, эуспиран, изадрин и др. По показаниям применяют жаропонижающие и болеутоляющие средства. Рекомендуются витамины С и А. При тяжелом течении болезни назначают антибиотики и сульфаниламиды.
Для лечения острого аллергического Б. используют антигистаминные средства (диазолин, тавегил, супрастин и др.), бронхолитики, интал, задитен; в тяжелых случаях — глюкокортикоиды.
| Педиатрия Форумы: Вакцинопрофилактика, Форум для врачей педиатров, Часто задаваемые вопросы, Психомоторное и речевое развитие детей, Детско-родительские отношения |
| Поиск по форуму |
| Расширенный поиск |
| Найти все сообщения с благодарностями |
| Поиск по дневникам |
| Расширенный поиск |
| К странице. |
Здравствуйте!
Девочка, 5,5 лет, вес 20 кг, рост 118.
Вообще простуды бывали 3-4 раза за год, но проходили быстро. Прошлой зимой был ларингит - это самое серьезное, что было.
2 недели назад начался небольшой кашель, сначала лечили народными средствами+ тантум верде, но не помогло, спустя 4 дня пришли к врачу -врач поставила диагноз "фарингит", выписала виброцил, флюдитек, тантум верде. Лечение не помогло, более того начался жуткий ночной кашель с задыханием (днем тогда был просто сухой кашель). В субботу посетили инфекциониста. Сделали рентген (на снимке воспаления легких нет), сдали общий анализ крови и мочи (результаты ниже), но врач сказала, что есть обструкция бронхов и предполагает коклюш (прививки у нас нет) - дала направление на сдачу серологического анализа на коклюш, паракоклюш, но и на хламидии пневмания и микоплазма пневмония. Сегодня сдали кровь из вены, но результат будет только через 7-10 дней.
С субботы по рекомендации врача принимаем:
-клацид по 125мг (5мл) 2 р в день 7 дней
-зиртек
-имудон
-примадофилус
-инглаляции с беродуалом (по 0,25мл+2мл физраствора) 3 р в день через 6 часов
-ингаляции с лазолваном (1мл + 3мл физраствора) каждые 12 ч., после беродуала (через 15минут)
Общий анализ крови (без нормативных данных в таблице):
(анализ сдавали во второй половине дня сразу после приема у инфекциониста, через 1,5 часа после еды)
лейкоциты 18,3 *10 в9/л
эритроциты 4,55 *10в12/л
гемоглобин 130 г/л
гематокрит 37,4%
средний объем эритроцита 82фл
ср. концентрация гемоглобина в эритроцитах 348 г/л
тромбоциты 365 *10 в9/л
палочкоядерные 1 %*10в9/л
сегментоядерные 39 *10в9/л
эозинофилы 0 *10в9/л
базофилы 1 *10в9/л
лимфоциты 56 *10в9/л
моноциты 3 *10в9/л
скорость оседания эритроцитов 4 мм/ч
Общий анализ мочи:
(анализ сдавали во второй половине дня сразу после приема у инфекциониста, подмыться возможности не было)
цвет соломенно-желтый, прозрачная
плотность больше 1,03
рН 6,5
реакция кислая
белок нет
глюкоза нет
кетоновые тела - следы
реакция на кровь - отриц
билирубин - отриц
уробилиноиды в норме
эпителий плоский в небольшом кол.
почечный нет
переходный нет
лейкоциты 5-10 в поле зрения
эритроциты 0,1 в поле зрения
цилиндры нет
слизь в небольшом кол.
соли нет
бактерии нет
Два дня уже пьем антибиотик, остальные прописанные лекарства, делаем ингаляции, но улучшений нет, даже ночами чаще стала просыпаться от кашля с задыханием, через час-полотора после ингаляций уже вскакивает с постели, не может вдохнуть, пытается дышать, лицо синеет, потом пытается кашлять, отрыгивает воздух, иногда выплевывает прозрачную слизь. Держится за шею, говорит, что там болит. Последние ночи бывает 5-6 таких просыпаний. Правда под утро бывает что просто кашляет без задыхания. Раньше днем был простой сухой кашель, сейчас даже днем бывает 2-3 таких приступа с задыханием. Ночью и в первой половине дня кашляет с мокротой, хрипло, во второй половине дня опять сухой кашель (днем вообще кашель не частый).
Температура все это время - то нормальная, то 37 ровно. Из носа немного прозрачных выделений. Последние ночи спим, открыв окна, чтоб было прохладно, но улучшений не замечаю, хотя пишут, что при коклюше должно быть легче в приступах.
Проконсультируйте, пожалуйста, лечение на данном этапе (в ожидании анализа крови из вены) достаточное? Что еще можно предпринять, чтоб обструкция быстрее проходила? Очень пугают такие приступы. И вот такой вот кашель с задыханием это "заслуга" обструктивного бронхита или при коклюше тоже такое бывает? все-таки не хочется верить, что у нас коклюш, да еще осложненный обстр.бронхитом.. а ждать результатов анализов еще так долго!
И еще - может болеть живот от приема антибиотиков - два дня пьем и два дня дочка жалучется на животик (стул все эти дни нормальный)? И еще сегодня сказала, что болит с правой стороны, там, где ребра.
See, that’s what the app is perfect for.
![]()
Чем отличается коклюш от бронхита. Новые тайны нераспознанных диагнозов. Книга 3 |
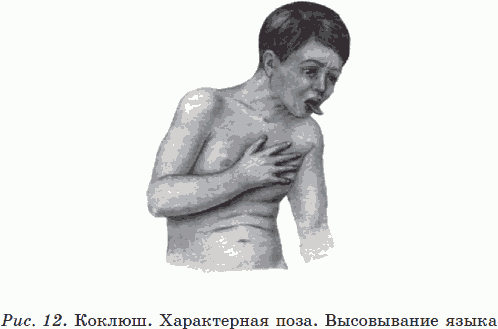
Клинические проявления зависят от вирулентности возбудителя, возраста ребенка и его иммунного статуса. Особенностью коклюша является постепенное нарастание клинических симптомов болезни, достигающих наибольшей выраженности спустя 2–3 недели после появления первых признаков. Заболевание имеет циклическое течение, при этом различают четыре периода: инкубационный, продромальный, спазматический, обратного развития, или разрешения.
Инкубационный период не имеет клинических проявлений. Длительность его колеблется от 5 до 20 дней, однако чаще – 10–12 дней.
Продромальный период продолжается 7–14 дней. У привитых детей старшего возраста он может удлиняться до 21 дня, напротив, у детей первых месяцев жизни – укорачиваться до 3–5 дней.
Основным симптомом начинающегося коклюша является кашель, который мало чем отличается от кашля при респираторных инфекциях другой этиологии. Обычно он сухой, наблюдается чаще ночью или перед сном. Температура тела остается нормальной или в течение нескольких дней повышается до субфебрильных цифр. Самочувствие ребенка и его поведение, как правило, не меняются. Кашель постепенно усиливается, приобретает все более упорный, а затем приступообразный характер.
В спазматическом периоде появляется характерный для коклюша приступообразный кашель и достигает максимального развития прочая симптоматика коклюшной инфекции. Приступообразный кашель характеризуется рядом быстро следующих друг за другом выдыхательных толчков, сменяющихся судорожным свистящим вдохом – репризом. Во время приступа кашля лицо становится напряженным, появляется сначала гиперемия надбровных дуг, а затем всего лица. Может появиться цианоз лица, слизистых оболочек полости рта. Язык выталкивается (см. рис. 12). Приступы кашля заканчиваются отделением вязкой прозрачной мокроты или рвотой. Репризы, считавшиеся в прежние годы обязательным симптомом типичного коклюша у детей старше года, в настоящее время наблюдаются лишь у половины заболевших. Рвота возникает не у всех больных и лишь при отдельных приступах кашля. Частота возникновения приступов кашля может значительно варьироваться: от 5 раз в сутки до 40–50. Приступы кашля возникают чаще во время сна и ослабевают на свежем воздухе. Они могут провоцироваться болевыми ощущениями, физической нагрузкой, кормлением. Дети старшего возраста чувствуют приближение приступа кашля, испытывая при этом ощущение першения в глотке. Вне приступов кашля можно отметить легкий цианотический оттенок носогубного треугольника, сохраняются характерные одутловатость лица, особенно век, бледность кожных покровов. Иногда во время приступа кашля возникают кровоизлияние в склеры, носовые кровотечения, петехиальные высыпания на лице и верхней части туловища. Приступы кашля постепенно нарастают и достигают своего максимума на 2-й неделе спазматического периода, длящегося 4–6 недель.

В периоде разрешения (2–3 недели) кашель теряет свой типичный характер, становится реже и легче, исчезает рвота. Появление приступов кашля провоцируется физической нагрузкой или эмоциональным напряжением.
После выздоровления у детей сохраняется склонность к рецидивам спазматического кашля, основной причиной которого является наслоение острых респираторных вирусных инфекций. Помимо сопутствующих заболеваний, затягиванию выздоровления способствует наличие гипертензионного синдрома и наклонность к психопатическим реакциям.
Поражение органов дыхания является основным в симптомокомплексе коклюша. Апноэ при коклюше наблюдается 2 видов: спазматическое и синкопальное. Первое возникает во время приступа кашля, продолжается от 30 секунд до минуты. Второе, иначе называемое паралитическим, не связано с приступом кашля. Ребенок становится вялым, гипотоничным. Появляется сначала бледность, а затем синюшность кожных покровов. Наступает прекращение дыхания при сохранении сердечной деятельности. Подобные апноэ длятся 1–2 минуты.
У недоношенных детей при наличии перинатального поражения центральной нервной системы либо цитомегаловирусной инфекции апноэ возникают чаще и могут быть длительными. Тяжелые нарушения ритма дыхания у детей в возрасте старше года в настоящее время не встречаются.
Описанные изменения могут наблюдаться при любой форме коклюша. Они появляются уже в продромальном периоде коклюша, нарастают в спазматическом периоде и держатся долго, нередко в течение многих недель.
Пневмония возникает при коклюше в связи с присоединением вторичной микробной флоры. Возбудителю коклюша отводится роль фактора, подготавливающего почву для развития пневмонии.
Ателектаз (спадение легочных альвеол при сдавлении легкого) развивается в связи с обтурацией просвета бронха вязкой слизью и нарушением моторной функции бронхов. Клинические проявления ателектаза обычно связаны с его размерами. Лишь при массивных ателектазах отмечаются тахипноэ, появление или усиление признаков дыхательной недостаточности, укорочение перкуторного звука, ослабление дыхания. Возникновение ателектаза сопровождается учащением и усилением приступов пароксизмального кашля. В настоящее время ателектазы наблюдаются у 2,6–3,6 % госпитализированных больных коклюшем.
Коклюш в настоящее время часто протекает как микст-инфекция. [9] Среди наблюдавшихся нами больных в 43,5 % случаев имелось сочетанное течение коклюша с ОРВИ, в 8 % – с микоплазменной инфекцией. Отмечается частое обнаружение цитомегаловирусной инфекции у больных тяжелой формой коклюша (55 %).


Наш эксперт – генеральный директор Центра респираторной медицины, заведующий кафедрой пульмонологии ФПДО МГМСУ им. А. И. Евдокимова, профессор Андрей Малявин.
Работа бронхов
С воздухом в наши дыхательные пути попадают мелкие частицы пыли, различные микроорганизмы… Они оседают на слизистой оболочке эпителия, который выстилает внутренние стенки дыхательных путей. У клеток эпителия есть маленькие реснички, они всё время шевелятся и гонят слизь наружу, а вместе с ней наружу выходит вся та грязь, которая попала в наши бронхи.
Постоянно движущаяся слизь не даёт также вирусам, грибкам и бактериям укорениться в клетках нашего организма и создать там колонии. Но если заражение инфекцией всё-таки произошло, слизи становится много, она делается вязкой и реснички не могут вынести её наружу. В этой ситуации спасти наши бронхи может кашель.
Причины разные
Причиной кашля бывает не только простуда, но и.
Коклюш. Даже после прививки, которая не защищает от этой инфекции на 100%, и дети, и взрослые могут им болеть. В 15–20% случаев кашель у взрослых вызван именно этой болезнью. Если у детей коклюшный кашель несложно распознать, он проходит с репризой – глубоким шумным вдохом в конце каждого кашлевого приступа, у взрослых коклюшный кашель от простудного практически неотличим.
ХОБЛ. Кашель бывает при хронической обструктивной болезни лёгких, когда человеку трудно дышать из-за постоянного воспаления в дыхательных путях. В России предположительно 11 млн человек страдают этим тяжелейшим заболеванием, хотя официально такой диагноз имеют примерно 1 млн человек.

Бронхиальная астма – хроническое воспаление дыхательных путей аллергического происхождения.
Рефлюкс – когда содержимое желудка забрасывается обратно в пищевод.
Затекание слизи из носа в гортань при сильном насморке.
И в каждом этом случае кашель требует разного лечения.
Важно!
Как отличить вирусный бронхит от бактериального?
Если вы после простуды пошли на поправку и вдруг температура вновь повышается, кашель усиливается, а мокрота из прозрачной становится жёлтого или зелёного цвета, значит, к вирусной инфекции присоединилась бактериальная. Тогда врач может назначить вам антибиотики.
А пить их сразу в начале простуды – грубейшая ошибка. Вирусные болезни не лечатся антибиотиками.

Средства полезные и не очень
Самый распространённый кашель – это вызванный вирусами бронхит, лечится он муколитиками – препаратами, разжижающими мокроту и облегчающими её отхождение. А также противовоспалительными, содержащими аспирин, парацетамол, фенспирид…
Чем ещё можно помочь организму? Проверенными домашними средствами:
- обильное тёплое питьё – оно облегчает общее состояние;
- паровые ингаляции – лучше использовать ингалятор. Он держит необходимую температуру воздуха в 43 °C и 100%-ную влажность. Заправляют ингалятор простой водой или столовой минеральной – до 2 г соли на 1 л воды, так как солёная вода, наоборот, провоцирует кашель;
- хаммам – не очень горячая, но влажная баня (если нет повышенной температуры).
Эти меры помогают отхождению мокроты, делают кашель влажным, или, как говорят врачи, продуктивным.
Бесполезные домашние средства
- Горчичники.
- Соляные грелки.
- Горячая картошка на грудь.
От того, что вы положили что-то на кожу, бронхи не разогреются.

Благориятная среда для дыхания
Установите очиститель воздуха, который борется с мелкодисперсной пылью, домашними клещами, спорами грибов…
Не держите дома животных. Их перхоть, слюна – сильнейший аллерген.
Заведите пылесос с водным фильтром. Обычный мелкодисперсную пыль не всасывает, а поднимает.
Места протечек в доме обрабатывайте антигрибковыми препаратами. После протечек наверняка появится плесень, а это грибок, который цветёт несколько раз в год, и его споры вызывают аллергию.
Уберите из квартиры ковры и ковровые покрытия.
Протирайте мебель тряпкой из микрофибры, она собирает и мелкую пыль.
Только цифры
3-4 недели длится кашель при остром бронхите. Кашель, который продолжается более 6 недель, считается затяжным. В этом случае надо подумать: а бронхит ли это? Или, может быть, пневмония или бронхиальная астма…
2 врага есть у нашей дыхательной системы: мелкодисперсная пыль (частицы в 3–5 микрон) и вирусы.
Читайте также:


