Заболевания слезоотводящих путей и кератит
Ключевыми симптомами заболеваний и повреждений слезоотводящих путей являются:
• слезостояние или слезотечение;
• выделение патологического содержимого слезного мешка при надавливании на него;
• инфильтрат, гиперемия, отек, болезненность в области слезного мешка; свищевые ходы или кожные рубцы на их месте;
• резкое увеличение слезного мешка, определяемое визуально и пальпаторно и не сопровождающееся острыми воспалительными явлениями;
• отрицательная (или замедленная) цветная слезно-носовая проба.
К дифференциально-диагностическим признакам, позволяющим установить локализацию препятствий по ходу слезно-носового канала, относятся:
• положительная или отрицательная цветная всасывающая проба;
• наличие или отсутствие препятствий при зондировании слезных канальцев;
• наличие или отсутствие пассивной проходимости слезоотводящих путей при их промывании;
• рентгенографические признаки анатомических нарушений в слезоотводящих путях, выявляемые путем заполнения их полужидкой рентгеноконтрастной массой.
Слезотечение и слезостояние, характерные именно для заболеваний слезоотводятих путей, не сопровождаются раздражением глаза, но обычно усиливаются на ветру, на холоде, при напряженной зрительной работе и очень затрудняют полноценное выполнение обязанностей военной службы.
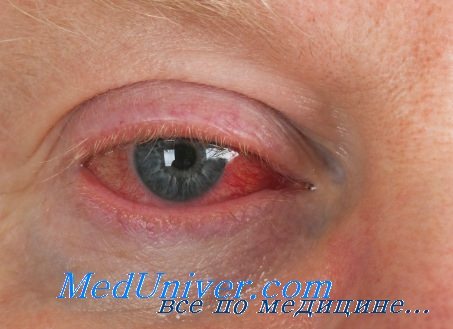
Если у больного со слезотечением надавить пальцем на область слезного мешка, то иногда через слезные точки выходит слизистое или гнойное содержимое. Этот симптом свидетельствует о хроническом дакриоцистите, развившемся на почве заращения (или резкого сужения) слезно-носового канала.
Воспалительный инфильтрат, гиперемия, отек и болезненность в области слезного мешка указывают на переход процесса со стенок мешка на окружающую клетчатку (так называемая флегмона слезного мешка или острый дакриоцистит). Это сопровождается повышением температуры тела, лейкоцитозом, повышенной СОЭ и ухудшением общего состояния больного.
Резкое увеличение размеров слезного мешка, определяемое визуально и пальпаторно, возможно и без острых воспалительных явлений. Если мешок эластичен, но при пальпации не опорожняется, есть основание предположить водянку слезного мешка В топической диагностике заболеваний слезоотводящих путей большую роль играют цветные пробы, зондирование слезных канальцев и промывание слезного пути. Проведение этих исследований требует достаточных навыков и выполняется, как правило, специалистом. Отрицательная цветная слезно-носовая проба свидетельствует об отсутствии активной функции слезоотведения, но еще не раскрывает причин утраты этой функции (узость слезных точек, стриктура слезных канальцев или слезно-носовых каналов и др.). Поэтому слезотечение и отрицательная слезно-носовая проба без явных признаков дакриоцистита и гидропса требуют уточнения причин и места нарушения функции слезоотводящего пути. Для этого должна проводиться комплексная логическая оценка цветной всасывающей пробы, результатов осмотра и зондирования слезных точек и канальцев, а также промывания слезных путей. Сочетание отрицательной слезно-носовой пробы и положительной всасывающей пробы свидетельствует о заращении слезно-носового канала (краска всасывается в мешок и выдавливается из него назад, но в нос не проходит). Отрицательная всасывающая проба указывает на отсутствие активной всасывающей функции слезных точек или канальцев. Причинами отрицательной всасывающей пробы могут быть узость, заращение или аномалии положения слезных точек и атония, стриктуры или заращение слезных канальцев. При этом патологические изменения слезных точек выявляются визуально, а слезных канальцев — зондированием. Установив причину отрицательной всасывающей пробы, переходят к решению вопроса: имеются ли дополнительные препятствия для слезоотведения в нижележащих участках слезно-носовой трубки. С этой целью прибегают к промыванию слезоотводящих путей. Если оно затруднено или жидкость вообще не проходит в нос, выливаясь через противоположную слезную точку, значит имеется сужение или заращение слезно-носового канала и, следовательно, восстановления функции точек и канальцев недостаточно для ликвидации слезотечения. Наиболее наглядную картину анатомических нарушений по ходу слезно-носовой трубки можно получить, выполнив рентгеновские снимки слезоотводящих путей после предварительного заполнения их рентгеноконтрастной полужидкой массой (например, из смеси йодлипола и висмутовой кашицы). При всяком заболевании роговой оболочки образуется инфильтрат, который или проходит бесследно, или оставляет стойкие той или иной величины и интенсивности помутнения. Полностью рассасывается инфильтрат, образовавшийся в самых поверхностных слоях роговицы. Инфильтрат же, расположенный в строме роговицы, может резорбироваться, как это бывает при паренхиматозных сифилитических кератитах, или оставить помутнение. В зависимости от интенсивности помутнения различают: Облачко (nubecula corneae) – это нежное сероватое помутнение, с нерезкими границами, почти или совсем не видимое простым глазом, а видимое с помощью бокового освещения или щелевой лампы (см. фото 19 ). Пятно роговицы (macula corneae) – сероватое или беловатое помутнение, заметное простым глазом. Если такое пятно расположено в центральной части напротив зрачка, то оно в той или иной степени нарушает зрение (см. фото 20 ). Бельмо (leucoma) – это интенсивный белый рубец роговицы с неоваскуляризацией (см. фото 21 ). Если он занимает всю роговицу, то она представляется несколько уплощенной или наоборот, поверхность лейкомы может быть выпячена. Если язвенный процесс в роговой оболочке сопровождался прободением роговицы, а в прободное отверстие выпала радужная оболочка и здесь зарубцевалась, то образуется лейкома, спаянная с радужкой. Плоская, спаянная с радужкой лейкома под влиянием внутриглазного давления может растягиваться и выпячиваться, образуя так называемую стафилому. Тонкая выпяченная стенка стафиломы легко доступна различным механическим повреждениям, которые могут открыть ворота для инфекции и привести к серьезному заболеванию, вплоть до панофтальмита. Бельмо роговицы, сращенное с радужкой, а особенно со стафиломой, часто кроме значительного, а иногда и полного снижения зрения приводит к вторичной глаукоме. 1. Каковы субъективные признаки кератитов? 2. При каких заболеваниях возникает паннус? 3. Какие особенности имеет первичный герпетический кератит? 4. Какие кератиты наиболее часто встречаются у детей? 5. Каковы объективные признаки кератитов? 6. Какие средства лечения рубцовых исходов кератитов вы знаете? 7. Какие заболевания слезных путей ,способствующие развитию кератита вы знаете? 8. Какие аномалии роговой оболочки возможны? 9. Какие клинические формы имеет туберкулезно-аллергический кератит? 10. Каковы возможные исходы кератитов? Практические навыки. 1. Исследование роговицы при фокальном освещении. 2. Определение чувствительности роговицы. 3. Определение дефекта эпителия роговицы. 4. Закапывание капель Вариант 1. 1.Средний диаметр роговицы взрослого человека в норме равен: 2. Исходом кератита может быть все перечисленное, за исключением: 1. бельма роговицы; 2. дегенерации макулы сетчатки; 3. васкуляризации роговицы; 4. язвы роговицы. 3. Поверхностная васкуляризация роговицы встречается при: 1. фликтенулезном кератите; 2. аденовирусном конъюнктивите; 5. всем перечисленном. 4. При синдроме "сухих глаз" для диагностики важны: 1. осмотр обнаженной полоски, где должен быть беспрерывный поток слез; 2. проба Ширмера, основанная на скорости смачивания полоски фильтрованной бумаги, прикрепляемой над краевой границей века; 3. проба с красителем, состоящая из закапывания известного заранее количества флюоресцеина, вслед за чем проводится флюорометрия; 4. окраска Бенгальской розой; 5. все перечисленное. 5. Для роговичного синдрома характерны: 1. светобоязнь и слезотечение; 3. ощущение инородного тела под веками; 4. все перечисленное; 6. Для лечения внутриглазного герпеса используются все перечисленные средства, за исключением: 1. химиотерапевтических средств; 2. неспецифических противовирусных средств; 4. иммунокорригирующих средств; 5. верно все перечисленное. Вариант 2. 1.Для кератитов не характерно: 1.повышенное внутриглазное давление; 2. снижение тактильной чувствительности роговицы; 3.наличие инфильтратов роговицы; 5.перикорнеальная или смешанная инъекция. 2.Центральные язвы роговицы: 1.потенциально тяжелее, чем периферические; 2.имеют бактериальное происхождение; 3.имеют герпетическое происхождение; 4.могут быть некротическими; 3. Противопоказанием к назначению контактных линз является: 1.нарушение эпителия роговицы; 3.глазные операции в анамнезе; 4.тромбоз центральной вены сетчатки в анамнезе; 4. Снижение остроты зрения при заболеваниях роговицы может быть связано с : 1. помутнением роговицы; 2. васкуляризацией роговицы; 3.нарушением нормальной сферичности роговицы; 4.любым из перечисленного; 5. Клинические формы офтальмогерпеса могут быть представлены: 3.рецидивирующей эрозией роговицы; 6. Показанием к лечебной кератопластике является: 1.длительное течение (1-1,5 мес. и более) кератита; 2.неэффективность консервативного лечения; 3.острота зрения 0,1 и ниже; Вариант 3. 1.Средняя величина преломляющей силы роговицы взрослого человека равна: 2.При эпидемическом кератоконъюнктивите может наблюдаться все перечисленное, кроме: 1.острого фолликулярного конъюнктивита; 3.изъязвления и васкуляризации поврежденной роговицы; 4.снижения остроты зрения; 5.повреждения роговицы в виде субэпителиальных круглых инфильтратов. 3.Парез лицевого нерва может привести к: 1.повышению внутриглазного давления; 2.кератопатии и кератиту; 4.Для синдрома Съегрена характерны все перечисленные признаки, кроме: 2.прогрессирующих ксеротических изменений роговицы; 3.появления кольца Флейшера; 5.появления болевого синдрома. 5.К поверхностному герпетическому кератиту относятся: 6.Методами диагностики офтальмогерпеса являются: 2.очаговые аллергические реакции; 3.метод флюоресцирующих антител; Вариант 4. 1.Сочетание признаков - светобоязнь, слезотечение, блефароспазм, боль в глазу - характерно для: 4.атрофии зрительного нерва; 5.тромбоза центральной вены сетчатки. 2.В этиологии склеритов и эписклеритов не имеет значения: 3. При начальных проявлениях сухого кератоконъюнктивита предпочтительнее всего назначать инстилляции: 5.препаратов искусственной слезы. 4.Ощущение инородного тела в глазу может быть связано с: 2.ксерозом или прексерозом роговицы; 5.любым из перечисленного. 5. Применение кортикостероидов показано при: 3.рецидивирующей эрозии роговицы; 6.Признаками нейропаралитического кератита являются: 3.эрозии роговицы с последующим изъязвлением; СИТУАЦИОННЫЕ ЗАДАЧИ: Задача № 1 Больной А.. 14 лет, жалуется на резкую светобоязнь, слезотечение, блефароспазм. При объективном исследовании на роговице у лимба определяются округлой формы инфильтраты диаметром 1 мм, имеющих форму кометы, гиперемия сосудов лимба. Поставьте диагноз, назначьте лечение. Задача № 2 При объективном исследовании у больного определяется светобоязнь, слезотечение, отек век, перикорнеальная инъекция, инфильтрация в центре роговицы, один край которой приподнят и подрыт, серповидной формы, гипопион. Поставьте диагноз, назначить лечение. Задача № 3 Больной доставлен в глазной стационар в экстренном порядке. Жалобы на резкое ухудшение зрения правого глаза, слезотечение. Из анамнеза: во время ремонта квартиры (побелки) в глаз попала известь. Попытка близких оказать помощь оказалась без успешной. Острота зрения OD- 0,05; OS- 1,0. Объективно: OD-светобоязнь, слезотечение, блефароспазм, выраженная смешанная инъекция глазного яблока. Ваша тактика при обследовании и оказании необходимой помощи. Задача № 4 Пациент Р., 30 лет, поступил в глазной стационар в экстренном порядке с жалобами на острые боли, светобоязнь, слезотечение правого глаза. Болеет 2-й день. Объективно: OD - блефароспазм, светобоязнь, слезотечение, перикорнеальная инъекция, инфильтрация в центре роговицы диаметром 5-6 мм, один край которой приподнят и подрыт, серповидной формы, гипопион. OS – без патологии. Поставить диагноз, назначить лечение. Ответы на тестовые вопросы: Вариант 1: 1-3; 2-2;3-1; 4-5; 5-4; 6-3 Вариант 2: 1-1; 2-5; 3-1; 4-4; 5-5; 6-4 Вариант 3: 1-3; 2-4; 3-2; 4-3; 5-5; 6-4 Вариант 4: 1-2; 2-4; 3-5; 4-5; 5-4; 6-3 ПАТОЛОГИЯ ХРУСТАЛИКА Дата добавления: 2018-08-06 ; просмотров: 550 ; Кератит – это воспалительное поражение роговицы, которое может вызываться как внешними факторами (травма, местное внедрение патогенных микроорганизмов), так и внутренними (ревматологические заболевания, аллергические реакции и т.д.). Кератит глаза чаще всего вызывается вирусами, но в качестве возбудителей могут быть бактерии, грибки и простейшие. Природа воспаления роговицы не ограничивается только инфекционными факторами. Его могут вызывать как травмы, так и аллергические, аутоиммунные процессы. Чтобы развился кератит, причины, непосредственно вызывающие воспаление, обычно сочетаются с предрасполагающими факторами, которые снижают защитные силы роговицы. К ним относится несоблюдение правил гигиены глазного яблока (например, протирание глаз грязными руками), ношение контактных оптических линз, проникновение в глаз инородных тел, перенесенные инфекции, синдром сухого глаза (обычно он провоцирует нитчатый кератит) и т.д. Есть и специфические факторы риска. Так, точечный кератит часто развивается как реакция на солнечные лучи. Лечение обычно не требуется - через 1-2 суток эпителиальные дефекты заживают. Очень важно четко определить причину, по которой развился кератит. Лечение будет зависеть именно от этого. Выявить причинный фактор помогает качественное обследование на современном оборудовании. Поэтому обращаться надо в достойную клинику, которая беспокоится о своей репутации и закупает новейшее оборудование, а штат укомплектовывает только лучшими врачами, постоянно повышающими свои знания в России и за рубежом (страны Европы и США). Такие клиники есть – это многопрофильные центры НИАРМЕДИК, где вас ждут 24/7 по любым вопросам, касающимся офтальмологического здоровья. Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский), Диспансеризация Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский), Диспансеризация Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский), Диспансеризация Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Приём по адресу: Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Офтальмолог (взрослый), Офтальмолог (детский) Приём по адресу: Кератит у детей и взрослых может быть следующих видов:Причины


г. Рязань, ул. Праволыбедская, д. 40

Москва, ул.Шипиловская, д.1

г. Москва, ул.Маросейка, д.6-8, стр. 4

г. Москва, Проспект Маршала Жукова, д.38 к.1, г. Москва, ул.Маросейка, д.6-8, стр. 4

г. Москва, 2-й Боткинский проезд, д. 8![]()

г. Москва, 2-й Боткинский проезд, д. 8

г. Москва, Проспект Маршала Жукова, д.38 к.1

г. Москва, ул.Маросейка, д.6-8, стр. 4

Москва, ул.Шипиловская, д.1

г. Москва, ул. Гамалеи, д.18![]()

г. Москва, ул.Маросейка, д.6-8, стр. 4

г. Москва, ул.Маросейка, д.6-8, стр. 4![]()

г. Рязань, ул. Праволыбедская, д. 40

г. Москва, Проспект Маршала Жукова, д.38 к.1, г. Москва, ул.Маросейка, д.6-8, стр. 4
Симптомы
Если развился кератит, симптомы имеют определенные особенности в зависимости от его природы и степени поражения роговицы. Однако общими для всех видов является роговичный синдром. Он включает в себя 3 клинические признака: повышенное слезообразование, светобоязнь и рефлекторный спазм век.
Роговица иннервируется большим количеством нервов, поэтому при ее воспалительном повреждении очень быстро появляются субъективные и объективные симптомы, сильно беспокоящие человека. Сразу же ощущается боль и чувство постороннего предмета в глазу. Сосуды расширяются, поэтому глаза выглядят красными, причем гиперемия усиливается под воздействием световых лучей. Из-за отечности роговицы зрение мутнеет и снижается. Человек смотрит словно через запотевшее стекло.
Если это острый кератит, то симптоматика выражена ярко. При хроническом процессе в большей степени пациент ощущает дискомфорт, нежели боль, зрение так же снижено.
При инфицировании вирусом герпеса достаточно часто развивается язвенный кератит, причем язвы обычно располагаются так, что напоминают дерево (древовидный кератит). Для этого процесса характерны очень сильные боли. Герпетический древовидный кератит также характеризуется воспалением тройничного нерва и значительным снижением чувствительности роговицы. Все это негативно сказывается на остроте зрения.
Мы разработали для Вас специальные годовые программы наблюдения за здоровьем.
Услуги каждого пакета ориентированы на поддержание здоровья и профилактику болезней.
Годовые медицинские программы для детей
Детские годовые программы НИАРМЕДИК созданы для того, чтобы помочь родителям вырастить здорового ребенка! Программы разработаны для детей разного возраста и гарантируют качественную медицинскую помощь без очереди.
Годовые медицинские программы для взрослых
Взрослые годовые программы "С заботой о себе" разработаны для тех, кто ответственно подходит к своему здоровью. Программы включают: консультации терапевта, а также самых востребованных врачей-специалистов.
Программа ведения беременности
Сеть клиник НИАРМЕДИК предлагает будущей маме программу ведения беременности "Жду тебя, малыш!". Программа разработана с учетом передовых международных стандартов здравоохранения.
Диагностика
Точная диагностика – это необходимое условие для эффективного лечения. Поэтому доверять ее надо только профессионалам, которые не только поставят точный диагноз, но и определят степень поражения роговичной оболочки, риск потенциальных осложнений и выявят причину воспалительного процесса.
Современная диагностика при подозрении на кератит роговицы в первую очередь подразумевает проведение биомикроскопического обследования. С его помощью врач выявляет наличие эпителиальных дефектов, содержимого в конъюнктивальной полости, выраженность отека, состояние сосудов, зрачка и хрусталика. Помимо биомикроскопии всем пациентам, у которых подозревается кератит, определяется острота зрения, проходимость слезоотводящих путей и порог болевой чувствительности с роговицы. УЗ-диагностика необходима, если это паренхиматозный кератит, при котором часто в процесс вовлекается сосудистая оболочка.
Пациентам назначается и лабораторное обследование, которое в большей степени направлено на выявление причины заболевания. Поэтому оно подразумевает проведение серологического обследования на наиболее распространенные инфекции, выявление маркеров ревматологических и аллергических заболеваний и т.д. Только квалифицированный специалист сможет подобрать наиболее оптимальную программу обследования, которая будет включать в себя только необходимые методы и ничего лишнего. Обращайтесь к профессионалам в НИАРМЕДИК, чтобы не тратить время и деньги на бесконечные и не всегда обоснованные обследования!
Современное лечение в НИАРМЕДИК

Лечение кератита в НИАРМЕДИК проводится либо амбулаторно, либо стационарно. Это зависит от общего состояния человека и степени тяжести воспалительного процесса. Госпитализация в обязательном порядке требуется, если амбулаторная терапия кератита оказывается неэффективной, или если есть угроза прободения роговицы, которая опасна наступлением слепоты.
Острый кератит, как и хронический, в процессе лечения подразумевает достижение определенных целей:
- Стихание и полная ликвидация воспалительной реакции;
- Борьба с отечностью роговицы;
- Рассасывание инфильтрата;
- Ускорение эпителизации и полное замещение имеющегося дефекта;
- Улучшение зрительных функций;
- Предупреждение разрыва роговицы.
Для реализации этих задач применяются медикаментозные методы (хирургические способы не эффективны). Первоочередное мероприятия – расширение зрачка, которое нормализует отток внутриглазной жидкости. При доказанной роли бактериальной инфекции (бактериальный кератит) используют антибиотики. Если это грибки, то антимикотики; если вирусы (например, герпетический вирусный кератит) – противовирусные препараты; если акантамебный кератит – противопротозойные препараты. Аллергический кератит – прямое показание для антигистаминов. В обязательном порядке всем пациентам назначают капли на основе искусственной слезы и средства, защищающие роговицу и повышающие ее устойчивость к различным повреждающим факторам. Для купирования острого воспаления не обойтись без кортикостероидных препаратов, которые предупредят негативные последствия этого состояния.
Пигментный кератит представляет особые сложности для лечения, т.к. до сих пор нет средств, разрушающих эти окрашенные соединения. Поэтому не стоит запаздывать с консультацией офтальмолога. Для предотвращения образования пигмента используют иммуномодуляторы (так лечат пигментный кератит с учетом последних достижений офтальмологии).
Берегите свои глаза – обращайтесь к профессионалам сети клиник НИАРМЕДИК!


Патология слезных органов может быть следствием аномалий развития, повреждения, заболеваний и опухолевых разрастаний как слезопродуцирующего, так и слезоотводящего аппарата.
Заболевания слезоотводящих путей — одно из частых заболеваний придаточного аппарата глаза. Жалобы больных обычно складываются от легкого периодического слезотечения в закрытом помещении, которое усиливается в холодную погоду и на ветру, до постоянного непрекращающегося выделения гноя из слезного мешка и флегмоны окружающей его клетчатки, осложняющейся долго не заживающей фистулой.
Слезотечение является косметическим недостатком, а при гнойном воспалении слезоотводящих путей представляет угрозу для самого глаза, в частности для роговицы, с последующим нарушением зрения.
Различают следующие патологии слезопродуцирующего аппарата. Пороки развития слезной железы проявляются ее недостаточным развитием, отсутствием и смещением. Отсутствие или недостаток развития слезной железы приводит к тяжелым и часто необратимым изменения в переднем отрезке глаза — к серозу и потере зрения. Лечение — хирургическая пересадка в наружный отдел конъюнктивальной полости протока околоушной железы (стенонов проток). Это возможно потому, что биохимический состав слюны и слезы схожи. Смещение слезной железы происходит при ослаблении поддерживающих железу связок. Лечение оперативное - укрепление слезной железы в своем ложе. Прогноз благоприятный.
Повреждения слезной железы редки, наблюдаются обычно при повреждениях глазницы, верхнего века. Хирургическое вмешательство требуется лишь при значительном разрушении железы, выпадении ее в рану.
Заболевания слезной железы (дакриоаденит) бывает редко, чаще с одной стороны. Возникает как осложнение общих инфекций — гриппа, ОРЗ, ангины, эпидемического паротита, скарлатины, дифтерии и т. д. Бактериальный дакриоаденит вызывают проникающая травма, рожистое воспаление, гонорейный конъюнктивит, эндогенный увеит.
Острый дакриоаденит начинается с появления боли и припухлости в верхненаружном углу орбиты, обильным слезотечением. Глазная щель суживается и принимает характерную S-образную форму. При оттягивании века можно увидеть увеличенную пальпебральную часть слезной железы. В некоторых случаях уплотнение и отек железы настолько значительны, что глазное яблоко может смещаться книзу и внутрь, подвижность его ограничена. Отмечается болезненность и гиперемия наружной части верхнего века, повышение температуры тела, головная боль, общее недомогание. Может быть гиперемия и отек конъюнктивы глазного яблока. Часто наблюдаются увеличение и болезненность околоушных лимфатических узлов. Дакриоаденит обычно спонтанно разрешается, но иногда прогрессирует до нагноения и атрофии слезной железы.
Хронический дакриоаденит чаще протекает в виде синдрома Микулича: симметричное и безболезненное увеличение слезных и слюнных желез, околоушных желез с сопутствующим сухим кератоконъюнктивитом и ксеростомией (сухость во рту).
Лечение: антибиотики, сульфаниламиды, десенсибилизирующие средства, анальгетики, жаропонижающие препараты; сухое тепло, УВЧ-терапия. При абсцедровании гнойник вскрывают и очаг дренируют.
Туберкулезный дакриоаденит. Заболевание отличается от дакриоаденита другой этиологии отсутствием выраженных признаков воспаления и болевого синдрома. Слезная железа плотной консистенции, увеличена в объеме, что нередко приводит к ошибочной диагностике новообразования. Для уточнения диагноза производят пункцию и биопсию. При рентгенографическом исследовании в ряде случаев в слезной железе обнаруживаются кальцификаты. В слезной железе могут выявляться очаги окостенения с грубой соединительнотканной капсулой и петрификатами в их окружности. Очаг окостенения развивается в области казеозного распада и является очагом раннего метастазирования из первичного комплекса.
Гиперфункция слезных желез проявляется слезотечением при нормальном состоянии слезоотводящего аппарата вследствие различных рефлекторных раздражений. Повышенное слезоотделение (слезотечение, или эпифора) может быть вызвано ярким светом, ветром, холодом и т. д. (например, раздражение слизистой оболочки носа, конъюнктивы), но может быть вызвано и воспалительной реакцией самой железы. При постоянном слезотечении необходим осмотр отоларинголога для выявления и лечения специфической патологии носа и его придаточных пазух. Если слезотечение стойкое и не поддается консервативному лечению, то иногда проводят инъекции спирта в слезную железу, электрокоагуляцию или частичную аденотомию, блокаду крылонебного узла.
Лечение должно быть комплексным у врача-ревматолога и окулиста.
Заболевания слезоотводящих путей в большинстве своем характеризуются единственной жалобой на слезотечение в закрытом помещении, которое усиливается в холодную погоду и на ветру.
Сужение нижней слезной точки — одна из частых причин упорного слезотечения. Если диаметр слезной точки меньше 0,1 мм, это говорит о ее сужении. Чтобы расширить слезные точки, можно проводить повторные введения конических зондов, и если не удастся расширить их таким образом, то возможна операция — увеличение просвета слезной точки иссечением небольшого треугольного или квадратного лоскута из задней стенки начальной части канальца.
Выворот нижней слезной точки. Слезная точка нижнего века не погружается в слезное озерцо, она отвернута кнаружи. Эта патология может быть врожденной или приобретенной, может возникнуть при хроническом блефароконъюнктивите, старческой атонии век и т. д. В легких случаях выворот можно устранить за счет иссечения лоскутов слизистой оболочки конъюнктивы под нижней слезной точкой с последующим наложением стягивающих швов. Для исправления этого дефекта необходимо обучить больного правильному вытиранию слезы (кнаружи внутрь и снизу вверх). В тяжелых случаях проводят пластические операции, одновременно устраняющие выворот нижнего века.
Непроходимость слезных канальцев развивается чаще вследствие воспаления слизистой оболочки век и канальцев при конъюнктивитах. Небольшие по протяженности (1 — 1,5 мм) облитерации можно устранить зондированием с последующим введением с помощью зонда Алексеева в просвет канальца на несколько недель бужирующих нитей и трубочек. При неустранимом нарушении функции нижнего слезного канальца показана операция — активация верхнего слезного канальца. Операция заключается в том, что, начиная от верхней слезной точки, иссекают полоску внутренней стенки канальцев до внутреннего угла глазной щели. При этом слеза из слезного озера будет сразу попадать во вскрытый верхний слезный каналец, что позволит предупредить слезостояние.
Воспаление канальца (дакриоканаликулит) чаще возникает вторично на фоне воспалительных процессов глаз, конъюнктивы. Кожа в области канальцев воспаляется. Отмечаются выраженное слезотечение, слизисто-гнойное отделяемое из слезных точек. Лечение каналикулитов консервативное, в зависимости от вызвавших причин. Воспаление слезного канальца — обычно хроническое, чаще грибковое. Это наиболее часто встречающиеся офтальмомикозы. Чаще наблюдается актиномикоз, реже — кандидоз и споротрихоз. Преимущественно поражается нижний слезный каналец, реже — оба; обычно процесс односторонний. Вначале появляются гиперемия слезного мясца и переходной складки, слезотечение, корочки во внутреннем углу глаза, затем возникает припухлость вдоль слезного канальца, напоминающая ячмень. Уплотнение по ходу канальца безболезненно, слезная точка расширена и отстает от глаза, наблюдается легкий выворот века. При надавливании на слезный каналец из слезной точки выделяется мутная гноеподобная жидкость, иногда с крупинками конкрементов.
В дальнейшем происходит закупорка слезной точки, растяжение канальца и его прободение. Микоз слезных канальцев сопровождается упорным конъюнктивитом, не поддающимся излечению, изредка он осложняется: в процесс вовлекается роговица и слезный мешок. Грибковые каналикулиты лечат расширением канальца и удалением конкрементов с последующим смазыванием стенок вскрытого канальца 1%-ным спиртовым раствором бриллиантовой зелени или 5%-ным раствором йода. Обязательно исследуют содержимое канальца на наличие мицелия.
Повреждение слезных канальцев возможно при травме внутренней части век. Необходима своевременная хирургическая обработка, иначе возникает не только косметический дефект, но и слезотечение. Во время первичной хирургической обработки раны сопоставляют края поврежденного нижнего слезного канальца, для чего проводят зонд Алексеева через нижнюю слезную точку и каналец, устье слезных канальцев, верхний слезный каналец и выводят его конец из верхней слезной точки.
После введения в ушко зонда силиконового капилляра зонд извлекают обратным движением, и его место в слезоотводящих путях занимает капилляр. Кососрезанные концы капилляра фиксируют одним швом, образуется кольцевая лигатура. На мягкие ткани в месте их разрыва накладывают кожные швы. Кожные швы снимают через 10—15 дней, кольцевую лигатуру удаляют спустя несколько недель.
Заболевания слезного мешка — дакриоцистит, который чаще всего вызывает непроходимость носослезного протока. Различают хронический и острый дакриоцистит, врожденный дакриоцистит.
Дакриоцистит врожденный и новорожденных. Слезоносовой канал развивается из эпителиального тяжа, который затем превращается в трубку. Нижний носовой конец трубки во время всей утробной жизни закрыт перепонкой, которая открывается лишь к моменту рождения. Но бывает, что к моменту рождения не открывается (вследствие аномалии развития) носовое устье носослезного протока, которое в таких случаях заканчивается слезным мешком. Спустя несколько дней после рождения первыми признаками непроходимости слезноносового канала являются слезостояние и слезотечение на воздухе. В дальнейшем появляется слизистое отделяемое, которое скапливается у внутреннего угла глазной щели. При этом конъюнктива век гиперемирована. При надавливании на область слезного мешка из слезных точек выделяется его содержимое. Болезнь может привести к развитию настоящего дакриоцистита с гнойным отделяемым, но чаще она заканчивается благополучно, так как перепонка, закрывающая выход из слезоотводящих путей, восстанавливается.
У детей заболевания слезоотводящих путей часто бывают причиной хронических конъюнктивитов, флегмоны слезного мешка и орбиты. Поражения роговицы, септикопиемии и т. д. Неизлечимые дакриоциститы постепенно приводят к необратимым анатомическим изменениям слезных путей, которые со временем исключают успех консервативного лечения. Лечение рекомендуется начинать с энергичного массажа слезного мешка снаружи, у внутреннего угла глазной щели, сверху вниз. От толчкообразного надавливания на содержимое слезного мешка разрывается мембрана, закрывающая выход из носослезного протока, и восстанавливается проходимость слезоотводящих путей. Для предупреждения инфицирования содержимого слезного мешка нужно рекомендовать закапывание в конъюнктивальный мешок 20%-ного раствора альбуцида или пенициллина. Если с помощью массажа не удается восстановить проходимость слезноносового канала, то больного ребенка необходимо направить к глазному врачу для зондирования этого канала.
Эндоназальное ретроградное зондирование надо начинать с двухмесячного возраста. Без анестезии, под контролем зрения хирургический пуговчатый зонд, изогнутый на конце под прямым углом, вводят по дну носа до половины длины нижнего носового хода. При выведении пуговчатого зонда плотно прижимают к своду нижнего носового хода отогнутый конец зонда и перфорируют препятствие в устье носослезного протока, затем зонд извлекают. После зондирования промывают слезные пути раствором антибиотика. Это ускоряет процесс восстановления нормального слезоотведения. При отсутствии эффекта повторные зондирования проводят с интервалом 5—7 дней. Трехкратное зондирование оправдано до шестимесячного возраста. Отсутствие ретроградного зондирования заставляет переходить к лечению зондированием снаружи зондом Боумена № 0 или № 1. После расширения слезной точки коническим зондом вводят горизонтально зонд Боумена по канальцу в мешок. Затем переводят его в вертикальное положение и продвигают вниз по носослезному протоку, перфорируя в нижней его части не рассосавшуюся к моменту рождения мембрану. При отсутствии эффекта и от этого лечения детям старше двух лет производят дакриоцисториностомию (см. ниже).
Хронический дакриоцистит всегда представляет опасность для глаза, во-первых, потому, что даже при незначительном случайном повреждении эпителия роговица может инфицироваться гнойным отделяемым слезного мешка, что приводит к развитию гнойной язвы роговой оболочки, во-вторых, он может вызывать флегмону слезного мешка. Возникшая ползучая язва роговицы может привести к стойкому нарушению зрения. Тяжелые осложнения могут возникнуть и в том случае, если гнойный дакриоцистит остается нераспознанным перед полостной операцией на глазном яблоке.
В этиопатогенезе дакриоцистита играют роль многие факторы: профессиональные вредности, резкие колебания температуры окружающей среды, заболевания носа и придаточных пазух, травмы, снижение иммунитета, вирулентность микрофлоры, диабет и т. д.
Наличие дакриоцистита особенно опасно у точильщиков, сверлильщиков, работников сельского хозяйства, глаза которых часто ранятся частицами наждака, металла, колосьями злаков и т. д. Дакриоцистит представляет собой большую опасность и при операциях на глазу, особенно в тех случаях, когда вскрывается глазное яблоко (операция катаракты, глаукомы и т. д.).
В указанных случаях необходимо тщательное обследование слезного мешка. При рентгенологическом исследовании с контрастной массой на снимке можно хорошо видеть слезный мешок, его размеры, форму, наличие полипов в нем и т. д.
Эндоназальная дакриоцисториностомия по Весту с модификациями также выполняется под местной анестезией.
Для правильного ориентирования в положении слезного мешка медиальную стенку слезного мешка и слезную косточку прокалывают зондом, введенным через нижний слезный каналец. Конец зонда, который будет виден в носу, соответствует задненижнему углу слезной ямки. На боковой стенке носа, впереди средней носовой раковины, выкраивают соответственно проекции слезной ямки лоскут слизистой оболочки носа размером 1 х 1,5 см и удаляют его. В месте проекции слезного мешка удаляют костный фрагмент, площадь которого 1 х 1,5 см; зондом, введенным через слезный каналец, стенку слезного мешка рассекают в виде буквы "С" в пределах костного окна и используют для пластики соустья. При этом открывается выход для содержимого слезного мешка в полость носа.
Оба способа (наружный и внутриносовой) обеспечивают высокий процент излечения (95—98%). Они имеют как показания, так и ограничения.
Внутриносовые операции на слезном мешке отмечаются небольшой травматичностью, идеальным косметическим эффектом, меньшим нарушением физиологии системы слезоотведения. Одновременно с основной операцией можно устранить анатомические и патологические риногенные факторы.
Такие операции успешно проводят в любой стадии флегмонозного дакриоцистита.
В последние годы разработаны эндоскопические методы лечения: эндоканаликулярная лазерная и внутриносовая хирургия с применением операционных микроскопов и мониторов.
При комбинированных нарушениях проходимости слезных канальцев и носослезного протока разработана каналикулориностомия с введением на длительный срок в слезоотводящие пути специальных трубок, нитей и т. д.
При полном разрушении или облитерации слезоотводящих путей выполняют лапориностомию — создание нового слезоотводящего пути из слезного озера в полость носа с помощью лапопротеза из силикона или пластмассы, который вводят на длительный срок. Посте эпителизации стенок лапостомы протез удаляют.
Острое воспаление слезного мешка. При хроническом гнойном дакриоцистите, особенно при наличии стенок растянутого слезного мешка, патогенные микробы проникают через воспаленную слизистую оболочку и слущенный эпителий в подлежащий аденоидный слой и вызывают воспаление клетчатки, окружающей слезный мешок. Такое состояние называется острым дакриоциститом, или флегмоной слезного мешка.
Заболевание чаще возникает как обострение хронического дакриоцистита, но может развиться и без предшествующего хронического воспаления слезоотводящих путей при проникновении инфекции из воспалительного очага на слизистой оболочке носа или в околоносовых пазухах.
При флегмоне слезного мешка в области внутреннего угла глазной щели соответствующей половины носа и на щеке появляется значительный отек, гиперемия кожи. Веки становятся отечными, глазная щель сужается или полностью закрывается. Область слезного мешка резко болезненна. Клиническая картина напоминает таковую при роже, но отличается от нее отсутствием резкого ограничения от здоровой ткани.
Флегмона слезного мешка сопровождается повышением температуры, головной болью, общим недомоганием. Спустя несколько дней инфильтрат размягчается, в центре появляется флюктуация, формируется абсцесс, который может вскрыться через кожу наружу. Гной опорожняется, отек и воспалительные явления стихают, отверстие вскрывшейся флегмоны или рубцуется, или остается фистула, через которую выделяется слеза.
Если гнойник сформировался и появилась флюктуация, его необходимо вскрыть через кожу и назначить перевязки с гипертоническим раствором поваренной соли. После перенесенного острого дакриоцистита появляется тенденция к повторным вспышкам флегмонозного процесса. Чтобы этого не допустить, в спокойном периоде выполняют радикальную операцию — дакриоциториностомию.
В разгар воспаления назначают антибиотики (ампициллин) внутрь, сульфаниламиды, анальгетики (аспирин, тиленол), закапывание в конъюнктивальный мешок 30%-ного раствора альбуцида, сухое тепло, УВЧ на область слезного мешка.
Читайте также:


