Виды инфекций на шее
Дерматит на шее не просто представляет собой косметическую проблему, но и свидетельствует о серьезных нарушениях функционирования внутренних органов и систем. Избавиться от болезни поможет своевременно проведенная диагностика и комплексное лечение заболевания. При неправильном или несвоевременном лечении болезнь может перейти в хроническую стадию, а также спровоцировать переход очагов поражения на другие части тела и лицо.
Причины дерматита на шее у взрослого
При постановке правильного диагноза учитываются основные факторы, которые могли спровоцировать возникновение заболевания. Основными причинами, по которым возникает дерматит на шее, считаются такие:
- воздействие аллергена;
- сильная чувствительность кожи;
- пониженный иммунитет.
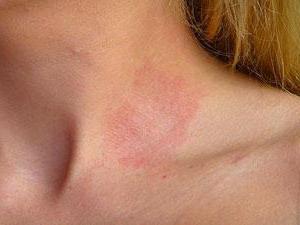
Аллергия может быть спровоцирована пищевыми продуктами, пыльцой некоторых растений, шерстью животных, бытовой химией. При хорошей иммунной системе организм легко справляется с раздражителями. Кроме того, дерматит на шее может быть спровоцирован ношением синтетической одежды, некачественной бижутерии.
Основные симптомы заболевания
Дерматит на шее у взрослого начинается с покраснения, что говорит о протекании воспалительного процесса. Воспаление может затрагивать одну область или носить опоясывающий характер. Заболевание протекает в несколько стадий. Первоначальная характеризуется покраснением кожи, а затем со временем появляется сыпь ярко-красного цвета. Со временем могут возникать такие симптомы, как:
- возвышающиеся над кожей образования;
- небольшие полосные высыпания;
- пузырьки с гнойным содержимым;
- сильный зуд;
- раздражение.
Дерматит на шее может быть нескольких видов. Вторичные образования приводят к образованию ранок и язв, которые на протяжении длительного времени не заживают.
Атопический дерматит у взрослых
Фото атопического дерматита на шее у взрослого человека позволяет увидеть, как именно протекает это хроническое заболевание и что для него характерно. Это заболевание относится к незаразным. Еще несколько десятилетий назад эта болезнь возникала только в детском и подростковом возрасте, однако сейчас это нарушение встречается у взрослых людей.
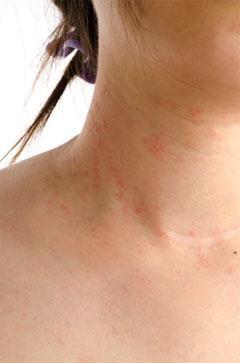
Диагностировать наличие заболевания можно по наличию сильной зудящей сыпи на шее. Зуд может быть настолько интенсивным, что приводит к негативным воздействиям на нервную систему, а также приводит к бессоннице. Больной, который находится в таком состоянии, или сильно заторможен, или чрезмерно возбужден.
При расчесывании воспаленного участка повреждаются кожные покровы, именно поэтому у взрослых к атопическому дерматиту зачастую присоединяется инфекция, а на месте лопнувших пузырьков образуются трещины, отечность, гнойнички. Кроме того, может присоединяться крапивница, конъюктивит, бронхиальная астма. Болезнь носит хронический характер, протекая с чередованием периодов ремиссии и обострения. При контакте с аллергенами может возникнуть обострение заболевания.
Атопический дерматит возникает по причине плохой наследственности, то есть в случае наличия заболевания у одного или обоих родителей. Кроме того, спровоцировать возникновение заболевания могут такие факторы, как:
- сильная чувствительность к пище;
- наличие пыли и шерсти животных в доме;
- контакт с пыльцой растений;
- ношение синтетической одежды.
Кроме того, атопический дерматит может возникнуть у взрослых и при приеме определенных медикаментозных препаратов. Поставить правильный диагноз может только квалифицированный доктор-дерматолог после проведения комплексного обследования. Для постановки точного диагноза доктор назначает анализы на иммуноглобулины.
Атопический дерматит у взрослого человека сигнализирует о нарушениях функционирования иммунной системы, что отражается на всем организме. Лечение подразумевает под собой применение медикаментозных препаратов, средств местной терапии, а также системную терапию.
Себорейный дерматит у взрослых
Сальные железы придают коже особую мягкость и эластичность, однако при чрезмерном их функционировании могут активно развиваться грибки. В основном это заболевание встречается у женщин, и происходит это по причине резкого снижения женских гормонов в организме. Заболевание также возникает в результате бесконтрольного применения гормональных препаратов, недостатка витаминов, а также наличия хронических заболеваний.
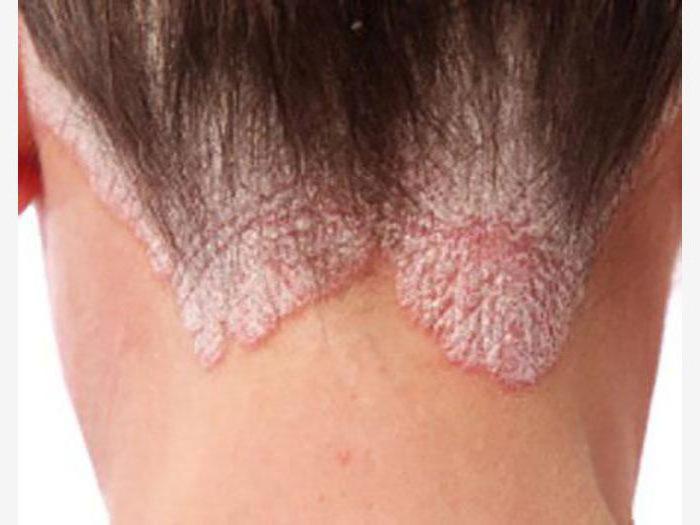
Заболевание характеризуется наличием сильного кожного зуда, а также высыпаний. В основном сыпь появляется на затылке, за ушами, на волосистой части головы. Это заболевание не всегда получается определить на первоначальном этапе, однако стоит отметить, что прогрессирует оно очень медленно. Зачастую наблюдаются такие симптомы как:
- раздражение кожи;
- покраснение кожных покровов;
- шелушение с образованием белых и желтых пятен;
- сильная чувствительность и болезненность пораженной области.
Некоторые части тела могут мокнуть, что приводит к возникновению язв и трещин на коже. Если своевременно не провести комплексное лечение, то постепенно волосы начнут выпадать, что грозит облысением. При постановке диагноза доктор учитывает данные опроса больного, а также клинические данные, полученные при проведении осмотра.
Подход к лечению обязательно должен быть комплексным, так как изначально нужно устранить клинические проявления дерматита, а также избавиться от факторов, спровоцировавших возникновение проблемы.
Как выглядит дерматит на шее
Воспаленные области на кожных покровах могут иметь вид покраснений, потертостей, шелушений, пузырьков, высыпаний, ран, прыщиков. Сильный дерматит осложняется протеканием сильных воспалительных процессов, дискомфортом, зудом, болезненностью кожных покровов, отечностью.
Пузырьки неприятны тем, что после вскрытия образуют небольшие ранки, через которые проникает инфекция.
К какому доктору обратиться
Своевременно обнаружив дерматит на шее, фото которого поможет определить наличие проблемы, можно добиться больших успехов в проведении лечения. При появлении первых симптомов обязательно нужно обратиться к дерматологу. Так как это заболевание зачастую связано с реакцией организма на различного рода раздражители, то обязательно нужно обратиться к аллергологу.
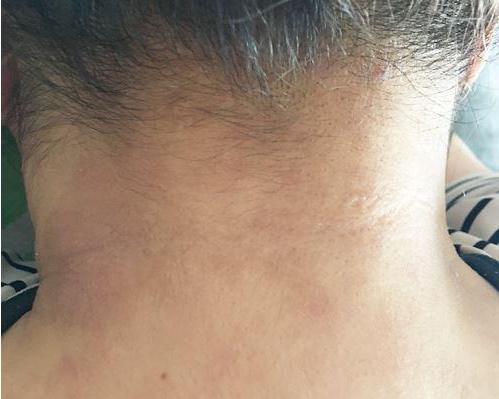
Если задействована нервная система, то может потребоваться консультация невропатолога. При нарушении функционирования внутренних органов и систем может потребоваться прохождение обследования у уролога, гастроэнтеролога, эндокринолога. Только комплексное обследование позволит поставить правильный диагноз и подобрать адекватное лечение.
Проведение лечения
При возникновении первых признаков обязательно нужно знать, чем лечить дерматит на шее, так как при несвоевременной или неправильной терапии могут возникнуть различного рода осложнения. Лечение назначается только после проведения комплексной диагностики, поэтому нужно сдать анализы для определения типа патологии.
Лечение дерматита на шее подразумевает под собой соблюдение диеты. Важно исключить из своего рациона продукты, которые имеют вредные животные жиры, а также аллергены. Кроме того, нужно укрепить иммунную систему путем применения специальных витаминных комплексов.
Важно правильно подобрать мазь от дерматита на шее, которая будет не только устранять воспалительный процесс, но также и способствовать заживлению кожи. Стоит помнить, что кожа в области шеи достаточно нежная и тонкая, именно поэтому мазь обязательно должна содержать увлажняющие компоненты.
Поможет определить наличие дерматита на шее фото. Лечение подразумевает под собой применение медикаментозных препаратов, в частности, таких как антигистаминные средства. В основном доктор назначает пациентам:
Если причиной возникновения заболевания является стресс, то обязательно нужно параллельно использовать седативные препараты, в частности, такие как "Нотта", "Персен", "Глицисед". Существуют и различные народные методики проведения терапии, однако применять их нужно очень осторожно, только после консультации с доктором. Из народных средств хорошо подойдут компрессы из листьев подорожника, ежевики, ореха.
Во время проведения терапии важно избегать открытых солнечных лучей, носить одежду с воротником только из натуральной ткани, использовать только качественные мыльные средства без отдушек. При наличии себорейного дерматита требуются специальные средства для мытья.
Детский дерматит
У ребенка дерматит на шее, фото которого явно показывает особенности протекания заболевания, возникает по самым различным причинам, так как иммунная система еще до конца не адаптирована к агрессивному воздействию внешней среды. Детский дерматит может быть разовым явлением, совершенно не опасным, а может и сигнализировать о серьезных нарушениях в организме. В любом случае если своевременно не провести комплексное лечение, то дерматит может перейти в хроническую форму, которая будет мешать человеку жить нормальной полноценной жизнью.
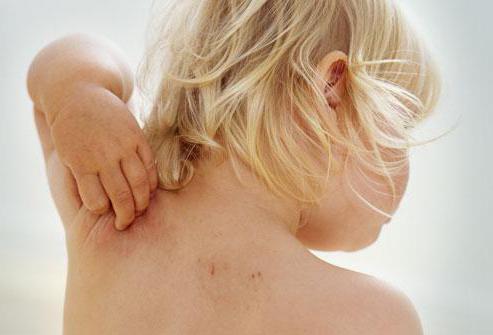
Симптомы детского дерматита практически такие же, как и у взрослых, однако клинические проявления на коже могут исчезать, а затем снова появляться. Изначально у ребенка появляется зуд кожи, а затем только воспаление и высыпания.
Существует несколько разновидностей детского дерматита, в частности:
Обязательно после первых признаков наличия дерматита нужно обратиться к доктору для постановки диагноза и проведения лечения.
Аллергический дерматит
Аллергический дерматит на шее у ребенка и взрослого не является заразным заболеванием, однако этот недуг отрицательно воздействует на многие процессы, происходящие в организме человека, не исключая при этом и иммунную систему. Проявляется заболевание в виде кожного воспаления, образования участков кожи с признаками покраснения, шелушения, отечности, сильной сухости, различных ранок и язвочек.
При появлении аллергического дерматита обязательно нужно обратиться к дерматологу и аллергологу, так как аллергены действуют очень агрессивно, что может спровоцировать различные нарушения в функционировании внутренних органов.
В зависимости от степени протекания заболевания, клиническая картина может выглядеть совершенно по-разному. Степень проявления зависит от множества факторов, в частности, таких как:
- возраст пациента;
- время воздействия аллергена на организм;
- особенности иммунной системы.
При проведении лечения обязательно нужно исключить контакт с аллергеном. Определить причину возникновения аллергического дерматита можно, сдав анализы на аллергопробу. Кроме того, доктор может назначить антигистаминные препараты и мази наружного применения для устранения зуда и воспаления.
Атопический дерматит
Атопический дерматит на шее у детей всегда сопровождается сильной сухостью кожи, зудом, наличием воспалительных процессов, покраснением пораженного участка кожи. Зачастую появляется атопический дерматит у детей младшего возраста, а полностью избавиться от дискомфорта и этого неприятного заболевания удается только лишь подросткам. В некоторых случаях это заболевание остается у человека на всю жизнь.
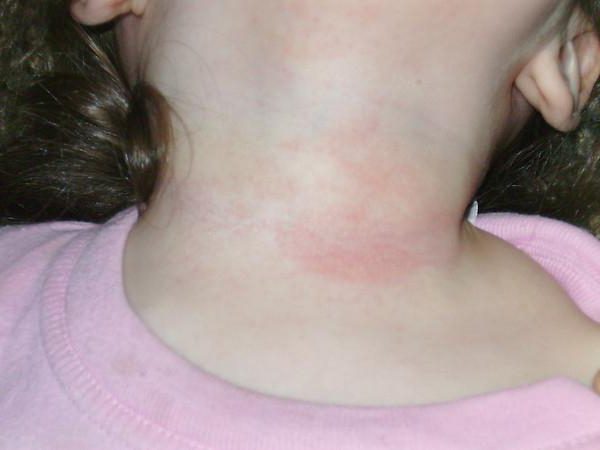
Это нарушение может появиться у ребенка после потребления в пищу молока. Наиболее часто появляются первые признаки при кормлении ребенка молочной смесью. Кроме того, спровоцировать подобное заболевание могут некоторые продукты питания. Основными признаками атопического дерматита у ребенка считаются:
- сухость и покраснение щек;
- сыпь на коже малыша;
- мокнущие участки на шее;
- наличие налета на языке;
- проблемы со стулом.
Лечение подбирается педиатром строго индивидуально, в зависимости от характера протекания болезни и подразумевает под собой применение медикаментозных препаратов, а также наружное нанесение мазей на очаги поражения.
Себорейный дерматит
Себорейный дерматит на шее у ребенка характеризуется тем, что возникает на волосистой части кожного покрова и образуется по причине повышенной работы сальных желез. Этот грибок присутствует у каждого человека, однако провоцирует заболевание только при наличии предрасполагающих факторов, в частности, таких как:
- гормональные нарушения;
- наличие вредных привычек;
- индивидуальные особенности;
- насбалансированное питание;
- юношеский возраст.
Основными симптомами заболевания считается возникновение сильного шелушения волосистой части головы. Кроме того, могут быть покрасневшие участки на голове. Для проведения диагностики достаточно только визуального осмотра, но зачастую нужно провести дополнительные исследования, чтобы исключить наличие других проблем и заболеваний.
При проведении лечения доктор назначает успокаивающие и противовоспалительные препараты наружного применения. Кроме того, важно соблюдать специальную диету и обеспечить правильный уход за кожными покровами. Хорошим средством считается фитотерапия.
Профилактика
Очень важное значение имеет профилактика. Чтобы избежать возникновения дерматита, нужно тщательно следить за своим питанием, особенно если есть склонность к аллергическим реакциям. Также нужно внимательно подбирать косметические средства, носить одежду из натуральных тканей.
Немаловажное значение имеет и питьевой режим. Потребление большого количества чистой воды позволит намного быстрее выводить токсины из организма. Обязательно нужно вести здоровый образ жизни и отказаться от вредных привычек.
Грибковые заболевания широко распространены и поражают кожные покровы тела человека. Инфекция – паразитарный грибок – проникает глубоко в ткани, нанося вред, как самой коже, так и всему организму человека. Болеют этим заболеванием люди разного возраста, и взрослые, и дети. Вылечить эту болезнь на шее совсем не просто.

При возникновении заболевания на коже появляются зудящие неэстетичные пятна разного, иногда, довольно крупного размера. На оголенных участках тела, особенно в области шеи такие образования хорошо видны и особенно не приятны. Такие пятна визуально портят внешний вид, кожа, пораженная инфекцией, постоянно чешется, отслаивается и мокнет, что вызывает дискомфорт и усложняет заболевшему человеку жизнь, снижает ее уровень.
Виды инфекции
Заболевания кожи вызываются грибками разных видов, а также дерматофитами и дрожжами.
Это микозы, которые вызывает патогенный грибок:
- Стригущий лишай или дерматомикоз. Эта инфекция и проявляется на коже в виде крупных красных пятен. Кожа, пораженная грибком, часто шелушится, внешняя часть пятна слегка приподнимается, а кожа посередине выглядит здоровой. Болезнь поражает поверхность шеи, волосистой части головы, также часто лоснящаяся зудящая сыпь спускается и ко лбу. Стригущий лишай — очень заразное заболевание. Подхватить инфекцию можно как через предметы одежды заболевшего человека, при несоблюдении правил гигиены, пользуясь чужими полотенцами и вещами, так и от домашних животных, домашнего скота.
- Опоясывающий лишай. Эта инфекция поражает волосистую кожу головы, от чего волосы выпадают, и создается впечатление, как будто их специально состригали. С области головы грибок часто переходит ниже и поселяется на шее. Инфицированию подвержены люди любого возраста. Болезнь поражает и взрослого, и ребенка. Дети больше подвержены этому заболеванию. Симптомы опоясывающего лишая – появление пятен, покраснений, волдырей с зудящими чешуйками, появление мокнущих гнойничков. Подхватить грибок можно, пользуясь чужими предметами личной гигиены: расческами, полотенцами, предметами одежды заболевшего человека.
- Микроспория. На шее, в области подбородка и на лбу часто возникают небольшие розовые пятна, которые ошибочно принимают за проявления аллергии на коже. Такие заболевания вызываются грибковыми спорами и называются микроспорией или розовым лишаем. Часто заболевание проявляется вследствие ослабления организма после перенесенных болезней и стресса.
Грибок на коже также вызывается дрожжевыми инфекциями. Дрожжи — тип микоза, вызываемый кандидозом – наиболее распространенным видом грибка.
- Опрелость. На шее появляется в виде мокнущих ранок в области кожных складок.
- Разноцветный (отрубевидный) лишай. Это вид лишая вызывается дрожжевой инфекцией – малассезией. Грибок часто поражает молодых людей. Поверхность покрывается чешуйками, которые сильно чешутся, кожа часто меняет свой цвет на розовый или красный, иногда коричневый оттенок. У людей с темной кожей пораженные участки могут казаться светлее других.
Лечение шейных грибковых инфекций
При возникновении первых симптомов на коже необходимо сражу же обратиться к дерматологу. Лечение предполагает назначение специальных противогрибковых мазей, таблеток, иммуностимулирующих лекарств, витаминов, специальной диеты.
Эти лекарственные средства помогают обезвредить грибок. Они наносятся на сухую и чистую кожу.
- Клотримазол – применяется для устранения деятельности жизнедеятельности грибка в организме. Используется для лечения взрослых, детей, беременных женщин. Для эффективного избавления от кандидоза потребуется лечение в течение 4-5 месяцев. Средство применяется еще один месяц дополнительно после того, как симптомы заболевания исчезнут, чтобы не было рецидива.
- Тридерм — мазь от микоза. В его составе гентамицин, дипропионат, клотримазол, бетаметазон. Средство наделено противобактериальным, уничтожающим грибок, противовоспалительным, сосудосуживающим и противозудным воздействием. С помощью этого лекарства лечат отрубевидный лишай, острые мокнущие воспаления. Наносят крем тоненьким слоем на болезненный участок, окружающую его ткань утром, на ночь. Не употребляется для детей 2 лет. Нельзя наносить его на ранки. Беременным применять этот крем следует с осторожностью.
- Тербинафин. Лекарство обладает характерным запахом. Активное вещество – тербинафина гидрохлорид, воздействующий на грибок трихофитон, кандида, микроспорум, эпидермофитон — эффективное лечение дрожжевых инфекций, опрелости, разноцветного лишая. Применяется для лечения взрослых, детей от 12 лет. Наносится на сухую, чистую кожу.
- Микозорал. Обладает фунгистатическим воздействием. Активное воздействующее вещество – кетоконазол, воздействует на липидный состав гриба. Улучшение состояния наступает быстро. Наносится один раз в сутки в течение 2-4 недель, этого времени достаточно, чтобы уничтожить грибок. Лечение этим средством иногда вызывает аллергические реакции: зуд, сыпь.
- Микозон. Активное действующее вещество – нитрат миконазола. Обладает бактерицидным действием на бактерии, уничтожает грибковые споры. Наносится на кожу утром и вечером. Изредка вызывает аллергические реакции. Нельзя детям до 12 лет и беременным.
- Залаин. Активное вещество — Сертаконазол. Уничтожает микоз, препятствует его распространению и расту инфекции. Наносят дважды в сутки. Лечение продолжается около месяца.
- Ламизил. В продаже в виде эмульсии, крема, мази. Активное действующее вещество – тербинафин. Наносить единожды в сутки. Лечебный эффект наступает при использовании в течение четырех недель.
- Цинковая мазь. Наносится 5 раз в день. Быстро воздействует на грибок.
- Салициловая мазь. Наносится на кожу, можно делать компресс на ночь.
- Серная мазь. Заживляет и успокаивает кожные покровы, вещество легко проникает вглубь, обезвреживая споры паразитарного грибка. Недорогое и эффективное средство в борьбе с лишаем. Курс лечения приблизительно 10 дней, наносят 1 раз в сутки перед сном.
- Экзодерил. Активное вещество – Нафтифин гидрохлорид. Препарат имеет эффект накопления в коже. Обладает противогрибковым и противобактериальным воздействием. Наносится на предварительно очищенную антисептиком кожу. Хороший лечебный эффект достигается спустя 8 недель после начала применения лекарства.
- Микосептин. Используется при лечении поражений кожи грибковой инфекцией.
- Синафлан. Лечит все хронические, особо острые воспаления. Применяется как сопроводительное средство лечения воспалений, устраняет кожный зуд. Наносится на очищенные участки. Продолжительность воздействия до 10 дней.
- Экалин. Хорошо воздействует на дерматофиты, грибки Кандида, блокирует их деятельность в организме, хорошо проникает глубоко внутрь тканей. Наносят тонким слоем утром и вечером.
Еще один ряд быстродействующих средств лечения грибка:
- Микоспрей клотримазол. Эффективный антисептик. Принцип действия в подавлении морфогенеза гриба. Инфекция блокируется на ранней стадии болезни. Лечение при помощи лосьона не вызывает аллергических реакций. Используется и для профилактики.
- Мирамистин спрей. Обладает ярко выраженным противогрибковым действием, противовирусным и антимикробным эффектом. Действие на кожу щадящее. Какие-либо противопоказания не выявлены. Применяется методом распыления на зараженную поверхность.
- Дезискраб спрей. Активные вещества — хлоргексидин биглюконат, этиловый спирт. Хорошо воздействует на дрожжевые грибки Кандида.
- Экалин спрей. Блокирует жизнедеятельность грибков. Спрей распыляют с расстояния приблизительно 10 см.
- Нафтифин раствор (Экзодерил). Противогрибковое средство — прозрачный раствор, желтоватой окраски, содержит запах спирта. Разрушает клеточные стенки спор, обладает антибактериальной активностью, поражает дрожжевой грибок. Наносят один раз в день 4 недели.
- Нитрофунгин. Раствор с резким запахом этанола. Подавляет клеточные стенки спор, устраняет зуд и воспаление. Раствор наносят с помощью ватного тампона 6 недель.
При лечении поражений используют антимикотические препараты – различные таблетки. При попадании в желудок лекарство быстро растворяется и оказывает воздействие на вредоносные бактерии изнутри, вызывая гибель большого количества паразитов.
- Флуконазол. Действует на мембрану спор, блокирует и останавливает рост инфекций внутри организма. Оказывает действие на грибки. Назначают взрослым и детям старше 15 лет. Продолжительность применения от 7 до 14 дней. Рекомендуется использовать совместно с кремом.
- Низорал. Активное вещество кетоконазол – воздействует на грибок.
- Кетоконазол. Назначают 1 раз в сутки. Помогает справляться с дрожжевой инфекцией.
Избавиться от лишая и других повреждений на шее можно с помощью средств народной медицины:
- Лук, лимон. Помогает бороться с дрожжевым грибком. Смешать их сок, нанести на заболевшие места с помощью ватного тампона.
- Смесь мяты с солью. Измельчить листья растения, смешать их с солью, нанести на кожу, оставить на 1 час, смыть.
- Отвар лопуха, хмеля, календулы. Цветы календулы (10 гр.), шишки хмеля (30 гр.), измельченный корень обыкновенного лопуха (30 гр.) залить кипятком и отварить. Протирать воспаление с помощью ватного тампона.
- Гречка. Отварить гречневую крупу 10 минут. Охлажденным отваром гречки протирать заболевшие участки шеи.
- Дубовая кора. Взять 5 столовых ложек измельченной коры, залить холодной водой (1 л). Поставить на огонь на 10 минут. Охладить и протереть.
Для лечения грибка на шее применяют комплексную терапию, используя все указанные средства.
Поверхностную инфекцию, поражающую кожу и ее производные, следует дифференцировать от инфекции глубоких тканей и висцеральных органов. Поверхностная инфекция обычно представляет собой первичное поражение кожи и ее производных, вызываемое стафилококками. Воспаление глубоких клетчаточных пространств шеи обычно развивается вследствие некроза или воспаления регионарных лимфатических узлов с возможным их абсцедированием или распространения инфекции с висцеральных органов шеи, например трахеи или пищевода.
При микробиологическом исследовании выявляют смешанную микрофлору: стафилококки, стрептококки, грамотрицательные бактерии или туберкулезную палочку.
а) Поверхностная инфекция области шеи. Фурункулы и карбункулы шеи чаще образуются у мужчин и обычно локализуются в затылочной области. Существенными предрасполагающими факторами являются сахарный диабет и алкоголизм. Лечение фурункулов хирургическое и состоит в удалении некротического стержня, при карбункуле приходится выполнять параллельные разрезы кожи с подкожной жировой клетчаткой и разрушение перемычек между гнойными карманами с последующим дренированием раны и одновременным назначением антибиотиков.
Нагноившаяся атерома и подкожная дермоидная киста могут симулировать абсцесс шеи. Их полностью иссекают после подавления инфекции с помощью антибиотикотерапии.
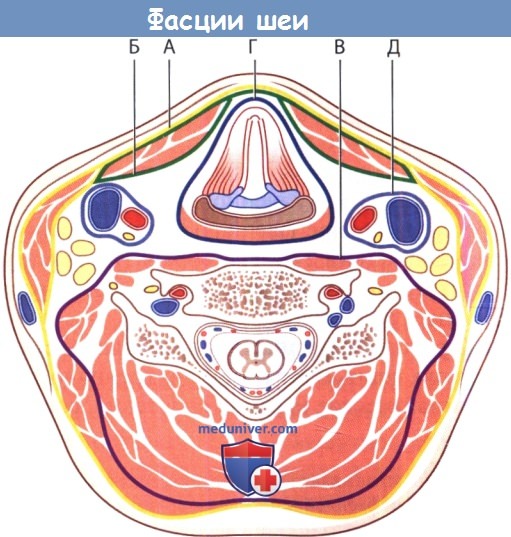
Фасции шеи. Поперечный разрез на уровне позвонка C5. Фасции, покрывающие мышцы, включают:
А - поверхностную шейную фасцию; Б - претрахеальную пластинку, или среднюю шейную фасцию;
В - предпозвоночную (превертебральную) фасцию, или глубокую фасцию шеи;
Г - висцеральную фасцию шеи; Д - сонный фасциальный футляр.
б) Абсцессы шеи. Клиническая картина. Клинические проявления абсцесса шеи определяются его локализацией. Наиболее часто абсцесс образуется в окологлоточном и поднижнечелюстном пространстве. Глубина залегания абсцесса часто делает невозможной его пальпацию. Воспаление окружающих мягких тканей нарушает их функцию, вызывает отек и связанную с ним боль, нарушение глотания, тризм и мышечную ригидность.
В анализах крови отмечаются характерные для септического воспаления изменения. При осложнении абсцесса тромбофлебитом шейных вен или септицемией появляются озноб, признаки обструкции дыхательных путей или медиастинита.
Причины и механизмы развития. Причиной образования абсцесса бывает инфекция мягких тканей головы или шеи, первичный или вторичный шейный лимфаденит, гнойный тиреоидит и нагноение кисты. Нисходящая специфическая отогенная инфекция (мастоидит Бецольда) в настоящее время встречается редко.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов исследования методами визуализации и микробиологического исследования.
Лечение абсцесса шеи. В тяжелых случаях следует незамедлительно назначить антибиотики, не дожидаясь результатов посева и определения чувствительности микрофлоры к антибиотикам. Локализацию абсцесса уточняют с помощью диагностической пункции. Аспирация содержимого абсцесса и антибиотикотерапия не могут заменить вскрытия абсцесса и полноценного его дренирования.
В дальнейшем (второй этап) выполняют дополнительные вмешательства, связанные с распространением инфекции на артерии, вены, нервы, окружающие мягкотканные образования.
в) Медиастинит как осложнение абсцесса и флегмоны шеи. Клиническая картина. Клинические проявления медиастинита включают выраженное недомогание, слабость, лихорадку, боль за грудиной или в межлопаточной области, подкожную эмфизему (образование газа) и венозный застой.
Причины и механизмы развития. Висцеральное фасциальное пространство шеи не изолировано от верхнего средостения, поэтому поспалительный процесс может из области шеи распространиться в грудную полость. Частой причиной развития инфекции по такому сценарию бывает перфорация гортаноглотки или пищевода на уровне входа в него во время диагностической эндоскопии, удаления инородного тела или операции на глоточном кармане.
Диагностика. Диагноз ставят на основании анамнеза, клинической картины, результатов рентгенографии грудной клетки, при необходимости с контрастированием водорастворимым контрастным веществом для выявления перфорации, и КТ.
Лечение. Дренируют задневерхний отдел средостения. Разрез выполняют вдоль переднего края грудино-ключично-сосцевидной мышцы и, тупо разделяя ткани, достигают пищевода. Грудино-ключично-сосцевидную мышцу и щитовидную железу отводят с помощью ретракторов и, направляя палец вдоль пищевода, проникают в задневерхний отдел средостения. Эвакуировав содержимое абсцесса, вводят дренажную трубку.
Переднее средостение дренируют из горизонтального разреза над яремной ямкой. Переднюю стенку трахеи обнажают, как при выполнении нижней трахеотомии, и пальцем проникают в переднее средостение, после чего его дренируют через трубку.
Актиномикоз представляет собой хроническое заболевание, протекающее с образованием свищей. Оно характеризуется образованием обычно безболезненных инфильтратов, главным образом в области шеи, но иногда также в области щек и дна полости рта. Кожа в области воспалительного процесса приобретает синюшный оттенок. Актиномикоз поддается лечению пенициллином.
- Вернуться в оглавление раздела "отоларингология"
Часто люди обнаруживают у себя шарик либо опухоль размерами с горошину или куриное яйцо в области шеи и не придают находке значения. Эта припухлость – воспаление лимфоузлов – свидетельствует о серьёзных болезнях. В статье пойдёт речь о том, что делать, когда лимфоузлы опухли, о причинах, симптомах и способах лечения болезней.
Что такое лимфа и лимфоузлы?
Лимфа – бесцветная жидкость без запаха. В ней находится масса лимфоцитов, немного эритроцитов. Белка в лимфе не содержится. По выполняемым функциям лимфа – это соединительная ткань, только в жидком виде. Выполняет защитную и метаболическую функцию. Циркулирует жидкость по специальным сосудам. В них содержатся специальные клапаны, которые не разрешают лимфе течь в обратном направлении.
Лимфоузлы с лимфой – биологическая система, располагающаяся на лимфатических сосудах. Они работают в качестве фильтров: не пропускают патогенные вещества к жизненно важным органам. Форма узлов бывает круглой, овальной; размер лимфоузла у здорового человека не больше 1 см. Узлы создают иммунные клетки, которые борются с вирусами и вредоносными микроорганизмами. Главные узлы лежат группами в области шеи, где выполняется защитная функция мозга.
Что такое лимфаденит?
Воспаление лимфоузлов на шее называют лимфаденитом. Опухоли узлов редко представляют собой самостоятельную болезнь. Часто подобным образом организм сигнализирует о прогрессировании инфекции. Если мучают воспаления и боли в области шеи, важно незамедлительно обратиться к специалисту, чтобы не допустить распространения болезни к структуре и оболочке головного мозга!
Выделяется четыре группы риска:
- люди с ослабленной иммунной системой;
- алкоголики;
- больные, страдающие аллергией;
- люди с проблемами со щитовидкой.
Расположение лимфатических узлов разнообразно:
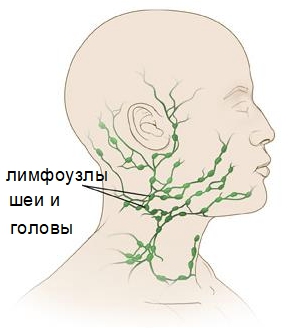
- под челюстью (челюстные);
- под подбородком (подбородочные);
- слева и справа шеи;
- на задней части шейного отдела;
- в затылке.
Группы узлов находятся в паху, подмышками. Их ещё называют лимфатическими железами.
Виды лимфаденита
Заболевание делят на пять категорий: характер воспаления, насколько узлы увеличены, каким путём инфекция получена и т.д.
- Через кровь. Инфицирование лимфоузла произошло посредством перемещения патогенного вещества через кровеносную систему.
- Контактный. Инфекция передалась путём заражения близлежащих органов.
- Механический. Инфицирование произошло из-за нарушения целостности близких тканей.
- Специфический вид. Воспаление возникает из-за наиболее часто встречающихся возбудителей, к примеру, стрептококки и стафилококки. В указанных случаях человек болеет ангиной, ОРВИ и другими похожими болезнями.
- Неспецифический вид. Возбудителями являются бактерии, патогенный грибок. Происходит резкое снижение иммунитета, поэтому врачи, помимо лечения, выписывают иммуностимулирующие препараты. Распространённые болезни при данном типе заражения – при ВИЧ, туберкулёзе.
- Острый. Быстрое возникновение воспаления чаще происходит после недавних хирургических вмешательств. Опухают быстро, при несвоевременной помощи возможны серьёзные ухудшения.
- Хронический. Болезнь протекает в течение длительного периода времени, возникает при отсутствии лечения на начальных этапах развития болезни. Чаще встречается при онкологических патологиях.
- Рецидивирующий. Начальный этап хронического воспаления. Наблюдаются отёки в области шеи, челюсти, узел будто вздулся.
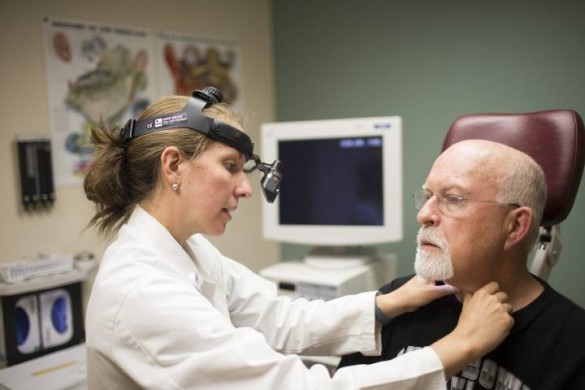
Характер воспаления. Патология узлов развивается в три этапа: первый – катаральный, далее – гиперпластический и гнойный. Первый и третий этапы делятся на подтипы.
- Катаральный. Капилляры лопаются, поэтому воспаление проходит с покраснением мягких тканей.
- Гранулематозный. На коже проявляются красные пятна, сыпь из-за смешивания сгустков кровяных телец и лимфоцитов.
- Гиперпластический. Узлы набухли до размеров в несколько см. (у здорового человека – 2-3 мм).
- Гнойный. Очаг воспаления располагается близко к лимфоузлам. При возникновении гноя лимфоузлы подвергаются заражению. Без надлежащего лечения возможен надрыв и выход гноя, распространение патогенов в важные для сохранения жизни органы.
- Сывороточный. В клетках появляется мутный осадок, лимфоузел достигает большого диаметра в короткие сроки. Снижается работоспособность иммунитета.
- Некротический. Происходит отмирание клеток и ткани. Опаснейший вид воспаления из вышеперечисленных.
Количество поражённых лимфоузлов:
- Единичный. Воспалению подверглась одна группа узлов лимфатической системы.
- Региональный. Воспалены несколько лимфоузлов.
- Тотальный. Поражены все либо почти все узлы.
Причины лимфаденита
Шейные лимфоузлы, узлы на подбородке, на челюсти воспаляются по разным причинам, самые распространённые из них:
- Простуда и все формы её осложнений.
- ЗППП.
- ВИЧ.
- Онкология.
- Нарушения в тканях соединительного типа.
- Алкоголизм.
- Проблемы с иммунной системой.
- Проблемы со щитовидкой.
- Воспаления среднего уха.
- Проблемы с полостью рта.
- При аллергии.
- Механические повреждения близлежащего участка кожи.
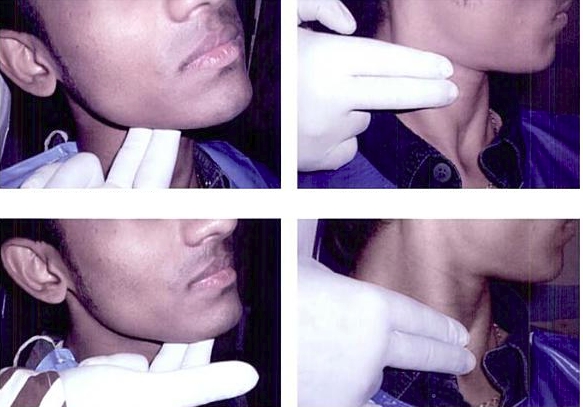
Причину воспаления реально определить по локализации поражённого лимфоузла.
На шее справа и слева:
- Инфекции горла.
- Цитомегаловирус.
- Воспаления щитовидной железы.
- Правая и левая гланда воспалена.
- Токсоплазмоз.
- Кариес.
- Вирус Эпштейн-Барра.
- Инфекционный мононуклеоз.
- Свинка.
- Краснуха.
- Воспаление среднего уха.
- Акне в ухе.
- Сывороточная болезнь.
- Воспаление суставов.
- Синдром Вагнера.
- Красная волчанка.
Симптомы лимфаденита
При ситуации, когда воспалился лимфоузел на шее, челюсти, основными признаками называют:
- поднятие температуры тела;
- при исследовании под нижней частью челюсти и в иных местах чувствуется увеличение узлов;
- головная боль;
- слабость;
- потеря аппетита;
- нечёткие контуры на нижней стороне шейного отдела;
- возникновение инфильтрата;
- отёк;
- усиление боли при повороте головы;
- болит при разговорах и глотании.
Лимфаденит протекает с симметричным увеличением лимфоузлов. Одностороннее воспаление, с правой стороны либо с левой – признак онкологии.
Такие проявления болезни при самолечении либо отсутствии мер быстро переходят из лёгкой формы в тяжёлую. При обнаружении важно обратиться к врачу.
Лимфаденит у детей
У детей лимфоузлы воспаляются гораздо чаще, чем у взрослых. Ситуация связана с простудными инфекциями: ОРЗ, ОРВИ, возможно при ангине или реакции на прививки группы АКДС. Но лимфаденит часто служит симптомом и других опасных болезней.
Симптомы у детей – сильное повышение температуры, озноб, слабость. У ребёнка теряется аппетит, появляются частные капризы, плач.
Как понять, что лимфоузлы опухли?
Вначале стоит совершить пальпацию в области шеи и попытаться прочувствовать узлы. В здоровом состоянии они незаметны и неощутимы. В опухшем состоянии узлы достигают размеров горошины либо даже куриного яйца. Если первые не так опасны и могут появиться от недавно перенесённой простуды, вторые обязаны насторожить и заставить посетить врача.
Необходимо прощупать области шеи, за ушами, под челюстью и подбородком – во всех местах скопления групп узлов.
При пальпации возможна боль, неприятные ощущения – это симптомы воспалённости лимфатических узлов. При обнаружении проблем важно обратиться к специалисту.
К какому врачу обратиться?
До выявления правильного диагноза необходимо проконсультироваться у терапевта и ЛОРа. Специалисты, исходя из причины воспаления, либо назначают лечение, либо отправляют к другим врачам:
- онкологу;
- инфекционисту;
- иммунологу;
- отоларингологу;
- стоматологу;
- хирургу.
Диагностика, лечение, профилактика
На первоначальном этапе главная задача доктора – найти первопричину болезни и начать незамедлительно лечить её, чтобы избежать дальнейших осложнений. От точности врачебных действий зависит скорость выздоровления.
Вначале терапевт делает пальпацию лимфоузлов, узнает у пациента ряд симптомов, беспокоящих его. Затем назначает клиническую диагностику.

- Анализ крови. При протекании расцвета патогенных веществ в организме человека повышается уровень нейтрофилов, СОЭ, лейкоцитов, моноцитов. При наличии гнойных процессов уровень эозинофилов и моноцитов в крови уменьшается.
- Анализы на обнаружении ВИЧ, ЗППП.
- Рентген лёгких, проба Манту.
- Биопсия.
- УЗИ, МРТ.
- Лимфосцинтиграфия. Проверка лимфотока принципом ввода под кожу контрастного вещества.
Лечение подбирается в зависимости от возраста, состояния, типа инфекции, результатов анализа. Необходимо прислушиваться к рекомендациям врача и соблюдать их, иначе воспаление лимфатических узлов перерастет в более тяжёлые формы.
Наиболее частный способ лечения лимфаденита – консервативный. Пациенту предписывается постельный режим, запрещаются долгие прогулки, в особенности в холодную ветреную и жаркую погоду, занятия спортом и активная ходьба.
Рекомендуется принимать антибиотики, выписанные врачом, находиться в состоянии покоя.
Усугубить положение пациента могут стресс, физические нагрузки, несоблюдение диеты, режима дня. Из рациона предстоит исключить:
- приправы;
- острые блюда;
- сухую, жесткую пищу;
- маринады;
- жирное, жареное;
- алкоголь, газировки.
Питание должно быть калорийным, тёплым, по текстуре и консистенции – мягким. Нельзя напрягать горло – это приведёт к осложнениям.

- каши;
- супы;
- пюре из мяса, фруктов и овощей;
- травяные отвары и чаи.
При гнойных формах воспаления опытный врач проводит вскрытие фурункула, выпускание гноя из очага. Назначают усиленную формулу антибактериальных лекарств.
При отёках врач вправе назначить физиотерапевтические процедуры лазером или током.
Важно! Ниже перечислены приблизительные списки лекарственных веществ. Запрещено принимать без назначения врача!
Базис групп лекарственных препаратов для лечения воспаления лимфоузлов – обезболивающие, противовоспалительные, антибактериальные.
- Амоксиклав, Азитромицин (антибиотики на основе пенициллинов, макролидов, фторхинолонов).
- Левомеколь, Бисептол (препараты против микробов в таблетированной и гелевой форме).
- Ремантадин, Кагоцел (противовирусные).
- Флуконазол (противомикозные).
- Найз, Нурофен (нестероидные обезболивающие).
- Цетиризин (антигистаминные лекарства).
- Димексид (обезболивающее).
- Фитолякка, Лимфомиозот (гомеопатические).
Важно! Нижеописанные средства не в состоянии вылечить увеличенные лимфатические узлы в домашних условиях. Эти способы демонстрируют исключительно эффект снятия воспаления и способствуют укреплению сил иммунитета. Чтобы обеспечить качественное и комплексное лечение, необходимо обратиться к врачу. Лечение без наблюдения специалиста грозит серьёзными последствиями для здоровья!
- Ингредиенты: 180 мл мёда, 300 мл кагора, 150 г алоэ. Листья очистить, порезать, добавить туда кагор и жидкий мёд. Оставить в холодильнике на неделю. Употреблять три раза в день по 15 мл, за тридцать минут до еды.
- Ингредиенты: 1 кг грецкого ореха листьев, 8 л прохладной воды. Добавить листья в кастрюлю, залить водой, кипятить 45 мин. на медленном огне. В отваре необходимо принять еле тёплую ванну, 30 мин.
- Ингредиенты: 100 г сала, столько же масла сливочного, мёда, 15 мл алоэ. Всё растопить, смешать. Принимать три порции в день по 15 мл, запивая горячим кипячёным молоком.
- Ингредиенты: свёкла и морковь. Выдавить сок, смешать их друг с другом в пропорции четыре к одному (больше свекольного). Принимать ежедневно по 100 мл.
- Ингредиенты: эхинацея в любом виде. Развести десять капель настойки растения в одном стакане кипятка, пить четыре стакана в день. Порошок принимать также четыре приёма в день по четверти чайной ложки.
- Ингредиенты: корень эхинацеи, раствор перечной мяты, мёд. Довести до кипения воду в размере двух стаканов, высыпать туда сухой корень эхинацеи, четыре столовых ложки и варить полчаса. После вылить раствор перечной мяты, одну четвёртую стакана, мёд. Дать настояться 5 мин. Употреблять три порции в день по две столовых ложки внутрь.
- Жадеит. Зеленый жадеит – камень, который обладает целебными свойствами. Посмотрите на его размеры – они должны соответствовать воспалённому участку. Ежедневно несколько раз прикладывать или привязывать камень к больному месту в течение 10 мин. – результат должен быть заметен сразу.
- Запрещается делать грелки, примочки и прочие процедуры, связанные с теплом. Это усугубит ситуацию развитием гнойных воспалений и осложнений.
Опухоль и боль после пройденного курса лечения на восстановительном периоде будут присутствовать на протяжении четырнадцати дней, после определённого срока все нормализуется.
Следуя нижеуказанным инструкциям, возможно избежать того случая, чтобы узел опух повторно:
- Своевременно лечить простуды, воспаления в полости рта.
- Регулярно сдавать анализы и проверяться на наличие туберкулёза, ЗППП.
- Раны необходимо незамедлительно обеззараживать, чтобы предотвратить появление гнойных процессов внутри организма.
- Правильное питание. Необходимо есть больше овощей и фруктов, исключить фаст-фуд, сладкое в большом количестве.
- Гигиена. Регулярное мытьё рук и тела позволят предотвратить попадание инфекции в организм.
- Закалка. Водные контрастные обливания повышают иммунитет.
- Регулярные физические нагрузки. Укрепление мышечного каркаса благоприятно влияет на иммунитет.
Осложнения
Без принятия мер лимфаденит имеет все шансы перерасти в тяжёлую патологию. Это означает, что возможно длительное лечение в стационаре, инвалидность или летальный исход. Из-за близкого расположения узлов к мозгу возможны его воспаления и менингит с энцефалитом.
- слоновость конечностей – увеличение какой-либо части тела из-за разрастания подкожных тканей с застоем лимфы и отёками;
- абсцесс – воспаление участков ткани с нагноением;
- медиастинит – воспаление тканей средостения;
- остеомиелит – гнойный процесс с частичным отмиранием участков кожи, вызванный бактериями или микроорганизмами;
- тромбофлебит – воспаление стенок вен с образованием тромба, закрывающего просвет;
- скоротечное развитие злокачественной опухоли;
- сепсис – гнойное заражение крови.
Лимфаденит – крайне серьёзная болезнь, при некачественном лечении человек может заработать инвалидность и даже умереть. Нельзя нарушать предписаний врача, заниматься самолечением серьёзных случаев, нагревать места, которые распухли. Всё это повышает риск злокачественных образований.
Читайте также:


