У ребенка инфекция мочевыводящих путей сколько лежать в больнице
Что такое инфекция мочевыводящих путей (ИМВП)
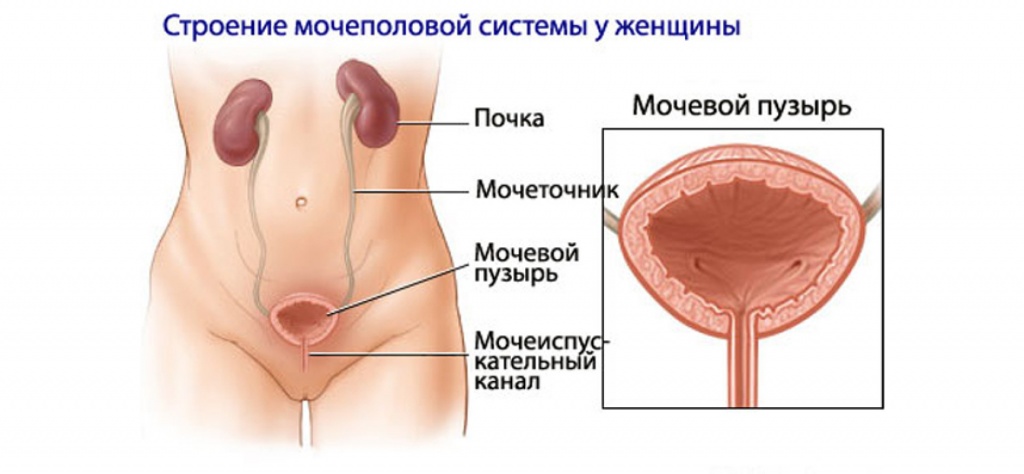
Информация для пациентов. Что такое цистит. Симптомы, клиник.
Причины ИМВП
Факторы риска инфекции мочевыводящих путей
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе - значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
Симптомы ИМВП
- Боль или жжение при мочеиспускании
- Частые позывы к мочеиспусканию (следует дифференцировать это состояние с поллакиурией)
- Боль в нижней части живота, или спины:
- Лихорадку (температуру тела выше 38 ° С)
- Лихорадку, которая может быть единственным симптомом
- Рвоту или диарею
- Плаксивость, капризность
- Значительное снижение аппетита, вплоть до отказа от еды, отсутствие прибавок веса
Диагностика ИМВП
Информация для пациентов. Что такое пиелонефрит. Симптомы и .
- лихорадка
- пиурия в общем анализе мочи
- положительный посев мочи (в диагностических титрах)

- Цистоскопии. Нередко метод входит в стандарты оказания урологической помощи, однако он крайне болезненный и не дает почти никакой информации. В подавляющем большинстве случаев - целесообразно отказаться от его проведения, и только подозрение на поражение самого мочевого пузыря (опухоль, камень, определение объема оперативного вмешательства и проч) может быть достаточным основанием для его проведения.
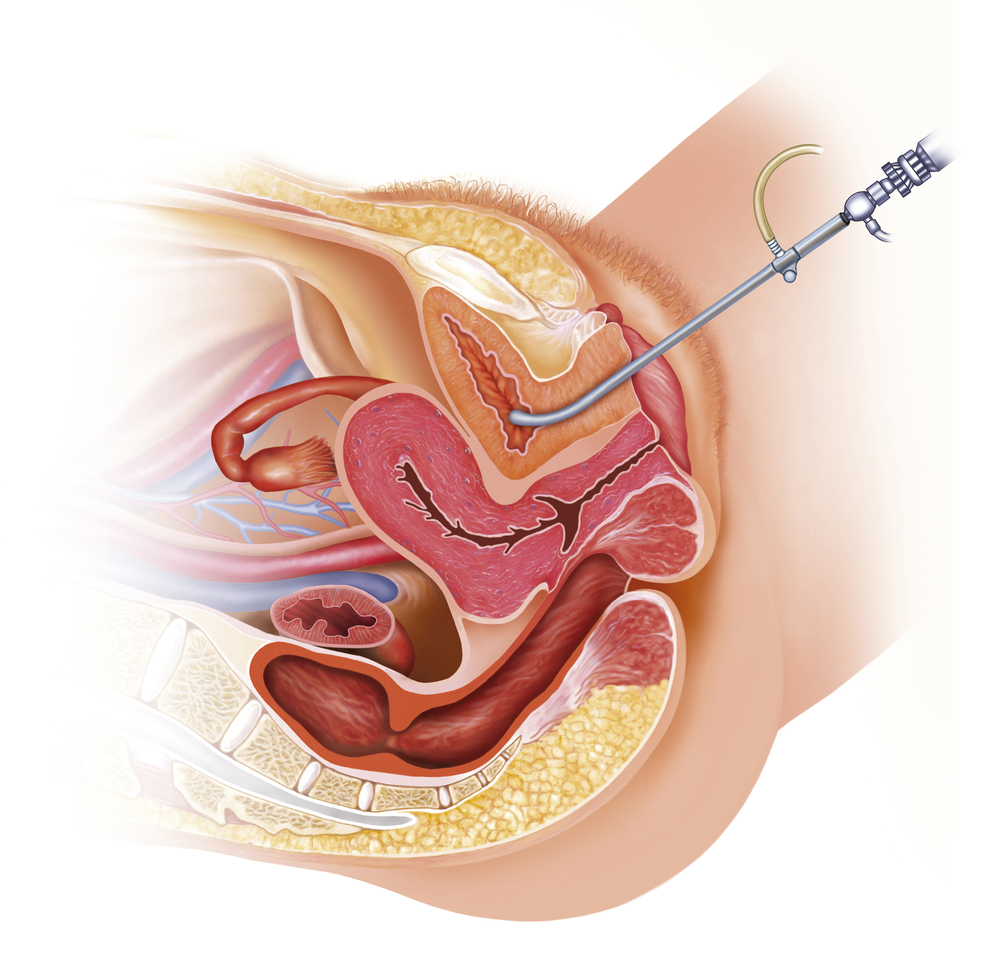
- Анализе мочи по Нечипоренко. Часто назначаемый, трудоемкий и весьма малоинформативный анализ. Не проводится в цивилизованных странах. Суть его - в четком подсчете эритроцитов и лейкоцитов в 1 мл мочи с помощью микроскопа. Диагноз ИМВП на его основании не ставится, и обычно его назначение необходимо только врачу (из-за пресловутых "стандартов", но не ребенку.
Дифференциальная диагностика ИМВП
Подробный обзор современной литературы от Бутрия Сергея Але.
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате - анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) - могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина - не тянуть долго с обращением к врачу. Выраженные неясные боли в животе - повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы - встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Лечение ИМВП
Профилактика инфекции мочевыводящих путей
Когда обращаться за помощью
Читайте также




мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.
[youtube.player]
Итак, в рассказе об инфекциях мочевых путей мы подошли к главному вопросу – проведению обследований и лечению. В прошлый раз мы обсудили все необходимые анализы (https://www.stranamam.ru/article/3374915/), теперь продолжим о других методах диагностики.
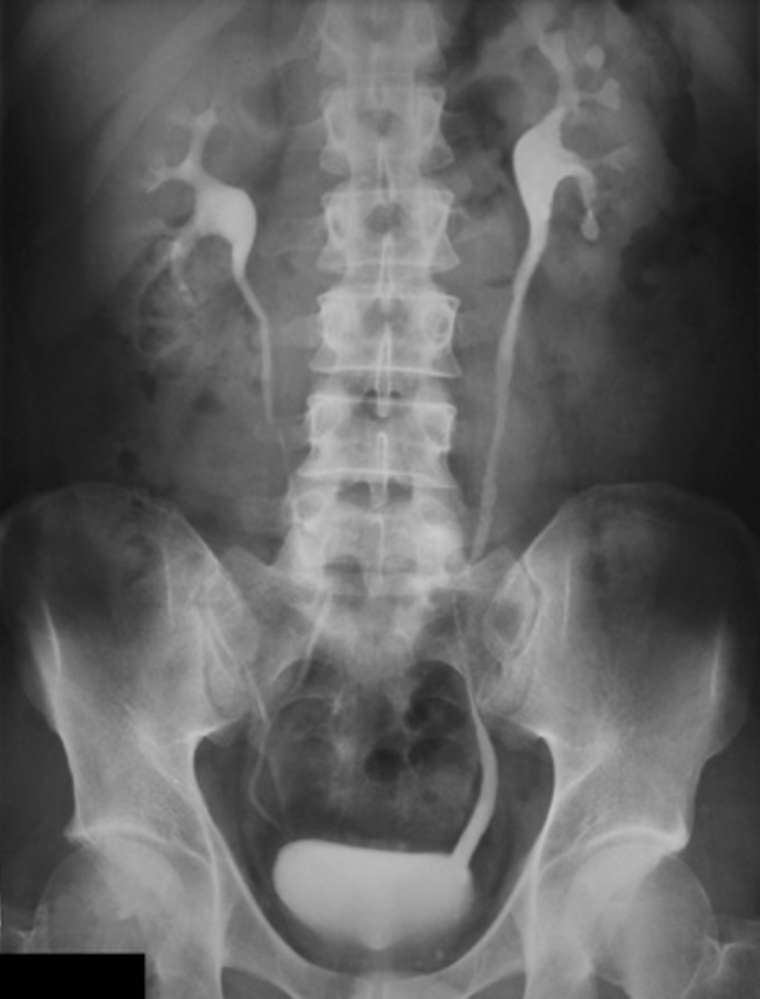
Кроме анализов необходимо провести еще и особые методы исследования, они позволяют дать точную характеристику всех нарушений почек, мочевого пузыря или мочевыделительной системы в целом. прежде всего, ребенку изменяют артериальное давление на ногах и руках, ультразвуковое исследование мочевой системы (обычно с наполненным мочевым пузырем и опорожненным) – это дает визуальную картинку проблем в почках и пузыре. Если картина не ясна или нужно уточнить вид и степень порока развития, проводят рентгенологические исследования с введением ребенку контрастного вещества – это называют экскреторной урографией (делают рентген и оценивают прохождение контраста) или микционной цистоскопией (смотрят выведение красителя в мочевой пузырь). Эти мероприятия обычно проводят при повторных и упорных инфекциях, после того, как стихнет острый процесс.
Дополнительно врач может назначить ребенку исследование почечного кровотока при помощи ультразвуковой доплерометрии – это не больно и делается как УЗИ. Однако, иногда приходится прибегать и к более серьезным методам – это осмотр мочевого пузыря и уретры с помощью эндоскопа, проведение одновременно с этим контрастных исследований (это обычно делают под наркозом). Применяют все вплоть до цистометрии, КТ и МРТ мочевой системы, особенно в серьезных и сложных случаях. деткам с больными почками обязательны консультации других специалистов, так как почки тесно завязаны с другими органами – это уролог и гинеколог для исключения проблем в половой сфере, кроме того – невролог, ЛОР-врач и офтальмолог, стоматолог, кардиолог, а если встает вопрос об операции – и даже хирург.
Как лечат детей с ИМВП.
Конечно, когда мы будем говорить далее в следующих темах о каждых отдельных болезнях, мы поговорим подробнее о конкретике лечения. Однако, для всех болезней мочевой системы есть некоторые общие принципы терапии, о которых должны знать родители.
В периоды обострения или возникновения острой мочевой инфекции, в зависимости от тяжести состояния, дети лечатся или в стационаре (обычно до 2-3 лет) или дома, под четким и строгим контролем врача. После того, как малыша выписывают из стационара, его потом еще определенное время будет наблюдать уролог или нефролог поликлиники, все процедуры и назначения специалиста необходимо будет выполнять. ИМВП может обостряться от любой острой инфекции, поэтому родителям нужно будет беречь малыша от простуд и кишечных инфекций. Особо опасны для болезней мочевой системы такие болезни, как грипп и ангина, ОРВИ и хронические очаги инфекции. таким детям регулярно предлагают проходить специалистов и пролечивать имеющиеся рассадники инфекции – это кариозные зубки, миндалины с воспалением, околоносовые пазухи и аденоиды.
Ребенок, перенесший ИМВП, должен быть хотя бы первое время отстранен от тяжелых нагрузок – ему нельзя участвовать в соревнованиях, бегать и прыгать, купаться в бассейне, загорать или купаться в открытых водоемах, сильно уставать и недосыпать. После выписки из стационара необходимо будет заниматься первое время лечебной физкультурой и специальной гимнастикой. Со временем эти ограничения будут сняты, просто ткани мочевой системы надо восстановиться.
Общие терапевтические методы.
Обычные протоколы лечения ИМВП подразумевают не только проведение противомикробной терапии и применения других методов терапии, но и организацию режима ребенка, и его правильное питание. Мы уже говорили, что вопросы госпитализации решаются исходя из тяжести болезни малыша, риска формирования у него осложнений и возможностей семьи в обеспечении ухода за крошкой. Обычно до годика мы стараемся всех детей госпитализировать – риск очень велик, а далее исходим уже из ситуации. На время активности процесса и лихорадки ребенку необходимо лежать – меньше риск разнесения инфекции и осложнений, если это циститы или только высевание в анализах микробов (бактериурия без симптомов) в больницу вас не положат.
При развитии ИМВП применяется группа препаратов – антибиотики с учетом высева микробов и чувствительности, противовоспалительную терапию, снимающие аллергический фон и препараты для стабилизации клеток и прекращения их повреждения.
Чтобы правильно провести антимикробную терапию, необходимо три принципа – перед началом лечения необходим посев мочи, чтоб корректировать лечение, исходя из этих данных, исключить и устранить все факторы, поддерживающие инфекцию в организме. Родителям нужно знать, что если при начале лечения состояние улучшилось – это вовсе не значит, что микробы полностью исчезли, бросать начатое лечение нельзя. Если не полностью просанировать мочевые пути – риск развития хронической формы, да еще устойчивой к антибиотикам возрастает. Если же при приеме антибиотика микробы все равно высеваются в моче – это говорит об их устойчивости и необходимости смены антибиотика на другой. Обычно цистит или уретрит лечится коротким курсом антибиотика, а пиелонефрит лечат длительно.
Что делать с бессимптомной бактериурией?
Зачастую принимается решение сразу ребенка не лечить, а обследовать тщательно и определиться с диагнозом. Необходимость в лечении бессимптомной бактериурии оправдана в лечении новорожденных и детей до трех лет, у них слишком высок риск ИМВП. Кроме того – показано лечение детям с аномалиями развития мочевой системы, наличии наследственной предрасположенности к почечным болезням, при хроническом цистите, при ранее выявляемых ИМВП. обычно детям первоначально дают уросептики – они мягче антибиотиков действуют. Кроме того, используется весь арсенал фитотерапии (мочегонные и уросептические сборы) и методов для стимуляции диуреза, диета и водная нагрузка. Все, чтоб максимально быстро вымыть микробов из мочевого тракта малыша.
Как наблюдают детей в поликлинике?
Дети, перенесшие ИМВ, состоят на диспансерном учете у врача-педиатра и нефролога. После стихания обострения нефролог смотрит ребенка раз в десять дней, при ремиссии болезни раз в месяц. При ремиссии, по мере окончания лечения в первые три года детей смотрят раз в квартал, в последующие годы до достижения 15 лет один-два раза в год, затем наблюдение снимают или передают в терапевтическую поликлинику.
Если за пять лет у ребенка не было ни единого эпизода ИМВП - диагноз можно снять и ребенка считать здоровым. Если же обострения были – это рассматривается как хроническая ИМВП и наблюдается до 18 лет.
Каждый квартал необходимо будет проведение общего анализа мочи и крови, а на фоне ОРВИ всегда сдают мочу для контроля. Кровь на биохимию и мочу на биохимию сдают раз в полгода, также раз в полгода делают и контроль УЗИ почек и мочевого пузыря.
Это общие данные по ИМВП, подробнее о пиелонефритах, циститах, пороках развития почек (гидронефроз, мегауретер, клапаны уретры) и некоторых других болезнях (энурез) я буду рассказывать вам далее – в других статьях, если это вам будет интересно.
[youtube.player]
В первых двух частях (https://www.stranamam.ru/article/3369309) мы с вами обсудили причины и механизмы развития инфекций мочевыводящих путей. Необходимо разобрать еще и виды, особенности течения и деления клинических форм ИМВП.
- бессимптомной бактериурии (если в моче есть одни только бактерии),
- скрытой инфекции мочевыделительной системы (когда есть микробы и лейкоциты, но нет жалоб).
- латентного течения пиелонефрита,
- а также это могут давать вульвиты, баланиты или фимозы (это проблемы на уровне половых органов девочек и мальчиков).
Ко второму варианту относят инфекции мочевой системы с клиническими проявлениями в виде нарушения мочеиспускания и его болезненности, выделения мочи малыми порциями, вплоть до капелек, с проявлениями недержания мочи днем или ночью, подпускания в трусики. Параллельно с этим отмечаются боли в области лобка и признаки дискомфорта в животе, особенно при мочеиспускании. При этом в анализах мочи проявляются признаки бактериальной лейкоцитрурии. В моче много нейтрофилов вплоть до гноя в моче), может быть кровь в моче от единичных эритроцитов до видимой на глаз, реже бывает не бактериальная лейкоцитурия (за счет раздражения солями или камушками). Обычно при таких описаниях выставляются диагнозы цистита, уретрита или простатита (у мальчиков).
К третьему варианту относятся симптомы у детей в виде приступов повышения температуры (38-39°С и выше) или постоянной субфебрильной лихорадки (37-37.5 °С), проявляются симптомы интоксикации организма в виде вялости, слабости, отказа от еды, капризности. Кроме того, проявляются боли в животе, в области боков или поясницы, они могут отдавать болями в область паха или внутренней поверхности бедра. При этом в анализах мочи будет отмечаться микробная лейкоцитурия с нейтрофилами или немикробная лимфоцитурия, реже бывают небольшое количество эритроцитов и цилиндры. Характерен и анализ крови в нем наблюдается повышение лейкоцитов, нейтрофилов и ускорение СОЭ. Обычно при такой клинической картине выставляется диагноз пиелонефрита или пиелонефрита с циститом (если при этом есть нарушения в мочеиспускании).
Подробнее о каждом виде мочевых инфекций (пиелонефрит, цистит и другие) я буду подробно говорить в отдельных статьях. А пока хотелось бы отметить особенности в течение некоторых почечных инфекций у детей в раннем возрасте, чтобы родители были насторожены в плане проявлений.
Течение пиелонефрита у малышей в первые три года жизни может быть не столь характерным, как у более старших детей. В клинической картине пиелонефрита будут преобладать симптомы токсикоза за счет нарушения выведения продуктов обмена. Могут обнаруживаться проявления нейротоксикоза с судорожной готовностью, менингеальными симптомами, усилением срыгиваний и даже рвотой при сильном токсикозе. Часто дети почти полностью отказываются от еды на фоне пиелонефрита, что приводит к потере в весе. Дети бледные, с сероватым оттенком кожи, вокруг глаз обнаруживается синева, может быть отечность век.
Зачастую пиелонефрит у детей в раннем возрасте маскируется за кишечные инфекции или расстройства пищеварения, симптомы острого живота или аппендицита, приступ кишечных колик или другие проблемы, так как одним из симптомов является боль в животе и от нее расстройство стула. При подозрении на боли в животе всегда необходимы анализы мочи и снятие диагноза пиелонефрита.
В старшем возрасте симптомы из разряда общеинфекционных проявляются уже не так резко, самыми основными из них являются подъемы температуры на фоне нормального самочувствия и полного здоровья. Это обычно бывают резкие скачки температуры с проявлением озноба, интоксикацией, на высоте приступа отмечаются боли в животе или пояснице под ребрами, при постукивании по краю нижних ребер малышу больно. Однако, пиелонефрит коварен и может быть похож на грипп или аппендицит.
Что особенного может быть у детей в течение цистита?
В сравнении с взрослыми и детьми постарше, у которых цистит – это местные проявления без температуры и токсикоза, у детей раннего возраста затрагивается, так или иначе, весь организм. Это, прежде всего, гематурия, то есть наличие в моче крови, причем иногда вплоть до видимой на глаз. Зачастую при цистите повышается температура, и наблюдаются рвота и срыгивания, отказ от еды и бледность. Очень часто на фоне болезненности в области мочевого пузыря у детей случается задержка мочи – это называют странгурией.
Мочекаменная болезнь в области почек и мочевого тракта у детей развивается гораздо реже, чем у взрослых, но исключать ее полностью нельзя. обычно камушки образуются из кристаллизованных в моче солей, которые в обычных условиях должны быть растворимы и выводиться с мочой наружу. Камни могут образоваться в ткани самой почки, в чашечках или лоханке, а также в мочевом пузыре. Образуются камни пи нарушении минерального обмена, несоблюдения диеты при мочекаменной болезни, при затруднении оттока мочи по мочеточникам при наличии врожденных пороков развития.
Зачастую на фоне мочекаменной болезни развивается пиелонефрит, так как камушки создают условия для развития и поддержания инфекции, болезнь обычно проявляется приступами болей острого характера в пояснице, которые отдают в пах и низ живота. Приступы почечной колики обычно дают рвоту, повышение температуры, нарушается мочеиспускание. Могут быть вздутие живота и задержка стула. В анализе мочи обнаруживаются эритроциты за счет травмирования мочевых путей краями камня, либо воспалением на фоне наличия камней. В большинстве случаев лечат такое состояние оперативно или дроблением и растворением камней при помощи медикаментов.
Как проводят диагностику?
Зачастую, как мы уже с вами выяснили. Проблемы в мочевыделительной системе возникают плавно и не всегда можно сразу выявить симптомы болезни. Поэтому, родители должны быть насторожены в плане ИМВП у своего малыша и тщательно следить за самочувствием ребенка. При появлении любых необычных симптомов, которые проявляются у малыша, необходимо обратиться к врачу и провести анализы.
Требуют пристального внимания следующие признаки:
- повышение температуры без признаков инфекции – скачками или постоянное субфебрильное.
- жалобы ребенка на периодически возникающие боли в области живота или поясницы, в паху или по ходу мочевых путей.
- если днем ребенок подпускает в штанишки.
- если у ребенка старше трех лет отмечается дневной и ночной энурез.
- если у него частое мочеиспускание с беспокойством.
- если у него очень редкое мочеиспускание.
При наличии подобных жалоб врач направит вас первоначально к врачу нефрологу или урологу, а тот проведет исследование мочи и многие другие мероприятия, как лабораторные, так и на особых приборах.
Для выявления активного воспаления и его степени. А также локализации процесса проводятся ряд обязательных и дополнительных методов диагностики:
- общий анализ крови и мочи.
- кровь на биохимию с изучением общего белка, белковых фракций, креатинина, мочевины и СРБ, фибриногена.
- анализы мочи по Нечипоренко с определением степени лейкоцитурии и эритроцитурии.
- посевы мочи и крови на флору с оценкой степени обсеменения.
- определение чувствительности обнаруженных микробов к антибиотикам.
- биохимию мочи с определением суточного выделения белка, солей, кальция и особых показателей для мочекаменной болезни.
Иногда для уточнения диагноза требуются и другие особые методы обследования – моча по Амбурже или Аддис-Каковскому, исследование морфологии мочевого осадка. Посевы и ПЦР мочи к хламидиям, микоплазмам и уреаплазмам, исключение грибкового или туберкулезного поражения мочевых путей, вирусных инфекций.
Если ребенок имеет постоянные обострения ИМВП – необходимо консультирование его и иммунологом и определение иммунного статуса, уровня иммуноглобулина А и системы фагоцитоза.
Обычно подобные исследования проводят на дневном стационаре или в рамках поликлиники, если же ребенок имеет выраженные клинические проявления инфекции мочевыводящих путей – его госпитализируют в нефрологическое или соматическое отделение больницы. ИМВП не заразна для других детей и ребенок не для кого не представляет опасности.
В заключительной части мы закончим разговор об обследованиях детей при ИМВП и поговорим о вопросах и основных принципах лечения подобных заболеваний.
[youtube.player]Инфекционно-воспалительные процессы в органах системы мочевыделения детей, являются насущной урологической проблемой во всем мире. Особо опасна – инфекция мочевыводящих путей у грудничка. Патология настолько распространенная, что по частоте проявления уступает разве что, простудным инфекциям.
Сегодня, из-за трудностей в диагностике и лечении, европейскими экспертами разработаны в помощь практикующим педиатрам, детским урологам и нефрологам различные положения и рекомендации, которые и в нашей стране приняты на вооружение.

Общие сведения
Актуальность проблемы обусловлена развитием частых патологий в органах мочевыделения, склонностью к почечным заболеваниям, их хронической и рецидивирующей клиникой проявления, что приводит к полному угнетению почечных функций и инвалидизации детей с самого раннего возраста. По данным статистики ВОЗ, патологии в органах мочевой системы стоят на втором месте в реестре заболеваний детей в раннем возрасте.
Эпидемиологические исследования показали, что в нашей стране распространенность нефропатий среди детей постоянно увеличивается и на сегодняшний день составляет – на 1000 здоровых детей 60 больных. Отмечается 5, 6 случаев на 10 000 детей с прогрессирующей клиникой, которые сразу попадают в группу детской инвалидности. В структуре урологических заболеваний у детей, микробно-воспалительные патологии диагностируются почти у 76% малышей.

Что характерно, подавляющее большинство из них (до 80%) являются следствием врожденных патологий, при которых, внутриутробные изменения в ОМС (органы мочевой системы) сохраняются после родов у более 70% детей и в 80% случаев, являются провоцирующим фактором развития ИМВП у малышей (возрастная группа от 0 до трёх лет). У 30% младенцев угроза инфицирования сохраняется, даже при отсутствии перинатальных патологий, что обусловлено возможностью морфофункциональной незрелостью структурных тканей почек.
Частота инфекционно-воспалительных патологий в органах мочеиспускания у младенцев мужского пола (включая пиелонефрит) выше чем у девочек, что связано с особенностью развития обструктивной уропатии (дисфункции нормального тока мочи), что проявляется гораздо раньше у мальчиков.
Статистика Европейской ассоциации урологов показывает, что заболевания у мальчиков в младенчестве (до года) составляет 3,2%, а у девочек – 2%. В дальнейшем, ситуация меняется – 30 девочек и всего лишь 11 мальчиков с ИМВП на 1000 здоровых детей.
Приведены данные зарубежной статистики педиатров и нефрологов (ESPN) – в группе обследованных почти 1200 детей с ИМВП:
- у девочек до полугода патология диагностировалась чаще чем у мальчиков в 1,5 раза;
- с полугода до года, увеличивалась вчетверо;
- а с 1 года до трёх лет, инфицирование девочек увеличивалось вдесятеро.
И отечественные, и зарубежные эксперты пришли к единому мнению – частота проявления ИМВП зависит от половой принадлежности и возраста ребенка, при этом у детишек до 1-го года она диагностируется чаще (до 15% у лихорадящих младенцев), проявляясь развитием тяжелой бактериальной инфекцией.
Разновидности ИМВП у младенцев
Существует много классификаций ИМВП, но по сравнению с классическим вариантом, применяемым в практике отечественных специалистов, наиболее удобна по отношению к грудным детям, классификация, предложенная европейскими экспертами.
Классификация по локализации очага инфекции (нижний и верхний мочевой путь):
- Цистит, характеризующийся развитием инфекционно-воспалительных очагов в слизистой выстилке моче-пузырного резервуара.
- И пиелонефрит, обусловленный развитием диффузной гноеродной инфекцией в почечных лоханках и паренхиме.
Разделение по эпизодам проявления:
- первичную инфекцию;
- повторную и рецидивирующую, подразделяющуюся в свою очередь на персистентную или неразрешенную инфекцию.
Классификация по признакам:
Разделение по осложняющим факторам:
- неосложненная ИМВП с отсутствием морфофункциональных нарушений в различных отделах мочевой системы и компетентным иммунным фагоцитозом;
- и осложненная инфекция мочевыводящих путей у новорожденных на фоне механических, либо функциональных обструкций или иных проблем в системе мочевыделения в анамнезе.
Причины развития заболевания у грудничков
Основная причина развития ИМВП у детей грудного возраста – неблагополучные факторы антенатального анамнеза (внутриутробного развития), в частности, наличие урогенитальных патологий у будущей мамочки, являющиеся предпосылкой для развитию инфекционных процессов в ОМС у ребенка:
- Непосредственное внутриутробное инфицирование, либо во время родов.
- Наличие у матерей новорожденных хламидиоза и микоплазмоза (основная причина формирования хронического пиелонефрита у младенцев, по данным статистики у 14% детей).
- Процессы гестоза беременных, вызывающие дестабилизацию клеточных мембран в структуре нефронов у эмбриона с последующим развитием нефропатий.
- Нарушение иммунной системы новорожденных, обусловленное наличием антигенных белков, недостаточностью центральных регуляторов иммунитета Т-лимфоцитов, либо преобладанием их помощников – лимфоцитов-хелперов.
- Различный генезис внутриутробных гипоксий, вызывающих глубокие расстройства в физиологических и биохимических процессах у новорожденных, проявляясь у 39% младенцев морфологическими изменениями в структуре почечных тканей и нарушением их функциональных возможностей.
- Провоцирующим фактором служат – недостаточный гигиенический уход за ребенком, переохлаждение, уродинамические нарушения (обструкции, рефлюкс, врожденные аномалии мочевых путей, генетическая предрасположенность к инфекциям).
Не отбрасывается и гипотеза влияния внутриутробных вирусных инфекций на развитие ИМВП (Коксаки, грипп, парагрипп, вирус-РС, аденовирус, цитомегаловирус, 1-й и 2-й тип герпеса), что рассматривается, как способствующий фактор инфекционного присоединения. Среди возбудителей инфекционно-воспалительного процесса у детей абсолютно доминирует кишечная бактерия семейства E.coli (в 75%), представители грам (+) и грам (-) микроорганизмов анаэробы и др.
По мнению исследователей, из Швеции, дебют ИМВП у малышей, обусловлен ранним (первое полугодие) переводом детей с грудного на искусственное кормление, что увеличивает риски инфицирование через пищу.
Как распознать ИМВП у грудничка
У младенцев клиника заболевания малозаметна и смазана, поэтому распознать ее сразу сложно. К тому же единственным симптомом инфекции мочевыводящих путей у грудничков часто выступает высокая температура. Коварство инфекции – ее быстрое развитие. Длительное отсутствие лечения чревато опасными последствиями.
Инфицирование уретры, при отсутствии своевременного лечения, всего за несколько дней способно перейти на почечные ткани, дестабилизировать их работу и проявиться в виде пиелонефрита. Даже эффективная терапия почечного поражения не дает гарантии полного излечения и восстановления их функции. Поэтому, очень важно вовремя распознать болезнь.

У детей грудного возраста, кроме высокой лихорадки, инфицирование ОМС проявляется:
- темной с неприятным запахом мочой;
- нарушением в процессах мочеиспускания (дизурия, странгурия);
- капризностью, плаксивостью и раздражительностью;
- диспепсическими нарушениями в виде тошноты, рвоты, неспокойным сном, вздутием животика и диареи;
- общей слабостью;
- ослаблением сосательного рефлекса или полным отказом от еды;
- сероватым оттенком кожных покровов.
Основные диагностические методики
Для грудничковых малышей применение лабораторного мониторинга урины, при диагностическом поиске ИМВП, в основном, становиться невозможным и не применяется. Обычное выявления лейкоцитурии и бактериурии, как основной показатель, в данном случае, не срабатывает.
В младенческом периоде, редко какие детки приучены к горшку и получить стерильный образец мочи довольно сложно. Сборы мочи при помощи различных методик не исключает риск высокого уровня загрязнения, что чревато ложноположительным результатом.
К тому же, использование катетеризации или метода надлобковой пункции для взятия проб урины у младенцев, довольно сложный и болезненный для ребенка процесс, с риском занесения дополнительной инфекции. Поэтому основным направлением в диагностическом поиске, являются:
- Клинический и биохимический мониторинг образца крови, определяющего наличие бактериальной инфекции в почечных лоханках.
- УЗИ – позволяющего классифицировать наличие осложненной, либо неосложненной инфекции.
- Микционную цистографию – выявление патологических изменений в системе мочевыделения.
- Диагностическое обследование методами статистической и динамической радиоизотопной нефросцинтигафии, выявляющие очаговое наличие нефросклероза, застоя урины и причин уро динамических нарушений, препятствующих нормальному оттоку урины.
Терапия ИМВП у грудничков
Основная методика терапии ИМВП у грудных младенцев обусловлена:
- максимально ранним назначением антибактериальных ЛС с учетом резистентности микроорганизмов;
- своевременным выявлением и коррекцией уродинамических нарушений;
- длительной антимикробной профилактикой рецидивирующих процессов;
- контролированием кишечных функций;
- снижением дозировки антибактериальных средств в соответствии с показателями почечной эффективности.
Больные малыши должны находится под постоянным наблюдением врача, поэтому их лечение должно проводиться в условиях стационарного контроля.
Меры профилактики
Выполнение родителями простых рекомендаций по уходу за малышом, поможет предотвратить развитие заболевания. Профилактические рекомендации включают:
- Обеспечение как можно длительного питания младенца материнским молоком, так как молоко матери, является отличной защитой детского организма от влияния инфекций.
- Разумный подход к введению прикорма. Ввиду несовершенства детской пищеварительной системы, необходимо постепенное расширение детского рациона, с постоянным контролем стула малыша. Запоры и несвоевременное выведение токсинов из организма – отличная предпосылка для инфекционного внедрения. Предпочтение следует отдавать фруктовым и овощным пюре, постепенно добавляя в рацион каши из цельных злаков.
- Во избежание застойных процессов в почках, следует на протяжении всего дня поить ребенка простой водичкой.
- Большое значение в профилактике занимает гигиена малыша. Она заключается в ежедневном подмывании ребенка с использованием только средств детской гигиены и категорического исключения щелочных агрессивных средств.
- Смена подгузника всегда должна сопровождаться обработкой промежности ребенка влажной салфеткой, после чего хороши воздушные ванны, чтобы кожа малыша подышала.
- Ежедневная смена белья – обязательна.
- Не следует оставлять надолго малыша на полу. Берегите его от переохлаждений.
Серьезность ИМВП у деток грудного возраста не стоит недооценивать. Даже без четко выраженной клинической картины, заболевание может проявиться неожиданными последствиями в самые короткие сроки. Лишь немедленное обращение за медицинской помощью, оградит ребенка от тяжелых осложнений.
[youtube.player]Читайте также:




