Системная красная волчанка васкулиты склеродермия
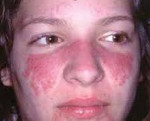
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения. Лечение и диагностика системной красной волчанки осуществляются совместными усилиями ревматолога и дерматолога. Диагноз СКВ устанавливается на основании типичных клинических признаков, результатов лабораторных анализов.
Общие сведения
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения.
Развитие и предполагаемые причины системной красной волчанки
Точная этиология красной волчанки не установлена, но у большей части пациентов обнаружены антитела к вирусу Эпштейна-Барр, что подтверждает возможную вирусную природу заболевания. Особенности организма, вследствие которых вырабатываются аутоантитела, также наблюдаются почти у всех больных.
Гормональная природа красной волчанки не подтверждена, но гормональные нарушения ухудшают течение заболевания, хотя спровоцировать его возникновение не могут. Женщинам с диагностированной красной волчанкой не рекомендован прием пероральных контрацептивов. У людей, имеющих генетическую предрасположенность и у однояйцевых близнецов заболеваемость красной волчанкой выше, чем в остальных группах.
В основе патогенеза системной красной волчанки лежит нарушение иммунорегуляции, когда в качестве аутоантигенов выступают белковые компоненты клетки, прежде всего ДНК и в результате адгезии мишенью становятся даже те клетки, которые изначально были свободны от иммунных комплексов.
Клиническая картина системной красной волчанки

При красной волчанке поражается соединительная ткань, кожа и эпителий. Важным диагностическим признаком является симметричное поражение крупных суставов, и, если возникает деформация суставов, то за счет вовлечения связок и сухожилий, а не вследствие поражений эрозивного характера. Наблюдаются миалгии, плевриты, пневмониты.
Но наиболее яркие симптомы красной волчанки отмечаются на коже и именно по этим проявлениям в первую очередь и ставят диагноз.
На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. 
Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер. При красной волчанке особенностью фотодерматозов является наличие гиперемированного венчика, участка атрофии в центре и депигментации пораженной области. Отрубевидные чешуйки, которыми покрывается поверхность эритемы, плотно спаяны с кожей и попытки их отделить, очень болезненны. На стадии атрофии пораженных кожных покровов наблюдается формирование гладкой нежной алебастрово-белой поверхности, которая постепенно замещает эритематозные участки, начиная с середины и двигаясь к периферии.
У некоторых пациентов с красной волчанкой поражения распространяются на волосистую часть головы, вызывая полную или частичную алопецию. Если поражения затрагивают красную кайму губ и слизистую оболочку рта, то очаги поражения представляют собой синюшно-красные плотные бляшки, иногда с отрубевидными чешуйками сверху, их контуры имеют четкие границы, бляшки склонны к изъязвлениям и причиняют боль во время еды.
Красная волчанка имеет сезонное течение, и в осенне-летние периоды состояние кожи резко ухудшается из-за более интенсивного воздействия солнечного излучения.

При подостром течении красной волчанки наблюдаются псориазоподобные очаги по всему телу, ярко выражены телеангиэктазии, на коже нижних конечностей появляется сетчатое ливедио (древоподобный рисунок). Генерализованная или очаговая алопеция, крапивница и кожный зуд наблюдаются у всех пациентов с системной красной волчанкой.
Во всех органах, где имеется соединительная ткань, со временем начинаются патологические изменения. При красной волчанке поражаются все оболочки сердца, лоханки почек, желудочно-кишечный тракт и центральная нервная система.
Если помимо кожных проявлений пациентов мучают периодические головные боли, суставные боли без связи с травмами и погодными условиями, наблюдаются нарушения со стороны работы сердца и почек, то уже на основании опроса можно предположить о более глубоких и системных нарушениях и обследовать пациента на наличие красной волчанки. Резкая смена настроения от эйфоричного состояния до состояния агрессии тоже является характерным проявлением красной волчанки.
У больных красной волчанкой пожилого возраста кожные проявления, почечный и артралгический синдромы менее выражены, но чаще наблюдается синдром Шегрена – это аутоиммунное поражение соединительной ткани, проявляющееся гипосекрецией слюнных желез, сухостью и резью в глазах, светобоязнью.
Дети, с неонатальной формой красной волчанки, родившиеся от больных матерей, уже в младенческом периоде имеют эритематозную сыпь и анемию, поэтому следует проводить дифференциальный диагноз с атопическим дерматитом.
Диагностика системной красной волчанки
Реакция Вассермана может быть ложноположительной, как и другие серологические исследования, что порой приводит к назначению неадекватного лечения. При развитии пневмонии проводят рентгенографию легких, при подозрении на плеврит - плевральную пункцию. Для диагностики состояния сердца - ЭКГ и эхокардиографию.
Лечение системной красной волчанки

Как правило, первоначальное лечение красной волчанки бывает неадекватным, так как ставятся ошибочные диагнозы фотодерматозов, экземы, себореи и сифилиса. И только при отсутствии эффективности назначенной терапии проводятся дополнительные обследования, в ходе которых и диагностируется красная волчанка. Полного излечения от этого заболевания добиться невозможно, но своевременная и корректно подобранная терапия позволяет добиться улучшения качества жизни пациента и избежать инвалидизации.
Пациентам с красной волчанкой нужно избегать прямых солнечных лучей, носить одежду, прикрывающую все тело, а на отрытые участки наносить крема с высоким защитным фильтром от ультрафиолета. На пораженные участки кожи наносят кортикостероидные мази, так как использование негормональных препаратов не приносит эффекта. Лечение необходимо проводить с перерывами, чтобы не развился гормонообусловленный дерматит.
В при неосложненных формах красной волчанки для устранения болевых ощущений в мышцах и суставах назначаются нестероидные противовоспалительные препараты, но с осторожностью следует принимать аспирин, так как он замедляет процесс свертывания крови. Обязателен прием глюкокортикостероидов, при этом дозы препаратов подбираются таким образом, чтобы при минимизации побочных эффектов защитить внутренние органы от поражений.
Метод, когда у пациента делают забор стволовых клеток, а потом проводят иммунодепрессивную терапию, после чего для восстановления иммунной системы вновь вводят стволовые клетки, эффективен даже в тяжелых и безнадежных формах красной волчанки. При такой терапии аутоиммунная агрессия в большинстве случаев прекращается, и состояние пациента с красной волчанкой улучшается.
Здоровый образ жизни, отказ от алкоголя и курения, адекватная физическая нагрузка, сбалансированное питание и психологический комфорт позволяют пациентам с красной волчанкой контролировать свое состояние и не допустить инвалидизации.

Системная красная волчанка (СКВ) получила свое название из-за типичного вида высыпания на лице в форме бабочки, которое в средние века считали похожим на укус волка. Это заболевание связано с выработкой антител к собственным клеткам организма. Поражаются внутренне органы (чаще почки, сердце), их оболочки, нервная система, суставы, кожа и слизистые. Характерным признаком является воспаление стенок сосудов с развитием системного васкулита.
Что такое васкулит и его проявления
Воспалительный процесс в стенке сосуда, который затрагивает все его слои, называется васкулитом. При аутоиммунных заболеваниях такие изменения отмечаются во всей сосудистой сети, поэтому болезнь является генерализованной, то есть системной. Клиническая картина определяется симптомами поражения органов, которые затрагивает патологический процесс:
- общие – слабость, потеря веса, лихорадка;
- кожные покровы и слизистые оболочки – сыпь, язвы, краснота или цианотичный оттенок;
- суставы и мышцы – артралгии и мышечные боли, отечность околосуставных тканей;
- легкие – затрудненное дыхание, кашель с кровью;
- почки – высокое давление крови, отеки, появление белка в моче;
- глаза – конъюнктивит, боль в глазах, ослабление зрения;
- сердце – кардиалгия, аритмия, нарушение кровообращения;
- нервная система – судорожный синдром, головная боль, понижение чувствительности и способности к движению;
- желудок и кишечник – тошнота, боли в животе, понос, кровотечение.
А здесь подробнее о лечении васкулита народными средствами.
Виды заболевания
Васкулит может быть самостоятельным заболеванием (первичным). Он возникает после перенесенного инфекционного процесса, под влиянием вредных условий производственной деятельности. Во многих случаях отмечается наследственная предрасположенность.
В зависимости от калибра воспаленных сосудов выделяют такие разновидности:
- капилляров, артериол и венул – это эозинофильный, микроскопический и гранулематозный ангиит, а также васкулит при ревматоидном артрите, волчанке, склеродермии;
- сосудов среднего диаметра – узелковый периартериит, синдром Кавасаки;
- крупных сосудов – артерииты Хортона, Такаясу, неспецифический.
Причины поражения при красной волчанке
Одним из типичных проявлений СКВ является разнообразное и практически тотальное поражение сосудов мелкого и среднего диаметра. В качестве этиологического фактора васкулита может быть воспалительный процесс, связанный с отложением в сосудистых оболочках иммунных комплексов. Кроме этого, повреждение возникает под воздействием выработки антител к частям мембраны клеток – фосфолипидным соединениям.
Люди из группы риска
Отмечается генетическая предрасположенность к заболеванию, поэтому если у близких родственников больного СКВ выявлено стойкое понижение лейкоцитов в крови или высокая СОЭ, то им нужно избегать прямых солнечных лучей, противопоказан солярий, нельзя принимать физиотерапевтические процедуры, препараты, содержащие ионы золота, проводить вакцинацию, вводить сыворотки.
В группу риска развития красной волчанки также входят:
- женщины в возрасте от 15 до 45 лет;
- жители Азии, Африки и Латинской Америки.
Смотрите на видео о причинах васкулита:
Симптомы наличия патологии
Самым типичным признаком васкулита является поражение кожных покровов в виде пурпурных высыпаний, красных пятен, крапивницы и деформации ногтевого ложа.
Системные проявления ангиопатии связаны с нарушением кровообращения в почках, сердце, легких, органах пищеварения. Они не отличаются от изменений, характерных для всех васкулитов. Нередко болезнь затрагивает мелкие сосуды плаценты, клубочки почек и легочные альвеолы.
Часть сосудистых нарушений не связана с воспалительной реакций, а является следствием закупорки сосудов тромбами из-за повышенной свертывающей активности крови. К ним относятся:
- ишемическая гангрена;
- инфаркты кишечника и печени, сердца, мозга;
- стойкая артериальная гипертензия почечного происхождения.
Осложнения, которые возникают без лечения
Тяжелее всего протекает васкулит почек. Развивается тяжелая форма гломерулонефрита, часть почечных клубочков гибнет, а на их месте формируется неактивная соединительная ткань. Почки теряют свою функцию по выведению токсических соединений, продуктов метаболизма, возникает прогрессирующая почечная недостаточность.
При поражении сосудов мозга изменяется психический и неврологический статус пациентов, выявляются признаки нарушения церебральной гемодинамики в виде параличей, судорог, острого психоза.
Диагностика состояния
Для постановки диагноза учитывают такие критерии:
- высыпания на щеках в виде бабочки;
- красные пятна на коже;
- язвенный стоматит;
- воспаление суставов (не менее 2);
- скопление жидкости в плевральной или перикардиальной сумке;
- обнаружение белка и цилиндров в моче;
- судорожный синдром или психоз;
- гемолиз эритроцитов, понижение лейкоцитов и тромбоцитов, появление волчаночных клеток;
- антитела к ДНК и фосфолипидам, повышение титра антинуклеарного фактора.
Лечение волчаночного васкулита
Самым эффективным способом лечения является назначение кортикостероидов по методу пульс-терапии: три инфузии Преднизолона по 1 г и одно внутривенное введение 1 г Циклофосфана. После этого переходят на таблетированные препараты. Прием гормонов должен быть до достижения признаков клинической ремиссии и нормализации анализов крови.
В схемах терапии используют и другие лекарственные средства:
- нестероидные противовоспалительные медикаменты – Ревмоксикам, Нимесил, Целебрекс;
- цитостатики – Циклофосфамид, Азатиоприн;
- антималярийные средства – Делагил, Плаквенил;
- ингибиторы фактора некроза опухоли – Этанерцепт, Инфликсимаб.
Для очистки крови от циркулирующих комплексов антиген-антитело используют гемосорбцию, плазмаферез.
Прогноз для больного
Благоприятный прогноз может быть только при ранней диагностике и своевременном назначении гормональных препаратов. Запущенные или молниеносные формы болезни сопровождаются осложнениями в виде внутренних кровотечений, тромбоэмболии легочной артерии, инфаркта с формированием в очаге грубой соединительной ткани, недостаточности работы легких, почек, печени.
А здесь подробнее о классификации васкулитов.
Васкулит при системной красной волчанке вызывает отложение иммунных комплексов в сосудистой стенке. Его проявления зависят от места расположения. Самый тяжелый процесс – в случае поражения сосудов почек. Для лечения используют кортикостероиды и цитостатики. Прогноз благоприятный только при длительной гормональной терапии.
Берутся анализы на васкулит для подбора дозировки лекарств и степени прогрессирования заболевания. О чем расскажет диагностика по анализам крови? Какие сдают лабораторные и инструментальные при геморрагическом васкулите, чтобы его определить?
Если воспалились мелкие кровеносные сосуды и капилляры на коже, это может сигнализировать о том, что начался уртикарный васкулит. Правильно разобраться в симптомах поможет врач.
Геморрагический васкулит (кожная форма) проявляется высыпанием и покраснением. Чаще всего подвержены ему дети. Как лечить и что делать?
Если появился васкулит, лечение народными средствами способно снять его проявление, а также повлиять на работу других органов. Что предложит фитотерапия?
Лечение васкулита нижних конечностей проводится с применением стандартной лекарственной терапии и народными методами. Совместное воздействие увеличивает шансы на избавление.
Такая патология, как ревматоидный васкулит, является продолжением артрита, добавляя больному много новых проблем. Какие симптомы начала патологии? Какое будет выбрано лечение?
Остро возникшая иммунная реакция организма на ряд факторов приводит к развитию аллергического васкулита кожи. Он имеет и ряд форм: токсико-аллергический, инфекционно-аллергический, геморрагический.
Атипичное поражение вен, капилляров и других сосудов как аллергическая реакция на внешние раздражители называется синдром Черджа - Стросса (Штрауса). Как лечить патологию?
Чаще всего синдром Кавасаки можно встретить у японских детей. Причины развития до конца не изучены, считают аутоиммунным заболеванием. Симптомы - длительная лихорадка, сыпь, воспаление лимфоузлов. Лечение предполагает введение иммуноглобулина.
Системная склеродермия (ССД) — системное заболевание соединительное ткани, характеризующееся дегенерацией, воспалением и прогрессирующим фиброзом кожи, кровеносных сосудов, синовиальной оболочки, скелетной мускулатуры и внутренних органов (желудочно-кишечный тракт, легкие, сердце, почки).
В рамках болезни выделяют несколько основных форм: диффузную, лимитированную, перекрестные синдромы (ССД/ полимиозит, ССД/ ревматоидный артрит (РА) и др.) [Н.Г.Гусева, 1993].
Заболевание чаще встречается у женщин, чем у мужчин (соотношение 3:1), в возрасте 30 — 60 лет.
Клинические проявления
В большинстве случаев заболевание начинается с феномена Рейно, отека кистей, полиартралгии или полиартрита мелких суставов кистей, реже полимиозита, поражения желудочно-кишечного тракта и легких.
Феномен Рейно встречается у 85% больных диффузной и 95% — лимитированной системной склеродермией. Его отсутствие ассоциируется с увеличением риска развития патологии почек.
Поражение кожи проявляется следующими симптомами: двусторонним отеком кистей, затем утолщением кожи пальцев, лица, предплечий, туловища и, наконец, развитием ее индурации и атрофии. При диффузной форме наблюдается быстрое распространение патологического процесса на предплечье, плечо, живот и верхнюю часть грудной клетки. При лимитированной форме эти изменения затрагивают пальцы и лицо. Только у 5% больных изменения кожи отсутствуют.
Характерно развитие телеангиоэктазий, подкожного кальциноза, гиперпигментации кожи и участков ее депигментации, трофических нарушений (язвы, гнойники, деформация ногтей, облысение).
Поражение суставов представлено полиартралгиями или полиартритом мелких и крупных суставов. На ранних стадиях болезни оно может напоминать РА. Имеют место теносиновииты, сгибательные контрактуры, которые связаны как с поражением связок, так и прогрессирующим уплотнением кожи. Нередко наблюдается остеолиз ногтевых фаланг.
Поражение мышц встречается в 20% при диффузной и в 10% при лимитированной форме заболевания. Описано развитие диффузной мышечной атрофии, связанной с ограничением подвижности в суставах, непрогрессирующей проксимальной миопатии, сопровождающейся умеренным увеличением концентрации КФК, и невоспалительного мышечного фиброза. В некоторых случаях наблюдается воспалительная миопатия, неотличимая от таковой при полимиозите/дерматомиозите.
Поражение желудочно-кишечного тракта представлено картиной эзофагита, диффузным расширением или сужением пищевода в нижней трети, ослаблением его перистальтики. Реже наблюдаются изменения со стороны желудка, 12-перстной кишки, тонкого и толстого кишечника.
Изменения в легких характеризуются базальным или диффузным пневмофиброзом. Иногда встречается плеврит. У 10%, больных с лимитированной формой развивается легочная гипертензия.
При поражении сердца наблюдается нарушение функции левого желудочка.
Клинические признаки миокардиального фиброза встречаются редко (10%), и преимущественно при диффузной форме. Развитие миокардита наблюдается только у больных с клиникой полимиозита. Иногда встречается перикардит и эндокардит с формированием пороков сердца (митрального, трехстворчатого, реже аортального).
К основным проявлениям патологии почек относят протеинурию, снижение клубочковой фильтрации или артериальную гипертензию. При морфологическом исследовании почек изменения в них выявляются почти у 80% больных.
Поражение нервной системы характеризуется следующими признаками: полиневритическим синдромом, который может быть связан с феноменом Рейно или с первичным поражением периферических нервов, тригеминальнои сенсорной нейропатией и другими формами краниальной нейропатии.
Вариантом ССД является CREST-синдром (кальциноз, синдром Рейно, поражение пищевода, склеродактилия, телеангиэктазии). Другие клинические проявления системной склеродермии включают синдром Шегрена, поражение щитовидной железы (тиреоидит Хашимото или фиброзная атрофия), первичный билиарный цирроз.
Развитие васкулита относится к числу редких, но очень тяжелых осложнений заболевания [C.Oddis et al., 1987]. Возраст таких больных старше 60 лет, а длительность заболевания варьирует от 1 года до 33 лет. Имеются данные о более высокой частоте развития васкулита у больных CREST-синдромом и синдромом Шегрена.
Наиболее частые проявления васкулита — пурпура или язвы кожи, нейропатия (обычно сенсорная). Редко наблюдается дистальная гангрена пальцев стопы [A.Herrick et al., 1994]. У больных с CREST-синдромом описано развитие системного васкулита, неотличимого от узелкового полиартериита (УП), с лихорадкой, кожными язвами и поражением почек [O.Ishikawa et al., 1993].
Насонов Е.Л., Баранов А.А., Шилкина Н.П.
Рассмотрены вопросы поражения легких при системной красной волчанке, ревматоидном артрите, системной склеродермии, полимиозите/дерматомиозите, синдроме Шегрена, смешанном заболевании соединительной ткани, гранулематозе Вегенера, синдроме Черджа–Стросса, с
Aspects of lungs lesion with exanthematous lupus erythematosus, rheumatoid arthritis, Addison’s keloid, polymyositis/dermatomyositis, Sj?gren’s sicca syndrome, mixed connective tissue disease, necrotizing respiratory granulomatosis, Churg–Strauss syndrome, Goodpasture’s syndrome and Bechterew’s disease have been analysed.
В основе поражения легких (ПЛ) при системных аутоиммунных заболеваниях (САЗ) лежат расстройства механизмов иммунорегуляции и гиперреактивность организма. Макрофаги и лимфоциты являются ключевыми клетками, участвующими в инициации и сохранении иммунного ответа в легких. Альвеолярные макрофаги — резиденты легочной ткани — поглощают чужеродные агенты, проникшие через слизистые поверхности легких и бронхов. Кроме того, эти клетки служат в качестве антигенпредставляющих клеток для Т-лимфоцитов. Относительно небольшое число лимфоцитов присутствуют в нормальной паренхиме легких. Однако после стимуляции соответствующим антигеном окружающей лимфоидной ткани лимфоциты мигрируют в легкие и принимают участие в воспалительной реакции.
Проведение специальных исследований, включавших компьютерную томографию высокого разрешения (КТВР) и биопсию легкого, выявило, что при САЗ встречаются различные гистологические формы поражения интерстиция легких (табл.).
Системная красная волчанка (СКВ) — системное аутоиммунное заболевание неизвестной этиологии, характеризующееся гиперпродукцией органоспецифических аутоантител к различным компонентам клеточного ядра с развитием иммуновоспалительного повреждения тканей и внутренних органов.
Ревматоидный артрит (РА) — системное аутоиммунное заболевание соединительной ткани с преимущественным поражением суставов по типу хронического прогрессирующего эрозивно-деструктивного полиартрита и внесуставными проявлениями.
ПЛ при РА было впервые описано в 1948 г., когда Эллман и Болл установили диффузный фиброз легких у трех пациентов. Легочные проявления при РА включают поражение плевры, образование ревматоидных узелков в легких, ИПЛ, легочный васкулит, альвеолярные кровоизлияния, бронхообструктивные изменения. Почти у половины больных РА при вскрытии выявляется плеврит. Экссудативный плеврит может быть односторонним или двусторонним и сохраняться в течение многих месяцев. Наличие плеврального выпота вызывает нарушение легочной функции. Как правило, плевральная жидкость бывает экссудативной с низким содержанием глюкозы и низким уровнем комплемента. Чаще у пациентов с РА встречается сухой плеврит и является находкой при рентгенологическом исследовании.
Ревматоидные узелки (РУ), как единичные, так и множественные, могут быть обнаружены в легочной паренхиме больных РА. РУ легких у пациентов с РА были впервые описаны Каплан в 1953 г. РУ могут появиться до, во время или после начала РА. ИПЛ характеризуется хроническим воспалением стенок альвеол и скоплением больших мононуклеарных клеток в альвеолах. Довольно часто у больных РА встречается сочетание ИПЛ и подкожных ревматоидных узелков. Прогноз для пациентов с РА с ИПЛ неблагоприятен. Легочный васкулит является одним из редких легочных проявлений РА. Альвеолярные кровоизлияния, не часто встречающиеся у больных РА, приводят к кровохарканью и анемии. У пациентов с РА отмечается высокая частота поражения бронхов. ПЛ может быть результатом токсического воздействия препаратов, используемых в терапии РА. Для того чтобы обеспечить оптимальный эффект от лечения, врач всегда должен учитывать возможную легочную патологию при оценке состояния пациентов с РА [1–3].
Системная склеродермия (ССД) — диффузное заболевание соединительной ткани с прогрессирующим фиброзом, распространенными вазоспастическими нарушениями и характерными изменениями кожи, опорно-двигательного аппарата и внутренних органов. Среди висцеральных проявлений ССД ПЛ занимает важное место.
Плеврит при ССД наблюдается реже, чем при РА и СКВ. В то же время у больных ССД значительно выше частота ИПЛ, при этом морфологическое исследование показывает выраженный фиброз интерстициальной ткани и утолщение межальвеолярных перегородок. Исследование функции внешнего дыхания (ФВД) демонстрирует снижение диффузионной способности легких (ДСЛ) даже при отсутствии каких-либо клинических симптомов и рентгенологических изменений.
У пациентов с ССД выявляется рестриктивный тип нарушения вентиляции легких. У большинства больных ССД с ЛФ наблюдается гистологическая картина обычной интерстициальной пневмонии (ОИП), однако во многих случаях встречается гистопатологический тип неспецифической интерстициальной пневмонии (НИП).
Развитие ЛФ инициируется микрососудистыми изменениями, которые приводят к повреждению эндотелиальных клеток и поражению альвеолярного эпителия. Это приводит к активации каскада свертывания (рис.).
Экспрессия аутоантител является предиктором поражения внутренних органов, в частности ПЛ. Наличие антител к Scl-70 (антисклеродермальные антитела с молекулярной массой 70 кДа, антитела к топоизомеразе I) в значительной степени является фактором риска развития ИПЛ, в то время как антицентромерные антитела (АЦА) говорят о низкой вероятности развития рентгенологических признаков ЛФ.
У пациентов с ССД встречается легочная гипертензия (ЛГ). ЛГ может быть изолированной, возникшей вследствие поражения сосудов, или вторичной — при поражении паренхимы легких или левых отделов сердца. ЛГ развивается у 5–7% больных, чаще на поздних стадиях лимитированной формы ССД. Предиктор ЛГ — изолированное уменьшение ДСЛ. Более редко встречаются аспирационная пневмония, причиной которой является дисфункция пищевода, а также спонтанный пневмоторакс, лекарственный пневмонит [1–3, 6–8].
Полимиозит/дерматомиозит (ПМ/ДМ) — группа хронических диффузных заболеваний поперечнополосатой мускулатуры, основным проявлением которых выступает мышечная слабость.
Около 40% пациентов с ПМ/ДМ имеют патологию легочной системы. Одной из причин этого является поражение мышц. Поражение межреберных мышц и высокое стояние диафрагмы приводят к уменьшению экскурсии грудной клетки и появлению вентиляционных нарушений по рестриктивному типу. В отличие от других САЗ, ПЛ при ПМ/ДМ не затрагивает в первую очередь дыхательные пути или плевру. Наиболее распространенной патологией является аспирационная пневмония, которая возникает по причине слабости мышц глотки и верхней трети пищевода.
Болезнь Шегрена (БШ) — системное аутоиммунное заболевание неизвестной этиологии, характеризуется поражением секретирующих эпителиальных желез, с вовлечением преимущественно слюнных и слезных желез (ксеростомия, ксерофтальмия).
Поражение экзокринных желез верхних дыхательных путей часто приводит к сухости носовых ходов и бронхов. Наиболее распространенным проявлением ПЛ, связанным с БШ, является лимфоцитарный пневмонит, поражающий нижние доли. У пациентов с БШ может развиться плеврит (с или без выпота), ИПЛ с очагами лимфоидной инфильтрации. При развитии неходжкинских лимфом метастатические поражения легких встречаются часто, реже наблюдают формирование MALT-ткани (mucosal-associated lymphoid tissue) с развитием первичной MALT-лимфомы [1–3, 12, 13].
Смешанное заболевание соединительной ткани (синдром Шарпа) (CЗСТ) — аутоиммунное заболевание, характеризующееся наличием отдельных признаков СКВ, ССД, РА, ПМ/ДМ в сочетании с высоким титром антител к экстрагируемому ядерному антигену — U1-RNP.
ИПЛ и ЛГ довольно часто встречаются у больных с СЗСТ, при этом нередко имеют субклиническое течение. Обследование пациентов с СЗСТ показало повышение уровня иммунных комплексов (ИК) и увеличение потребления комплемента. ИК-опосредованное повреждение альвеолярно-капиллярной мембраны и легочной ткани может играть важную роль в патогенезе ИПЛ при СЗСТ. При исследовании показателей функции внешнего дыхания больные с СЗСТ демонстрируют снижение диффузионной способности легких (ДСЛ) и рестриктивный тип нарушения вентиляции. Прогноз ИПЛ у пациентов с СЗСТ более благоприятный, чем при РА и ССД. ЛГ является основной причиной смерти больных с СЗСТ [1–3, 14, 15].
Гранулематоз Вегенера (ГВ) — системный некротический васкулит мелких вен и артерий с образованием гранулем в сосудистых стенках и окружающих тканях дыхательных путей, почек и других органов.
ПЛ развивается у большинства пациентов с ГВ. Клинические проявления ПЛ при ГВ разнообразны, начиная от бессимптомных узелков в легких и кончая фульминантным альвеолярным кровотечением. ГВ может сопровождаться образованием опухолевидных инфильтратов с неровными краями, которые могут распадаться и образовывать полости. Плеврит, легочное кровотечение и увеличение лимфатических узлов средостения встречаются редко. Поражение трахеальных или бронхиальных стенок обычно проявляется гранулематозным утолщением слизистой оболочки или подслизистого слоя, при этом возникает обструктивный тип нарушения вентиляции легких. Частое осложнение — коллапс бронхов и постобструктивная пневмония. Инфильтраты, которые могут увеличиваться и уменьшаться, первоначально часто неправильно диагностируются как пневмония. Примерно в 20% случаев развивается прогрессирующая легочная недостаточность, связанная с ЛФ, пневмонией или пневмонитом, индуцированным циклофосфамидом. ДСЛ, как правило, уменьшена, но при развитии диффузных альвеолярных геморрагий наблюдают ее рост. Описаны случаи развития бронхоплевральных свищей [1–3].
Синдром Чарджа–Строса (СЧС) — эозинофильное, гранулематозное воспаление респираторного тракта и некротизирующий васкулит, поражающий мелкие и средние сосуды, часто сочетающийся с астмой и эозинофилией.
Легкие — это наиболее поражаемый орган при данном синдроме; более 90% пациентов с синдромом СЧС в анамнезе имеют астму. При рентгенологическом исследовании легких выявляются очаги консолидации, распределяющиеся по периферии, которые часто бывают преходящими. Могут появляться узелки, при распаде не образующие полости. Другие менее распространенные проявления ПЛ включают утолщение междольковой перегородки и утолщение бронхиальной стенки. Плевральные выпоты образуются редко.
Существуют три фазы развития СЧС: продромальная фаза, которая характеризуется наличием аллергических заболеваний (как правило, астма или аллергический ринит), может продолжаться от нескольких месяцев до многих лет; эозинофилия/фаза инфильтрации тканей, в которой может наблюдаться удивительно высокая периферическая эозинофилия, а также инфильтрация эозинофилами тканей легких, желудочно-кишечного тракта и других органов; васкулитная фаза, в которой некротический васкулит поражает широкий спектр органов — сердце, легкие, периферические нервы и кожу. Диагноз приходится верифицировать с другими васкулитами, в первую очередь ГВ [1–3].
Синдром Гудпасчера (СГ) (геморрагический легочно-почечный синдром) — прогрессирующее аутоиммунное заболевание легких и почек, характеризующееся образованием антител к базальным мембранам капилляров клубочков почек и альвеол и проявляющееся сочетанием легочных и почечных геморрагий.
Патоморфологически в легких наблюдается картина венулитов, артериолитов, капилляритов с выраженными явлениями деструкции и пролиферации; поражение капилляров наблюдается преимущественно в межальвеолярных перегородках, развивается альвеолит с геморрагическим экссудатом в альвеолах.
В большинстве случаев ПЛ и почек происходит одновременно. Клинические проявления ПЛ включают в себя кашель, одышку и кровохарканье, которое может появляться на несколько месяцев раньше признаков поражения почек. В развитии альвеолита при СГ огромное значение имеет активация альвеолярных макрофагов. В активированном состоянии они выделяют около 40 цитокинов. Цитокины I группы (хемотаксины, лейкотриены, интерлейкин-8) усиливают поступление полиморфноядерных лейкоцитов в легкие. Цитокины II группы (факторы роста — тромбоцитарный, макрофагальный) способствуют перемещению в легкие фибробластов. Альвеолярные макрофаги продуцируют также активные формы кислорода, протеазы, повреждающие легочную ткань.
Исследование жидкости бронхоальвеолярного лаважа (ЖБАЛ) не является диагностическим при СГ, но может использоваться для подтверждения наличия диффузной альвеолярной геморрагии у пациентов с гломерулонефритом и легочными инфильтратами, но без кровохарканья. ЖБАЛ, которая остается геморрагической после многократных промываний, позволяет подтвердить диффузный геморрагический синдром, особенно при сопутствующем снижении гематокрита.
Гистологическое и иммунологическое исследование биоптатов легочной ткани при СГ характеризуется признаками геморрагического альвеолита, гемосидероза и интерстициального фиброза, а также линейных отложений иммуноглобулина G (IgG) и С3-компонента комплемента на базальных мембранах легочных альвеол.
Рентгено-компьютерное исследование легких при СГ демонстрирует наличие легочных инфильтратов в прикорневой области с распространением на нижние и средние отделы легких. Исследование легочных тестов выявляет рестриктивный тип нарушения вентиляции легких (снижение жизненной емкости легких — ЖЕЛ), но по мере прогрессирования заболевания присоединяются обструктивные изменения (снижение объема форсированного выдоха за 1 сек — ОФВ1, индекса Тиффно) [1–3].
Болезнь Бехтерева (ББ, анкилозирующий спондилит, АС) — хроническое системное заболевание, характеризующееся воспалительным поражением суставов позвоночника, околопозвоночных тканей и крестцово-подвздошных сочленений с анкилозированием межпозвоночных суставов и развитием кальцификации спинальных связок.
ПЛ у больных АС встречается в 50–85% случаев и обусловлено анкилозирующим процессом в грудном отделе позвоночника, снижением дыхательной экскурсий грудной клетки, утомлением и слабостью дыхательных мышц. У больных АС чаще всего развивается эмфизема легких, затем ИПЛ, хроническая обструктивная болезнь легких (ХОБЛ), апикальный фиброз, бронхоэктазия и поражение плевры. Апикальный пневмофиброз, который встречается нечасто (3–4%), требует проведения дифференциальной диагностики с туберкулезными изменениями. Фиброз верхней доли легкого обычно протекает бессимптомно, но может вызывать кашель, отделение мокроты и одышку.
При АС чаще встречается рестриктивный тип нарушения вентиляции легких. У больных АС с хронической обструктивной болезнью легких (ХОБЛ) исследование ФВД демонстрирует обструктивные вентиляционные изменения [1, 16, 17].
Таким образом, при САЗ могут наблюдаться различные типы легочной патологии. Развитие ПЛ обусловлено особенностями патофизиологических характеристик основного заболевания. Основные легочные проявления САЗ включают заболевания плевры, ИПЛ, поражение бронхиального дерева. При РА и СКВ чаще, чем при других САЗ, встречается поражение плевры. ИПЛ в настоящее время все больше признается как самое частое и серьезное проявление САЗ. ПЛ у больных с САЗ оказывает существенное негативное воздействие на качество жизни (КЖ): у больных снижаются показатели КЖ, характеризующие физический, психоэмоциональный статус и социальную активность.
ПЛ при САЗ имеет большое значение в формировании облика заболевания, при этом во многом определяет его тяжесть и прогноз. Наряду с базисной терапией САЗ, ПЛ необходимо рассматривать как важную мишень для терапевтического воздействия.
Литература
- Ревматология, национальное руководство. Под ред. Е. Л. Насонова, В. А. Насоновой. М.: ГЭОТАР-Медиа, 2008.
- Castelino F. V., Varga J. Interstitial lung disease in connective tissue diseases: evolving concepts of pathogenesis and management // Arthritis Research & Therapy. 2010; 12: 213.
- Bouros D., Pneumatikos I., Tzouvelekis A. Pleural involvement in systemic autoimmune disorders // Respiration. 2008; 75: 361–371.
- Kriegel M. A., Van Beek C., Mostaghimi A. et al. Sterile empyematous pleural effusion in a patient with systemic lupus erythematosus: a diagnostic challenge // Lupus. 2009; 18: 581–585.
- Pego-Reigosa J. M., Medeiros D. A., Osenberg D. A. Respiratory manifestations of systemic lupus erythematosus: old and new concepts // Best Pract Res Clin Rheumatol. 2009; 23: 460–480.
- Varda J., Abraham D. Systemic sclerosis: a prototypic multisystem fibrotic disorder // J Clin Invest. 2007; 117: 557–567.
- Yanaba K., Hasegawa M., Takehara K. et al. Comparative study of serum surfactant protein-D and KL-6 concentrations in patients with systemic sclerosis as markers for monitoring the activity of pulmonary fibrosis // J Rheumatol. 2004; 31: 1112–1120.
- McNearney T. A., Revelle J. D., Fischbach M. et al. Pulmonary involvement in systemic sclerosis: associations with genetic, serologic, sociodemographic, and behavioral factors // Arthritis Rheum. 2007; 57: 318–326.
- Tillie-Leblond I., Wislez M., Valeyre D. et al. Interstitial lung disease and anti-Jo-1 antibodies: difference between acute and gradual onset // Thorax. 2008; 63: 53–59.
- Chen I. J., Jan Wu Y. J., Lin C. W. et al. Interstitial lung disease in polymyositis and dermatomyositis // Clin Rheumatol. 2009; 28: 639–646.
- Fujisawa T., Suda T., Nakamura Y. et al. Differences in clinical features and prognosis of interstitial lung diseases between polymyositis and dermatomyositis // J Rheumatol. 2005; 32: 58–64.
- Ito I., Nagai S., Kitaichi M. et al. Pulmonary manifestations of primary Sjögren’s syndrome: a clinical, radiologic, and pathologic study // Am J Respir Crit Care Med. 2005; 171: 632–638.
- Parambil J. G., Myers J. L., Lindell R. M. et al. Interstitial lung disease in primary Sjögren’s syndrome // Chest. 2006; 130: 1489–1495.
- Bodolay E., Szekanecz Z., Devenyi K. et al. Evaluation of interstitial lung disease in mixed connective tissue disease (MCTD) // Rheumatol. 2005; 44: 656–661.
- Kinder B. W., Shariat C., Collard H. R. et al. Undifferentiated connective tissue disease-associated interstitial lung disease: changes in lung function // Lung 2010; 188: 143–149
- Quismorio F. P. Jr. Pulmonary involvement in ankylosing spondylitis // Curr Opin Pulm Med. 2006; 12: 342–345.
- Lee C. C., Lee S. H., Chang I. J. et al. Spontaneous pneumothorax associated with ankylosis spondylitis // Rheumatol. 2005; 44: 1538–1541.
Д. В. Бестаев 1 , кандидат медицинских наук
Е. Л. Насонов, доктор медицинских наук, профессор, академик РАН
ФГБУ НИИР им. В. А. Насоновой РАМН, Москва
Читайте также:
- Ротовирусная кишечная инфекция симптомы и лечение у взрослых сколько дней
- Кишечные инфекции в микроволновке
- Фибромиалгия и системная красная волчанка
- Инфекция мочевого пузыря уколы
- Инфекция после шугаринга бикини
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

