С воспалением легких кладут в инфекционное отделение
Пневмония – одно из самых опасных заболеваний дыхательных органов. Эта патология одинаково часто встречается как у детей, так и взрослых. Особенно тяжело переносят пневмонию дети младшего возраста, ослабленные люди и лица преклонного возраста. Пневмония может протекать в разных формах и с различными симптомами. Именно от формы болезни, возраста пациента и тяжести его состояния зависит, сколько человек будет находиться на лечении в стационаре. Обычно с пневмонией в больнице лежат около 2 недель, только в тяжёлых случаях время пребывания в стационаре может быть увеличено.
Когда необходима госпитализация

Если у больного диагностирована пневмония, то врач определяет необходимость госпитализации по состоянию человека. Есть группа пациентов, которых лечат в домашних условиях, лечение в этом случае продолжается около 3 недель. В основном это люди с течением болезни лёгкой и средней степени тяжести. Продолжительность лечения в таком случае зависит от ряда факторов, к которым относятся:
- Разновидность возбудителя.
- Тяжесть воспалительного процесса.
- Реакция организма на проводимую антибактериальную терапию.
- Общее состояние больного.
Лечение воспаления лёгких в условиях стационара показано только пациентам с тяжёлым течением заболевания. Тяжесть течения определяется по специальной шкале CURB65, при этом каждому из показателей соответствует один балл. Рассматриваются такие показатели:
- Ясность или же нарушение сознания. Это определяется путём задавания больному простых вопросов, ответы на которые не требуют специальных знаний.
- Артериальное давление. Насторожить врача должно давление ниже, чем 90/60.
- Увеличение уровня мочевины в крови, более 7 ммоль/л.
- Возраст пациента. У взрослого человека показанием к госпитализации является возраст старше 65 лет, у детей – возраст до 3 лет.
Если у больного все эти показатели соответствуют нулю, то его допускается лечить в домашних условиях. Если же человек соответствует хотя бы одному из этих показателей, лечение должно проводиться в больничном стационаре.
Воспаление лёгких обязательно лечится в условиях стационара в таких случаях:
- Если у больного слишком высокая температура, которая плохо сбивается привычными средствами.
- Если сильно выражены симптомы интоксикации организма.
- Диагностирована двусторонняя пневмония.
- Диагностировано тотальное воспаление лёгких.
- При кашле выделяется гнойная мокрота или в мокроте есть примесь крови.
- В случае учащения дыхания до 30 вдохов в минуту.
- Наблюдаются симптомы дыхательной недостаточности.
- У больного спутанное сознание.
- Налицо признаки обезвоживания организма.
Кроме того, в условиях стационара показано лечить больных с пневмонией, у которых анамнез отягощён хроническими патологиями. В этом случае организм больного сильно ослаблен. Болезнь развивается слишком стремительно и есть большая вероятность развития серьёзных осложнений.
Пневмония особенно тяжело протекает у детей младшего возраста. Из-за малого веса у них быстро развивается сильная интоксикация, которая нередко оканчивается летальным исходом.
В какое отделение кладут с пневмонией
Если диагностирована пневмония, больному дают направление на госпитализацию в пульмонологическое или инфекционное отделение. С тяжёлым воспалением лёгких больной может быть помещён в реанимационное отделение или же отделение интенсивной терапии. В этом случае за больным должно быть круглосуточное наблюдение. Довольно часто приходится подключать таких больных к аппарату искусственного дыхания.
Если человек проживает в сельской местности и пульмонологического отделения в больнице нет, то больного помещают просто в стационар терапевтического отделения, но лечение проводят согласно принятым нормам. В тяжёлых случаях пациента доставляют в районную больницу в машине скорой помощи.
Если по какой-то причине больной отказывается от госпитализации, лечение проводится дома. Но с больного в этом случае берётся подписка о том, что он отказался от госпитализации. В случае с детьми расписку пишут родители.
Особенности лечения в стационаре

При воспалении лёгких наиболее критичным периодом считаются первые три дня от начала терапии. Больные в это время должны соблюдать постельный режим. Молодым и выносливым людям температуру до 39 градусов в это время не сбивают. Это необходимо для того, что организм сам боролся с инфекцией.
Чтобы в лёгких не возникало застойных явлений и не появились пролежни, больной должен несколько раз в день вставать с постели и не спеша прохаживаться по палате на протяжении 15 минут. Когда температура нормализуется, больному показаны непродолжительные прогулки на улице.
Необходимо следить за тем, чтобы больной много пил. Это позволит быстро устранить симптомы интоксикации и нормализовать обменные процессы в организме. Человеку с воспалением лёгких нужно пить витаминизированные напитки. Это может быть зелёный чай с лимоном и мёдом, отвар шиповника, соки и компоты. Не стоит забывать и про обычную воду, которой тоже должно быть достаточно в рационе. В день взрослому следует выпивать не меньше 2 литров жидкости.
Больному с воспалением лёгких прописывают специальную диету. В рационе питания должны быть лёгкие овощные и крупяные супчики, мясные и рыбные блюда, отварные овощи и много фруктов. От чрезмерного потребления кондитерских изделий стоит отказаться.
При тяжёлом течении болезни показаны частые вдыхания чистого кислорода. Если наблюдается острая дыхательная недостаточность, больного подключают к аппарату искусственной вентиляции лёгких.
Больной должен чётко соблюдать все рекомендации врача, только в этом случае можно избежать тяжёлых осложнений и быстро выздороветь.
Как лечат пневмонию в больнице
Принимая пациента в отделение, дежурный врач внимательно изучает выписку из медицинской карты и ещё раз осматривает больного. По показаниям может быть назначен рентген или компьютерная томография. В течение первых суток нахождения в стационаре у больного берётся на исследование кровь и мокрота. Далее, для оценки эффективности назначенного лечения могут назначаться такие исследования:
- Печёночные пробы и определение мочевины в крови.
- Специальное ПЦР-исследование, на определение возбудителя пневмонии.
- Определение уровня кислорода и углекислого газа в крови.
- Серологические анализы, для выявления микоплазмоза.
Для оценки общего состояния организма пациенту назначается и анализ мочи. По этому анализу возможно определение антигенов.
Если возбудитель не определён, назначают препараты большого спектра действия. При тяжёлом течении болезни промедление с лечением может стоит больному жизни. Лечение должно быть назначено в течение 4 часов, после поступления больного в стационар.
Схема лечения помимо антибиотиков широкого спектра действия включает и иные лекарственные препараты. Больному обязательно прописывают:
- Муколитики и отхаркивающие препараты.
- Противовоспалительные и жаропонижающие средства.
- Обезболивающие препараты, если больного беспокоит сильная головная боль или боль в грудной клетке.
- Витаминные препараты.

Помимо этого, в схему лечения включают физиотерапевтические процедуры. Больным с воспалением лёгких показаны электрофорез, парафин, озокерит. Лечащий врач может прописать лечебный массаж спины и дыхательную гимнастику.
Антибиотики обычно назначаются курсом в 7-10 дней. В тяжёлых случаях показано внутримышечное или внутривенное введение. Если течение болезни очень тяжёлое, курс терапии антибиотиками может быть растянут на 3 недели. В этом случае лекарственные препараты разных групп чередуют, чтобы у возбудителей не выработалась устойчивость.
Лечение антибиотиками может быть больше месяца, если воспаление вызвано синегнойной палочкой или энтеробактериями.
Иногда после проведённого лечения основные симптомы исчезают, но показатель СОЭ в крови остаётся высоким и на рентгеновском снимке нечётко просматриваются участки лёгочной ткани. В таких случаях продление терапии антибиотиками не требуется. Следует учитывать, что антибиотики действую на причину болезни, а не на морфологию.
Когда пациент считается здоровым
Считается, что пациента полностью вылечили, если у него отсутствуют характерные симптомы заболевания. Выписывают больного из стационара после нормализации температуры, стабилизации дыхания и улучшении данных рентгенограммы.
После выписки из больницы больной наблюдается по месту жительства ещё около полугода. За это время человек несколько раз делает рентген и сдаёт анализы крови. Если патологические явления не выявлены на протяжении этого времени, то больного снимают с учёта.
Пациенты с воспалением лёгких лечатся в стационаре на протяжении 2-3 недель. Если течение болезни сильно тяжёлое, госпитализация продолжается около месяца. В первые дни показан постельный режим, после нормализации состояния больному разрешаются непродолжительные прогулки.
[youtube.player]Пневмония – это инфекционно-воспалительное заболевание легких, которое может поражать любые возрастные и социальные группы людей. Существует целый ряд разнообразных критериев, которые позволяют оценить, нуждается ли больной с воспалением легких в госпитализации в специализированное отделение. Лечение пневмонии в больнице проводится для пациентов с тяжелым течением болезни, с угрозой развития осложнений или при наличии серьёзных сопутствующих патологий.
Длительность госпитализации
Госпитализации в терапевтический или пульмонологический стационар подлежат больные со среднетяжелым или тяжелым течением пневмонии, у которых имеется высокий риск летального исхода или развития осложнений.
Длительность пребывания пациентов в отделении зависит от:

Лечение пневмонии в стационаре
- длительности назначенной антибактериальной терапии (при типичных пневмониях антибиотики назначаются на 7-10 дней, а при воспалении, вызванном атипичной или резистентной флорой, курс может достигать 21-25 дней);
- динамики клинической картины (при улучшении самочувствия возможно амбулаторное лечение);
- изменения показателей лабораторно-инструментальных исследований (уменьшение лейкоцитоза, снижение скорости оседания лейкоцитов, исчезновение инфильтрации легочной паренхимы на обзорной рентгенограмме легких);
- возраста больного (для новорожденных, детей младшего возраста и пожилых людей увеличивается срок лечения в условиях стационара).
Средняя продолжительность пребывания в больнице в зависимости от этиологии пневмонии:
Этиологический фактор воспаления легких
(микроорганизм-возбудитель)
При двустороннем или одностороннем тотальном повреждении легких лечение должно длиться не менее 21 дня.

Двухсторонняя пневмония
Также существует группа пациентов с легкой формой воспаления легких, поступающих в отделение по социальным показаниям (неблагоприятные условия проживания, отсутствие постоянного места жительства). Терапия таким больным проводится по схемам амбулаторного лечения (прием пероральных препаратов), и их пребывание в больнице не превышает 10-12 дней.
В особо тяжелых случаях, когда пациент нуждается в особом уходе или искусственной вентиляции легких, лечение проводится в отделении реанимации.
Особенности лечения пневмонии в больнице
Основным звеном лечения пневмонии является этиологическая медикаментозная терапия (антибиотики), которая позволяет устранить причину заболевания. У больных, госпитализированных в стационар из-за тяжелого течения воспаления лёгких, терапию следует начинать сразу же с назначения парентерального метода введения (внутривенно или внутримышечно) антибактериальных препаратов. Пероральные антибиотики имеют менее выраженный эффект, поэтому чаще всего применяются только при амбулаторном лечении.

Микробиологическое исследование мокроты
Для эффективной эрадикации возбудителя из организма нужно подобрать такую группу антибиотиков, которая может воздействовать на эти микроорганизмы. Для установления типа инфекции проводят микробиологическое исследование мокроты и определяют чувствительность флоры к антибактериальным средствам. Для этого производят посев на специальные питательные среды, на которых в последующем растут бактерии.
Результатов посева необходимо ждать 5-7 дней, поэтому на начальных этапах лечения препараты подбирают эмпирически (чаще всего назначают антибиотики широкого спектра действия). Оценивают эффект от назначенного противомикробного лечения при неосложненном течении через 48 часов, а при осложненном – через 72 часа. Если в этот период не отмечается динамики к выздоровлению, лечение заменяют другой группой антибактериальных препаратов.
Критерии, которые свидетельствуют о действенности антибиотиков:
- снижение температуры тела;
- уменьшение одышки;
- улучшение общего состояния;
- снижение нейтрофилёза крови;
- положительная рентгенологическая динамика.
После получения данных микробиологического анализа коррекцию схемы лечения производят в соответствии с выявленной микрофлорой и её чувствительностью к препаратам.

Инфузионная терапия
Помимо этиологической терапии, пациент также нуждается в назначении:
- инфузионной терапии (внутривенное капельное введение солевых растворов в комбинации с форсированным диурезом позволяют обеспечить адекватную дезинтоксикацию организма);
- анальгезирующих препаратов (особенно при крупозной пневмонии, когда в патологический процесс вовлекается плевра и возникает резкий болевой синдром);
- антипиретиков (медикаментов, снижающих температуру тела);
- противовоспалительной терапии;
- муколитических средств (улучшают реологические свойства мокроты и слизи, способствуют очищению дыхательных путей);
- препаратов из группы антигистаминных (уменьшают выброс медиаторов воспаления и предотвращают сенсибилизацию организма).
Кроме основной медикаментозной терапии, пациентам в обязательном порядке назначаются:

Диета №11 по Певзнеру
- лечебный режим питания (диета №11 по Певзнеру);
- лечебная физкультура;
- ингаляции при дыхательной недостаточности (для улучшения оксигенации крови и профилактики гипоксии);
- физиотерапевтические процедуры (ингаляционное введение лекарственных веществ, лечебные массажи).
Лечение пневмонии в стационаре у детей соответствует основным принципам терапии у взрослых. Однако следует учитывать, что дыхательная недостаточность у них развивается быстрее и хуже поддается коррекции, поэтому даже при легком течении воспаления легких нужно контролировать газовый состав крови (сатурацию кислорода). Также нужно обратить внимание на то, что некоторые антибактериальные препараты, широко используемые для взрослых, противопоказаны детям.
Особое внимание обращают на пневмонии, которые возникли у лиц пожилого возраста, поскольку заболевание у них прогрессирует очень стремительно. При подборе терапии людям преклонного возраста, учитывают сниженную реактивность и резистентность организма, а также тяжесть сопутствующих заболеваний.
Лечение беременных женщин на поздних сроках (после 22 недель) проводится только в условиях специализированного акушерского отделения. Выбор препаратов, которые можно использовать во время беременности, должен проводиться с особой тщательностью для того, чтобы избежать внутриутробной патологии плода.
[youtube.player]Лечение воспаления легких в условиях специализированного стационара позволяет обеспечить пациенту правильный лечебно-охранительный режим. Преимуществом лечения в медицинском учреждении является возможность проведения парентерального лечения и постоянного мониторирования состояния пациента. Лечение детей и людей старше 70 лет должно быть стационарным даже при относительно лёгком и неосложнённом течении пневмонии, так как у пациентов этих групп высок риск развития осложнений и ургентных жизнеугрожающих состояний.

В ноябре этого года корреспондент ТИА внезапно заболела инфекционным воспалением легких. В больницу она попала после неудачного "курса самолечения" и там узнала для себя много нового. О том, как просто заболеть пневмонией, сложно болеть, как себя уберечь и почему выпитый зря антибиотик чреват неприятными последствиями – в материале ТИА. Автор - Юлия Островская.
До ноября этого года я даже представить себе не могла, что могу просто так заболеть пневмонией – не после гриппа, не из-за сильного переохлаждения, а вот так вдруг. Как большинство моих знакомых, уверена, в начале болезни я занималась самолечением. Кашель списала на обыкновенный бронхит, и сама себе прописала обыкновенные лекарства. На четвертый день, когда стало совсем худо, я всё-таки отправилась к платному врачу. Высиживать по пять часов в очереди в муниципальной поликлинике сил не было. Рентген показал воспалительный очаг в легком, а врач выписала направление на госпитализацию.
Так я попала в первую городскую больницу Твери, где столкнулась с так называемой "оптимизацией отрасли здравоохранения". Пожалуй, если бы не замечательный персонал, явно заботящийся о комфорте в своем отделении, находиться здесь было бы совсем худо. Туалеты страшные, еду есть, мягко говоря, трудно, воды питьевой нет. Как хочешь – так и запивай таблетки. А ведь в больнице есть пожилые люди, к которым родственники не ходят. Элементарного парацетамола, чтобы сбить температуру, вдруг не оказалось. При 38,5 предложили сделать укол кеторола.
Это все лирическое отступление. Мое воспаление оказалось серьёзнее, чем показал рентген. Компьютерная томография, которую сделали по ОМС, показала двустороннюю полисегментарную пневмонию. Меня отправили в специализированное пульмонологическое отделение шестой городской больницы (в Твери всего два пульмонологических отделения – в областной больнице и больнице №6).
В первый же день на исколотые капельницами руки поставили катетер. Подобранные антибиотики уже начали действовать, а я начала потихоньку поправляться. Но самое важное, что многие мои соседи по палате и несчастью в обеих больницах не имели тех классических симптомов, которые были у меня, - ни кашля, ни лихорадки, кроме субфебрильной температуры и слабости. К врачу они обращались иногда через месяц после появления недомогания. В других случаях держалась высокая температура, но не было кашля. Мамы заражались пневмонией от детей, а те – от одногруппников в детском саду. Был случай, когда терапевт проглядел пневмонию, и молодая женщина попала на несколько дней в реанимацию. В пульмонологическом отделении лежали и те, кто когда-то пневмонию не долечил и в итоге заработал астму.

Почему так бывает, откуда берется инфекционная пневмония, как себя уберечь от воспаления легких и почему нас и иностранцев нужно лечить разными антибиотиками – обо всём этом после выздоровления я расспросила главного пульмонолога Министерства здравоохранения Тверской области Галину Труфанову.
Статистика: Тверская область лидирует по количеству зарегистрированных случаев воспаления лёгких в ЦФО в цифрах на 100 тысяч населения.
Табличка статистики по регионам ЦФО
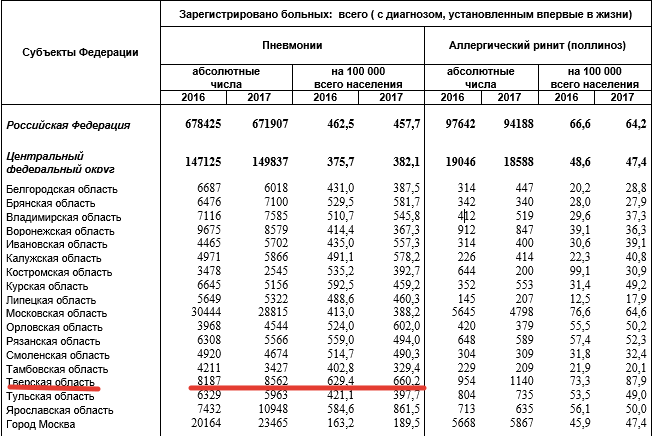
Внебольничная пневмония – это круглогодичное заболевание, то есть заполучить её можно и летом, и зимой. Оговоримся: речь в интервью пойдёт именно о внебольничной пневмонии – воспалении легких, которое возникает вне условий стационара и не вследствие иммунодефицита.
Внебольничное воспаление лёгких вызывают в основном вирусы и бактерии. Как рассказала главный пульмонолог Минздрава, это постоянно мониторируемое заболевание, потому что при неправильной тактике лечения или его отсутствии может быть летальный исход:
- Каждый отдельный случай пневмонии в регионе разбирается "от" и "до". Смертность сегодня от пневмонии невысокая, но нужно всегда управлять ситуацией.
Статистика заболеваемости пневмониями в Тверской области традиционно выше, чем в других регионах ЦФО. Возможными причинами врачи называют транзитное расположение города между двух столиц и постоянную миграцию населения, а также климатические особенности.
Кто виноват
Внебольничные пневмонии – это всегда инфекционные заболевания. В подавляющем большинстве случаев они связаны с бактериальной инфекцией, рассказывает Галина Труфанова. Самые распространенные возбудители пневмонии – Streptococcus pneumoniaе (примерно 30-50% всех случаев), на втором месте - Chlamydophila pneumoniaе, Mycoplasma pneumoniaе, Legionellae pneumofila, Haemophilus influenzae (8-25%) и реже всего – Staphylococcus aureus и Klebsiella pneumoniae.
Большинство этих бактерий – обычная флора дыхательных путей и вполне спокойно и мирно сосуществуют с человеком. Но при снижении иммунитета они могут инфицировать лёгкие при вдыхании. Кроме этого, бактерии могут распространяться воздушно-капельным путем при кашле или чихании.
Чисто вирусная пневмония появляется именно в сезон гриппа. О таких пневмониях врачи широко заговорили с приходом в Россию пандемического свиного штамма. Вирусные пневмонии часто развиваются молниеносно и протекают тяжелее остальных. В основном же воспаление легких появляется как следствие вирусной инфекции: вирус поражает эпителий бронхов, защитная система страдает, бактерия проникает в лёгкие и начинается воспаление.
Второй серьезный фактор – это переохлаждение организма. Вследствие переохлаждения истончаются защитные силы бронхиального эпителия, и человек может заболеть. Поэтому зимой, когда начинается период заболеваемости, увеличивается и количество пневмоний. Бывают и групповые случаи заболевания – в детских садах, школах, семье.
Симптоматика
Классические симптомы заболевания пневмонией у молодого организма, вызванного самой распространенной пневмококковой инфекцией, – это резкое ухудшение самочувствия, озноб, высокая температура, боли в грудной клетке и кашель. Если заболевает пожилой человек с сахарным диабетом и другими хроническими заболеваниями, картина симптомов может быть "смазанной". Бывают и случаи, когда нет кашля, но есть слабость и субфебрилитет. В любом случае человек должен обратиться к врачу:
- Ни в коем случае нельзя заниматься самолечением и нужно обязательно обратиться к врачу. При необходимости он назначит рентген, и лечение пневмонии начнется вовремя. Тяжелые случаи, которые порой заканчиваются летально, – это, как правило, следствие позднего обращения к врачу, - говорит Галина Труфанова.
Лечение в России и на Западе
В России пневмонии стараются лечить в условиях стационара – в терапевтических и пульмонологических отделениях. Алгоритм лечения давно отточен, главное, чтобы пациент вовремя начал получать помощь. На западе же, как правило, такие пациенты лечатся дома. Госпитализируют людей только с тяжелыми воспалениями.
В наших больницах хороший арсенал препаратов, рассказывает Галина Труфанова. Но что интересно, пневмонию в России и, например, во Франции будут лечить разными антибиотиками:
- Наш пневмококк и условно французский пневмококк – это разные возбудители, с разной чувствительностью к антибиотикам. Всё зависит от того, в какой стране и как применяются антибиотики. В американских рекомендациях есть Доксициклин, а в российских – нет. Это следствие в прошлом бесконтрольного применения препарата в нашей стране, "наши" бактерии просто больше не чувствительны к этому антибиотику. В европейских аптеках вы не купите ни один антибиотик, а у нас все лечились, чем хотели. Нужно понимать, что выпитый зря антибиотик – это дорога к тому, что он просто перестанет на вас действовать.
В России есть регионы, где проводят масштабные исследования резистентности (сопротивляемости) возбудителей к антибиотикам – например, в НИИ антимикробной химиотерапии ФГБОУ ВО СГМУ Минздрава России.
Профилактика пневмоний
Это здоровый образ жизни – раз, вакцинация от гриппа и пневмококка – два. Сегодня в России по национальному календарю прививок противопневмококковую вакцину получают дети до 5 лет и призывники. Кроме того, вакцинацию проводят для людей с хроническими заболеваниями легких, с сахарным диабетом и в домах престарелых. Берегите себя и будьте здоровы.
[youtube.player]Воспаление легких – это опасное инфекционное заболевание, которое требует специального лечения. При легких очаговых формах терапия возможна в амбулаторных условиях, а при крупозной форме или наличии серьезных осложнений человеку придется провести некоторое время на больничной койке.
Важно понимать, при каких обстоятельствах нужна обязательная госпитализация, ведь если своевременно не купировать развитие патогенеза, можно получить тяжелейшие осложнения или умереть. Данная статья прояснит ситуацию по поводу того, в каком отделении лежат с пневмонией.

Когда необходима госпитализация
Воспаление легких в подавляющем большинстве имеет бактериальную природу, но может провоцироваться вирусами и даже микроскопическими грибками. Им болеют все люди вне зависимости от гендерной принадлежности и пола.
Многое зависит от индивидуальных особенностей и силы иммунитета, например, повышенную склонность к развитию возбудителей и отягощению состояния имеют маленькие дети, а также пожилые люди. У первых еще не до конца сформирована иммунная система, а у вторых она уже достаточно слаба.
Заметка. Как правило, больной с недомоганием и кашлем приходит к участковому врачу или терапевту. Тот диагностирует заболевание и при обнаружении (подозрении) воспаления легких должен направить пациента к пульмонологу, хотя терапевтом допускается лечение легких форм заболевания.

Врач проводит обследование (аускультация, физикальный осмотр, анализы и рентген грудной клетки) и ставит диагноз. Он же и определяет целесообразность госпитализации и выдает направление в стационар пульмонологического отделения.
При тяжелых состояниях пациента могут направить в другие отделения. Для ясности обратите внимание на таблицу.
Таблица. Особенности госпитализации при воспалении легких:
| Где лечат | Комментарий |
| Очаговые и в определенных случаях легкие формы долевых пневмоний могут лечиться под наблюдением терапевта или пульмонолога в местной поликлинике. | |
|
| Как правило, врачи в редких случаях допускают подобное и только в отделении терапии. Чаще всего после прохождения острой фазы на заключительных этапах лечения. |
|
| При несложных формах, но при наличии хронических заболеваний, ослабленности организма. Обычная практика для лечения пенсионеров и ВИЧ-инфицированных, для последних в некоторых клиниках могут быть созданы узко специфические отделения. |
|
| Тяжелые формы воспаления легких, а также больные с туберкулезом, раком легких (на время дообследования, но как правило, основное лечение в онкологическом отд.) |
|
| При тяжелых формах с дыхательной недостаточностью, при наличии заражения крови, токсического шока, ИВЛ. |
|
| Если возникают осложнения в виде гнойных процессов плевры, буллезной эмфиземы, пневмоторакса больного могут перевести в данное отделение. |
|
| В редких случая пациент может быть госпитализирован при наличии отравления рвотными массами при аспирационном воспалении легких, что более характерно для алкоголиков. |
Как правило, заболевание длится около двух недель. Обычное время пребывания в стационаре примерно 10 дней (при среднем течении), две и более недель, если больной чувствует себя крайне плохо. С легкой формой пневмонии люди лечатся дома, под строгим наблюдением пульмонолога или терапевта.
На продолжительность болезни влияет несколько факторов:
- происхождение возбудителя и его вид;
- особенности протекания патогенеза (степень тяжести болезни);
- ответ организма на предлагаемую терапию;
- наличие других заболеваний;
- возраст;
- общее состояние здоровья человека.
Тяжесть протекающего воспалительного процесса определяет лечащий врач, для этого разработана специальная инструкция по шкале CURB65. Ее суть заключается в балльной системе – чем их больше, тем сложнее состояние пациента.
Для каждого критерия есть определенная характеристика:
- состояние сознания человека (определяется то, как больной отвечает на очевидные вопросы);
- уровень артериального давления, чем ниже – тем опаснее;
- увеличение концентрации мочевины в крови (критично, когда более 7 ммоль/л);
- возраст – маленькие дети (до 3 лет) и пожилые люди (старше 65 лет) госпитализируются в обязательном порядке;
Обратите внимание. Если по шкале CURB65 степень диагноза равна нулю, то лечение воспаления легких проходит амбулаторно, в остальных случаях рекомендуется терапия в условиях стационара.
Показания к госпитализации:
- очень высокая не купируемая температура тела;
- сильная интоксикация;
- крупозная или двусторонняя пневмония;
- отхаркивается мокрота с кровью и гноем;
- острая дыхательная недостаточность;
- помутнение сознания или очень слабое состояние человека;
- обезвоживание;
- имеются серьезные хронические заболевания
Для маленьких детей характерно наступление быстрой интоксикации, потому что у них маленькая масса тела. Раньше регистрировалось много смертей в раннем возрасте, но на данный момент ситуация существенно улучшилась – на 1000 больных всего несколько летальных исходов.
Если случай очень тяжелый, тогда человека направляют в реанимацию или отделение интенсивной терапии, где за пациентом постоянно наблюдают врачи и медсестры. Нередко в подобных ситуациях больного подключают к аппарату ИВЛ. В маленьких городах и селах, где нет пульмонологии человека определяют в отделение общей терапии или на карете скорой помощи доставляют в ближайшую региональную клинику.
Важно. Принудительно госпитализировать нельзя. Когда человек отказывается от стационарных условий лечения, с него берется письменная расписка о том, что он предупрежден о возможных последствиях.
Особенности лечения в стационаре

По прибытии пациент сдает анализы (общая и печеночная кровь, моча, кал, БАК-посев мокроты) и проходит рентген (если его не сделали до момента госпитализации). На основании обследования назначается антибактериальная и симптоматическая терапия (муколитики, анальгетики, бронхолитики, витаминно-минеральные комплексы и прочие). Состояние больного ежедневно оценивается лечащим врачом, а назначенная терапия корректируется.
Самым сложным периодом являются первые несколько дней. Сбивать температуру не рекомендуют, если она ниже 39 градусов, что помогает организму справится с патогенной микрофлорой.
После того, как человеку станет легче, ему можно вставать с постели и находится на территории отделения, что поможет уменьшить застойные процессы. После того, как температура спадет, назначаются физиотерапевтические процедуры (электрофорез, парафин, озокерит, массаж спины, дыхательную гимнастику) и прогулки на свежем воздухе в теплое время года.
Диета должна включать большое количество жидкости, желательно воды. Рекомендуется белковая и витаминизированная растительная пища, особых ограничений нет, но из-за мощной антибактериальной терапии не стоит сильно нагружать желудок, чтобы не усугубить пищеварительные процессы.

Когда пациент считается здоровым

При выздоровлении клиническая картина угасает вплоть до полного исчезновения. Когда нет температуры, дыхание свободное, на рентгеновском фото не определяются затемнения в месте бывшего воспалительного процесса, больного готовят к выписке.
Кашель может еще оставаться, но он носит характер остаточных явлений. Поэтому еще месяц после покидания больницы рекомендуется прием муколитических средств, например, препарата Лазолван.
В течение полугода человек должен себя беречь от переохлаждений и инфекционных заболеваний. В этот период пациент наблюдается у участкового врача или пульмонолога, если он поставлен на диспансерный учет.
[youtube.player]Читайте также:









