Осенняя лихорадка симптомы и лечение
Сенная лихорадка — что это такое
Скорее всего, вы или кто-либо из ваших близких знакомы с аллергическими реакциями. Несносный зуд, отёчные веки, слезящиеся и красные глаза, заложенный нос прогнозируют сезонные изменения и в жилых домах, и на рабочих местах по всей стране. Все эти люди страдают от так называемого аллергического ринита, сезонной аллергии или сенной лихорадки. Медицинское название заболевания подразумевает, что ринит (заложенность носа и насморк) — наиболее распространённый симптом.
Сенная лихорадка — разновидность аллергических реакций, представляющая собой ответ иммунной системы на инородные включения во вдыхаемом воздухе. Чаще всего наблюдается реакция к аллергенам, контакт с которыми возможен на свежем воздухе, таким, как цветочная пыльца и плесень.
В той или иной степени проявления сенной лихорадки имеются у 15 — 20% населения Соединённых Штатов, в равной мере заболевание встречается как у мужчин, так и у женщин. Обычно сенная лихорадка носит сезонный характер, но может длиться в течение всего года, если сохраняется контакт с аллергеном. Наибольшую выраженность имеет весной и осенью.
Причины возникновения сезонной аллергии
При сенной лихорадке аллергены представляют собой взвешенные в воздухе вещества, поступающие с воздухом на слизистые дыхательных путей (рта, носа, горла и лёгких), глаз, а иногда через прямой контакт. В большинстве случаев трудно определить конкретный аллерген. После того, как аллергены вступают в контакт со слизистыми дыхательных путей, белые кровяные клетки (лейкоциты, компонент иммунной системы) вырабатывают антитела к этим чужеродным веществам.
Последствие воздействия этих медиаторов на другие клетки, органы, системы и организм в целом сопровождается симптомами аллергической реакции, в нашем случае сенной лихорадки.
Наиболее частым аллергеном при сенной лихорадке является цветочная пыльца.
Пыльца представляет собой микроскопические частицы, образующиеся в мужских частях органов размножения цветковых растений (цветках).
Пыльца ветроопыляемых растений распространяется с движением воздуха, оплодотворяя (опыляя) другие растения того же вида.
Пыльца некоторых видов деревьев, трав и сорняков (например, амброзия) более других вероятна в качестве причины реакции; пыльца же растений, опыляемых насекомыми, менее аллергенна.
Другим распространённым аллергеном являются плесневые грибки.
Плесени представляют собой многочисленное семейство грибов (точнее, несколько семейств), не образующих привычных нам плодовых тел.
Споры плесени находятся во взвешенном состоянии в воздухе, пока не осядут на благоприятном для прорастания субстрате.
Однако в отличие от пыльцы споры грибов присутствуют в воздухе постоянно и их концентрация практически не зависит от сезона, а только от текущих условий.
Грибки чрезвычайно распространены и встречаются как в жилых и сельскохозяйственных помещениях, так и на открытом воздухе. Прекрасно себя чувствуют в почве, на гниющих остатках растений и влажной древесине. В помещениях часто обитают в местах, где воздух не циркулирует свободно, например, на чердаках и в подвалах, в любых влажных местах, таких, как ванные комнаты и места, где перерабатываются и хранятся пищевые продукты или временно складируются их отходы.
Например, во многих районах США количество пыльцы и спор плесени в воздухе измеряется ежедневно и сообщается в сводках Национального Бюро Аллергии. Однако концентрация пыльцы и спор в воздухе, достаточная для реакции каждого конкретного человека в каждый конкретный момент времени, может изменяться в очень широких пределах. Так что польза от подобных прогнозов, мягко скажем, сомнительная.
Факторы риска для развития сенной лихорадки
- Наличие сенной лихорадки у кого-нибудь из кровных родственников.
- Периодический контакт с аллергеном.
- Наличие других аллергических состояний, таких, как экзема и бронхиальная астма.
- Полипы полости носа (небольшие доброкачественные разрастания слизистой оболочки).
Изменения в организме во время беременности могут обострить течение аллергических реакций, в частности и сенной лихорадки.
Симптомы сезонной аллергии (сенной лихорадки)
К основным симптомам сенной лихорадки относят следующие:
- Чихание;
- Насморк (прозрачное, жидкое отделяемое);
- Заложенность носа;
- Носоглоточное затекание;
- Ощущение заложенности в ухе (ушах);
- Слезящиеся, покрасневшие глаза;
- Зуд, жжение в носу, зуд и раздражение мягкого нёба, слухового канала, конъюнктивы — внутренней поверхности века и/или кожи вокруг глаз, как, впрочем других областей (подмышки, пах, низ живота, лодыжки, между пальцами);
- Усталость, упадок сил;
- Бессонница.
Ваш лечащий врач прежде всего задаст вам следующие вопросы:
- Нет ли в вашей медицинской истории (анамнезе) аллергических заболеваний, в том числе пищевой и медикаментозной аллергии, астмы и экземы?
- Не связаны ли ваши сезонные симптомы с конкретным географическим местом?
- Нет ли у вас семейного анамнеза (наличие у родственников) аллергических заболеваний — сенной лихорадки, астмы и других?
Врач может провести мазок со слизистой вашего носа, исследование которого под микроскопом позволяет заметить изменения клеток эпителия, но прежде всего эозинофилы — специализированные лейкоциты, число которых резко возрастает при аллергических реакциях.
Врач, специализирующийся на аллергиях (аллерголог), может точно определить аллерген, приводящий к симптомам сенной лихорадки. Суть исследования состоит нанесении на кожу, слегка поцарапанную иглой-скарификатором, или путём введения в толщу кожи шприцом небольшого (буквально ничтожного) количества аллергена.
Образование на месте введения папулы (покрасневший отёчный бугорок, приподнятый над поверхностью кожи) или сыпи типа крапивницы свидетельствует о гиперчувствительности.
Лечение сенной аллергии и уход
К счастью, сенная лихорадка не всегда требует специализированных методов лечения и вполне достаточно бывает ограничения контакта с аллергенами и несложных гигиенических процедур; при недостатке эффекта от этих мер можно принять доступный в любой аптеке противоаллергический препарат.
- Избегайте контакта с известными или подозреваемыми аллергенами. Для этого закройте окна, двери, в помещении установите воздушные фильтры, при неизбежном контакте используйте перчатки и защитные повязки на рот и нос.
- Чаще меняйте одежду, прежде всего у, что находится в контакте с телом, чаще принимайте душ и проводите в помещении влажную уборку, избавьтесь от паласов, портьер и других подобных «пылесборников«.
- При лёгких симптомах может помочь полоскание горла и промывание носа тёплой подсоленной водой (1-2 столовые ложки поваренной соли на стакан тёплой воды).
Облегчить симптомы (насморк, зуд в горле и глазах) может приём безрецептурных антигистаминных препаратов, таких, как димедрол (Benadryl), но следует иметь в виду,что подобные лекарства обладают седативным (затормаживающим) эффектом и противопоказаны при вождении автомобиля и управлении другими опасными механизмами.
При заложенности носа более эффективным будет сочетание антигистаминных средств с противоотёчными (противозастойными), типа псевдоэфедрина (Sudafed, Actifed).
При недостаточности простых мер, при острых и постоянных симптомах опираться уже приходится на приём медикаментозных средств, и часто не только для облегчения и устранения симптомов, а также для их профилактики.
Лекарственные препараты при аллергии
(например беклометазон (Beconase), триамцинолон (Nasacort) и флутиказон (Flonase).
Аэрозоли оказываются эффективными в преобладающем числе случаев, причём благодаря местному применению и очень незначительной дозе лишены побочных эффектов, характерных для препаратов кортикостероидов, применяемых внутрь или парентерально.
- Не вызывают сонливости.
- Устраняют и зуд, и отёк слизистой, и заложенность носа.
- Требуют ежедневного приёма, и иногда может потребоваться несколько дней, чтобы достичь устойчивого эффекта.
- Не относятся к стероидным препаратам, используемым для улучшения спортивных результатов, и не запрещены противодопинговым комитетом.
Наибольшее распространение получили доступные без рецепта в большинстве стран препараты короткого действия — димедрол (Benadryl), клемастин (Tavist), трипеленнамин, гидроксизин (Atarax). Все эти антигистаминные препараты стоят недорого и сравнительно легкодоступны, однако их эффекты кратковременны, а также они обладают седативным эффектом и противопоказаны при управлении опасными механизмами и любых других видах деятельности, требующих быстрой реакции.
Следует также отметить, что при постоянном приёме седативный эффект со временем уменьшается, как, впрочем, и антиаллергический; кроме того, к некоторым этим препаратам возможно привыкание вплоть до болезненного пристрастия.
Как альтернатива, могут быть использованы препараты длительного действия, такие, как фексофенадин (Allegra), лоратадин (Claritin) и дезлоратадин (Clarinex). Эти препараты несколько дороже и в основном отпускаются по рецепту врача, но их преимуществом является то, что принимать их следует только раз (реже дважды) в день и практически полное отсутствие седативного эффекта.
Примером препаратов является монтелюкаст (Singulair), одобренный FDA для лечения сенной лихорадки, доступный по рецепту в форме капсул, таблеток, жевательных пастилок, а также гранул и крупинок для рассасывания или добавления в пищу (при комнатной температуре), например, во фруктовое пюре.
Ингибиторы лейкотриенов особенно эффективны при сочетании с антигистаминными препаратами.
Под воздействием препарата снижается чувствительность слизистых оболочек к аллергенам. В продаже имеются аэрозоль (Nasalcrom) и глазные капли (Crolom).
Оказывается наиболее эффективен в качестве превентивной меры, то есть при заблаговременном приёме, даже если у вас нет симптомов аллергии.
Противоотёчные средства доступны в разных формах — для приёма внутрь, как, например, псевдоэфедрин (Sudafed), в глазных каплях или аэрозолях, как фенилэфрин (Sinex).
Глазные капли являются довольно эффективным средством для устранения зуда и покраснения глаз.
Противозастойные средства могут привести к повышению артериального давления, тахикардии, раздражительности, нервозности, что также ограничивает их применение. Встречаются случаи привыкания и пристрастия, хотя сравнительно редко.
Любые деконгестанты следует принимать в соответствии с инструкцией, и обычно не более трёх дней подряд.
Если вы принимаете любые из перечисленных препаратов и вы забеременели либо планируете беременеть, обязательно сообщите об этом своему врачу.
Иммунотерапия, а именно иммунопрофилактика (прививка аллергена), может быть достойной альтернативой медикаментозной терапии, особенно при её низкой эффективности.
Иммунопрофилактика оказывается в полной мере эффективной далеко не всегда, однако в большинстве случаев способна, по крайней мере, снизить остроту и частоту рецидивов. Как правило, назначается аллергологом.
Иммунотерапия заключается в серии инъекций под кожу разбавленного аллергена, на который наблюдается реакция, на протяжении нескольких месяцев. Идея заключается в формировании привыкания, в минимизации реакции на аллерген в результате поступления его в организм в небольших (недостаточных для острой реакции) дозах, в контролируемых условиях под наблюдением врача-аллерголога.
В целом при большинстве аллергических состояний эффективность инъекций аллергена остаётся спорной, но в случае сенной лихорадки методика себя вполне зарекомендовала.
Тяжёлые побочные эффекты встречаются крайне редко.
Реактивность иммунной системы меняется с течением времени, иногда естественным путём и без стороннего воздействия снижается её реактивность на аллергены.
Следующие шаги
- Старайтесь полностью следовать рекомендациям врача. Дайте лекарствам шанс себя проявить, некоторым из них потребуется несколько дней, чтобы достичь максимального эффекта.
- При любых осложнениях сенной лихорадки обращайтесь к врачу.
- Любые побочные эффекты принимаемого лекарства также следует обсудить с лечащим врачом.
- Периодически выясняйте, не появилось ли новое, лучшее лекарство с меньшим количеством побочных эффектов.
- Также необходим периодический пересмотр вашей аллергической чувствительности для предотвращения дальнейшего прогрессирования болезни.
- Если вы желаете пройти курс курс десенсибилизирующей иммунотерапии, обсудите это с вашим лечащим врачом или аллергологом.
Вы не сможете предотвратить развитие сенной лихорадки совсем, но вполне можете научиться с ней справляться.
Переезд, смена страны проживания помогает редко, обычно уже в течение нескольких лет человек сталкивается с новой формой аллергии.
Ограничьте использование кондиционера вне сезона активности сенной лихорадки.
Снизить частоту приступов и тяжесть симптомов может иммунопрофилактика (прививка аллергена).
Для сокращения контакта с аллергенами содержите жильё в чистоте, всеми доступными способами боритесь с пылью и плесенью.
В целом прогноз благоприятен, но имеется риск развития осложнений:
Как правило, это бактериальное поражение слизистой оболочки носа, его пазух, глотки или среднего уха, уже раздражённой и воспалённой в ответ на аллергическую реакцию. Наиболее распространённы средний отит и гайморит.
- Носовое кровотечение.
- Разрастание лимфоидной ткани в полости носа и в глотке (аденоиды).
- Снижение функции лёгких
После огнихи приходит ломиха
По языческим верованиям, осенние лихорадки – это шесть сестер: ломиха, огниха, желтяница, лихоманка, трясовница и бессонница. Весь год они обитают на болотах, а глубокой осенью появляются вблизи человеческого жилья. И к кому пристанут – могут в рот забраться, могут в губы поцеловать, могут залезть под одежду, – тот начнет болеть. От них защищались, как могли – заговорами, верой в защитную силу осиновых поленьев, а также тем, что в народе до сих пор в ходу – чесноком, луком и редькой. Ничего не напоминает? Если взглянуть на мифологическую историю про осенние лихорадки с позиции современной медицины, можно угадать, о каких болезнях идет речь.
Бессонница. Осенью многие жалуются скорее на желание впасть в спячку, чем на проблемы со сном. Многие, но не все. Сезонная депрессия может проявляться в том числе бессонницей: человек рано засыпает вечером, потом неожиданно просыпается в 4–5 часов утра и больше заснуть уже не может. В итоге ходит развалиной.
Ломиха. По преданию, эта сестра-лихорадка насылает на людей ломоту и боль в суставах. Еще одна сезонная напасть – обострение артритов – чаще всего случается именно осенью. Врачи объясняют это сменой биоритмов и резким похолоданием, а еще ростом респираторных болезней, которые могут давать осложнения на суставы. Такие артриты называются реактивными, особенно часто они возникают после ангин. Так что ломиха и впрямь родственница другим осенним лихорадкам.
Лихоманка. Синоним этого слова – лихорадка, прекрасно известный врачам термин, означающий всего лишь повышенную температуру тела. Благодаря этому, как известно, иммунная система организма борется с бактериями и вирусами, что по осени, которая традиционно является сезоном простуд, ей приходится делать часто.
Трясовница. Эта осенняя гостья приносит людям судороги. Скорее всего речь шла о болезни, которую наши предки называли падучей – об эпилепсии. Известно, что ее приступы, которые проявляются в виде судорог, чаще всего возникают именно осенью и весной – в так называемое межсезонье. Однако судороги не обязательно связаны с эпилепсией, они могут возникать и при обычных ОРЗ, на фоне температуры тела выше 38 градусов: такие судороги называются фебрильными и чаще всего случаются у детей младше трех лет.
Огниха. Ну а без этой напасти не проходит ни одна осень, да и зима тоже. Огниха, коей так боялись наши предки, – это ОРВИ (в том числе грипп), заболеваемость которыми в нашей стране традиционно растет примерно с начала ноября. В это время устанавливается самая гриппозная погода: мокро, пасмурно и термометр показывает от +8 до -5–6 градусов. Ну а пожирающий человека огонь, который якобы приносит с собой огниха, – это высокая температура, без которой ОРВИ не бывает.
Комментарий специалиста
Сезонное лихо чеснока не боится
Почему болезни, которые наши пращуры считали проделками сестер-лихорадок, в самом деле посещают нас именно осенью, объяснила врач-иммунолог Евгения Сударикова:
– Осенью происходит температурная перестройка, благоприятная для вирусов и неблагоприятная для нашей иммунной системы. Люди с нормально функционирующим иммунитетом сохраняют устойчивость к инфекциям, но если есть какие-либо нарушения, такие неспецифические вещи, как неустойчивая погода, могут усугубить ситуацию. Сезонность некоторых болезней, в частности ОРВИ и гепатита А, объясняется еще и тем, что с наступлением настоящих холодов мы контактируем с большим количеством людей, в том числе уже заболевших. Еще одно условие: мы часто одеваемся не по погоде, потому что она быстро меняется – сегодня заморозок, завтра потепление и т.д.
Как можно себе помочь? С иммунитетом делать ничего не надо – иммуномодуляторы по большому счету заметного эффекта не оказывают. Нужна неспецифическая профилактика – физкультура, прогулки, проветривание. Плюс меры гигиены – в первую очередь мытье рук. Лук и чеснок большого значения в плане профилактики сезонных болезней не имеют, а вот витамины – да.
Поллинозы (сезонный аллергический риноконъюнктивит) — представляют собой группу заболеваний представленных аллергическими реакциями, возникающими вследствие высокой концентрации пыльцы растений в окружающем воздухе.
Аллергические реакции на пыльцу могут наблюдаться с конца весны и до начала осени – время цветения различных растений.
В МКБ-10 сенная лихорадка внесена в раздел J30.1 – аллергический ринит, вызванный пыльцой растений.
Причины возникновения и провоцирующие факторы
В роли этиологического фактора, вызывающего аллергическую реакцию выступает пыльца цветущих растений – это могут быть как цветы, так и травы, кустарники и деревья.
Главная причина развития – повышенная чувствительность (сенсибилизация) организма к раздражающему агенту.
Патогенез поллиноза основывается на повторном контакте сенсибилизированного организма с аллергеном.
При первичном контакте вырабатываются аллергенспецифические Ig E-антитела, которые связываются с рецепторами базофилов и тучных клеток, а уже при повторном внедрении аллергена в организм происходит их связывание с фиксированными на клетках антителами и запуск аллергической реакции.

Немаловажную роль отводят и провоцирующим факторам, которые сами по себе не вызывают заболевания, но при наличии причины увеличивают риск его появления и скорость развития ответной реакции.
К таковым следует отнести:
- сухую ветреную погоду – отмечается значительное увеличение пыльцы в воздухе;
- женский пол;
- городское место жительства;
- отягощённый наследственный анамнез: если хотя бы один из родителей имеет склонность к аллергии, то риск развития аллергического заболевания у ребёнка возрастает на 25%, если же оба родителя аллергики – соответственно на 50%;
- вредные привычки;
- частые инфекционные заболевания (преимущественно вирусного генеза) у маленьких детей, в особенности те, которые поражают слизистую оболочку респираторных путей;
- родовая травма;
- профессиональные вредности;
- проживание в определённой географической полосе.
Клиническая картина заболевания
Поллиноз у детей – довольно частое явление, ведь впервые данная аллергическая реакция проявляется у детей и лиц молодого возраста. Ввиду лабильности нервной системы у детей, помимо основной симптоматики на первый план могут выходить такие проявления заболевания, как:
- повышенная раздражительность и капризность;
- нарушение режима сна и бодрствования.
А вот поллиноз у беременных женщин может возникнуть впервые во время вынашивание малыша. Это связано с гормональной перестройкой организма.
Наиболее подвержены развитию данного заболевания женщины, первый триместр беременности которых приходится на летний период, когда цветение растений в разгаре. После родов данный тип аллергической реакции может исчезнуть насовсем.
Ввиду того, что мелкая, порой невидимая глазу растительная пыльца оседает на кожных покровах и слизистых оболочках носа, симптомы можно условно разделить на 2 большие группы:
I.Респираторные и глазные проявления:
- ринит, для которого характерен сильный отёк слизистой оболочки носовой полости и, как следствие, сильный насморк в сочетании с заложенностью носа;
- анафилактический шок;
- нарушение обоняния;
- кашель;
- приступы удушья;
- чихание;
- конъюнктивит, сопровождающийся зудом век, слезотечением, дискомфортом глаз (ощущение песка в глазах), покраснением конъюнктивы и век. Поражение глаз всегда двустороннее;
- светобоязнь.
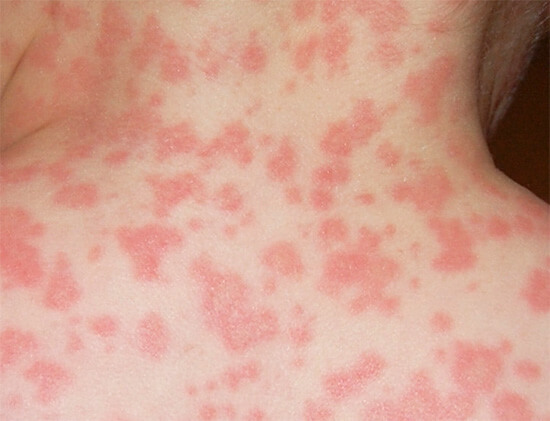
- зуд кожных покровов;
- высыпания по типу крапивницы (см. фото выше);
- экзема (мокнущий лишай);
- отёчность мягких тканей и подкожной жировой клетчатки (отёк Квинке).
Тяжёлое течение заболевания может провоцировать появление и обострение бронхиальной астмы с аллергическим компонентом.
В этом случае пациенты отмечают не только учащённые приступы удушья и надрывный кашель, а появление одышки не только при физической активности, но и в покое, а также тахикардию, приносящую значительный дискомфорт.

Клиническую картину развития такого явления, как сенная лихорадка можно условно разделить на 2 стадии:
- I стадия – симптомы этой стадии нетяжёлые и, как правило, проходящие. Для неё характерно: зуд в носоглотке, першение в горле, зудящие ощущения в проекции трахеи, конъюнктивит со светобоязнью, ринит с обильным слизистым выделяемым, заложенность ушей.
- II стадия – начинается спустя 8 часов после первой и связана с прогрессированием воспалительного процесса, а также ответной иммунной реакцией. Выделяемое из носа и глаз приобретает гнойный характер, характерны приступы удушья, нередко развивается отёк Квинке, сыпь на теле становится обильной, нередко носит сливной характер. Может появиться контактный или атопический дерматит. Возможно повышение температуры тела. Поллиноз у взрослых и детей в этой стадии может провоцировать развитие осложнений со стороны других органов и систем. Так, нередки случаи осложнений со стороны:
- нервной системы – мигрень, раздражительность и нервозность, бессонница, повышенная утомляемость, плаксивость, потливость;
- пищеварительной системы – диспепсия, боли в животе, тошнота и рвота, снижение аппетита;
- мочевыделительной системы – цистит, нефрит, воспаление и появление отёчности наружных половых органов.
Диагностический поиск пыльцевой аллергии
Поллиноз у детей и взрослых диагностируется на основании не только собранного анамнеза и клинической картины заболевания.
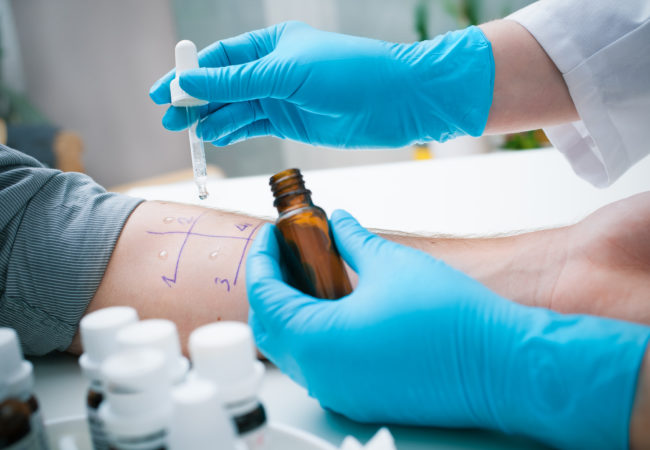
Он должен быть подтверждён рядом специальных методов обследования, проведением аллергопроб и, конечно, консультацией узких специалистов.
При сборе анамнеза особое внимание уделяется таким факторам, как: сезонность (когда заболевание дебютировало и, в какое время года наблюдаются обострения), генетическую предрасположенность, наличие контактного или любого другого типа аллергии ранее.
Среди базисных методов диагностики аллергии на пыльцу растений можно выделить:
- риноскопию – этот метод позволяет оценить состояние слизистой оболочки носовых ходов, передних отделов дна носа, нижней и средней раковины (передний конец), носовой перегородки. Это всё можно осмотреть при передней риноскопии. При аллергическом рините отмечается сильная отёчность слизистой, а также значительное сужение носовых ходов.
Для поллинозов характерным симптомом при риноскопии является отсутствие ответной реакции на орошение слизистой оболочки сосудосуживающими препаратами;
- провокационные тесты – проводятся под тщательным контролем медиков в условиях стационара. Крайне редко применимы по отношению к маленьким детям;
- кожные аллергопробы – их не проводят детям младше 3 лет, а также непосредственно во время обострения заболевания;
- определение в сыворотке крови Ig E (иммуноглобулина, являющегося индикатором аллергии);
- иммуноблотинг – такое исследование позволяет обнаружить наличие антител к аллергену;
- анализ мокроты, отделяемого из носа, конъюнктивы – позволяет обнаружить большое количество эозинофилов.
Немаловажной станет консультация узких специалистов: оториноларинголога, пульмонолога, дерматолога, офтальмолога, иммунолога.
Лечение поллиноза
Лечение поллиноза должно быть комплексным и включать в себя не только медикаментозное воздействие. В первую очередь необходимо ограничить контакт с аллергеном и после этого прибегать к помощи медикаментозных методов.
В основе фармацевтического воздействия на заболевания лежит применение таких групп лекарственных средств, как:
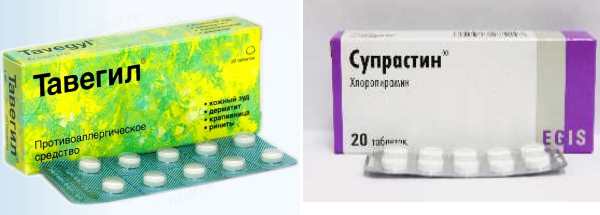
- антигистаминные препараты:
- системного действия – Фенкарол, Тавегил, Супрастин, Фексофенадин, Астемизол, Лоратадин;
- местного действия при кожных высыпаниях – Ц-дерм, Гиоксизон, Фенистил – мази, Азеластин, Левокабастин – спреи, Аллергодил, Виброцил – капли;
- глюкокортикостероиды:
- ингаляционные (при осложнённых формах и сочетании аллергии с бронхиальной астмой) – Беклометазон, Мометазон, Циклесонид, Будесонид – в виде ингаляций;
- местные – Мометазон, Флутиказон, Беклометазон – в виде назальных спреев;
- местные адреномиметики и другие сосудосуживающие препараты – показаны при выраженной отёчности носа:
- Ксилометазолин;
- Нафазолин.
Местное лечение применимо только при лёгкой степени заболевания. При средней и тяжёлой степенях течения показано комбинирование фармацевтических средств местно и системного назначения.
Поллиноз у беременных должен лечиться под тщательным наблюдением не только врача аллерголога и терапевта, но и гинеколога.
В том случае, если поллиноз протекает крайне тяжело, не поддаётся консервативной терапии на протяжении длительного времени и сочетается со значительным сужением носовых ходов, то врачи могут поставить вопрос о целесообразности проведения операции по частичному удалению носовых раковин.

К одному из альтернативных, но весьма действенных методов лечения поллинозов и предотвращения частых рецидивов является аллергенспецифическая иммунотерапия.
Он относится к патогенетическим методам лечения, то есть не просто устраняет симптомы болезни, а действует непосредственно на причину и механизм развития. Это такая методика, согласно которой организм должен получать аллергены в постепенно растущей дозировке.
Суть метода заключается в том, что организм больного человека постепенно привыкает к аллергену, и его чувствительность в значительной мере снижается.
Провоцирующий агент вводится подкожно или внутрикожно, гораздо реже – внутримышечно или интраназально. Курс лечения составляет порядка 5 месяцев.
Диетическое питание при поллинозах основано на исключение из рациона тех продуктов питания, которые чаще всего могут провоцировать развитие перекрёстной аллергии. К таковым относятся: продукты пчеловодства, орехи, куриные яйца, некоторые крупы (манная, овсяная, пшеничная, перловая).
Рекомендуется полностью исключить продукты, содержащие красители. Несмотря на полезные свойства ягод и фруктов, от некоторых из них стоит отказаться: груши, яблоки, черешня, вишня, слива, айва, персики и абрикосы, малина, клубника, цитрусовые.
Профилактические мероприятия
Люди, страдающие аллергией на пыльцу растений, должны придерживаться всех правил, позволяющих свести к минимуму риск развития обострения.
Первой мерой профилактики является ограничение пребывание на улице в сухую ветреную погоду в период цветения аллергического провокатора. Дома лучше не открывать надолго окна и пользоваться специальными очистителями воздуха и функцией ионизации.
Активно проветривать жилое помещение лучше всего в дождливую погоду, не сопровождающуюся сильным ветром.
Регулярная влажная уборка и отсутствие в доме полевых и садовых цветов также значительно снижает риск появления аллергической реакции.
Так как полностью ограничить контакт с улицей невозможно, людям, страдающим аллергией на пыльцу, рекомендуется после прихода с улицы принимать душ и регулярно в течение дня полоскать горло, а также промывать нос и глаза с целью удаления даже минимального скопления аллергена.
Прогноз
Поллиноз относится к заболеваниям, которые можно контролировать. И хотя избавиться от него окончательно весьма проблематично, можно свести к минимуму его рецидивирование. Для этого достаточно соблюдать банальные меры профилактики, а в случае появления симптомов необходимо как можно раньше начать лечение.
Если не воздействовать на заболевание, оно может приобрести хроническую форму или трансформироваться в более сложную нозологическую единицу. Зачастую банальные поллинозы, которые остались без терапевтического вмешательства, перерастали в бронхиальную астму.
Так, поллиноз у ребёнка, на который можно воздействовать на ранних этапах развития, без должного лечения в дальнейшем причиняет немало хлопот и приводит к развитию более серьёзных заболеваний респираторного тракта.
Видеозаписи по теме
Читайте также:


