Можно ли рожать ребенка если у тебя красная волчанка
Это аутоиммунное заболевание может быть очень коварным!
Что такое волчанка?
Волчанка – это хроническое заболевание, которое влияет на иммунную систему. Ваша иммунная система обычно защищает вас от инфекций и болезней. Но если у вас волчанка, ваша иммунная система атакует здоровые ткани вашего тела, а не микробы – вот почему волчанку называют аутоиммунным заболеванием.
Существуют различные виды волчанки, но наиболее распространенной формой является красная волчанка (СКВ). СКВ может быть легкой или тяжелой и поражать различные части тела, включая сердце, суставы, кожу, легкие, кровеносные сосуды, почки и нервную систему.
Эксперты не знают, что вызывает волчанку, но вполне вероятно, что генетика, гормоны и факторы окружающей среды играют свою роль. Волчанка также может быть трудно диагностирована, потому что состояние непредсказуемо и имеет тенденцию быть различным для каждого человека. Никто не уверен, сколько людей имеют волчанку в Соединенных Штатах, но оценки колеблются от 160 000 до 1,5 миллиона.
Я в высоком риске для волчанки?
Волчанка поражает в основном женщин – около 9 из 10 человек с СКВ – женщины. Другие факторы риска включают наличие другого аутоиммунного заболевания или близкого родственника с волчанкой или другим аутоиммунным заболеванием.
Каковы симптомы волчанки?
Некоторые из наиболее очевидных признаков волчанки включают изменения кожи, такие как:
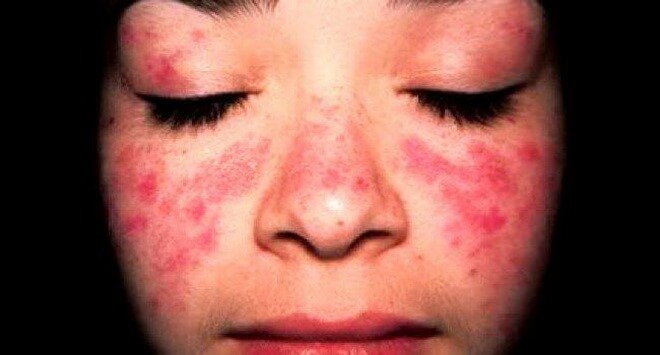
- Сыпь в виде бабочки (скуловая сыпь), которая проходит через скулы и переносицу
- Дискоидная сыпь, которая является шелушащейся и, возможно, зудящей, обычно появляется на коже головы или ушей и может вызвать выпадение волос.
- Светочувствительная сыпь, которая появляется после пребывания на солнце.
- Язвы во рту и носу, которые часто безболезненны.
- Другие симптомы волчанки включают в себя:
- Боль в суставах и отек (артрит)
- Плохая циркуляция, из-за которой пальцы могут стать белыми или синими.
- Лихорадка.
- Крайняя усталость.
- Грудная боль.
- Затрудненное дыхание.
- Неразбериха.
- Судороги или инсульт (в крайнем случае).
В зависимости от того, какие у вас симптомы и насколько они серьезны, ваш врач может провести тесты на наличие проблем с почками, сердцем или легкими. Волчанка также может вызывать заболевания крови, такие как анемия и тромбы (тромбоз).
Как волчанка повлияет на мою беременность?
Многие женщины, страдающие волчанкой, имеют здоровую беременность и ребенка, но это не значит, что нет никаких рисков. Даже когда симптомы слабо выражены, волчанка является серьезным заболеванием, которое требует тщательного контроля со стороны врача во время беременности.
Возможные осложнения включают в себя:
- Преэклампсия. Приблизительно у 1 из 5 женщин с волчанкой развивается преэклампсия.
- Преждевременные роды. Около 40 процентов беременностей, пораженных волчанкой, заканчиваются преждевременными родами.
- Ограничение внутриутробного развития (IUGR). Если у вас волчанка, существует небольшая вероятность того, что ваш ребенок может расти медленно и быть меньше нормального размера при рождении.
- Потеря беременности. Раньше выкидыш часто случался во время беременности у женщины, страдающей волчанкой, но риск потерять ребенка от СКВ уменьшается из-за лучшего планирования, приема лекарств и лечения. Риск потери беременности у женщин с волчанкой сейчас почти такой же, как и у женщин, у которых нет волчанки.
Хотя волчанка повышает риск осложнений, не все женщины испытывают их. Если волчанка находится в стадии ремиссии до беременности, вероятность возникновения проблем намного ниже. В идеале, волчанка будет неактивна не менее шести месяцев, прежде чем вы забеременеете.
А если вы беременны, хороший дородовой уход может значительно снизить вероятность осложнений.
Скорее всего, вы увидите команду медицинских работников, включая вашего ревматолога и акушера. Если у вас высокий риск осложнений, вы также можете обратиться к специалисту по беременности с высоким риском.
Как беременность повлияет на мою волчанку?
Взаимодействие между волчанкой и беременностью очень индивидуально. Некоторые женщины имеют вспышки во время беременности, в то время как другие обнаруживают, что беременность меняет или даже уменьшает симптомы волчанки. У некоторых женщин вообще нет симптомов волчанки.
Вспышка менее вероятна во время беременности, если ваша волчанка была под контролем в течение по крайней мере шести месяцев, прежде чем вы зачали. Но иногда трудно определить разницу между симптомами волчанки и нормальными болями и болями во время беременности. Усталость, боль в спине, одышка и изменения кожи могут быть признаками вспышки, но также могут быть связаны с беременностью.
Ваш врач поможет вам определить, какие симптомы являются нормальными симптомами беременности, а какие связаны с волчанкой. Приходите на все ваши приемы, чтобы ваш врач мог сразу же обнаружить любые симптомы волчанки и лечить вас.
Вспышки волчанки во время беременности могут быть легкими или умеренными, и большинство симптомов можно лечить с помощью лекарств, которые можно безопасно принимать во время беременности.
Как волчанка повлияет на моего ребенка?
Волчанка встречается в семьях, поэтому, вероятно, гены играют роль, и ребенок может унаследовать ее. Когда у одного из двух одинаковых близнецов есть волчанка, есть большая вероятность, что у другого тоже будет развиваться это состояние.
Некоторые дети, родившиеся от матери с волчанкой, подвержены риску развития состояния, которое называется волчанка новорожденных. Риск связан с двумя антителами в крови, которые называются антиген А, связанный с синдромом Шегрена (анти-SSA), и антиген В, связанный с синдромом Шегрена (анти-SSB). Анализ крови на ранних сроках беременности может подтвердить, есть ли у вас эти антитела.
Симптомы волчанки у новорожденных обычно не являются серьезными и часто проходят к тому времени, когда ребенку исполняется 8 месяцев. Но у очень небольшого числа детей развивается потенциально опасное для жизни осложнение, называемое врожденным сердечным блоком, которое является типом нерегулярного сердцебиения.
Как я могу заботиться о себе во время беременности?
Все беременные женщины выигрывают от заботы о себе, и это особенно верно, когда у вас волчанка.
Вот что вы можете сделать:
- Достаточно времени отдыхать. Всем беременным женщинам нужно много спать, но вам понадобится еще больше, если у вас волчанка.
- Упражнение. Сбалансируйте отдых с периодами от легкой до умеренной нагрузки. Проконсультируйтесь с вашим лечащим врачом перед началом нового плана упражнений.
- Ходите на все ваши дородовые встречи. Не пропускайте дородовые встречи и принимайте лекарства, как это предписано. Ваш врач будет контролировать вас на наличие симптомов, связанных с волчанкой, и при необходимости корректировать лекарства.
- Хорошо питайтесь. Здоровое питание во время беременности приносит пользу вам и вашему ребенку. Рекомендации для женщин, страдающих волчанкой, такие же, как и для других женщин: соблюдайте сбалансированную диету, которая включает в себя много свежих фруктов и овощей, цельного зерна и немного белка.
- Не курите! Курение может ухудшить действие волчанки на ваше сердце и кровеносные сосуды.
- Получать поддержку. Правильная поддержка со стороны вашей семьи, друзей и врача может помочь вам справиться с беременностью с высоким риском. Поскольку у вас волчанка, вам может потребоваться дополнительное время, чтобы оправиться от родов, а также справиться с проблемами родительства.
Многие воспринимают диагноз системная красная волчанка и беременность как несочетаемые понятия. Кто-то вообще считает, что СКВ и бесплодие – слова-синонимы.
На самом деле все не так страшно, хотя нужно очень хорошо подумать. Универсального совета нет. Все случаи уникальны, и только врач может определить, будут ли негативные последствия или нет.
Планирование беременности и наблюдение у врачей
Беременность при диагнозе системная красная волчанка должна быть заранее запланированной. Всегда! Врач изучает анамнез за год до предполагаемого зачатия и ведет всю беременность. Только в этом случае можно рассчитывать на благоприятный исход во всех отношениях.

В течение всего времени вынашивания ребенка женщину наблюдают сразу несколько врачей:
Обязательно консультации неонатологов.
В большинстве случае фертильность при СКВ не нарушается. Ограничения могут касаться активного периода болезни, когда идет интенсивное лечение. Осложняет возможность зачатия нарушения менструального цикла.
Важно! Беременность при СКВ разрешена при длительной ремиссии и при отсутствии дисфункции сердечно-сосудистой, дыхательной системы, работы печени и почек
Как влияет беременность на развитие волчанки
Сегодня нет подробной статистической выборки ни в нашей стране, ни даже в США, где самый высокий процент больных СКВ, относительно влияния вынашивания на развитие болезни.
В некоторых случаях симптоматика стертая, ремиссии более длительный, но говорить о причинно-следственной связи пока нельзя.
Как влияет волчанка на беременность и плод
Вот в этой сфере информация и статистика более полные. При диагнозе СКВ беременность протекает тяжело, у каждой второй пациентки происходят преждевременные роды при сроке от 22 до 38 полных недель и при массе плода более 500 гр.
Негативные явления наблюдаются и в отношении будущего ребенка:
- у 30% — задержка внутриутробного развития;
- более 25% детей рождаются недоношенными.

В медицинской практике часто фиксируются случаи мертворождения, потери плода на любом триместре.
Особенно большой риск недоношенности среди пациенток с поражением почек (быстропрогрессирующий волчаночный нефрит)
В каждом третьем случае при благоприятном родоразрешении у новорожденного развивается неонатальная волчанка. Проявляется транзиторные (в течение полугода после рождения) кожными волчаночными поражениями, нарушениями сердечного ритма, гематологическими аномалиями, у некоторых младенцев усматриваются иммунологические признаки СКВ.
Как часто посещать врача беременным с СКВ
Если до зачатия более полугода наблюдалась стойкая клиническая ремиссия, ревматолог наблюдает беременную минимум 3 раза за весь период – в каждом триместре. Если наступает активная фаза болезни, ревматолог наблюдает пациентку ежемесячно или по мере необходимости.
При посещении ревматолога необходимо на руках иметь результаты анализов:
- клинический, биохимический, иммунологический анализ крови и гемостазиограмма для получения полной информации о состоянии пациента;
- анализ мочи для оценки состояния почек;
- анализ на антифосфолипидные антитела для выявления специфических фосфолипидсвязанных белков;
- электрокардиограмма по назначению.
В отношении плода информацию врач получает из результатов УЗИ и допплеромерического исследования.

Лечение в период вынашивания
Терапевтическая схема, составленная в отношении больной с болезнью болезнь Либмана-Сакса, на время беременности изменяется:
- Основная задача терапии – подавление активной фазы и сохранение беременности.
- Назначение лекарственных препаратов, оказывающих незначительное влияние на плод и околоплодные воды.
- Схема приема глюкокортикостероидных препаратов сохраняется. Преимущество отдают в пользу Преднизолона — синтетический глюкокортикостероидный препарат, дегидрированный аналог гидрокортизона. Дозировку определяется врач.
- Постоянный контроль артериального давления, состояния внутренних органов и общего состояния пациентки.
- Назначение и прием в течение всего периода вынашивания аминохинолиновых препаратов. Они оказывают противовоспалительный и иммуносупрессивный эффект, сокращают риск перехода болезни в активную фазу.
Запрещено принимать следующие препараты:
- Циклофосфан – противоопухолевое средство алкилирующего действия;
- Метотрексат – противоопухолевое средство из группы антиметаболитов;
- Майсепт и Супрест – иммунодепрессивные препараты;
- Мабтера – противоопухолевый иммуномодулирующий препарат
- Реддитукс – противоопухолевое средство.

Профилактика осложнений во время беременности при СКВ
Многое зависит от поведения самой женщины, а не только от врача. Специалисты приводят ряд общих рекомендаций, соблюдение которых может снизить риск обострения СКВ:
- Отдых и продолжительный сон. Чем больше отдыхает организм и чем меньше стрессов, тем лучше состояние больной.
- До минимума сократить пребывание на солнце. Неважно, утром, вечером или тем более днем, на все открытые участки тела наносится крем SPF 50 и выше, одежда закрывает тело максимально, на голове – шляпа с полями.
- Точное соблюдение рекомендаций врача – в отношении терапии, питания, анализов, состояния и т.д.
- Рациональное здоровое питание. Прием поливитаминов, большое количество чистой воды, сезонные фрукты и овощи.
- Сократить количество соли.
Особенности родов у больных болезнью Либмана-Сакса
При отсутствии показаний к ранней госпитализации не позднее 37 недели беременную помещают на стационар. Противопоказаний к естественным родам нет. Кесарево сечение может быть назначено в следующих случаях:
- наступление активной фазы на момент родоразрешения;
- антифосфолипидный синдром;
- поражения тазобедренных суставов;
- неправильное нахождение плода.
Противопоказания к вынашиванию при СКВ
Ее раз повторимся, СКВ не является однозначным противопоказанием к зачатию и вынашиванию ребенка. В каждом конкретном случае врач оценивает анамнез больной, количество и продолжительность ремиссии, анализы и общее состояние.
Тем не менее, в отдельных случаях беременность категорически запрещена. Риск наступления осложнений как у самой пациентки, так и у плода, очень высокий. В числе таких:
- неконтролируемая активность красной волчанки;
- тяжелые поражения внутренних органов, требующие регулярного введения больших доз глюкокортикоидных препаратов и цитостатиков, тем более за полгода до планируемого зачатия;
- волчаночный нефрит (поражение почек) за 6 месяцев до, во время и после зачатия;
- легочная гипертензия;
- сердечная недостаточность;
- перенесенный инсульт;
- при прежних беременностях преэклампсия – осложненная степень токсикоза.
Особенности кормления младенцев
Никто не оспаривает важность грудного вскармливания для нормального физиологического и психического развития ребенка, но пациенткам с симптомом СКВ необходимо оценивать ситуацию в комплексе.
Ситуация усугубляется тем, что в 55% случае после родов наступает активная стадия болезни, требующая введения глюкокортикоидных препаратов и цитостатиков. Сегодня, несмотря на значительное увеличение больных красной волчанкой, пока нет достаточных исследований проникновения этой группы лекарств в материнское молоко. То есть, нет серьезной выборки – вредно или полезно для малышей, особенно тех, у кого развивается неонатальная волчанка, принимать грудное молоко в период активной терапии.
Большинство врачей склоняется к прекращению грудного вскармливания, но, еще раз отметим, что явных противопоказаний нет.
Несколько слов в заключение
Если беременность протекает без осложнений, болезнь не переходит в активную фазу, очень часто у пациенток с диагнозом болезнь Либмана-Сакса рождаются абсолютно здоровые дети.
[youtube.player]
Можно ли забеременеть на фоне СКВ? Как будет протекать беременность? Чего ждать после родов?… Вот, пожалуй, только лишь малая часть вопросов, которые еженедельно поступают мне в личные сообщения. И это неудивительно, если учесть, что многие пациенты с СКВ молодые женщины, для которых проблема зачатия и вынашивания беременности является актуальной. Итак, в этой статье будет разбирать все проблемы беременности при волчанке. Начну, пожалуй, с того, что беременность при СКВ должна быть планированной. Основная цель планирования беременности у больных СКВ и наблюдения за ними в период вынашивания — это снижение риска обострения заболевания и контроля его активности в период беременности и после родоразрешения, а также улучшение исходов беременности.
Ведение пациенток с СКВ в период беременности должно проводиться совместно врачами-ревматологами и акушерами-гинекологами с привлечением при необходимости врачей других специальностей (нефрологов, кардиологов,неврологов, неонатологов и др.) и основываться на тесном взаимодействии врача и пациента.
Планирование беременности и ведение больных во время беременности
На этапе планирования беременности у пациентки и ее родных могут возникнуть следующие вопросы:
- Как влияет беременности на течение СКВ?
- Влияет ли СКВ и проводимая терапия на наступление и развитие беременности?
- Влияет ли волчанка на развитие плода и здоровье будущего ребенка?
- Как контролировать активность СКВ при беременности?
- Можно ли без страха применять лекарственные препараты при беременности?
- Каковы особенности ведения родов у пациенток с СКВ?
- Можно ли кормит грудью после родов?
- Каковы методы безопасной контрацепции при СКВ?
Все эти вопросы вы можете без стеснения задать своему лечащему врачу и обсудить все интересующие и волнующие моменты!
К слову, фертильность, то есть способность забеременеть, при СКВ, как правило, не нарушена. Снижение способности к зачатию может отмечаться у больных с активным заболеванием, при проведении лечения высокими дозами глюкокортикоидов и длительной терапии циклофосфамидом. Но аменорея (отсутствие месячных) при активной СКВ может иметь и аутоиммунную природу.
Наступление и вынашивание беременности у больных СКВ можно разрешить при клинической ремиссии или минимальной клинико-иммунологической активности болезни, сохраняющейся не менее 6 месяцев до зачатия, и при отсутствии симптомов функциональной недостаточности любого органа или системы.

Влияние беременности на СКВ
Влияние СКВ на беременность
К сожалению, беременность при СКВ связана с повышением частоты материнских и плодных осложнений. Преждевременные роды (до 37 недели беременности) могут достигать 55%. Кроме того, у больных с активным волчаночным нефритом намного чаще возникают осложнения со стороны плода (задержка внутриутробного развития, недоношенность и потеря плода) по сравнению с пациентками с нормальной функцией почек, контролируемой артериальной гипертензией и незначительной протеинурией (белок у моче) при зачатии.
Влияние заболевания матери на плод и новорожденного
Я уже упомянула, что беременность на фоне волчанки ассоциируются с повышенной частотой мертворождения, выкидышей и недоношенности при сравнении с общей популяцией. Риск повышается среди женщин, ранее УЖЕ имеющих потери плода, активный волчаночный нефрит при зачатии, артериальную гипертензию и позитивность по антифосфолипидным антителам. Риск внутриутробной задержки развития плода также повышается при беременностях с активной СКВ, артериальной гипертензией и сопутствующем антифосфолипидном синдроме.
У беременных, позитивных по Ro/SSA- и La/SSВ-антителам (последние обнаруживаются у 35% больных СКВ), существует риск развития неонатальной волчанки у плода и новорожденного. Данная патология плода и новорожденного проявляется поражением кожи, сердца с развитием неполной и полной поперечной блокады, печени и других органов, цитопенией. Все проявления заболевания (кроме блокады сердца) обычно проходят в течение первых 6 месяцев жизни младенца.
Как часто необходимо наблюдаться у врача при беременности?
Наблюдение у ревматолога предусматривает осмотр беременной НЕ РЕЖЕ одного раза в каждом триместре, а также в первые 3 месяца после родоразрешения (более частые обследования — для беременных группы повышенного риска).
При каждом визите к ревматологу проводятся:
- тщательный осмотр пациентки, включая обязательное измерение АД;
- клинический анализ крови с подсчетом тромбоцитов и лейкоцитарной формулы;
- анализ функции почек (общий анализ мочи, исследование суточной протеинурии, определение клубочковой фильтрации);
- биохимический анализ крови (печеночные ферменты, креатинин, общий белок, глюкоза);
- иммунологический анализ крови (антитела к ДНК, Sm-АТ, АНФ, компоненты системы комплемента – при каждом обследовании; Ro/SSA- и La/SSB-АТ – в первом триместре (далее – по показаниям));
- анализ крови на антифосфолипидные антитела — в первом триместре (далее – по показаниям);
- гемостазиограмма (свертывающая система крови) и определение D-димера;
- ЭКГ и Эхо-КГ — в первом триместре (далее – по показаниям);
- предоставить УЗИ плода в каждом триместре беременности, результаты допплеромерического исследования маточно- и фетоплацентарного кровотоков – после 20 недели гестации (особенности важно для пациенок с антифосфолипидным синдромом).
Кроме того, во время каждого визита оценивается активность СКВ, ее динамика при сравнении с данными предшествующего визита и обсуждаются вопросы терапии.
При оценке активности СКВ у беременных следует учитывать, что отдельные симптомы нормально протекающей беременности и ее осложнений могут имитировать обострение заболевания и затруднять его выявление.
Как проходят роды у пациенток с СКВ?
Госпитализацию в родильный дом плановая, проводится не позднее 36-37 недели беременности. Родоразрешение, как правило, осуществляется через естественные родовые пути. Показаниями для оперативных родов могут быть:
- неконтролируемая активность болезни с поражением внутренних органов,
- сопутствующий антифосфолипидный синдром,
- нарушение функции тазобедренных суставов,
- осложнения самой беременности и со стороны ребенка.
У кого можно ожидать обострение СКВ во время беременности?
В группу повышенного риска осложненного течения СКВ и неблагоприятных исходов беременности могут быть отнесены больные с:
- активным заболеванием при зачатии и в течение беременности;
- СКВ, впервые развившейся на фоне беременности;
- поражением почек в анамнезе или при зачатии;
- интерстициальным поражением легких;
- легочной гипертензией;
- поражением сердца;
- артериальной гипертензией;
- сопутствующим антифосфолипидным синдромом;
- сопутствующим синдромом Шегрена;
- умеренно/высоко позитивные по антифосфолипидным антителам, SSA/Ro- /SSB/La-антителам; антителам к ДНК;
- пациенты, получающие высокие дозы глюкокортикоидов;
- имеющие в анамнезе повторные потери беременности.
Противопоказания для наступления и вынашивания беременности при СКВ
Кому же врач может посоветовать прервать беременность? Конечно же, сама по себе волчанка НЕ является противопоказанием к наступлению и вынашиванию беременности у пациенток с СКВ. Однако показаниями для прерывания беременности при СКВ могут быть:
- неконтролируемая активность заболевания с поражением внутренних органов и/или развитием их недостаточности, требующая проведения терапии высокими дозами глюкокортикоидных препаратов и цитостатиками в течение 6 месяцев, предшествующих зачатию;
- активный волчаночный нефрит при зачатии или в предшествующие 6 месяцев с протеинурией более 3 г/сут и хронической почечной недостаточностью (креатинин крови более 130 ммоль/л, клубочковая фильтрация менее 50 мл/мин);
- выраженная легочная гипертензия (давление в легочной артерии более 50 мм рт.ст.);
- поражение легких со снижением их форсированной жизненной емкости;
- выраженная сердечная недостаточность;
- инсульт в предшествующие 6 месяцев;
- ранее перенесенная тяжелая преэклампсия во время предыдущих беременностей.
Медикаментозная терапия в период беременности
Преднизолон и метилпреднизолон в дозах (в пересчете на преднизолон) 20мг/сут относительно безопасны, проникают в плодный кровоток в очень незначительном количестве, и не вызывают появление значительных осложнений у беременной и врожденных аномалий у плода.
Зато фторсодержащие глюкокортикоиды (бетаметазон и дексаметазон) являются препаратами длительного действия и проникают через фетоплацентарный барьер почти в неизмененном виде. Их назначение должно ограничиваться теми случаями, когда необходимо достичь повышенной концентрации глюкортикоидов в кровотоке плода, например при блокаде сердца плода. Из этих глюкокортикоидов должен предпочитаться бетаметазон, а не дексаметазон.
Высокие дозы гормонов связаны с повышенным риском преэклампсии, гипертензии, диабета, инфекцией и преждевременного вскрытия плодного пузыря.
Любые НПВП могут блокировать или удлинять овуляцию, поэтому НПВП следует отменить у больных с проблемами с зачатием. Неселективные ингибиторы ЦОГ не тератогенны (то есть не вызывают уродств) и могут приниматься в первом и втором триместрах беременности. В настоящее время нет достоверных данных о селективных ингибиторах ЦОГ-2, поэтому они должны отменяться при беременности (Аркоксиа, Целебрекс).
Все НПВП (кроме аспирина в низких дозах) следует отменить на 32 неделе беременности.
По показаниям терапия антималярийными препаратами может быть продолжена при беременности. Гидроксихлорохин – антималярийный препарат выбора у женщин, планирующих зачатие.
Этот препарат является тератогенным для людей, то есть способен вызывать пороки развития плода.
Внутривенная терапия циклофосфамидом должна начинаться только после отрицательного теста на беременность. После прекращения терапии циклофосфамидом следует предохраняться НЕ МЕНЕЕ 3 месяцев!
По показаниям азатиоприн может использоваться при беременности.
Метотрексат противопоказан при беременности и должен назначаться женщинам детородного возраста только на фоне безопасной контрацепции. Метотрексат должен быть отменен за 3-6 месяцев ДО планируемой беременности. Прием фолатов должен быть в течение всей беременности.
Препарат может использоваться при беременности, но в более низких дозах.
Противопоказан при беременности и должен назначаться женщинам детородного возраста только при надежной контрацепции. Терапия должна отменяться НЕ МЕНЕЕ чем за 6 месяцев до планируемой беременности.

Можно ли кормить после родов?
Конечно же, важность грудного вскармливания младенцев трудно переоценить, принимая во внимание питательную и иммунологическую ценность материнского молока, а также физиологические, психологические, экономические и другие аспекты грудного вскармливания. Однако частое обострение СКВ в первые 3 месяца после родов определяет необходимость адекватной терапии, что сопряжено с опасностью передачи лекарственного препарата младенцу. Исследования проникновения лекарств в грудное молоко немногочисленны. Влияние медикаментов на детей, находящихся на естественном вскармливании, и отдаленные эффекты терапии на развитие и поведение детей изучены недостаточно. Именно по этим причинам, как правило, вопрос о продолжении грудного вскармливания решается в пользу его прекращения.
В таблице ниже представлены различные лекарственные препараты, применяемые при лечении волчанки и их влияние на ребенка.
| Препарат | Проникновение в грудное молоко | Действие на младенца | Разрешение применения при лактации |
| Преднизон | 0,025% материнской дозы | Нет побочных эффектов | Допускается |
| Дексаметазон | Не исследована | Неизвестно | Избегать применение |
| Бетаметазон | Не исследована | Неизвестно | Избегать применение |
| НПВП | В низких концентрациях | Нет побочных эффектов | Диклофенак, ибупрофен, индометацин, напроксен, пироксикам допускаются |
| Гидроксихлорохин | 0,35% материнской дозы | Нет побочных эффектов | Совместим с кормлением грудью |
| Хлорохин | 0,55% материнской дозы | Нет побочных эффектов | Совместим с кормлением грудью |
| Циклофосфамид | Секретируется, количество неизвестно | Подавление гематопоэза | Противопоказан |
| Азатиоприн | Обнаруживаются в молоке | — | Избегать из-за теоретического риска |
| Метотрексат | В низких концентрациях | Не известно | Избегать из-за теоретического риска |
| Циклоспорин | Широкая вариабельность передачи препарата | Никаких побочных эффектов не наблюдалось у 9 грудничков | Нет согласия, взвешивать риск/польза |
| Микофенолата мофетил | На людях не исследовано | Не известно | Избегать из-за теоретического риска |
| Внутривенный иммуноглобулин | Нет опубликованных данных | Не известно | Кормление грудью, вероятно, возможно |
Лекарственная терапия кормящих женщин должна проводиться по строгим показаниям с учетом всех ее возможных осложнений, информированности о них матери и при условии наблюдения за больной и ребенком.
Контрацепция при СКВ
Обычно пациенткам с СКВ рекомендуются барьерные методы контрацепции. Однако применение половых гормонов у них может быть наиболее надежными современным методом контрацепции, тем более что при заболевании, протекающем с высоко активностью, и терапии цитостатиками имеется склонность к развитию преждевременной яичниковой недостаточности и связанного с ней (как и с терапией глюкокортикоидами) – остеопороза. Вместе с тем, применение гормональной контрацепции у пациенток с СКВ сопряжено с риском обострения заболевания и развития его осложнений.
[youtube.player]Читайте также:


