Меры профилактики раневой инфекции перед плановой операцией
Рана– механическое нарушение целостности кожи, слизистых оболочек с повреждением глубинных тканей.
Основные признаки раны:
2) зияние - расхождение краев раны. Зависит от размеров раны.
1) Операционные – наносятся преднамеренно в асептических условиях (с анестезией, наложением швов).
2) Случайные– считаются первично инфицированными, осложняются кровотечением.
В зависимости от вида ранящего предмета:
1) Резанные– наносятся острым предметом. Края ровные, зияют, имеют большую глубину, кровотечение обильное.
2) Колотые– наносятся острым и длинным предметом. Маленький диаметр наружного повреждения и глубокий раневой канал. Кровотечения нет, но кровь скапливается в тканях, полостях, образуя гематомы.
3) Рубленые– Обширное повреждение тканей с развитием некрозов. Выражен болевой синдром. Часто сопровождаются повреждение костей. Края имеют размозжённый характер.
4) Ушибленные, размозженные– наносятся тупым предметом. Края ран – неровные, размозжены, легко инфицируются.
5) Укушенные– загрязнены микрофлорой ротовой полости или инфекцией с развитием некрозов.
6) Огнестрельные– в результате огнестрельных ранений пулями, осколками снарядов и др. имеют сложную форму раневого канала, обширную зону поражения, высокую степень микробного загрязнения.
По степени инфицированности:
1) Асептические – наносятся в операционной.
2) Свежеинфицированные - все случайные, с поверхности кожи микробы попадают в рану.
3) Гнойные – развивается инфекционный процесс.
По отношению к полостям:
1) Непроникающие – не повреждена брюшина, плевра, твердая мозговая оболочка и т.д.
1) Простые– повреждается кожа, подкожная клетчатка, мышцы.
2) Сложные– повреждаются внутренние органы, кости.
По наличию осложнений:
Типы заживления раны:
1) первичным натяжением (без нагноения):
Условия заживления первичным натяжением:
1. Отсутствие высокой микробной загрязненности раны.
2. Отсутствие в ране инородных тел сгустков крови и нежизнеспособных тканей.
3. Достаточное кровоснабжение.
4. Точное сопоставление краев раны, отсутствие натяжения и карманов.
5. Сохранение иннервации краев раны.
6. Отсутствие метаболических нарушений (при сахарном диабете).
2) вторичным натяжением (с обязательной фазой нагноения раны и развития грануляций);
Алгоритм первой медицинской помощи при ранах:
1. Остановка кровотечения любым способом.
2. Наложение асептической повязки.
3. Обезболивание при угрозе шока
(анальгетики = анальгин + димедрол + новокаин ).
4. Транспортная иммобилизация (при обширных повреждениях мягких тканей, крупных сосудов, нервов, костей).
5. Транспортировка в ЛПУ.
Рану нельзя промывать водой, прижигать антисептиками. Нельзя засыпать порошками, накладывать на нее мазь, прикладывать вату, - это способствует развитию инфекции в ране.
Принципы лечения ран.
При первой помощи остановка кровотечения, асептическая повязка. Если имеются повреждения костного аппарата - шинирование. При врачебной помощи проводят окончательную остановку кровотечения и хирургическую обработку раны.
1. Обрабатывают кожу вокруг раны раствором антисептика (фурацилина, H2O2,KMnO4).
2. Высушивают края раны стерильной салфеткой.
3. Обрабатывают края раны 5% - раствором йода, бриллиантовой зелени.
4. Закрывают рану стерильной салфеткой.
5. Закрепляют салфетку лейкопластырем.
Первичная хирургическая обработка:
При первичной хирургической обработке рана заживет первичным натяжением.
1) остановку кровотечения;
2) удаление инородных тел и нежизнеспособных тканей;
3) иссечение краев раны, обработку антисептиками;
4) сопоставление краев раны (наложение швов).
Принципы лечения гнойных ран:
1. Хирургическая обработка раны или гнойного очага.
2. Дренирование раны полихлорвиниловым дренажем и промывание ее растворами антисептиков.
3. Антибактериальная терапия.
4. Повышение специфической и неспецифической реактивности организма.
Обеспечение доступности медицинской помощи и повышение эффективности медицинских услуг, объемы, виды и качество которых должны соответствовать уровню заболеваемости и потребностям населения, передовым достижениям медицинской науки.
[youtube.player]Из 5 млн. человек, ежегодно подвергаемых в бывшем союзе оперативному лечению, более 50% оперируются по поводу острых хирургических заболеваний. У из них в послеоперационном периоде развиваются различные осложнения, которых составляют инфильтраты и нагноения послеоперационных ран. Развитие нагноений ведет к увеличению длительности пребывания больного в стационаре, значительному росту материальных затрат на лечение.
Проблема профилактики раневой инфекции, в связи с увеличением количества больных, сохраняет свою актуальность и имеет не только медицинское, но и важное социально-экономическое значение. Процент послеоперационных раневых инфекций остается стабильно высоким, достигая при гнойном перитоните до 48.7%. Несмотря на прогресс науки, в настоящее время нет способа абсолютно предотвратить развитие послеоперационных осложнений. Основную роль при этом играет микрофлора, вызвавшая раневую инфекцию, которая в случаев характеризуется полирезистентностью. Почти 2/3 микробной флоры возбудителей гнойной инфекции операционных ран приходится на стафилококки, затем на кишечную и синегнойную палочку, протей, неклостридиальную анаэробную флору. При этом, в результате совершенствования микробиологической техники повышается частота обнаружения ассоциация аэробных бактерий с анаэробными культурами. Кроме того, под действием некоторых антибиотиков происходит угнетение естественной реактивности организма. Высокий процент послеоперационных раневых осложнений обуславливает множество работ в этом направлении.
Основными методами профилактики раневой инфекции являются два основных способа: это асептика, которая обеспечивает предупреждение попадания микробов в операционную рану путем использования физических факторов и химических препаратов, и антисептика, сущность которого заключается в комплексе мероприятий, направленных на уничтожение микробов в ране, патологическом образовании или в организме целом.
В настоящее время наиболее оправданной является комплексная профилактика гнойно-септических осложнений со стороны операционных ран, основанная на комбинации методов асептики и антисептики.
Существующие на сегодняшний день способы профилактики раневой инфекции нами классифицированы следующим образом:
I. По механизму воздействия на патогенетическое звено, приводящее к развитию раневой инфекции:
1. Асептика — предупреждение попадания микробов в операционную рану:
а. антиконтаминационная асептика или собственно асептика, предупреждающее попадание бактерий на операционное поле или операционную рану;
б. контаминационная асептика — мероприятия, направленные на уничтожение микроорганизмов, находящиеся на операционном поле;
в. комбинированная асептика.
2. Антисептика — комплекс мероприятий, направленных на уничтожение микробов в ране:
- а. разрушающее воздействующие на микроорганизмы ;
- б. усиливающие иммунитет организма ;
- в. методы, способствующие механическому очищению раны.
II. По отношению к моменту операции:
- 1. Дооперационные.
- 2. Интраоперационные.
- 3. Послеоперационные.
- 4. Комбинированные.
Асептика получила широкое применение в практической хирургии. В частности, современные операционные блоки предусматривают специальную систему вентиляции с применением воздушных антибактериальных фильтров, путем создания ламинарного потока стерильного воздуха в области операционной раны. Эти системы позволили резко снизить частоту послеоперационных раневых осложнений, однако полностью не решили эту проблему. Кроме того, системы ламинарного стерильного воздушного потока, являясь чисто асептическим мероприятием, не могут предупредить развитие послеоперационных гнойно-септических осложнений при наличии инфекции в операционном поле, например, при перитоните, при вскрытии полых органов брюшной полости и т.д.
Учитывая большое число разнохарактерных факторов риска и многообразие возбудителей, которые не свойственны ни одной из нозологических форм при традиционных инфекциях, следует признать несостоятельными попытки рассматривать вопросы профилактики гнойных хирургических осложнений по аналогии с традиционными инфекциями и рассчитывать на высокую эффективность однонаправленных мероприятий.
Были предложены множество методов профилактики нагноений послеоперационных ран. В частности, для предупреждения возможного проникновения микроорганизмов с операционного белья, через халаты, особенно при увлажнении последних, предлагают применение халатов из синтетических нетканых материалов, а в отдельных случаях использование систем типа скафандров, полностью изолирующих хирургов от внешней среды.
Для предупреждения проникновения инфекционного агента в рану важное значение имеет предоперационная обработка кожи в области операции. В настоящее время наряду с традиционной йодно-спиртовой обработкой используются значительное количество более мощных антисептиков, таких как дегмин, родолон, перспективно наклеивание на предварительно обработанную кожу специальных стерильных пленок, через которые делаются разрез и которые снимаются после наложения кожных швов.
Продолжаются обсуждаться в литературе вопросы обработки рук хирурга, поскольку ни один из существующих методов не может обеспечить стерильности рук во время длительных операций, при которых частота повреждения перчаток высока. Хотя эта проблема на сегодняшний день считается решенной, однако на практике, несмотря на применение самых современных средств, при выборочной проверке в случаев посевы с рук остаются нестерильными. Одним из факторов, способствующих этому, считается достаточно длительное время, необходимое для адекватной обработки рук, и это делает многие методы обработки рук малоудобными для хирургов. Кроме того, важным моментом является отсутствие побочных действий. Исходя из этого, мы считаем, что современный способ обработки рук хирурга должен соответствовать следующим требованиям:
I. длительность обработки не более
II. эффективность обработки — не менее 95% стерильных посевов;
III. отсутствие побочных действий, используемых растворов, на руки хирурга.
Возможна также контаминация перчаток при увлажнении рукавов халатов. Основное направление борьбы с имплантационной инфекцией в общей хирургии — создание и внедрение в практику шовного материала, обладающего антимикробными свойствами и не вызывающего тканевой воспалительной реакции, способствующий развитию раневой инфекции.
Вопросам применения антимикробных средств, с целью профилактики послеоперационных раневых осложнений, посвящено значительное количество работ. При антибиотикопрофилактике основная задача — достижение высокой тканевой концентрации действующего агента в области операции в момент вмешательства. Только в этом случае применение антибиотиков может быть эффективно. Установлено, что если возбудитель находится в ране более 3 часов без воздействия антибактериального агента, то профилактическое применение бесперспективно, что подтверждается многочисленными клиническими наблюдениями. Исходя из этого, выбираются доза и оптимальный путь введения лекарственного препарата. При внутривенном введении быстро достигается пик концентрации в ткани. Поэтому препарат вводят незадолго до начала операции или во время вводного наркоза.
По мнению ряда авторов, предпочтительно местное применение антибиотиков и препаратов, стимулирующих заживление раны, путем обкалывания раны в начале операции или послеоперационного лаважа. Возможно применение метронидазола в виде ректальных свечей за часа до операции.
Выбор препарата следует основывать на данных о видах возбудителей, вызывающих осложнения. Обычно используется препараты с широким спектром действия: некоторые аминогликозиды, метронидазол, цефалоспорины. Предпочтительна монотерапия, необходимо избегать применения препаратов с сильным токсическим действием и вызывающих частые аллергические; при равной эффективности следует выбирать более дешевый препарат. При выборе антибиотика и его дозы необходимо также учитывать состояние функциональных систем, ответственных за метаболизм этого препарата в организме.
В настоящее время признана нецелесообразность и даже вредность длительного применения антибиотиков. Продолжительность профилактического курса, как правило, не превышает сутки после операции, а зачастую ограничиваются однократным введением препарата. Данные об эффективности профилактического применения антибиотиков крайне противоречивы. Антибиотикопрофилактика не отменяет необходимости соблюдения асептики, бережного вмешательства и тщательного гемостаза. Наряду с антибиотиками и метронидазолом с профилактической целью применяются препараты других групп: сульфаниламиды, нитрофурановые препараты, тиосульфат натрия, антисептики.
Широко рекомендуется применение в хирургии протеолитических ферментов, в том числе и с целью профилактики раневой инфекции. Однако развитию воспалительного процесса может способствовать не только низкая, но и высокая активность ферментов в ране, что может быть одним из признаков гипериммунных реакций. В этих случаях целесообразно применение ингибиторов протеолитических ферментов. Однако, здесь должен быть дифференцированный подход.
Применение препаратов, стимулирующих заживление ран, в частности, ксимедона, способствовало снижению частоты нагноений послеоперационных ран с 8% до 3.3%.
Учитывая, что недостаток некоторых витаминов и прежде всего аскорбиновой кислоты приводит к нарушению микроциркуляции и синтеза коллагена, а также способствует развитию скрытой надпочечниковой недостаточности, ряд авторов предлагают применение с профилактической целью и для лечения аскорбиновой кислоты местно в виде присыпок в сочетании с протеолитическими ферментами или метилурацилом.
Нарушения различных звеньев иммунной защиты являются важнейшими факторами, способствующими развитию гнойно-септических осложнений. Конечно, в условиях экстренной хирургии полноценная оценка иммунного статуса невозможна. Поэтому специфическая иммунопрофилактика применяется в отношении наиболее вероятных возбудителей или используются средствами, неспецифически воздействующие на иммунитет.
Эффективным является также использование с профилактической целью различных иммуномодуляторов — как естественных продуктов иммунной системы, лимфокинов и интерлейкинов, так и чаще применяемых адъювантов. Используются пирогенал, продигиозан, метилурацил, пентоксил. Предложено применение тимостимулина, тималина, левамизола и др.. Выбор того или иного метода иммунопрофилактики, безусловно, должен основываться на данных о состоянии иммуннореактивности, и необходима большая работа по созданию экспресс-методов для оценки иммунного статуса. Не следует также забывать, что далеко не всегда целесообразна стимуляция и без того напряженно работающих физиологических механизмов защиты.
Уровень функционирования иммунной системы зависит от состояния питания; неблагоприятно воздействует на иммунитет анемия и гиповолемия. Поэтому лечение анемии, коррекция водно-электролитных нарушений, а также нормализация питания энтеральным или парентеральным путем — это меры, способствующие профилактике гнойных осложнений и лучшему заживлению ран.
В последние годы широкое применение в хирургии получил озон, как для лечения хирургической инфекции, так и для профилактики раневых осложнений.
По литературным данным озон в концентрации от 1 до 5 мг/л приводит к гибели 99.9% Е.сoli, Streptococcus faecalis, Cryptosporidium parvum в течение При концентрации 0.1 мг/л даже для уничтожения весьма стойких спор Pennicillinum notatum потребовалось Растворы озона очень эффективны по отношению к Staphylococcus aureus. Благодаря высокому бактерицидному свойству, методы озонотерапии все шире применяются в различных областях медицины.
Кудрявцев Б.П. с соавт. использовал озоносодержащие растворы в комплексном лечении распространенного перитонита. Местное применение озоносодержащих препаратов включало интраоперационную санацию брюшной полости и перитонеальный диализ в послеоперационном периоде. В ходе операции после устранения источника перитонита брюшную полость промывали озоносодержащим раствором фуррациллина с концентрацией озона В послеоперационном периоде аналогичным раствором проводился лаваж брюшной полости. Данный комплекс мероприятий наряду с улучшением состояния больного, быстрой нормализацией клинико-биохимических показателей, способствовал снижению послеоперационных раневых осложнений.
В.И. Булынинным с соавт. разработан в эксперименте и применен в клинике новый способ лечения инфицированных ран, основанный на местном применении мелкодисперсного потока озонированного раствора под высоким давлением. Этим достигалось качественное очищение раневой поверхности с проникновением раствора в глубокие слои мягких тканей. Благодаря выраженным антисептическим и антиоксидантным свойствам озона, растворенного в физиологическом растворе, получали высокий бактерицидный эффект как в отношении аэробной микрофлоры, так и в отношении анаэробной неклостридиальной инфекции. Применение метода гидропрессивного озонового воздействия способствовало более быстрой грануляции ран, раннему очищению ран от микробной контаминации и сокращению сроков пребывания больных в стационаре. Таким образом, экспериментальные исследования и клиническая апробация метода гидропрессивного озонового воздействия оказалось эффективным как в лечении гнойных ран, в том числе инфицированных анаэробной микрофлорой, так и в профилактике нагноения свежих ран.
Безусловно, необходимо и проведение общих организационных мероприятий: раннее выявление и перевод больных с гнойными осложнениями из общих отделений, отстранение от работы персонала с гнойно-септическими заболеваниями, регулярная дезинфекция в отделении, в том числе и мягкого материала и т.д. Необходимо тщательное выявление, регистрация и анализ всех случаев нагноений. Рекомендуется также создание координационных центров по борьбе с раневой хирургической инфекцией.
Использование различных медикаментозных средств не способствуют адекватной профилактике раневой инфекции, в связи с чем особый интерес привлекает разработка и усовершенствование технических моментов операций. Н.Е. Николаев предложил способ ушивания операционной раны, сущность которого заключается в ушивании кожи и подкожной клетчатки после послойного ушивания всех слоев раны с захватыванием апоневроза. Этим самым удалось снизить процент нагноений с 15.4% до 7.8% при экстренных и с 8.6% до 2.9% при плановых операциях. А.А. Алиевым предложена обработка подкожно-жирового слоя 3% раствором перекиси водорода, что способствовало снижению частоты раневой инфекции с 30% до 13.8%. В.М. Буяновым была предложена методика, которая заключалась в следующем: после обработки, операционное поле покрывают полимеризующей пленкой.
После рассечения кожи и подкожной клетчатки брюшину подтягивают вверх, в центре пленки делают разрез меньше длины разреза брюшины. Края разреза прикрепляют к брюшине зажимами с внутренней поверхностью резины, что предупреждало попадание содержимого брюшной полости в операционную рану. Процент гнойно-септических осложнений при использовании данной методики снизился с 48.7% до 16.8%. В.М. Кузнецов предложил способ обкладывания подкожно-жировой клетчатки большими марлевыми салфетками, каждая из которых укладывается в вертикальном направлении по отношению к ране с перекрытием предыдущей салфетки на 1/3 в виде черепицеобразного покрытия. Данный способ обкладывания подкожно-жировой клетчатки способствовал снижению количества послеоперационных нагноений с 10.4% до 7.8%. Не утратили своей актуальности методы дренирования послеоперационных ран. В частности Н.Н. Каншин предложил активное дренирование послеоперационных ран двухпросветными трубками с промыванием раны растворами антисептиков в послеоперационном периоде в течение дней.. Количество нагноений снизилось с 13.5% до 7.8% при экстренных оперативных вмешательствах. Для интраоперационной профилактики раневой инфекции, с целью промывания послеоперационной раны, Кочневым О.С разработано устройство, которое способствует одновременному промыванию раны и отсасыванию использованного антисептика. И.И. Митюк предложил проводить облучение операционного поля УФО в течение минут в дооперационном периоде. Во время операции применяли двойную изоляцию операционной раны путем подшивания стерильных салфеток с полиэтиленовыми пленками к апоневрозу и брюшине. После ушивания всех слоев раны повторяли сеанс УФО. При наличии выраженной подкожной клетчатки проводили дренирование раны. Этот комплекс мероприятий позволил снизить количество гнойно-септических осложнений со стороны операционной раны с 17.4% до 9.2%.
Таким образом, в настоящее время предложено множество различных мероприятий, направленных на уменьшение числа раневых осложнений. Ни одно их них само по себе не решает эту проблему.
Профилактика должна быть комплексной с учетом конкретных факторов риска у данного больного и наиболее вероятных возбудителей и путей инфицирования при конкретной нозологической форме.
[youtube.player]Простейшим способом, предотвращающим дополнительное инфицирование раны и развитие раневой инфекции является своевременно и правильно наложенная повязка, качественная транспортная иммобилизация при тяжелых повреждениях, предупреждение переохлаждения раненого, своевременной транспортировки в зимнее время.
Важным профилактическим мероприятием против раневой инфекции являются проводимые личному составу прививки. При ранениях, ожогах и отморожениях следует возможно быстрее ввести профилактически столбнячный анатоксин. Для предупреждения гнойной инфекции и газовой гангрены применяют антибиотики.
Надежным способом профилактики раневой инфекции является своевременная хирургическая обработка раны с удалением попавших в рану инородных тел и омертвевших тканей. Чем скорее будет эвакуирован с поля боя раненый Эффективность хирургической обработки ран в немалой степени зависит от того, насколько своевременно и качественно была оказана первая помощь на поле боя и как быстро пострадавший доставлен на этапы медицинской эвакуации.
Виды заживления ран. Небольшие неинфицированные раны могут зажить без нагноения. При этом края раны соединяются и образуется рубец. Такое заживление ран, называемое первичным натяжением, возможно, когда края раны плотно прилегают друг к другу.
При первичном натяжении заживление раны начинается с первых суток путем размножения соединительнотканных клеток и может закончиться в течение 6-8 дней образованием тонкого рубца.
В инфицированной ране, края которой не прилегают друг к другу, полость раны в процессе отторжения и гнойного расплавления омертвевших тканей постепенно заполняется соединительной тканью. Такая ткань, состоящая из молодых соединительнотканных клеток, образующих отдельные гранулы, называется грануляционной. В норме грануляции сочные, зернистые, не кровоточат, отделяют незначительное количество раневого содержимого. Из глубины раны эту ткань замещает рубцовая ткань. С краев кожной раны растет кожный эпителиальный покров. Кожный эпителий, разрастаясь, покрывает грануляции, клетки которых образуют волокнистую соединительную ткань, что приводит к образованию рубца. Таким образом протекает процесс заживления раны вторичным натяжением. Оно продолжается гораздо дольше.
В случае поверхностных повреждений из свернувшейся и засохшей крови и лимфы образуется темно-коричневая корочка-струп. Под ним происходит восстановление поврежденной кожи. Такой вид заживления называют заживлением под струпом. Струп предохраняет рану от вредных воздействий, благодаря своему строению отсасывает раневое содержимое. Струп не следует преждевременно снимать, покрывать мазями, дубящими веществами.
Грануляционная ткань очень легко ранима, поэтому даже незначительная механическая или химическая травма (протирание марлей, наложение повязки с гипертоническим раствором натрия хлорида и т. п.) повреждает эту ткань и открывает ворота для раневой инфекции
Причины и признаки состояний, требующих проведения неотложных реанимационных мероприятий
Неотложными состояниями называются патологические изменения в организме, вызывающие быстрое ухудшение состояния пострадавшего и, при отсутствии немедленной медицинской помощи, несущие в себе угрозу для жизни пострадавшего или больного.
К неотложным состояний, требующих проведения реанимационных мероприятий относятся:
- нарушения дыхания (утопление, асфиксия вследствие попадания инородных тел);
- кровотечения из магистральных сосудов;
- аллергические состояния (анафилактический шок);
- электротравма, поражение молнией;
- тепловой и солнечный удар.
Во всех перечисленных случаях пострадавший может быть без сознания, поэтому следует четко усвоить алгоритм оказания первой помощи при неотложных состояниях.
1 этап - устранение действия (причины) поражающего фактора (извлечение утопленного из воды, удаление инородного тела из дыхательных путей, остановка кровотечения, устранение действия аллергена, предотвращение воздействия электрического тока).
2 этап - оценка состояния пострадавшего и, при необходимости, начало реанимационных мероприятий.
3 этап - после стабилизации состояния пострадавшего - поддержание жизнедеятельности, продолжение терапии и госпитализация пострадавшего.
Правила и техника непрямого массажа сердца и искусственного дыания.Для поддержания кровообращения необходимо проводить непрямой массаж сердца (рис. 8).

Рис. 8. Непрямой массаж сердца
Для этого больного следует уложить на спину на твердой поверхности (земля, пол, каталка, щит, специальная подкладка на койке).
Оказывающий помощь находится с любой стороны от него и кладет кисть ладонной поверхностью на нижнюю треть грудины на 2–3 поперечника пальца выше основания мечевидного отростка так, чтобы поперечная ось кисти соответствовала продольной оси грудины. Ладонь второй руки накладывают на тыл первой, чтобы усилить давление. Надавливание на грудину производят ладонной поверхностью кисти, причем пальцы ее не должны касаться поверхности груди.
Давление на грудину осуществляют толчком строго вертикально выпрямленными в локтевых суставах руками, главным образом, за счет тяжести тела оказывающего помощь. При этом делают толчки (60–80 в минуту) с таким усилием (30–40 кг), чтобы у взрослого грудина смещалась в сторону позвоночника на 4–5 см, после чего быстро прекращают давление, не отрывая рук от грудины. При нажатии на грудину сердце сдавливается между ней и позвоночником, а кровь из его камер поступает в сосуды большого и малого круга кровообращения. В период прекращения надавливания кровь пассивно заполняет камеры сердца. В последнее время считают, что в поддержании кровообращения при закрытом массаже сердца основное значение имеет не непосредственное сжатие сердца, а колебания внутригрудного давления.
Во избежание переломов ребер нельзя смещать руки с грудины и надавливать на ребра. Смещение рук при массаже ниже или выше рекомендуемой точки может привести к переломам грудины.
Успех реанимации в. немалой степени зависит не только от раннего ее начала, но и от строгой координированности действий лиц, оказывающих помощь.
Если на месте происшествия оказывается один, кто может обеспечить помощь, то он проводит реанимационные мероприятия, чередуя 2 вдоха с 15 толчками массажа сердца.
В случаях, когда оказывающих помощь 2 и более человек, один из них берет роль старшего и координирует действия остальных (рис.9). При этом один обеспечивает проходимость дыхательных путей и ИВЛ, а также контролирует эффективность массажа сердца. Второй осуществляет массаж сердца, делая 5 толчков массажа на одно вдувание воздуха. При этом следует обеспечить согласованность: толчок при массаже сердца производится сразу же после окончания очередного вдувания воздуха при ИВЛ, а вдувание начинается сразу после окончания 5-го нажатия на грудину при массаже сердца.
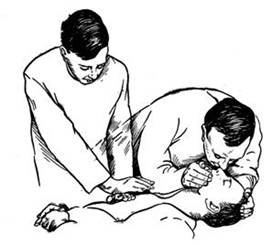
Рис. 9. Искусственное дыхание и непрямой массаж сердца
Об эффективности массажа сердца и ИВЛ в процессе реанимации свидетельствуют следующие признаки:
· отчетливая пульсация магистральных артерий (сонная, подвздошная);
· сужение зрачков и восстановление глазных рефлексов;
· нормализация окраски кожных покровов;
· восстановление самостоятельного дыхания;
· восстановление сознания при своевременно начатой реанимации.
При необходимости массаж сердца и ИВЛ продолжают непрерывно во время транспортировки больного в лечебное учреждение.
Начав реанимацию, нужно обязательно остановить наружное кровотечение, если оно возникает, любым доступным методом (жгут, пальцевое прижатие сосуда, давящая повязка). Во время реанимации для увеличения притока венозной крови к сердцу и улучшения мозгового кровотока, особенно при кровопотере, целесообразно приподнять ноги или вообще придать больному положение с опущенным головным концом.
Четких и ранних критериев перехода клинической смерти в биологическую нет. Абсолютно достоверными признаками наступления биологической смерти являются: окоченение мышц и трупные пятна, однако они появляются поздно. В сомнительных случаях можно ориентироваться на 30-минутный от начала проведения период безуспешной реанимации.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
[youtube.player]Читайте также:


