Менингококковой инфекции бактериальный менингит
ГлавнаяБолезни головного мозгаМенингит Бактериальный менингит: причины, симптомы и методы лечения
Бактериальная форма является одной из опасных форм менингита, так как способна стремительно развиваться. При возникновении признаков заболевания важно как можно быстрее обратиться к врачу, так как несвоевременная терапия приводит к тяжелым осложнениям, в том числе и летальному исходу.
Причины возникновения бактериального менингита
Бактериальный менингит – заболевание, которое характеризуется воспалением оболочек головного мозга. Патологический процесс развивается стремительно и уже спустя несколько дней после заражения возникают первые симптомы. При их появлении важно обратиться к врачу.
Болезнь возникает на фоне проникновения в организм ряда бактерий. Вызвать бактериальный менингит могут такие микроорганизмы как менингококки, золотистый стрептококк, пневмококки, туберкулезная или гемофильная палочки. В некоторых случаях провокатором развития патологии становятся флавобактерии, кишечная палочка, энтеробактерии, хламидии и тонкие спирохеты.

Но для развития заболевания одних патогенных микроорганизмов недостаточно. Организм перестает бороться или не справляется при наличии следующих факторов:
- Хронические заболевания.
- Низкий иммунитет.
- Сахарный диабет вне зависимости от типа.
- Ранее проведенные операции в области брюшной полости, спинном мозге или в области головы.
- Черепно-мозговые травмы.
- Болезни сердечно-сосудистой системы.
- Наличие инфекционных поражений бактериальной формы.
- Злоупотребление спиртными напитками, курение или употребление наркотических веществ.
- Иммунодефицит.
- Недоношенность у грудных детей.
- Туберкулез.
Заражение бактериальным менингитом проходит несколькими путями. Самым распространенным является воздушно-капельный. Патологические микроорганизмы передаются при чихании, кашле и разговоре с носителем.

В отдельных случаях бактерии способны передаваться от матери к ребенку при прохождении плода по родовым путям.
Основные симптомы
Признаки заболевания возникают спустя 2-14 дней. Именно это время требуется для микроорганизмов распространиться по оболочкам головного мозга и стать причиной воспаления.
Первым признаком является повышенная температура тела. Также сопутствующими признаками являются озноб, тошнота и рвота, заложенность носовых проходов, воспаление слизистых горла и носа. В некоторых случаях отмечается повышенная чувствительность зубов.
По первым симптомам определить наличие бактериального менингита затруднительно, так как патология схожа с обычной простудой.
Но по мере распространения патологического процесса возникают следующие симптомы:
- Запрокидывание головы назад. Причиной становится повышенный тонус мышечной ткани шеи.

- При наклонах головы появляются тошнота, перерастающая в рвоту и болезненные ощущения.
- Невозможность разогнуть согнутую в колене ногу.
- При наклоне головы вниз сгибание нижних конечностей и подтягивание их к животу.
- При нажатии на лобок ноги сгибаются в области тазобедренного сустава.
Также отмечается появление головных болей, общей слабости, постоянной усталости. У пациентов отмечается нарушение определенных рефлексов, что указывает на повреждение центральной нервной системы.
При осмотре на кожном покрове наблюдается возникновение сыпи в виде точек или звездочек. Зачастую пятна имеют достаточно крупные размеры и способны сливаться между собой.
В тяжелых случаях при бактериальном менингите, когда патологический процесс затрагивает большие участки оболочек головного мозга, может наступать кома, появляться судорожные припадки, отдышка и бредовое состояние. Когда симптомы утрачивают интенсивность, наблюдается отек легких.
Диагностика
Распознать бактериальный менингит на ранних стадиях его развития затруднительно, так как первые симптомы схожи с обычной простудой. Именно поэтому проводится дифференциальная диагностика патологии от грибковой или вирусной инфекции.
При подозрении на менингит бактериальной природы возникновения используется в первую очередь неврологическое исследование. Пациенту требуется сдать общий анализ крови с целью выявления воспалительного процесса, кровь на полимеразную цепную реакцию, что позволяет определить тип патологических микроорганизмов.
Также проводится забор бактериального посева для определения чувствительности бактерий к антибиотикам. Специалист назначает пункцию цереброспинальной жидкости и серодиагностику. Данные методы исследования позволяют выявить изменения, спровоцированные воспалительным процессом и наличие антител.
Кроме лабораторных анализов используются и инструментальные способы диагностики. К ним относятся:
- Электроэнцефалография. Используется для определения изменений в структуре головного мозга.
- Рентгенография. Показывает наличие отечности тканей.
- Компьютерная томография. Применяется с целью определения повышенного внутричерепного давления и наличия изменений в структуре оболочек головного мозга.
Бактериальный менингит может быть установлен только на основе изучения всех результатов диагностики.
Лечение

Курс терапии при установлении воспаления оболочек головного мозга должно быть начато незамедлительно. В первую очередь назначают антибиотики широкого спектра действия, затем их меняют на иной препарат в зависимости от выявленного типа патогенных микроорганизмов.
Зачастую при выявлении менингита бактериальной природы возникновения применяются препараты следующих групп:
- пенициллины;
- макролиды;
- тетрациклины;
- цефалоспорины;
- аминогликозиды.
Препараты могут вводиться как перорально, так и внутривенно, внутримышечно в зависимости от степени развития патологии. При тяжелом течении заболевания лекарственные средства вводят непосредственно в субарахноидальное пространство. Продолжительность лечения определяется лечащим врачом.
При отеке тканей головного мозга назначаются противовоспалительные препараты. Зачастую назначаются глюкокортикостероиды. С целью снятия основных симптомов применяются обезболивающие, противосудорожные средства и антипиретики.

Именно поэтому не стоит применять и средства народной медицины.
Последствия и осложнения
Несвоевременное лечение или его отсутствие становятся причиной отека тканей головного мозга. По мере распространения патологического процесса происходит поражение костной тканей, нервных окончаний и суставов.
К распространенным осложнениям при бактериальном менингите являются:
- Гнойный артрит.
- Эпилептические припадки.
- Нарушение психики.
- Задержка умственного развития, если заболевание установлено в детском возрасте.
- Нарушение работы сердечной мышцы.
- Косоглазие.
- Снижение качества слуха.
- Слабоумие.
- Тромбоз.
- Слепота.
- Гидроцефалия.
В тяжелых случаях наступают кома или летальный исход. Именно поэтому следует своевременно обращаться к врачу и проходить лечение.
Профилактика
Бактериальный менингит, как и любое другое заболевание, легче предупредить, чем лечить. Специалисты рекомендуют соблюдать следующие правила:
- Своевременно проводить вакцинацию детей.
- Исключить общение с больными людьми.

- Соблюдать правила личной гигиены и не пользоваться чужими мочалками, полотенцами.
- Поддерживать иммунитет. В сезон гриппа и простуд нужно принимать витаминные комплексы, регулярно употреблять свежие овощи, фрукты, зелень и ягоды.
- Не купаться в водоемах, где делать это запрещено.
- Лечить все простудные заболевания.
Важно также регулярно посещать врача с целью профилактических осмотров. Только своевременное выявление и лечение помогут избежать серьезных последствий.
Бактериальный менингит – одно из самых опасных заболеваний, вызванных бактериями различных типов. Это обусловлено тем, что патологический процесс затрагивает оболочки головного мозга и нарушает его работу. В результате может наступить кома или летальный исход. Именно поэтому не стоит игнорировать симптомы, и сразу после их возникновения обратиться в медицинское учреждение.
Этиология
Чаще всего (свыше 80%) микробное поражение оболочек мозга при бактериальном гнойном менингите спровоцировано болезнетворными агентами:
- менингококки (Neisseria meningitidis);
- пневмококки (Streptococcus pneumoniae);
- гемофильная палочка (Haemophilus influenzae).
На территории постсоветских государств соотношение вышеуказанных возбудителей составляет: 60%, 30%, 10%.
В странах Западной Европы наблюдается тенденция к снижению количества случаев болезни, спровоцированных гемофильной палочкой. Снижения числа заболевших более чем на 90% удалось достичь благодаря проведению широкомасштабной вакцинации эффективными конъюгатными вакцинами против H. Influenzae типа b для внутримышечных инъекций. Отсутствие практики внедрения профилактических прививок в РФ объяснено дороговизной вакцин (приблизительно в 5раз дороже чем БЦЖ), настороженностью и плохой информированностью населения.
В остальных случаях возбудителями бактериального менингита у детей и у взрослых являются:
- грамположительные бактерии листерии, в основном Listeria monocytogenes;
- стрептококки группы B (Group B Streptococcus);
- золотистый стафилококк (Staphylococcus aureus);
- одноклеточные бактерии спирохеты (Spirochaetales).
Среди новорожденных заболевание чаще всего обусловлено инфицированием стрептококками группы В или Dлибо возбудителем больничных инфекций Flavobacterium meningosepticum. Причиной различных инфекционных процессов, включая бактериальный менингит, является активность повсеместно распространенных сапрофитов – ацинетобактерий (Acinetobacter).
Заболевание, вызванное более чем одним возбудителем, фиксируется крайне редко (до 1%), причем такие варианты характерны больше для пациентов взрослого возраста.
Патогенез
Бактериальные формы заболевания регистрируются повсеместно. В группе риска – дети до 1 года, подростки, пожилые люди. По патогенезу заболевание разделяют на две формы: первичный (идиопатический) и вторичный вид.
Если при проникновении микроорганизма происходит сразу инфицирование мягких оболочек мозга, то имеет место первичный менингит. Фиксируются эпидемические вспышки первичного типа болезни и спорадические случаи. Вспышки нередко носят сезонный характер – большее количество случаев болезни определяется в зимние, весенние и осенние месяцы.
Как передается инфекция? Источником первичного вида являются болеющие персоны и здоровые особы – бактерионосители (бессимптомное носительство патогенной флоры на слизистой верхнего отдела респираторного тракта). Ведущий способ распространения менингококковой инфекции – воздушно-капельный путь. Входные врата для микроорганизма – поврежденные слизистые оболочки ротовой полости и носа. Некоторые бактерии заражают плод во внутриутробном периоде либо в момент родовой деятельности инфицированной матери.
Вторичные формы менингита являются последствием иных инфекционных процессов, таких как:
- отит (воспаление) среднего уха;
- синусит (воспаление придаточных пазух носа);
- грипп;
- острое заболевание, спровоцированное вирусом кори;
- эпидемический паротит;
- внелегочный туберкулез, инициированный Mycobacterium tuberculosis comple (туберкулезный менингит);
- хроническое венерическое системное заболевание сифилис (менинговаскулярный сифилис).
Распространение инфекции осуществляется гематогенным (по кровеносным руслам) или лимфогенным (ток лимфы) путем.Осуществляется транс- или меж- эндотелиальное проникновение бактерий через гематоэнцефалический барьер. В среду обитания болезнетворных агентов выделяются эндотоксины – токсические вещества, высвобождаемые при лизисе (распаде) бактериальной клетки. Выделяемый яд воздействует на отделы нервной системы. Возникает инфекционно-токсический шок, проявляющийся подъемом температуры тела, падением систолического кровяного давления ниже отметки 90 мм рт.ст., появлением специфической сыпи.
Поражаются сосуды микроциркуляторного русла. Падает сократительная способность сердечной мышцы, нарушается тонус сосудов, что приводит к резкой недостаточности кровоснабжения. Из-за массивного освобождения из тканей тромбопластических веществвозникает ДВС-синдром. Развивается отечность головного мозга, повышается внутричерепное давление, ухудшается церебральный кровоток, что провоцирует гипоксию(кислородное голодание) коры головного мозга.
В большинстве случаев прогноз заболевания, вызванного бактериями, неблагоприятный. Летальность, по разным оценкам, достигает планки в 30%. Менингит, инициированный (Neisseriameningitidis), на сегодняшний день является одной из самых распространенных причин смерти от инфекционных болезней. Высокий уровень смертности, несмотря на применение мощных антибактериальных средств, объясним быстрым прогрессированием заболевания. Стремительные темпы развития клинической симптоматики приводят к тому, что многие пациенту попросту не успевают пройти полноценное противомикробное лечение.
Предрасполагающие и провоцирующие факторы
От данной формы воспалительного процесса нет страховки. Однако существуют группы лиц, которые имеют высокий уровень угрозы инфицирования. Факторами риска являются:
- первичный и вторичный иммунодефицит;
- хронический алкоголизм;
- ослабление иммунитета, связанное с частыми случаями острых респираторных инфекций;
- нейрохирургическое вмешательство;
- контактные повреждения черепной коробки;
- хирургические манипуляции, проводимые на органах брюшной полости.
Клиническая картина
На основании особенностей течения бактериального менингита разделяютформы заболевания:
- молниеносная, характеризующаяся бурным развитием клинических симптомов;
- абортивная, проявляющаяся незначительными признаками недомогания и субфебрильной температурой;
- хроническая с периодически возникающими рецидивами болезни.
В большинстве случаев инкубационный период при первичном бактериальном менингите составляет от 2 до 12 дней. На протяжении последующих двух–трех суток возникает катаральное воспаление слизистых оболочек, характеризующееся их покраснением, набуханием, отечностью, выделением воспаленной жидкости. Температура тела повышается до 38 °С.
Возникают типичные менингеальные знаки: ригидность мышц затылка, симптомы Кернига и Брудзинского.

У крошечных малышей определяется выпирание и напряжение родничков.Классическое проявление менингита – патологический стопный разгибательный рефлекс (симптом Бабинского).
Определяются признаки повреждения черепных нервов.
Очень часто появляется характерная геморрагическая сыпь на ногах, руках, животе, спине, лице. Изначально геморрагии имеют красный или пурпурный цвет и представлены в видепетехий до 5 мм. Потом высыпания приобретают форму неправильно оформленных звездочек.

При формировании отека головного мозга вероятно появление патологических явлений:
- дезориентация;
- речевые и зрительные нарушения;
- судорожный синдром;
- пароксизмальный тип дыхания.
На смену состоянию ступора приходит двигательное беспокойство и речевое возбуждение. Появляются элементы бреда.
При развитии воспаления эпендимы желудочков головного мозга определяется нарастание интенсивности цефалгии, усиление головокружения, адинамия, сонливость. По мере отягощения патологии возникает повторная рвота, брадикардия, застойные изменения на глазном дне. О развитии менингоэнцефалита мозга информирует стремительное отягощение дефектов (в течение нескольких часов), сильная цефалгия, тошнота, рвота, высокая температура тела.
Однако не у всех пациентов бактериальный менингит возникает остро и протекает бурно. При вторичных формах заболевания клинические симптомы у взрослых возникают и нарастают медленно. У отдельных лиц вовсе не определяется классических менингеальных знаков. Такой вариант течения заболевания вызывает значительные трудности в диагностики и препятствует своевременному распознаванию патологии.
Симптомы бактериального менингита у детей до 1 года отличаются от проявлений заболевания у взрослых. Типичные признаки болезни у новорожденных и грудничков:
- лабильность аффекта;
- двигательное беспокойство;
- резкие скачки температуры тела;
- вялость, сонливость;
- крикливость и плаксивость;
- потеря аппетита;
- рвота, срыгивание пищи;
- диарея.
Диагностика
Основной диагностический метод – исследование цереброспинальной жидкости (пункция спинного мозга).

Согласно протоколу, проводятся диагностические мероприятия:
- общий анализ мочи;
- развернутый анализ крови;
- мазки на патогенную микрофлору;
- коагулограмма;
- анализ крови на индекс ПТИ;
- биохимическая диагностика функции печени;
- посев крови на стерильность и гемокультуру;
- исследование глазного дна;
- неврологический осмотр;
- компьютерная томография;
- электроэнцефалограмма;
- эхоэнцефалография;
- электрокардиограмма;
- тест латексной агглютинации;
- тест полимеразной цепной реакции.
Лечение
При подозрении на бактериальный менингит рекомендовано выполнить любмальную пункцию в течение получаса. При невозможности идентификации возбудителя немедленно приступают к проведению этиотропной антибактериальной терапии. В экстренных случаях отдают предпочтение цефалоспоринам третьего поколения.Однако имеются данные о том, что лечение этими препаратами оказывается безуспешным, и некоторые возбудители демонстрируют резистентность к антибиотикам цефалоспоринового ряда.Через 2 – 3 суток от начала антибактериальной терапии выполняют контрольную люмбальную пункцию для контроля эффективности проводимого лечения.
При тяжелом состоянии больного проводится интенсивная терапия инфекционно-токсического шока. Для снятия отека головного мозга применяют глюкокортикостероиды, чаще всего дексаметазон.Для инфузионной терапии используют 5–10% раствор глюкозы (с раствором хлорида калия – 20–40 ммоль/л) и физиологический раствор натрия хлорида.При падении артериального давления, уменьшении диуреза рекомендован гидроэтилкрахмал ІІІ поколения.При повышении внутричерепного давления, при угрозе или наличии острой гипоксии мозга используют раствор маннитол (10–20%).
- стойкая нормальная температура тела;
- купирование общемозговых нарушений;
- отсутствие менингеальных знаков;
- ликвидация инфекционно-токсического шока.
Профилактика
Поскольку многие возбудители бактериального менингита передаются воздушно-капельным путем, вспышки эпидемии заболевания фиксируются в местах скопления людей. Высокий риск заболеваемости присутствует в следующий группах:
- учащиеся школ, ВУЗов;
- студенты, проживающие в общежитиях;
- солдаты срочной службы;
- работники супермаркетов, крупных торговых центров;
- сотрудники, обслуживающие вокзалы и аэропорты.
Для предупреждения развития бактериального менингита, вызванного некоторыми возбудителями, проводят вакцинацию. Чаще всего прививки выполняют в раннем детском возрасте.
Профилактика включает:
- избегание контактов с больным;
- соблюдение правил личной гигиены;
- регулярная уборка в жилище;
- тщательная обработка рук после пребывания вне дома;
- отказ от путешествий в опасные регионы;
- закаливание организма;
- занятия спортом.

-
6 минут на чтение

Бактериальный менингит – это инфекционное заболевание, характеризующееся воспалением мягких оболочек головного, а также спинного мозга. Бактерии поражают центральную нервную систему человека. Нередки случаи летального исхода.
Что такое бактериальный менингит
При бактериальном менингите быстро развивается гнойный характер заболевания из-за высокого колонизирования бактериями участков мозга.
Бактерии проникают в мозг посредством перемещения по сосудам. Далее инфекция достигает мозговых оболочек, где провоцирует воспалительный процесс.
Воспаление раздражает сосудистые сплетения, в результате чего происходит повышенное производство спинномозговой жидкости, которая заполняет полости головного мозга. Внутричерепное давление повышается, и начинают проявляться внешние симптомы заболевания.
Вследствие повышенного отделения цереброспинальной жидкости происходит нарушение работы вазомоторного и терморегуляторного центров. Мозговые ткани оказываются сжатыми, и возникает кислородное голодание. Нарушается циркуляция крови по сосудам. Далее жидкость скапливается, вызывая отек головного мозга.


Наталия Сергеевна Першина- 26 июля 2018 г.
Больше всего воспалению и серьезным осложнениям подвержены дети младше трех лет. Процент смертности при отсутствии лечения составляет 93%. При своевременной помощи и адекватном лечении выздоровление наступает в большинстве случаев, однако, летальный исход составляет около 15%. Осложнениям подвержена треть заболевших пациентов.
Бактерии-возбудители чаще всего стрептококки различных групп. У младенцев это, как правило, пневмококки, синегнойная палочка, клебсиелла и листерии.
Причины
Развитию менингита может способствовать плохо вылеченные заболевания верхних и нижних дыхательных путей (гайморит, ангина, бронхит). Иногда возбудитель приходит из желудочно-кишечного тракта. Травмы головы или ранее перенесенные тяжелые воспалительные процессы также могут приводить к развитию менингита в случае попадания вируса в мозговые ткани.
К группе риска также относятся иммунодефицитные состояния, хирургические вмешательства на органах брюшной полости, черепно-мозговые операции и операции на шее, хронический алкоголизм, резкая смена климатических условий.
Как передается
Человек – единственный переносчик заболевания. Существует несколько путей заражения менингитом:
- воздушно-капельным путем;
- при бытовом контакте.
Симптомы
Самым распространенным началом течения заболевания считается резкое повышение температуры тела вплоть до фебрильных цифр. Отмечается отказ от приема пищи и воды. Для кожных покровов характерна бледность. Возможны судороги, рвота, диарея и вялость. Резкий упадок сил сопровождается выраженной мышечной слабостью с последующим отказом от любой двигательной активности.
Происходит нарушение функционирования дыхательной системы. Появляется одышка.
Со стороны сердечно-сосудистой системы отмечается болезненное учащенное сердцебиение и изменение артериального давления. Возможны приглушение тонов сердца, изменение частоты пульса.


Наталия Сергеевна Першина- 23 июля 2018 г.
Вместе с перечисленными симптомами для развития острого менингита характерна интенсивная распирающая головная боль. Чаще всего она локализуется сзади, однако может концентрироваться в лобно-височных долях.
На голове и веках больного отчетливо проступает венозная сеть. На глазном дне расширяются вены, что связано с повышением внутричерепного давления.
Судорожный синдром в различных случаях проявляется от небольшого подергивания отдельно взятых мышц до серий непрерывно повторяющихся судорог всего тела без восстановления сознания в период покоя.
Рвота происходит единично либо многократно без чувства облегчения, не связана с приемом пищи.
При тяжелом течении заболевания нарушается сознание. Выражается суетливостью и беспокойностью действий. Возможны разрушительные действия, сопровождающиеся речевым возбуждением и выкриком звуков, фраз, бред, бессонница. Вероятна и обратная симптоматика глубокого угнетения сознания от сонливости до оцепенения, оглушения и комы. Редко галлюцинации.


Наталия Сергеевна Першина- 23 мая 2018 г.
Вследствие раздражения мозговых оболочек бактериями и токсинами появляется менингеальный симптомокомплекс.
- Повышенный тонус шейной мускулатуры с невозможностью прижать голову к груди.
- Симптомы Брудзинского I, II, III, Кернига, Лесажа, Фанкони.
- Появление болезненности при поколачивании по скуловой дуге.
- Болезненная гримаса при надавливании на глазные яблоки закрытых век.
- Болезненность точек выхода тройничного нерва.
Диагностика
Постановка диагноза происходит с помощью инструментального обследования и результатов лабораторных анализов. Основным и наиболее точным методом подтверждения менингита является пункция цереброспинальной жидкости. Прочими методами может послужить компьютерная и магнитно-резонансная томография.
Для определения характера воспалительного процесса исследуется ликвор: при повышенном давлении он вытекает частыми каплями или струей. Норма давления церебропинальной жидкости составляет 100-150 мм вод. ст. для взрослых и 40-100 для детей. Все значения выше нормы отмечаются как паталогические. Бывают случаи повышенного давления, но выходит ликвор редкими каплями.
Для точной постановки диагноза жидкость исследуется на наличие нейтрофилов. В нормальном ликворе они отсутствуют. Для нормальной цереброспинальной жидкости характерна прозрачность и бесцветность, содержание лимфоцитов до 60% и моноцитов до 40%.
К прочим признакам воспаления относят изменение ликворной жидкости: появление мутности, изменение цвета до белого или желтого, желто-зеленого, плеоциотоз с преобладанием нейтрофилов, лимфоцитов или смешанный. Уровень белка и сахара, хлоридов в ликворе повышен. Также в анализе крови отмечается повышенная СОЭ.
Лечение
Основу лечения бактериального менингита составляет антибактериальная терапия. Прием препаратов следует начинать немедленно после постановки диагноза. Забор материала для клинического исследования необходимо выполнить до старта терапии для верного установления этиологии.
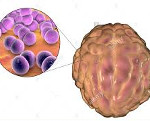
Менингококковый менингит – это форма менингококковой инфекции, которая характеризуется гнойным воспалением мягкой и арахноидальной оболочек головного мозга. Заболевание сопровождается типичной триадой клинических признаков (головной болью, лихорадкой и рвотой), менингеальными знаками, общемозговыми и общетоксическими симптомами. Менингит может сочетаться с менингококцемией, осложняться инфекционно-токсическим шоком, недостаточностью надпочечников, энцефалитом. Решающее значение в диагностике играют методы лабораторной идентификации возбудителя. Основу лечения составляет антибактериальная и патогенетическая терапия.
МКБ-10
Общие сведения

Причины
Этиологическим фактором менингококкового менингита является менингококк – Neisseria meningitidis. Это парно расположенная шаровидная грамотрицательная бактерия (диплококк), окруженная капсулой с ресничками. Возбудитель обладает низкой устойчивостью к факторам внешней среды, быстро погибает под действием ультрафиолетовых лучей, высоких и низких температур. Менингококки относятся к аэробам, чувствительны к показателям pH, дезинфицирующим агентам.
Микроб имеет сложную антигенную структуру. Различают 13 серогрупп N. meningitidis, отличающихся составом специфического капсульного полисахарида. Наиболее распространены штаммы групп A, B, C, в последнее время регистрируют рост частоты выявления бактерий с антигенами Y и W-135. Возбудителю присуща высокая изменчивость: он подвергается L-трансформации с потерей капсулы, показывает гетероморфный рост, приобретает резистентность к химиопрепаратам.
Главным фактором патогенности менингококка считается эндотоксин – липоолигосахаридный комплекс, выделяющийся при разрушении микробной клетки. Возбудитель способен вырабатывать и ряд других повреждающих веществ (гемолизин, протеазы, гиалуронидазу), проникать сквозь гематоэнцефалический барьер. Фиксация к назофарингеальному эпителию происходит благодаря ресничкам, а капсула защищает бактерию от механизмов фагоцитоза.
Предрасположенность к развитию менингококкового менингита формируется в условиях снижения местной и общей резистентности организма. Факторами риска признаются врожденный дефицит комплемента, ВИЧ-инфекция, анатомическая или функциональная аспления. Слизистая оболочка носоглотки повреждается при курении и ОРВИ, что повышает риск бактериальной инвазии. Распространению инфекции способствует большая скученность населения.
Патогенез
Передача возбудителя происходит воздушно-капельным путем от больных менингококковой инфекцией или бессимптомных носителей. Входными воротами становится слизистая носоглотки, где развивается первичный воспалительный процесс. В 10-20% случаев микробы, преодолев защитные механизмы, проникают в кровоток, где размножаются, инициируя кратковременную бактериемическую фазу. В субарахноидальные пространства головного мозга нейссерии заносятся гематогенным путем, реже – лимфогенно, периваскулярно и периневрально через пластинку решетчатой кости.
При размножении менингококка развивается вначале серозно-гнойное, затем гнойное воспаление мягкой и паутинной оболочек. Чаще всего поражаются конвекситальные поверхности и основание головного мозга, иногда процесс распространяется в спинальном направлении. Макроскопически мягкая оболочка выглядит отечной, гиперемированной, мутной, поверхность мозга будто покрыта шапочкой из гноя. Микроскопическая картина представлена выраженной инфильтрацией полиморфноядерными мононуклеарными клетками. Спаечный процесс может вызвать закупорку путей ликворооттока.
Классификация
Согласно клинической классификации менингококковой инфекции, менингит относится к ее генерализованным формам. С учетом выраженности патологического процесса инфекция может протекать в легкой, среднетяжелой, тяжелой или крайне тяжелой формах. Менингит, вызванный N. meningitidis, является гнойным. Клинически он представлен следующими вариантами:
- Классический. Инфекционный процесс имеет изолированный характер, поражаются только мягкая и паутинная оболочки головного мозга.
- Смешанный. Картина менингита дополняется признаками воспаления мозгового вещества (менингоэнцефалита), бактериемией (менингококцемией).
- Осложненный. Сопровождается развитием локальных и системных осложнений, обусловленных влиянием воспалительных изменений или токсинов возбудителя.
По длительности патологический процесс бывает острым (до 3 месяцев), затяжным (до полугода), хроническим (свыше 6 месяцев). В зависимости от локализации пораженных церебральных структур менингит подразделяется на конвекситальный (большие полушария), базальный (нижняя поверхность) и спинальный. Дополнительно выделяют ограниченную и тотальную формы.
Симптомы менингококкового менингита
Началу болезни обычно предшествует назофарингит, но симптомы могут возникнуть внезапно, на фоне полного благополучия. С большим постоянством в клинической картине обнаруживают так называемую менингеальную триаду – головные боли, лихорадку, рвоту. Температура резко поднимается до 40-42° C, сопровождается сильным ознобом. Мучительные головные боли носят диффузный давяще-распирающий или пульсирующий характер, локализуются преимущественно в лобно-теменной области, усиливаются в ночное время, при перемене положения головы, действии внешних раздражителей.
Среди объективных симптомов на первое место выходят менингеальные знаки, которые появляются в самом начале заболевания и быстро прогрессируют. Наиболее постоянными являются ригидность затылочных мышц, симптомы Кернига и Брудзинского (верхний, средний, нижний). У детей отмечают признак Лесажа, выбухание и пульсацию родничка. Пациент принимает вынужденную позу – лежа на боку с запрокинутой назад головой и подтянутыми к животу коленями. Выраженность менингеального синдрома может не соответствовать тяжести патологии.
При неврологическом осмотре часто выявляют асимметрию сухожильных и кожных рефлексов, ослабляющихся по мере нарастания интоксикации, патологические стопные знаки. Базальные менингиты сопровождаются поражением черепных нервов, особенно III, IV, VII, VIII пар. Наличие стойкого красного дермографизма говорит о сопутствующих вегетативных расстройствах. Признаками интоксикации являются вначале тахикардия, а затем относительная брадикардия, гипотония, приглушенность сердечных тонов. У пациентов учащается дыхание, язык обложен грязно-коричневым налетом, сухой.
Осложнения
Крайне неблагоприятным вариантом является молниеносное течение болезни с отеком-набуханием головного мозга. Ситуация угрожает вклинением стволовых структур в большое затылочное отверстие черепа, что ведет к нарушению витальных функций. Медленное разрешение гнойного воспаления опасно развитием гидроцефалии, у детей младшего возраста могут возникать церебральная гипотония, субдуральный выпот.
Результатом тяжелых или сочетанных форм менингококкового менингита становятся инфекционно-токсический шок, острая надпочечниковая недостаточность. При запоздалом или неадекватном лечении гнойный процесс переходит на эпендиму желудочков и мозговое вещество, осложняясь вентрикулитом (эпендиматитом), энцефалитом. В поздние сроки отмечается риск глухоты, эпилепсии, задержки психомоторного развития у детей.
Диагностика
Установить происхождение менингококкового менингита на основании клинических данных удается при его сочетании с бактериемией. На вероятную этиологию изолированных форм болезни косвенно указывает эпидемиологическая и анамнестическая информация (наличие назофарингита, контакт с больным). Точную верификацию патологии обеспечивают лабораторно-инструментальные методы:
- Клинические анализы. Гемограмма показывает выраженный лейкоцитоз со сдвигом формулы влево, анэозинофилию, ускорение СОЭ. В спинномозговой жидкости отмечается полиморфноядерный плеоцитоз, снижение концентрации глюкозы, повышение белка. Изменения в анализе мочи неспецифичны, свидетельствуют о токсических явлениях.
- Бактериоскопия и посев. Менингококки выявляются в нейтрофилах при прямой бактериоскопии окрашенных по Граму мазков. Посев ликвора на сывороточный агар или другие питательные среды дает возможность уточнить культуральные, ферментные, антигенные свойства возбудителя, определить его чувствительность к антибиотикам.
- Серологические тесты. После выделения менингококка идентифицировать его по серогруппам можно при постановке реакции агглютинации. Для обнаружения антител в крови применяют РНГА, экспресс-диагностику проводят с помощью ИФА, методов встречного иммуноэлектрофореза.
- Молекулярно-генетический анализ. В дополнение к стандартным процедурам используют ПЦР, позволяющую выявить бактериальную ДНК. Это быстрый и чувствительный диагностический тест. Особую ценность он приобретает при невозможности выделить возбудителя из ликвора или крови.
- Нейровизуализация. Показаниями для церебральной томографии могут быть нарушения сознания, очаговые неврологические симптомы. КТ головного мозга подтверждает ликворную гипертензию, внутримозговые кровоизлияния, церебральный отек. МРТ с контрастированием предпочтительнее, так как лучше визуализирует менингеальную оболочку, субарахноидальное пространство.
В качестве дополнительного исследования при судорогах для регистрации биоэлектрической активности мозга назначают ЭЭГ. Помощь в диагностическом поиске оказывают офтальмолог (осмотр глазного дна), инфекционист. Заболевание необходимо дифференцировать с менингитами иной этиологии, эпидуральным абсцессом, субдуральной эмпиемой. Следует исключать энцефалиты, острый рассеянный энцефаломиелит, субарахноидальную гематому.
Лечение менингококкового менингита
Любые формы генерализованной инфекции сопряжены с высокой опасностью летального исхода и тяжелых осложнений. Поэтому менингококковый менингит должен рассматриваться как неотложное состояние, требующее срочной госпитализации в профильный стационар. Обычно пациенты сразу попадают в палату интенсивной терапии под круглосуточное наблюдение специалистов. Им показан строгий постельный режим. Основой лечения является фармакотерапия:
- Этиотропная. Центральное место отводится антибиотикотерапии препаратами пенициллинового (бензилпенициллином, ампициллином) или цефалоспоринового ряда (цефтриаксоном, цефотаксимом). Альтернативными медикаментами выступают карбапенемы, хлорамфеникол. Сначала назначается эмпирическая терапия, которая затем корректируется с учетом данных антибиотикочувствительности.
- Патогенетическая. Для купирования отека головного мозга используются глюкокортикоиды, осмотические и петлевые диуретики (маннитол, фуросемид). Гемодинамическая нестабильность и токсикоз требуют инфузионной поддержки (кристаллоидами, коллоидами, плазмой), введения вазопрессоров, оксигенотерапии. В тяжелых случаях проводят экстракорпоральную детоксикацию.
- Симптоматическая. В комплексном лечении менингококкового менингита применяют симптоматические препараты. При судорожной активности показаны антиконвульсанты (диазепам, натрия оксибутират). Высокую лихорадку купируют жаропонижающими средствами.
Выписка из стационара осуществляется при полном клиническом выздоровлении. Все пациенты, перенесшие менингококковый менингит, должны находиться под диспансерным наблюдением невролога с прохождением регулярного обследования. Последствия и остаточные явления устраняются комплексной реабилитацией, которая включает физиотерапию, лечебную гимнастику, когнитивную коррекцию.
Прогноз и профилактика
При своевременной специфической терапии менингококкового менингита прогноз относительно благоприятный, сочетанные и осложненные формы существенно ухудшают исход. Генерализованная инфекция всегда сопряжена с риском жизнеугрожающих состояний – даже на фоне лечения уровень летальности составляет 10-15%. Плохими прогностическими факторами считают очаговую неврологическую симптоматику, нарушение сознания, лабораторные сдвиги (анемию, тромбоцитопению, лейкопению).
Профилактика подразумевает воздействие на все звенья эпидемического процесса. В отношении источника инфекции проводят раннее выявление, изоляцию и лечение больных, санацию носителей. Разорвать механизмы передачи помогают санитарно-гигиенические мероприятия, дезинфекция в очаге. Для создания специфического иммунитета у восприимчивых лиц рекомендуют вакцинацию против менингококковой инфекции. Повышению неспецифической резистентности способствует закаливание, своевременная терапия респираторных заболеваний.
Читайте также:


