Инфекция плаценты на 20 неделе
Во время вынашивания ребенка женщина чувствует себя самым счастливым человеком на земле. Но не всегда все бывает гладко. Довольно часто у представительниц прекрасного пола, находящихся в интересном положении, возникают различные проблемы. Одна из причин для беспокойства - это низкая плацентация при беременности. 20 недель является пограничным сроком, к которому расположение плаценты может измениться, и она может подняться выше. Разберемся подробно в этой проблеме.

Низкая плацентация при беременности
20 недель – это тот срок, до которого врачи не выносят никакого вердикта и просто ждут. Довольно часто такое патологическое расположение плаценты обнаруживается при очередном УЗИ и не имеет никаких признаков.
До середины срока прогрессирующей беременности плацента может плавно переместиться с самого дна матки в ее верхнюю часть. Так происходит в большинстве случаев. Однако есть небольшой процент женщин, у которых низкая плацентация при беременности 20 недель и более сохраняется.
Почему плацента располагается низко?
Почему диагностируется низкая плацентация при беременности (20 недель)? Причины могут заключаться в следующем:
- Неправильное расположение матки.
- Воспалительные и инфекционные заболевания, перенесенные до беременности.
- Новообразования в маточных стенках.
- Предшествующие хирургические вмешательства и выскабливания.
- Возраст женщины после 40 лет.
- Вторая и более беременность.
Низкая плацентация при беременности 20 недель. Чем опасна такая патология?
До середины срока такое расположение плаценты может никак себя не проявлять. С течением времени могут появиться различные симптомы и опасность.
Снижение давления
Вследствие того что детское место расположено близко к зеву или даже перекрывает его, женщина может плохо себя чувствовать. Практически у всех беременных с данным диагнозом наблюдается снижение артериального давления. Из-за этого представительница прекрасного пола, находящаяся в интересном положении, может ощущать слабость и головокружение.
В некоторых случаях женщина может потерять сознание. При подобных симптомах необходимо как можно скорее обратиться к доктору.
Возникновение кровотечений
Из-за того что есть низкая плацентация, 20 недель и более поздний срок может характеризоваться возникновением кровянистых выделений из половых путей. В этом случае речь идет об отслойке и угрозе прерывания беременности.
Такое последствие низкого предлежания детского места должно быть как можно быстрее скорректировано. В противном случае возникает угроза не только жизни ребенка, но и здоровью матери.

Кислородное голодание эмбриона
Низкая плацентация при беременности (20 недель и более) может грозить тем, что у плода возникнет гипоксия. Из-за того что основная часть, через которую малыш получает питательные вещества и кислород, находится в самом низу матки, кровоснабжение может быть несколько затруднено или нарушено. Самые лучшие условия для развития и прогрессирования беременности созданы в верхней части детородного органа.
Родоразрешение путем кесарева сечения
Еще одно последствие, которое может возникнуть в результате низкого расположения плаценты, - это невозможность проведения естественных родов. Если детское место находится на расстоянии менее пяти сантиметров от внутреннего зева, то в большинстве случаев врачи рекомендуют проведение планового хирургического вмешательства.
Если разрешить естественные роды, то при раскрытии шейки матки плацента перекроет частично или полностью проход младенцу. Это может грозить не только его здоровью, но и привести к летальному исходу. Именно поэтому грамотные специалисты не хотят рисковать жизнью матери и ребенка и проводят кесарево сечение.
Что делать при постановке данного диагноза?
Итак, у вас обнаружена низкая плацентация при беременности (20 недель). Что делать в этом случае? Существует несколько рекомендаций, которые может дать вам специалист.
Профилактические меры
В первую очередь необходимо соблюдать покой и осторожность. Это поможет избежать появления кровотечений и угрозы прерывания беременности.
Нельзя поднимать тяжелые предметы и сильно перетруждаться. Старайтесь больше отдыхать и находиться в спокойствии. Не рекомендуются длительные поездки на автомобиле и путешествия.
Практически во всех случаях, когда детское место расположено близко к зеву, беременной назначаются успокоительные средства, например: таблетки валерианы или настойка пустырника.
Старайтесь не делать резких движений. В некоторых случаях врачи запрещают даже сильно чихать или кашлять своим беременным пациенткам.
Лечение осложнений
Если возникло кровотечение, необходимо срочно принять горизонтальное положение и вызвать скорую помощь. Скорее всего, вам будет предложена госпитализация. Никогда не отказывайтесь от рекомендаций специалиста и не спорьте с ним.
Предродовая коррекция

В некоторых случаях расположение плаценты может измениться перед самыми родами. Именно поэтому специалисты часто проводят УЗИ и выясняют, где находится детское место. После выяснения всех данных о плаценте врач принимает решение, каким способом проводить роды.
Послесловие
Не стоит сильно паниковать, если у вас обнаружена низкая плацентация при беременности 20 недель. Отзывы женщин говорят о том, что в большинстве случаев детское место поднимается выше и принимает правильное расположение в детородном органе.
В противном же случае опытный специалист даст вам дельные советы и примет правильное решение о методе, которым будут проведены роды. Доверьтесь профессионалам и будьте спокойны за свое здоровье и жизнь вашего малыша.
Стоит ли делать УЗИ? Это решение женщина должна принимать самостоятельно. Однако УЗИ 20 недель – это не только самый простой и безопасный способ определить внутриутробное развитие будущего ребенка в животе, но и узнать его пол. Также ультразвуковое исследование позволяет выявить состояние женских половых органов, плаценты, пуповины, амниотической жидкости, которые влияют на развитие мальчика или девочки. Ведь если степень зрелости плаценты не соответствует норме, то у ребенка может начаться кислородное голодание. Это влияет на его рост и развитие мозга. Только УЗИ поможет это выяснить, а затем неудовлетворительное состояние плаценты может быть скорректировано. О вреде ультразвуковых волн говорят до сих пор, и такое утверждение не лишено смысла. Но в 20 недель ребенок уже окреп и может нормально переносить ультразвук. Нежелательно его делать лишь на ранних сроках – до 10 недель.
Второй скрининг: когда и зачем?
Второй раз УЗИ в норме проходят на 20-24 неделе. Этот срок выбран не случайно. Именно к данному времени основные системы плода уже сформированы, а значит, с помощью УЗИ можно выяснить, соответствуют ли размеры органов и костей норме. Во время второго скрининга первоначальные диагнозы на основании биохимического анализа на кровь и УЗИ на сроке в 10-14 недель врач может либо подтвердить, либо опровергнуть.
Например, если на первом УЗИ размер носовой кости, которая является маркером синдрома Дауна, не соответствует норме и при втором исследовании, врач направляет к генетику и на дополнительные обследования.
Третий фактор, который говорит в пользу проведения УЗИ на 20-24 неделе, это прерывание беременности. Если быть точнее, то только до 22 недели аборт разрешен по социальным показаниям. Аборт на более поздних сроках делается крайне редко и только по медицинским показаниям, когда беременность угрожает жизни матери или же когда у ребенка обнаруживают при помощи УЗИ аномалии развития, которые несовместимы с жизнью или приведут его к глубокой инвалидности. Но такое прерывание также чревато большим риском дли жизни женщины.
Кроме того, УЗИ 20 недель уже даст информацию о том, кто родится: мальчик или девочка.
Развитие плода на 20 неделе
Все органы ребенка к данному времени уже сформированы и только продолжают свое развитие. В сердце уже образованы 4 камеры и все необходимые для жизнедеятельности сосуды.
Мозг ребенка уже, конечно, развит, но продолжает расти и совершенствоваться. В течение всей беременности в нем образуются миллионы нейронных связей. Когда мозг становится более совершенным, меняется и поведение ребенка.
Он уже может координировать свои движения, ощущать свет и слышать звуки.
Кожа уже не такая прозрачная, как, например, на 12 неделе, но ее по-прежнему покрывает пушок и смазка, которая защищает плод от воздействия амниотической жидкости. Под кожей у малыша уже имеются клетки жира. Его голова начинается постепенно покрываться волосами. На пальцах формируются ногти.
Второй скрининг при беременности уже позволяет определить пол ребенка, так как у девочек и у мальчиков с помощью УЗИ четко видна репродуктивная система.
Пожалуй, единственными органами, которые еще не функционируют, являются легкие. Лишь к 24 неделе они уже смогут в случае досрочного рождения обеспечить кровь кислородом. Также не до конца функционирует и кишечник, перистальтика которого еще не запущена.
Стоит отметить, что именно во втором триместре развитие ребенка будто бы ускоряется. На 21 неделе у него уже появляются ресницы, а язык начинает различать вкусы. Утолщается слой подкожного жира, глаза начинают совершать моргания. Спустя неделю в организме малыша запустится мочевыделительная система.
Многих женщин волнует вопрос: сколько должен бодрствовать ребенок во время беременности на 20 неделе?
Период активности в среднем может составлять два часа, потому что около 22 часов в сутки приходится на сон.
Что покажет УЗИ?
Ультразвук второго скрининга определяет пол ребенка, размеры различных показателей мальчика или девочки, количество плодов и их предлежание, структуру мозга и его желудочков, лицо ребенка и размеры его костей, размеры сердца и его строение, окружности живота и состояние внутренних органов, состояние позвоночника, развитие кишечника и почек.
Но при помощи второго УЗИ врач определяет и состояние женских органов, а также тех, что сформированы в животе непосредственно во время беременности для развития ребенка. Речь, например, о плаценте. По результатам исследования определяют ее зрелость и расположение, состояние шейки матки и матки в целом, количество и качество амниотической жидкости, количество сосудов в пуповине, а также их кровоток, тонус матки.
Обычно подготовка к исследованию требуется небольшая.
Так как на сроке в 20 недель проводят его трансабдоминально, женщине перед УЗИ придется выпить пол литра-литр воды, чтобы наполнить мочевой пузырь.
Норма показателей плода и здоровья женщины на 20 неделе
Если знать средние значения показателей, то можно попробовать самостоятельно расшифровать результаты второго УЗИ. Во всяком случае, данная информация будет совершенно не лишней для будущей матери, которая беспокоится о здоровье своего ребенка.
Длина тела или попросту рост в 20 недель должен составлять 16-24 см, а вес быть около 350 грамм.

Плаценту смотрят еще во время первого скрининга, но определяют ее толщину, начиная с 20 недели. В норме она должна быть 16.7-28.6 мм. При этом с каждой последующей неделей она утолщается примерно на миллиметр.
К 36 неделе максимальная толщина плаценты должна составлять 46 мм, а затем показатель постепенно уменьшаться к 40 неделе.
От толщины плаценты зависит внутриутробное развитие мальчика или девочки. Утолщение органа называют гиперплазией. Среди ее основных причин: сахарный диабет, вирусные инфекции, заболевания, передающиеся половым путем. Гиперплазия влияет на зрелость плаценты – она быстрее стареет. Это часто приводит к фетоплацентарной недостаточности. Перезрелая плацента не выполняет свои функции в той мере, в которой требуется для успешного развития мальчика или девочки в животе.
К сожалению, сделать плаценту тоньше с помощью препаратов не получится, однако, с помощью лекарств можно улучшить приток крови к органу.
Во время УЗИ на 20 неделе беременности смотрят на длину шейки матки. Ее размер на всем сроке не должен быть менее 3 см. Ее укорочение говорит об угрозе прерывания беременности. На 20 неделе в идеале ее размер должен быть 4 см.
Очень важно при беременности качество и количество околоплодных вод. Амниотическая жидкость обеспечивает подходящий для плода температурный режим.
Воды защищают его от внешних воздействий, смягчая для ребенка все резкие движения матери.
Амниотическая жидкость приглушает внешний шум. Кроме того, она является питательным веществом, которое ребенок в процессе вынашивания заглатывает и тренирует тем самым свой желудочно-кишечный тракт.
Количество амниотической жидкости должно быть в норме: в 20 недель – в пределах 86-230 мл.
Внимание уделяется и качеству. В идеале воды должны бы ть прозрачными. Взвеси свидетельствуют о внутриутробной инфекции.
На 20 неделе врач определяет состояние пуповины, первоначально измеряя ее длину. Нормой считается размер показателя в 50-70 см. Толщина же пуповины должна быть 2 см. Очень важное внимание уделяют скорости кровотока, которая должна составлять в норме 35 мл в минуту.
Пуповина в 20 недель состоит из трех сосудов. Однако у некоторых женщин при беременности образуется всего два сосуда. В процессе вынашивание это не столь критично, но в момент родов такая ситуация может привести к гипоксии плода. Поэтому при патологии пуповины врач настаивает на проведении кесарева сечения. Также, чтобы быть спокойной за состояние ребенка, на 20 неделе на УЗИ досконально проверяют сердце, проходят допплеровское обследование и КТГ.
В целом, на 20 неделе определяется не только фетометрия, но и параметры будущей матери.
Дополнение к УЗИ
Во время второго скрининга женщина также сдает анализ на кровь. Но делает это немного раньше ультразвукового исследования – обычно на 18-20 неделе.
В данном случае проводят тройной тест.
Кровь проверяют на количество ХГЧ, альфафетопротеина и свободного эстриола.
Если его количество повышено, врач может диагностировать у плода синдром Дауна, естественно, подтвердив это показателями УЗИ. Низкий уровень гонадотропина говорит о синдроме Эдвардса. В целом, уровень ХГЧ не должен выходить за рамки нормы – 0.5-2 МоМ. Количество альфафетопротеина должно также находиться в этом диапазоне. Если уровень его слишком высок, врач может заподозрить расщепление позвоночника.
Повышенный уровень эстриола говорит о заболевании почек плода или о том, что вес и рост его довольно внушителен. А вот низкий уровень гормона говорит о развитии хромосомных патологий мальчика или девочки.
Все показатели крови должны подтверждаться УЗИ и наоборот. При серьезном подозрении на патологии, будущей маме назначают дополнительные инвазивные исследования. На сроке после 20 недель это кордоцентез и амниоцентез. Первый заключается в том, что врач берет анализ крови из пуповины. Второй – это забор на анализ околоплодных вод. Результаты кордоцентеза точны на 99,9%, амниоцентеза – на 95%.
Однако проводить инвазивные исследования нужно только в особых случаях, например, когда плохие результаты и второго, и первого скрининга.
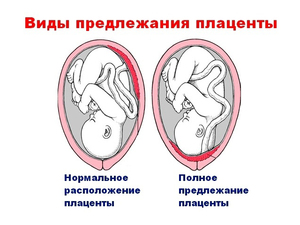
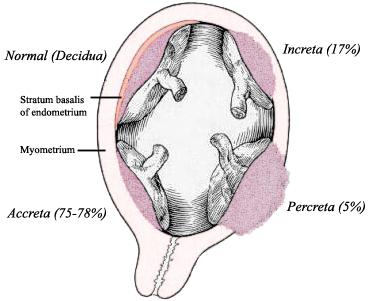
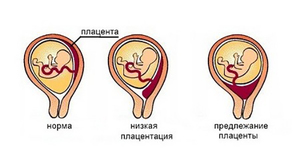
К двадцатой неделе беременности в организме появляется особый орган, с помощью которого малыш в утробе получает все необходимое для дальнейшего развития. Плацента формируется из внутренней оболочки матки. Она становится как бы посредником между двумя организмами. Через нее ребенок получает от мамы питание и кислород, через нее же происходит вывод продуктов обмена. Плацента увеличивается в размерах вместе с малышом, поскольку растут его потребности. Но процесс закладки плаценты может подвергаться различным сбоям. Речь в статье пойдет о низкой плацентации или низком предлежании плаценты.
Что это такое?
Симптомы и причины низкого предлежания плаценты
Если плацента прикреплена к матке не в том месте, у беременной наблюдается такая симптоматика:
- Пониженное артериальное давление,
- Гипоксия плода,
- Гестоз.
В некоторых случаях симптомы отсутствуют. Это связано с закреплением органа не очень низко. Диагностировать проблему можно только с помощью УЗИ.
Если плод закрепился очень низко, то жалобы пациентки будут такими же, как при самопроизвольном выкидыше:
- Болевые ощущения внизу живота, пояснице.
- Кровяные выделения из влагалища.
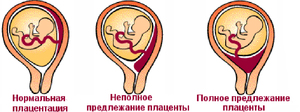
Врачи при диагнозе низкая плацентация советуют пациенткам не упускать из виду ни малейших изменений, которые с ними происходят. Плацента может отслоиться незаметно для них. Опасностью являются вагинальные кровотечения.
Важно! При низком предлежании плаценты плод получает недостаточно питательных веществ и кислорода. От этого страдает его гармоничное развитие.
Многие беременные волнуются за жизнь своего ребенка, поэтому особо мнительным врачи советуют сохранять спокойствие и надеяться на благополучный исход беременности. Чаще всего случается, что расположение плаценты меняется в лучшую сторону: матка растет и она занимает нормальное положение. Если второй триместр ознаменован плохими новостями, вполне вероятно, что конец третьего триместра окажется более щедр на счастливые события. Ведь в этот период плацента имеет все шансы встать на место без последствий для матери и плода.
Важно! Только 10% пациенток с диагнозом низкая плацентация подвергаются прерыванию беременности по совету врача.
Низкая плацентация появляется по ряду причин:
- Патологические изменения в слизистой оболочке матки могут спровоцировать инфекции, различные воспалительные процессы, аборты.
- Осложнения, возникшие в результате предыдущих родов.
- Миоматозные узлы.
- Эндометриоз.
- Недоразвитие и воспаление шейки матки.
- Многоплодная беременность.
- Возрастная беременность.
Низкая плацентация встречается чаще у тех женщин, которые уже были беременны. У остальных плацента формируется нормально.
Плановое УЗИ на 20 неделе поможет выявить проблему. На 19-20 неделе беременности врач обычно назначает УЗИ. Если обследование показало, что плацента закрепилась низко, но зев при этом оказался не перекрыт, то есть нет плацентарного предлежания, можно надеяться на благополучное завершение беременности. Поскольку в процессе развития и увеличения в размерах она может немного подняться.
Низкая плацентация при беременности 21 неделя
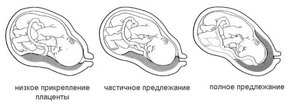
Вначале второй половины беременности появляются различные изменения в организме. Малыш уже подрос, у него больше вес. Будущей маме назначают второе ультразвуковое исследование, которое поможет выявить возможные нарушения развития внутренних органов и головного мозга. Плацента малыша не только питает и дает кислород, но и защищает от различных токсинов и микроорганизмов. Ее стенки — надежный барьер.
На этом сроке гинекологи советуют своим пациенткам внимательно следить за своим здоровьем:
- Если у беременной возникнут кровянистые выделения, следует срочно обращаться к врачу. Низко закрепленная плацента на этом сроке может привести на больничную койку.
- Этот срок становится решающим, поскольку орган увеличился. Он может оказаться ниже и перекрыть родовые пути, что диагностируется как плацентарное предлежание, либо за это время подняться. Но, как правило, низкое предлежание исчезает у 9 из 10 беременных, что позволяет говорить о том, что проблемы, как правило, остаются позади.
- Быть уверенной в том, что роды пройдут благополучно можно, если интервал между плацентой и зевом будет 6 см или больше. В противном случае врачам нужно будет фиксировать плаценту, прокалывая плодный пузырь.
- Пристальное наблюдение будет вестись за пациенткой, у которой диагностируют низкую плацентацию на сроке 21 неделя. Роды у нее должен принимать высокопрофессиональный врач.
- При развитии полного плацентарного предлежания выход малышу будет полностью перекрыт, сам ребенок может повернуться к нему не головкой, как нужно, а ножками. Потому единственно возможно применить в этом случае кесарево сечение, которое выполняется на сроке 38 недель. Это делается чтобы избежать осложнений.
Низкое расположение плаценты на 22 неделе
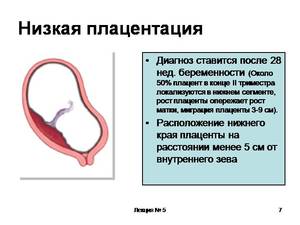
Поскольку ребенок растет, плацента может подняться на место, где и должна быть. Тогда ребенку ничего не угрожает и беременная может разрешиться естественными родами. Однако бывают ситуации, что она не поднимается и развивается предлежание, когда родовые пути становятся ей перекрыты. Положение усугубляется изменением расположения малыша, когда он поворачивается ножками вниз.
Низкая плацента грозит развитием гипоксии. Ее диагностируют, когда малыш не получает в достаточном количестве питательных веществ и кислорода. Из-за этого происходит задержка в развитии. Именно поэтому к 22 неделе беременности плацента должна полностью сформироваться.
Если диагностирована низкая плацентация, со срока 22 неделя пациентка должна быть под пристальным надзором врачей. Поскольку в любой момент может начаться отслойка плаценты, которая заканчивается выкидышем.
Чтобы роды прошли благополучно, следует делать все, что скажет доктор. Часто беременные, у которых диагностирована низкая плацентация, находятся в стационаре под наблюдением врачей, поскольку от самочувствия матери зависит жизнь малыша.
Плацента может развиваться неправильно на 22 неделе под воздействием неблагополучной экологической ситуации в регионе, а также вредных условий труда.
Чем опасна низкая плацента?
Это заболевание может вызвать неприятные последствия для будущей мамы и плода. Малыш с каждым днем все больше, отчего увеличивается давление на нижнюю область матки. Расположенная низко плацента испытывает большие нагрузки и постепенно сдвигается вниз, увеличивая риск возникновения плацентарного предлежания или отслоения. Также это может грозить вагинальным кровотечением.
Поможет бандаж
Если плацента закрепилась низко, врачи советуют постоянно носить бандаж. Он помогает во время сильных нагрузок сохранять стабильное давление в этом органе. Если им пренебрегать, будущую маму может настигнуть беда — начнется сильное кровотечение.
Возможна ли половая жизнь?
Если низкая плацентация не отягощена другими проблемами, например, отсутствует кровотечение, нет отслоения плодных оболочек, то половую жизнь врачи не запрещают. Однако, чтобы предотвратить появление неприятных последствий, при контакте нужно соблюдать определенные ограничения:
- Половой партнер должен проявлять мягкость и осторожность.
- Расположение следует сохранять боковое.
- Обязательно следить за гигиеной.
Что делать при низкой плацентации?
Низкую плацентацию с помощью препаратов не лечат. Врачи за беременной наблюдают и ждут, когда орган поднимется и займет более удачное расположение. Прогноз, как правило, благоприятный. Чаще всего все заканчивается хорошо, поэтому не стоит относиться к диагнозу как к приговору.
Низкое расположение плаценты требует изменений в привычном для беременной режиме. Ей нужно поступать в соответствии с рекомендациями врачей, постоянно следить за своим самочувствием и соблюдать осторожность. Врачи советуют придерживаться следующих правил:
- Не переутомляться, сохранять спокойствие,
- Снизить физические нагрузки,
- Нельзя выполнять резких движений и поднимать руки очень высоко,
- Отказаться от общественного транспорта.
Важно! Нужно помнить следующее правило: любое влагалищное кровотечение требует срочного обращения к врачу. Также нужно ходить на плановые ультразвуковые исследования в указанные сроки беременности.
Таким образом, плацента, расположенная низко, может стать причиной выкидыша. Но если беречь свое здоровье и следовать предписаниям врача, беременность чаще всего имеет благополучный исход.

Утолщение плацентарной ткани может привести к изменению течения беременности. Гиперплазия плаценты имеет ряд особенностей, которые могут повлиять и на внутриутробное развитие плода.

Что это такое?
В норме плацента имеет определенные размеры. С каждым днем беременности толщина плацентарной ткани увеличивается. Норма толщины плаценты зависит от срока беременности. Если происходит ее утолщение, то такое состояние врачи называют гиперплазией.
К родам толщина плаценты составляет приблизительно 2-4 см. Если плацента раньше установленного срока становится очень толстой, то в таком случае течение беременности может измениться.


Причины
К развитию утолщения плацентарной ткани могут привести самые различные причины. Как правило, если во время беременности диагностируется слишком толстая плацента, то это является свидетельством того, что в организме будущей мамы есть какие-то патологии.
К развитию гиперплазии плаценты могут привести различные вирусные и бактериальные инфекции. Патогенные микробы вызывают воспалительный процесс, который приводит к нарушению формирования плаценты. В конечном итоге это способствует тому, что плацентарная ткань чрезмерно утолщается, что и приводит к развитию ее гиперплазии.
Также изменение толщины плацентарной ткани может развиться при анемических состояниях, которые сопровождаются сильным снижением гемоглобина в крови. Также к развитию гиперплазии плаценты может привести и сахарный диабет. Стойкое повышение глюкозы в крови приводит к развитию повреждения плацентарной ткани.

К развитию гиперплазии могут привести и сосудистые патологии – она может развиться при артериальной гипертензии. В этом случае развитию повреждений способствует стойкое повышение артериального давления. Чем выше эти цифры у будущей мамы, тем выше риск развития плацентарной патологии.
Гиперплазия может развиться также и после перенесенных инфекционных патологий. Так, к утолщению плаценты может привести уреаплазмоз, токсоплазмоз, а также ряд заболеваний, которые передаются половым путем.
Резус-конфликт, возникающий между мамой и малышом, также может способствовать развитию характерных изменений в плаценте. В этом случае внутриутробное развитие плода может нарушиться вследствие развития осложнений.


Поздний токсикоз беременности также может повлиять на развитие плацентарных нарушений. Эта патология опасна тем, что прогноз развития беременности, как правило, ухудшается. У будущей мамы появляются сильные отеки, нарушается общее состояние, а также может развиться нарушение маточно-плацентарного кровотока.
Как может проявляться?

Утолщение плаценты в ряде случаев может привести к развитию опасных осложнений. В этом случае будущую маму начинают беспокоить неблагоприятные симптомы, которые влияют на ее самочувствие. Так, у женщины могут появиться выделения из половых путей или возникнуть небольшая болезненность внизу живота.
Иногда бывает и так, что единственным симптомом, который беспокоит будущую маму, имеющую гиперплазию плаценты во время беременности, является плохое самочувствие и общая слабость. Такое неспецифическое проявление, как правило, не является поводом для обращения к врачу, что приводит к несвоевременной диагностике патологии.



Диагностика
Основным диагностическим методом, который позволяет выявить данную патологию, является ультразвуковое обследование. Во время проведения УЗИ доктор может определить толщину плаценты, а также выявить различные анатомические дефекты. Достаточно часто утолщение плаценты впервые диагностируется на 18-20 неделе беременности, однако данная патология может быть выявлена и гораздо позднее.
Во время определения толщины плаценты специалист УЗИ также оценивает и ее плотность. Структура плацентарной ткани во многом зависит от срока беременности. Так, во втором триместре она довольно гладкая и однородная.
По мере приближения родов плацента изменяет свою плотность. В ней появляются диффузные изменения, а также участки уплотнения. Например, структура плацентарной ткани на 32 неделе беременности существенно отличается от таковой при 20-22 неделе. Такие изменения абсолютно нормальны и свидетельствуют о здоровом течении беременности.


Если же плацента по каким-то причинам меняет свою толщину раньше положенного для этого срока, то врач УЗИ диагностирует наличие ее гиперплазии. При этом он обязательно проводит точные замеры толщины плацентарной ткани и указывает результаты в своем медицинском заключении, которое выдается после обследования будущей маме. Это заключение в дальнейшем обязательно вкладывается в медицинскую карточку. Оценка толщины плаценты в динамике позволяет врачам отслеживать, как развивается данная патология.
Если у будущей мамы была выявлена гиперплазия плаценты, то ей также назначается ряд дополнительных обследований. Беременной женщине необходимо будет:
- сдать биохимический анализ крови, а также общие анализы крови и мочи;
- пройти кардиотокографию;
- обследоваться на наличие инфекций, передающихся половым путем;
- определить наличие антител (по показаниям);
- посетить кабинет доплерографии для выявления различных нарушений маточно-плацентарного кровотока;
- посетить акушера-гинеколога для проведения клинического осмотра и забора мазков из половых путей для проведения анализа.



Возможные последствия
Сильное утолщение плаценты чаще всего грозит развитием крайне опасного состояния – фетоплацентарной недостаточности. Эта патология сопровождается сильным нарушением маточно-плацентарного кровотока, вследствие чего плод не получает кислорода, а значит, процесс оксигенации детского организма нарушается. Стойкий кислородный дефицит даже может привести к развитию синдрома задержки развития плода. В этом случае нормальное течение внутриутробного развития плода нарушается.
Снижение темпа роста у малыша в такой ситуации может также привести к тому, что он будет гораздо медленнее расти и набирать вес. В конечном итоге, выраженная гиперплазия плаценты может способствовать тому, что ребенок появится на свет маловесным и гораздо раньше установленного срока.
Если гиперплазия плацентарной ткани также сопровождается маловодием, то в такой ситуации у плода довольно высок риск развития нарушений в строении его опорно-двигательного аппарата. У ребенка могут развиться искривления конечностей, а также различные патологии скелета.


Лечение
Выбор тактики терапии зависит от многих факторов. Доктор обязательно оценивает общее состояние будущей мамы и ее малыша, степень возникших нарушений, риск развития осложнений, срок беременности и многое другое. Только такая комплексная оценка позволяет специалистам выбрать правильную тактику дальнейшего ведения беременности.
Лечить гиперплазию плаценты можно по-разному. В основном, базовая терапия подразумевает назначение лекарственных препаратов. Подбираются они индивидуально с учетом имеющихся у будущей мамы особенностей. Также при назначении лекарств обязательно оценивается и их воздействие на плод.
Отзывы многих женщин, у которых во время беременности была диагностирована гиперплазия плаценты, свидетельствуют о том, что с целью лечения возникших нарушений им были назначены сосудистые препараты.
Такие лекарственные средства действительно часто включаются в схемы терапии утолщенной плаценты. Они помогают улучшить кровоток в органе, что положительно влияет на его функционирование.


При гиперплазии плаценты могут развиться и патологии гемостаза. Они связаны с тем, что изменяется свертываемость крови. Для коррекции возникающих нарушений в этом случае могут назначаться препараты, которые воздействуют на свертывающую систему крови. Чаще всего терапия такими препаратами проводится в условиях стационара. Это обусловлено тем, что во время ее проведения необходимо часто контролировать кровь на свертываемость.
Данные обследования удобнее проводить в больнице. Во время проведения такой терапии очень важно следить за состоянием женщины и ее малыша. Беременная женщина в таком случае должна постоянно находиться под врачебным наблюдением.
При гиперплазии плаценты довольно часто происходит нарушение кровоснабжения плаценты. Этот процесс сопровождается развитием выраженного кислородного голодания тканей – гипоксии.


С целью предупреждения массивного повреждения клеточных мембран в некоторых случаях используются препараты, содержащие в своем составе эссенциальные фосфолипиды. Они помогают поддерживать структуру клеточной стенки, обеспечивая таким образом строительную функцию.
Витаминотерапия – еще одна составляющая комплексного лечения гиперплазии плаценты. Прием жизненно важных веществ помогает улучшить функционирование организма. Назначаются различные поливитаминные комплексы при беременности, как правило, на довольно длительный прием.
Если причиной утолщения плацентарной ткани стали вирусные или бактериальные инфекции, то их также следует лечить. Для этого врачи прибегают к назначению противовирусных и антибактериальных средств. Следует отметить, что некоторые из них могут оказывать неблагоприятное воздействие на плод. Для того чтобы избежать такого воздействия, выбираются только максимально безопасные и эффективные препараты, которые улучшают общее состояние как самой будущей мамы, так и ее малыша.
Более подробно о поталогиях плаценты при беременности смотрите в следующем видео.
Читайте также:


