Инфекционные заболевания у детей с красными пятнами
Красные пятна на коже у детей всегда доставляют родителям много беспокойства, так как это может быть признаком инфекционных болезней, аллергии и многих других проблем. Важно точно знать причину высыпаний, так как от этого во многом зависит методика проведения лечения.
Красные пятна на коже у ребенка не появляются сами по себе. Это реакция на изменения внутри организма. В зависимости от особенностей проблемы может быть совершенно любое влияние высыпаний на здоровье детей. Кроме того, отличается их лечение и профилактические мероприятия.
Классификация высыпаний
Доктора подразделяют причины возникновения высыпаний на кожных покровах ребенка на первичные и вторичные. Это дает возможность несколько облегчить проведение диагностики. К первичным нужно отнести:
К вторичным признакам протекания болезни нужно отнести:
Все причины образования красных пятен на коже у детей подразделяются на несколько больших групп. Это может быть аллергия, инфекционные болезни, укусы насекомых, кожные проблемы и потница у грудничков.
Детские инфекционные болезни
Высыпания и красные пятна на коже ребенка зачастую появляются по причине протекания инфекционных болезней. Важно учитывать, что основными признаками будет также лихорадка, сыпь, кашель, боль в горле. Если образовались красные пятна на коже у детей, то это может быть признаком протекания таких болезней, как:
- скарлатина;
- корь;
- краснуха;
- мононуклеоз;
- детская розеола;
- эритема.
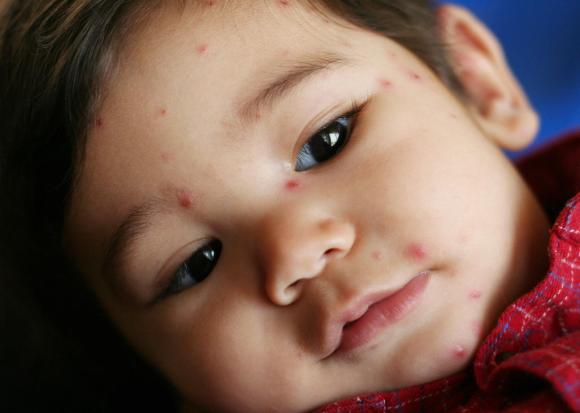
Достаточно часто у детей красные высыпания появляются в случае заражения ветряной оспой. Передается болезнь после контактирования с инфицированным человеком или предметами. Инкубационный период продолжается до 3 недель, а затем резко повышается температура. В таком случае у ребенка наблюдается вялость, слабость, апатия.
Изначально образуются красные пятна на коже у ребенка, фото возможных заболеваний помогут определить проблему их возникновения на первый взгляд. Ведь если у малыша потница, обращаться в больницу необязательно. Но стоит обратить особое внимание, если пятна постепенно перерождаются в зудящие волдыри. Зачастую они возникают между пальцами рук, на стопах, в подмышках, а также слизистой ротовой полости. Пятна сильно чешутся, особенно ночью. У маленьких детей ветряная оспа не всегда сопровождается резким повышением температуры.
Еще одним инфекционным заболеванием, при котором образуются круглые красные пятна на коже у ребенка, является корь. Она начинает развиваться через 2-7 дней после контактирования с больным человеком.
Начинается болезнь не с высыпаний, а с повышения температуры, что дополнительно сопровождается насморком, хриплостью, отеком век, кашлем, светобоязнью. Примерно через 5 дней образуются розоватые пятнышки, которые постепенно сливаются в одно большое пятно.
Сыпь быстро распространяется по всему телу, на протяжении всего этого периода держится высокая температура. На последней стадии высыпания постепенно сходят, оставляя после себя шелушащиеся пятна коричневого цвета. Пигментация полностью проходит примерно через 2 недели после возникновения.
Пятна красного цвета на коже у ребенка могут образовываться при протекании краснухи. Это инфекционная болезнь, которая характеризуется высокой степенью заразности. Передается она воздушно-капельным путем. Ребенок становится заразным еще за неделю до появления высыпаний. Краснуха характеризуется образованием мелкой сыпи, распределенной по всему телу. Редко болезнь сопровождается довольно резким повышением температуры и зачастую изначально протекает совершенно бессимптомно.
Скарлатина – инфекционная болезнь, возбудителем которой является стрептококк. Она начинается с повышения температуры и боли в горле. Примерно через 3 дня на теле ребенка образуется мелкая сыпь, которая сильно чешется. Примерно на 5-й день протекания болезни кожные покровы бледнеют и начинается сильное шелушение.
Если кожа ребенка покрылась пятнами, то это может быть признаком эритемы. Она возникает в результате сильного прилива крови к капиллярам. В основном она возникает из-за парвовируса. С первых дней протекания болезни появляется на лице мелкая сыпь, которая постепенно перерастает в красное крупное пятно. Через некоторое время высыпания становятся более светлыми, а затем полностью исчезают. Эритема нередко сопровождается жаром и лихорадкой. Продолжается болезнь примерно 2 недели. Заражение происходит воздушно-капельным путем.
Инфекционный мононуклеоз характеризуется тем, что у детей возникают папулы и красные пятна. Среди других признаков нужно выделить наличие лихорадки, увеличение лимфоузлов, боль и воспаление в горле.
Сухое красное пятно на коже у ребенка может быть признаком детской розеолы. Высыпания становятся заметными на 3-5-й день протекания болезни и исчезают через несколько суток. В основном локализуется сыпь на шее и туловище и иногда на конечностях и лице. Среди других признаков нужно выделить резкое повышение тела, признаки интоксикации. В некоторых случаях у ребенка возможны судороги.
Укусы насекомых
Такие насекомые, как пчелы, осы, комары и многие другие, могут быть причиной того, что на коже ребенка появились красные пятна, которые зачастую сильно чешутся или болят. Укусы насекомых по своему проявлению похожи на аллергию, однако при этом количество красных пятен будет намного меньше.
Обращаться к доктору не нужно, если не начнет проявляться аллергическая реакция. Достаточно только смазать пораженное место специальной мазью или кремом, которые помогут устранить зуд. Если ребенок расчесал укусы, то можно обработать их зеленкой.
Аллергия
Образуются при аллергии красные пятна на коже у ребенка, которые в некоторых случаях могут доставлять множество неудобств. Часто у малышей различного рода высыпания говорят о том, что какой-то продукт питания не подошел маленькому организму. Доктора подразделяют аллергию на несколько типов в зависимости от причины ее возникновения, а именно:
- дерматит;
- аллергия на пищевые продукты;
- фотодерматоз;
- крапивница;
- токсидермия.
Пищевая аллергия встречается чаще всего, так как продукты в своем составе содержат различные консерванты, красители, добавки. Организм детей плохо реагирует на такой состав. Именно поэтому доктора назначают кормящим женщинам специальную диету, а также рекомендуют переводить ребенка на искусственное вскармливание как можно позже.
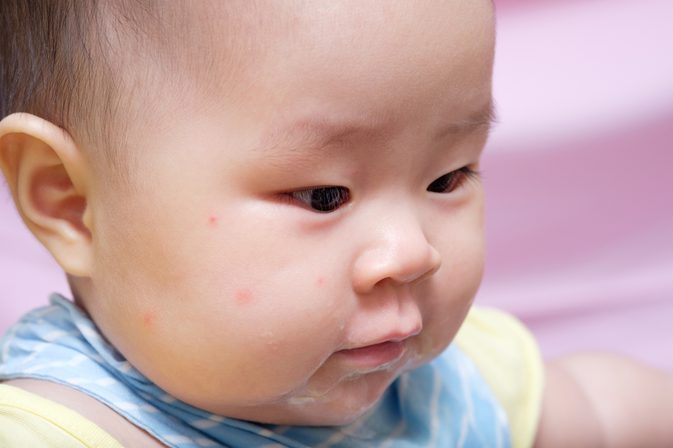
При пищевой аллергии красные пятна на коже у ребенка образуются на всей поверхности или крупными участками. У грудничков они могут локализоваться только лишь на щеках. Зачастую подобные высыпания сопровождаются жжением, зудом и нарушением процесса пищеварения. В особо тяжелых случаях наблюдается отек слизистой и губ.
Одним из видов аллергической реакции является дерматит. Причинами его появления могут быть самые различные факторы. Характерными проявлениями болезни будут:
- покраснение кожи;
- шероховатость;
- потертости;
- шелушение.
Если своевременно не провести лечение, то образуются волдыри, которые затем вскрываются и превращаются в мокнущие очаги. Затем они становятся гнойниками и способны значительно усложнить жизнь ребенка.
К дерматологической аллергии относится крапивница. В таком случае образуются красные пятна на коже у ребенка. Фото высыпаний позволяют отличить протекание аллергии от других болезней. Сыпь чешется и отличается симметричностью. Очень часто крапивница возникает в результате приема медикаментозных препаратов. Однако также может образовываться в качестве реакции на потребление определенных пищевых продуктов, одежду или косметические средства.
Иногда может быть аллергическая реакция на солнечный свет – фотодерматоз. Зачастую она проявляется у детей в возрасте до 3 лет и практически всегда этому предшествует один из факторов, а именно:
- вирусные болезни;
- некоторые хронические болезни;
- прием некоторых антибиотиков.
Проявляется заболевание в виде красных пятен на кожных покровах, незащищенных одеждой. Зачастую это сопровождается припухлостью лица и слезотечением.
Другие причины
Если у ребенка на коже появились красные пятна, то это может сигнализировать о различных проблемах со здоровьем. В некоторых случаях пятна появляются даже при протекании гриппа у ребенка. Это происходит на фоне общей интоксикации организма. Появляются они в первые сутки и очень быстро проходят.
Спровоцировать образование красных пятен под кожей у ребенка могут энтеровирусы. Эта болезнь развивается у детей раннего возраста. Пятна, диаметром 3 мм, располагаются на туловище и лице, исчезают через 1-2 дня.
Повышение активности вируса герпеса на фоне сниженного иммунитета может вызвать лишай. В таком случае образуется красное шершавое пятно на коже у ребенка, диаметр которого достигает примерно 5 см. Через некоторое время возникают мелкие бляшки. Такие пятна сильно зудят и шелушатся.
У маленьких детей часто возникает потница, особенно в жаркое время года. В таком случае появляется мелкая сыпь, которая похожа на одно большое шершавое красное пятно. Среди основных причин возникновения нужно выделить:
- жаркую погоду;
- пребывание в жарком помещении;
- редко проводимые гигиенические процедуры.
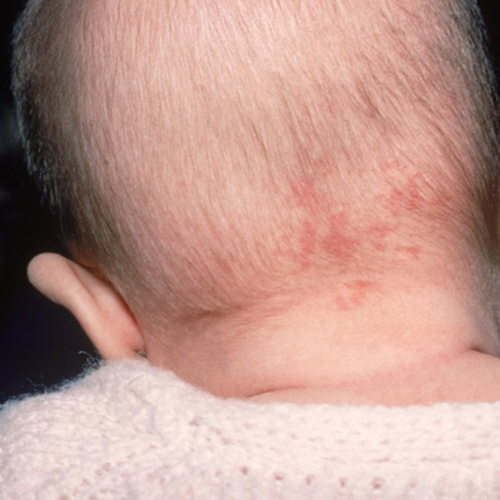
Само высыпание не беспокоит ребенка и проходит благодаря грамотному уходу за кожей малыша.
Ярко-красное пятно на коже у ребенка может образовываться в случае болезней крови и сосудов. Они являются следствием синяков и кровоизлияний на разных частях тела. Мелкая сыпь также возникает в случае нарушенной проницаемости сосудов и наличия проблем со свертываемостью крови.
Красные точки на теле могут возникать по причине того, что ребенок не придерживается правил личной гигиены. Кроме того, их причинами могут быть дерматиты, опрелости, потница. Привести к подобным проблемам может длительное ношение подгузников и натирание кожи ребенка.
Проведение диагностики
При появлении красных пятен на теле у ребенка необходимо обратиться к доктору, который для уточнения диагноза собирает анамнез и назначает такие обследования, как:
- анализ мочи и крови;
- проведение исследования соскоба;
- коагулограмма;
- кожные пробы;
- иммунологические исследования;
- анализ кала на гельминты.
После проведения комплексной диагностики доктор назначает проведение лечения, которое позволит избавиться от имеющейся проблемы.
Когда требуется помощь доктора
Обязательно нужно обратиться к врачу, если красные пятна на коже ребенка чешутся, болят, а также появляются признаки интоксикация, повышается температура, имеются другие симптомы. Высыпания и пятна могут свидетельствовать о серьезных нарушениях в работе отдельных органов и систем. Родителям нужно показать малыша доктору, если сыпь спровоцирована такими проблемами, как:
- нарушение процесса пищеварения;
- грибковые поражения;
- аллергия;
- краснуха и корь;
- вирусные инфекции;
- панкреатит.
Иногда при отсутствии комплексного, грамотно проведенного лечения красные пятна значительно увеличиваются в размерах и распространяются по всему телу.
Особенности лечения
Чем лечить красные пятна на коже ребенка, педиатр решает индивидуально в каждом конкретном случае. Рекомендуется проведение терапевтических процедур пациентам, у которых наблюдаются такие признаки:
- боль в теле;
- зуд;
- отечность;
- раздражение;
- повышение температуры;
- потеря аппетита.
Эти и многие другие признаки указывают на развитие в организме патологии, от которой нужно как можно быстрее избавиться. Чтобы точно поставить диагноз ребенку, доктор должен осмотреть его и провести целый ряд лабораторных исследований.
Если причина болезни скрывается во внешних факторах (мелкие травмы или солнечный свет), то требуется местное симптоматическое лечение, которое заключается в применении наружных средств. При авитаминозе нужно изменить привычный рацион малыша, ввести в него больше овощей и фруктов, а также принимать витаминные комплексы.
Если у ребенка гемангиома, которая имеет ветвистую структуру, то ее можно удалить методом прижигания жидким азотом, рентгеновскими лучами или иссечения. Проводить все манипуляции нужно в условиях клиники, чтобы избежать кровотечения.
После удаления ангиомы обычно остается небольшой белый шрам. Удаляют его только в исключительных случаях и только в местах постоянного трения с одеждой или на лице. При этом обязательно делают анализ тканей на наличие злокачественных опухолей.
Лечение красных пятен на коже у детей должно быть направлено на устранение провоцирующего фактора. Только в таком случае результат терапии будет положительным.
Медикаментозная терапия
Схема медикаментозного лечения подбирается сугубо индивидуально и зависит от того, что именно спровоцировало образование проблемы.
При протекании инфекционных болезней и аллергии требуется прием лекарств, которые помогут избавиться от имеющейся симптоматики. Детям назначают антигистаминные препараты, которые устраняют зуд и раздражение кожных покровов. В частности, хорошо зарекомендовали себя такие средства:
Лекарственные средства в форме капсул и таблеток можно давать детям старше 12 лет. Малышам назначают гели, капли и сиропы.

Если образовались красные шелушащиеся пятна на коже у ребенка по причине протекания дерматита, доктор назначает противовоспалительные и антигистаминные препараты, глюкокортикоиды, а также средства для местной обработки кожи.
При мононуклеозе никаких специальных мер борьбы принимать не нужно. Рекомендуется только проводить обработку пораженной области антисептическими растворами. Дополнительно показан прием антигистаминных препаратов и иммуномодуляторов.
При краснухе назначают противовоспалительные средства и глюкокортикоиды. Геморрагический васкулит лечится путем приема антикоагулянтов. При осложненном протекании болезни может потребоваться очистка крови. Обязательно нужно нормализовать деятельность нервной системы. Для этого назначают витаминные комплексы и проведение общеукрепляющих процедур.
Народные средства
Лечение красных пятен на теле ребенка проводится также при помощи средств народной медицины. Однако стоит отметить, что подобные методики подходят для терапии далеко не всех высыпаний. Некоторые из них нужно лечить только при помощи медикаментозных препаратов, обладающих сильным действием.
Хорошо устраняет признаки раздражения и зуда, а также убирает красные пятна на теле у детей сок лука, одуванчика или ананаса. Нужно смазывать им пораженные кожные покровы. Прикладывать к красным пятнам можно ватные тампоны, смоченные в льняном или касторовом масле. Хороший результат и от использования меда. Нужно делать компрессы, приготовленные из этого средства. Также рекомендуется просто смазывать кожу натуральным медом.

При использовании народных методик нужно соблюдать особую осторожность, так как может возникнуть аллергия. Перед применением всех этих средств обязательно нужно проводить тестирование каждого компонента в отдельности.
Если пятна являются признаком инфекционных болезней, то применять народные методики не рекомендуется. Они будут не только неэффективными, но также могут значительно усугубить самочувствие ребенка. Если не провести правильное и комплексное лечение, то могут возникнуть различного рода осложнения.
Проведение профилактики
Предотвратить образование красных пятен на теле у ребенка поможет забота о его здоровье. Родители обязательно должны следить за тем, чтобы малыш вел активный образ жизни, занимался спортом и правильно питался. Его нужно защищать от инфекционных болезней, а также повышать иммунитет.
Обнаружив на теле ребенка несколько красных пятен, не нужно паниковать. Прежде всего, нужно установить причину, которая привела к тому, что кожа ребенка покрылась красными пятнами. Возможно, это произошло по причине контактирования малыша с новым предметом или потребления в пищу непривычных продуктов.
Не стоит также исключать укусы насекомых. Если ничего подобного с малышом не случалось, то нужно обратиться к доктору, так как это может быть признаком протекания инфекционного заболевания. Это позволит рассчитывать на положительный результат терапии и предотвращение развития осложнений.
Отзывы
Некоторые родители говорят о том, что красные пятна зачастую появляются по причине аллергии на пищевые продукты, стиральные порошки, укусы насекомых. Согласно отзывам родителей, достаточно только принять антигистаминные препараты и средства для местной обработки кожных покровов.
Кроме того, пятна могут образовываться по причине протекания врожденных сосудистых заболеваний. Подобное образование требует более длительного и комплексного лечения. Согласно отзывам родителей, при атопическом дерматите хороший результат оказывают кремы эмоленты.
Важно точно соблюдать правила гигиены и при первых признаках появления высыпаний сразу же обратиться к доктору для проведения диагностики и последующего лечения.
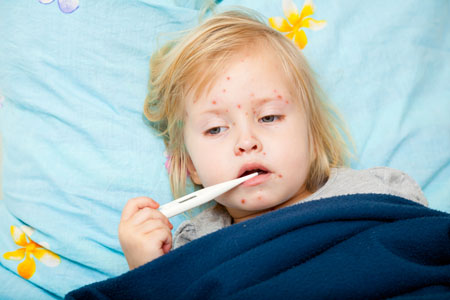
Сыпь. Инфекционные заболевания у детей.
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, "пузырьками"; или "бляшками" — она всегда одинаково пугает родителей, ведь найти причину "высыпаний" порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!
Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром "рука-нога-рот"
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему "поправиться", как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют "гирлянды" на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Читайте также:


