Инфекционные заболевания и беременность туберкулез

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Относительно редкая причина внутриутробного поражение плода - туберкулез. Сравнительно недавно туберкулез рассматривался медиками как социальная болезнь, связанная с ослаблением организма человека в результате плохих условий жизни, питания и труда. Считалось, что достаточно повысить уровень жизни населения и туберкулез исчезнет сам собой. Однако это не совсем так. Последние статистические данные говорят о том, что имеется тенденция к увеличению числа людей, инфицированных микобактериями туберкулеза. Таким образом, следует рассматривать туберкулез как обычное инфекционное заболевание, не сбрасывая со счетов, разумеется, и предрасполагающие факторы для его развития: скученность населения, недостаточное питание, плохие жилищные условия и т. п.
Код по МКБ-10
Влияние беременности на туберкулёз
Обострение туберкулёза развивается не у всех беременных. Во время беременности редко обостряется туберкулёз в фазах уплотнения и кальцинации, однако происходит резкое обострение или прогрессирование в фазах активного процесса. Особенно тяжёлые вспышки возникают у больных с фиброзно-кавернозным туберкулёзом. Наиболее опасны для обострения туберкулёза первая половина беременности и послеродовой период. Вспышки в послеродовом периоде носят особенно злокачественный характер.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Влияние туберкулёза на течение беременности и родов
Неблагоприятное влияние наблюдают при тяжёлых, деструктивных или диссеминированных формах туберкулёза. Оказывает влияние интоксикация и кислородная недостаточность. Чаще развиваются токсикозы первой и второй половины беременности. Чаще наступают преждевременные роды. У новорождённых в большей степени выражено физиологическое снижение массы тела и более медленно идёт её восстановление. Своевременное назначение специфической терапии позволяет довести беременность до благополучных родов, избежать обострений послеродового периода.
Туберкулез, чаще всего легочный, нередко сопутствует беременности. Заболевание может возникнуть как до наступления беременности, так и во время нее. Для плода наиболее опасны вспышки туберкулеза гематогенного характера (экссудативный плеврит, милиарный туберкулез, туберкулезный менингит и т. п.). Опасность представляет и образование первичного туберкулезного комплекса во время беременности, особенно потому, что протекает оно почти бессимптомно, а бактериемия (бактерии в крови) при нем выраженная.
Возбудитель - палочка Коха - может проникать в плаценту и околоплодные оболочки двумя путями: гематогенно (током крови) и контактно. В плаценте при этом развиваются специфические туберкулезные очаги (гранулемы). Разрушение плацентарной ткани создает условия для проникновения микобактерий в кровь плода. Обычно по пупочной вене они попадают в его печень, где образуется первичный комплекс. Однако, если даже в печени плода этот первичный комплекс отсутствует, это еще не значит, что плод не заражен внутриутробно туберкулезом.
Из первичного комплекса, находящегося в печени, возбудитель распространяется по всему организму, но прежде всего попадает в легкие плода, где возникает специфическое воспаление.
Чаще всего беременные, больные туберкулезом, не вынашивают беременность, у них часты мертворождения; часто дети рождаются гипотрофичными. Это связано с общей интоксикацией организма беременных, гипоксией и поражением плаценты (формируется ее недостаточность). Следует отметить, что у большинства новорожденных признаки внутриутробного инфицирования отсутствуют.
Если же внутриутробное инфицирование все же произошло и вызвало развитие заболевания у плода, то клиническая картина его крайне бедна. Чаще всего (около 75 %) это недоношенность. Само же заболевание проявляется на 3-5-й неделе жизни. Ребенок становится беспокойным, перестает набирать вес, появляются повышенная до субфебрильных цифр температура тела, понос, рвота, наблюдается увеличение печени и селезенки, сопровождаемое желтушным окрашиванием кожи. Присоединяются одышка, цианоз (синюшность), кашель - это свидетельствует о развитии пневмонии. Для диагностики решающее значение приобретает обнаружение микобактерий в желудочном содержимом. Прогноз для таких детей крайне неблагоприятный, так как заболевания часто заканчивается летально (смертью). И, в первую очередь, это обусловлено поздней диагностикой, а следовательно, поздно начатым лечением.
Любое инфекционное заболевание во время беременности — это риск вреда для здоровья матери и ребенка. Такие патологии вызывают осложнения процесса гестации и различные пороки в развитии плода.
Туберкулез легких не считается фатальным ни для матери, ни для будущего малыша. Однако все зависит от формы и степени тяжести болезни, а также от своевременного обнаружения и лечения инфекции.
О том, как сочетается туберкулез и беременность, и чего ждать будущей матери с таким диагнозом, читайте далее.

В чем опасность туберкулеза в период беременности
Туберкулез (ТВС) — инфекционное заболевание, вызываемое микобактерией Mycobacterium tuberculosis или палочкой Коха. Она поражает органы дыхания, а также кости, суставы, почки, реже – кожу и внутренние органы. Говоря о туберкулезе, мы обычно имеем в виду поражение легких, что в большинстве ситуаций справедливо.
При передаче инфекции воздушно-капельным путем на фоне благоприятных условий для размножения (ослабленный иммунитет, плохое питание) инфекция вызывает обширное поражение легочной ткани.
Дыхательная недостаточность – нежелательный сценарий при беременности, т.к. поступление большого количества кислорода через плаценту в организм плода – жизненно важное условие для его нормального развития.
Поэтому среди прочих осложнений для будущего ребенка, чья мать болеет ТВС, чаще всего встречаются:
- дефицит массы тела при рождении;
- дыхательная недостаточность.
Респираторный дистресс-синдром (РДС) у новорожденных на фоне заболевания легких у матери развивается очень редко.
Формы туберкулеза
Туберкулез легких встречается в различных формах. Основная классификация – деление заболевания на первичную и вторичную форму.
Первичный ТВС возникает чаще всего в детском и подростковом возрасте при заражении палочкой Коха воздушно-капельным путем, в результате чего в альвеолах развиваются очаги размножения микобактерии в гранулематозной форме воспаления. Вторичный туберкулез развивается при попадании инфекции через лимфатическую систему из других очагов поражения.
По области поражения легких заболевание делится на односторонний и двухсторонний.
По степени тяжести ТВС делится на:
- Латентный – состояние, при котором человек выступает носителем микобактерии, но сам не болеет активной формой заболевания.
- Инфильтративный – множественные очаги в альвеолах с участками некроза.
- Туберкулема – образование единичной капсулы, изолирующей очаг с инфекцией от окружающих здоровых тканей.
- Кавернозный – поражение тканей с образованием отдельных полостей с распадом клеток.
- Цирротический – замещение легочных тканей в соединительной с постепенной утратой функции легкого.
У 88% беременных женщин встречается односторонняя форма заболевания. В 58% случаев это инфильтративная форма патологии.
Осложнения беременности из-за болезни
Легочная недостаточность на фоне поражения тканей туберкулиновой палочкой приводит к различным осложнениям беременности:
- анемия – наиболее распространенное состояние, связанное с недостатком кислорода и гемоглобина в крови – встречается у 24% беременных на фоне ТВС;
- различные патологии амниотической жидкости и преждевременное излитие околоплодных вод – 12% случаев;
- ранний токсикоз и гестоз у беременных – наблюдается у 18% будущих матерей.
Однако эти осложнения появляются и при других заболеваниях у женщин во время вынашивания ребенка. У 46% будущих матерей, болеющих активной формой ТВС, перечисленных осложнений не наблюдается вовсе.

Врачи не считают туберкулез тканей легких причиной для прерывания беременности, за исключением прогрессирующей фиброзно-кавернозной формы заболевания.
Аборт назначают до 22 недели, если у беременной:
- активная форма туберкулеза костей таза, особенно с образованием гнойного очага;
- инфекционное поражение позвоночника, а также коленного и тазобедренного сустава;
- ТВС почек.
Внелегочные формы ТВС при беременности встречаются крайне редко.
Как видим, большинство побочных явлений на фоне туберкулеза при беременности связано с дыхательной недостаточностью, когда в плацентарном круге кровообращения циркулирует недостаточное количество кислорода.
Это приводит к хронической гипоксии (кислородной недостаточности) плода, которому не хватает питательных веществ для нормального развития. В результате малыши рождаются меньших размеров.
Однако все эти осложнения приводят к родовым травмам и инвалидизации не чаще, чем при других заболеваниях у беременных. Случаев преждевременных родов и недоношенности у детей на фоне ТВС у матери всего 5%. В 80% случаев у беременных женщин рождаются абсолютно здоровые дети.
Роды при туберкулёзе
В акушерстве заболевание легких никак не влияет на физиологию родового акта.
Родовая деятельность – схватки, потуги и прохождение плода по родовым путям женщины — протекает без нарушений, если на ТБС не накладываются другие акушерские патологии (ягодичное предлежание, узкий таз, обвитие пуповиной и другие подобные случаи).
Методы диагностики заболевания
Основные методы диагностики инфекционных заболеваний легких – флюорография (ФОГ). Несмотря на то, что малая доза излучения не может нанести существенный вред плоду, многие врачи либо отказываются от нее в пользу других методов исследования, либо назначают ФОГ после 20 недели беременности, когда жизненно-важные органы у ребенка уже сформированы.
Более информативный вид обследования беременной при подозрении на туберкулез — анализ мокроты и мазок из ротовой полости. Если будет выявлена микобактерия, то проводятся тесты на чувствительность палочки к антибиотикам.
Способы лечения
Лечит ТВС врач-фтизиатр, который ставит беременную на учет в пульмонологии и назначает консервативную терапию. Наиболее эффективные препараты — антибиотики специального спектра действия. Основной противотуберкулезный препарат, назначаемый фтизиатрами — пара-аминосалициловая кислота (ПАСК) в форме натриевой соли.
Другие препараты, которые нужно принимать исключительно по рекомендации врача:
Многие антибиотики, назначаемые при лечении бронхо-легочных инфекций в обычном состоянии, противопоказаны беременным и кормящим женщинам. Во избежание побочных эффектов и пагубного влияния на плод врач должен тщательно рассчитать дозу.
Самолечение при инфекции бронхо-легочной системы во время беременности недопустимо!
Народные средства и профилактика
Среди народных методов лечения инфекции палочкой Коха нет достаточно эффективных препаратов, способных подавить инфекцию. ТВС лечится исключительно с помощью методов традиционной медицины – консервативной лекарственной терапии на основе антибиотиков и антисептических препаратов.
Прием всевозможных грудных сборов, отваров трав также должен происходить при назначении врача. Не все растительные лекарственные средства безопасны для беременных.
Профилактика заболевания заключается в укреплении иммунитета и усилении защитной функции организма.
Важно! Всем новорожденным, у матерей которых диагностирована любая форма ТВС, сразу после рождения проводится вакцинация БЦЖ – препарата из штамма живой ослабленной туберкулиновой палочки, утратившей вирулентность.
Если у женщины в анамнезе были случаи заболевания ТВС или ослаблен иммунитет, то на этапе планирования беременности ей рекомендуется принимать профилактические меры, направленные на укрепление иммунитета. Это минерально-витаминные комплексы и добавки, санаторно-курортное лечение, физиотерапия. Все мероприятия нужно выполнять только после консультации с лечащим врачом.

В этом видео известный специалист Комаровский делится профессиональным опытом:

Туберкулез и беременность – явление достаточно распространенное. У женщины в таком положении организм подвергается гормональным перестройкам и различным нагрузкам. Из-за этого происходит ослабление иммунной системы, в результате чего палочка Коха, являющаяся возбудителем заболевания, может легко проникнуть в организм и начать развиваться. Чтобы болезнь не навредила развивающемуся плоду, необходимо избавляться от такой патологии. Однако иногда наблюдается врожденный туберкулез у ребенка.
Беременность после туберкулеза
Если женщина после туберкулеза легких хочет выносить здорового ребенка, то беременеть ей противопоказано в течение 2 лет после выздоровления, т.к. беременность – это сильная нагрузка на организм. Поэтому на этапе планирования она должна посетить гинеколога и фтизиатра. Специалисты оценят состояние организма и порекомендуют, в какие сроки можно приступать к зачатию.
Если беременность после туберкулеза стала неожиданностью, необходимо срочно обратиться к фтизиатру. Он определит, в каком состоянии находится организм будущей мамы и вместе с гинекологом составит индивидуальный прогноз. В случае положительного исхода беременность прерывать не будут.
Туберкулез при беременности
Туберкулез у беременных наблюдается достаточно часто. Заболеть могут женщины, входящие в группу риска. К ним относят:
- переболевших это патологией, если после выздоровления прошло меньше 2 лет;
- имеющих хронические нарушения, угнетающие работу иммунной системы;
- живущих в местах, где много туберкулезных больных;
- контактирующих дома или на работе с людьми, имеющими открытую форму туберкулеза.
Во время беременности при туберкулезе легких около 20% женщин имеют опасные проблемы со здоровьем. Примерно 50% будущих мам являются активными носителями палочки Коха, из-за чего они крайне опасны для окружающих в плане заражения. Кроме того, болезнь нередко приводит к развитию острой дыхательной недостаточности.
Это опасно как для женщины, так и развивающегося плода.
Если заболевание не имеет опасного для жизни течения, то все равно может привести к развитию различных осложнений:
- токсикоз, сопровождаемый недомоганием, тошнотой, снижением массы тела;
- плацентарная недостаточность;
- гестоз во второй половине беременности;
- сильная анемия, которая имеет плохой прогноз лечения;
- проблемы с околоплодными водами;
- задержка внутриутробного развития плода;
- хроническая гипоксия плода.
У многих женщин беременность может протекать без отклонений.
Клинические рекомендации при вынашивании плода на фоне туберкулеза следующие:
- женщина должна весь срок гестации стоять на учете у фтизиатра;
- лечение начинает проводиться только со второго триместра;
- вместе с туберкулезными препаратами будущая мама должна принимать гепатопротекторы и витамины группы B;
- рожать она должна в специальном родильном отделении;
- роды могут проходить естественным путем.
Туберкулез при беременности симптомы имеет такие же, как и у других людей. Наблюдается общая интоксикация, которая вызывается продуктами метаболизма палочки Коха. Проявляется она общим недомоганием, апатией, слабостью. Может повыситься температура до субфебрильных цифр, при этом возникает кашель, понижается аппетит, постепенно снижается масса тела.
Если женщина больна открытой формой, то кашлевой рефлекс сначала сухой, потом становится влажным, появляется желтоватая или зеленоватая мокрота. В дальнейшем возникает кровохарканье, кровавые прожилки в мокроте, боль в груди при глубоком вдохе, одышка, чрезмерное потоотделение по ночам.
Кроме того, выделяют внелегочный туберкулез. При этом бактерии распространяются из первичного инфекционного очага в область половых органов, на глаза, в костные ткани, органы ЖКТ, на кожные покровы. Происходит это в результате снижения иммунитета, стресса, имеющихся хронических болезней, неполноценного питания. При этом возникают симптомы, напоминающие признаки интоксикации организма.
Рекомендованные методы исследования беременной женщины на наличие туберкулеза:
- Туберкулиновая проба. Такой метод информативный и безопасный. При индурации более 10 мм в том месте, где был внутрикожно введен препарат, врач ставит диагноз туберкулез.
- Микробиологическое исследование. Чтобы обнаружить в промывных водах и мокроте бронхов палочку Коха, проводят культуральный посев и микроскопию. После забора материала проводят бактериологический и бактериоскопический анализы. Процедуру выполняют 3 дня подряд. При подозрении на туберкулез почек изучают мочу.
- ПЦР-исследование мокроты. Такой метод позволяет выявить в биологическом материале фрагменты ДНК и единичные клетки микобактерии. Если возникает такая необходимость, исследуют биоптаты, промывные воды бронхов, другие среды, в которых может содержаться палочка Коха.
- Рентгенография легких. Проводят исследование в прямой проекции, в результате чего лучевая нагрузка на плод снижается в 10 раз. При этом используют прорезиненный защитный фартук.
Косвенно подтвердить диагноз может общий анализ крови, в котором наблюдается ускорение СОЭ, снижение уровня лимфоцитов, сдвиг лейкоцитарной формулы влево, увеличение количества нейтрофилов, а также уменьшение активности иммуноглобулинов и повышенная концентрация белка. Чтобы исключить внелегочный туберкулез, проводят УЗИ, МРТ, инвазивные эндоскопические исследования с получением биоптата.
Лечение туберкулеза при беременности предусматривает плановую госпитализацию в стационар 3 раза – до 12 недель, на 30-35 неделях и за 1-3 недели до родов. В остальное время наблюдение и лечение беременной женщины проводится в туберкулезном диспансере. Терапия заболевания позволяет:
- купировать инфекционный процесс;
- предупредить легочное кровотечение;
- предотвратить бактериовыделение;
- избежать акушерских осложнений и развития дыхательной недостаточности.
Пациенткам рекомендована фитотерапия, оздоровление в профильных санаториях, употребление пищи, богатой белком.
Лечение медицинскими препаратами проводится в 2 этапа:
- бактерицидный – длится 2 месяца;
- стерилизующий – продолжается 4 месяца.
Препараты для лечения туберкулеза во время беременности ограничены. Врач назначает такие медикаменты, которые оказывают на плод минимальное воздействие. Будущим матерям показаны средства первого ряда:
- Изониазид. Такой препарат оказывает на организм матери и плода наименьший вред. Однако он может вызвать у ребенка различные пороки развития, поэтому применяют его под строгим контролем врача.
- Этамбутол, Пиразинамид, Протионамид. Такие средства не оказывают на плод негативного влияния, но они менее эффективны при лечении туберкулеза.
Роды у беременных, которые больны туберкулезом, осуществляются в отдельном родильном боксе. Проходят они через естественные родовые пути. Кесарево сечение и родоразрешающие операции (наложение акушерских щипцов и вакуум-экстрактора) проводят только по медицинским показаниям. Это преждевременная отслойка или предлежание плаценты, клинически узкий таз, гипоксия плода, его поперечное положение. Течение родов не должно нарушаться введением наркотических анальгетиков для обезболивания, т. к. они способствуют угнетению дыхательного центра.
В качестве обезболивания применяют эпидуральную анестезию. Если проводится кесарево сечение, рекомендуется избегать использования общей анестезии, потому что это повышает вероятность развития осложнений.
При ведении родов медицинский персонал должен быть в масках, а анестезиолог при интубации обязательно надевает респиратор с угольным фильтром.
Сразу после родов новорожденного изолируют от матери, при этом немедленно проводят прививку БЦЖ. Отлучение от матери длится 8-10 недель. В доме, где будет жить грудничок, осуществляют тщательную дезинфекцию. Мать этот период должна проходить лечение в противотуберкулезном диспансере.
Если беременная женщина своевременно получит необходимую медикаментозную помощь, то инфекция практически не передается ребенку. В 85% случаев дети рождаются здоровыми. В некоторых случаях у них может наблюдаться замедленный рост и недостаток массы тела. Эти последствия хорошо корректируются.
Врожденный туберкулез у ребенка встречается редко. Выявляют такую патологию в первые месяцы жизни грудничка. Заражается он через плаценту во время внутриутробного развития. Кроме того, ребенок может инфицироваться во время прохождения по родовым путям, если мать болеет генитальным туберкулезом.
Врожденная форма заболевания имеет различные симптомы. Если инфицирование произошло на раннем сроке беременности, чаще всего случается выкидыш. На поздних сроках у плода поражаются внутренние органы, что приводит к его гибели. Если женщина смогла сохранить беременность, то ребенок может родиться раньше срока с выраженной внутриутробной гипоксией.
Туберкулез у ребенка может иметь следующие симптомы:
- отказ от груди, снижение аппетита;
- повышение температуры тела;
- вялые рефлексы;
- сонливость, апатия;
- потеря веса или недостаточная прибавка массы тела;
- одышка;
- цианоз;
- желтушность или бледность кожи;
- увеличение селезенки и печени;
- увеличение лимфатических узлов.
При врожденной форме заболевания в легких возникают множественные очаги различных размеров, которые могут сливаться между собой. При этом может наблюдаться поражение головного мозга и развитие очаговой симптоматики.
Туберкулез и материнство – такое сочетание требует особого внимания, т. к. заболевание нередко вредит будущему ребенку. Поэтому прежде чем забеременеть, нужно вылечить такую патологию Если беременность все-таки наступила, женщина обязательно должна пройти лечение, чтобы снизить к минимуму развитие у плода различных патологий. Болезнь может быть полностью излечима только после рождения ребенка, т. к. будут использованы мощные антибактериальные средства.
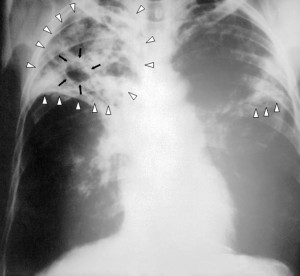
Туберкулез – это специфическое инфекционное заболевание, вызываемое микобактериями туберкулеза с преимущественным поражением легочной ткани. Как протекают беременность и роды на фоне туберкулеза?
Причины
Возбудителем туберкулеза являются микобактерии (Mycobacterium tuberculosis). Микроорганизм широко распространен в почве и воде, циркулирует среди людей и животных. Заболевание передается от человека к человеку воздушно-капельным и контактно-бытовым путем. Известны случаи заражения через продукты питания.
Факторы риска развития туберкулеза:
- врожденный иммунодефицит;
- приобретенный иммунодефицит (в том числе ВИЧ-инфекция);
- низкий социально-экономический уровень жизни;
- плохое питание;
- вредные привычки (пристрастие к алкоголю, курение);
- возраст до 14 лет.
Туберкулез – это медленно развивающаяся бактериальная инфекция. Более трети населения всего земного шара инфицированы микобактериями туберкулеза. Это означает, что в настоящий момент эти люди не больны, но могут заболеть в любой момент. Активация скрытой инфекции происходит на фоне значительного снижения иммунитета, в стрессовой ситуации и при ухудшении общего качества жизни.
Туберкулез распространен повсеместно. Максимум заболевших встречается в странах Юго-Восточной Азии. Риск инфицирования для каждого отдельного человека составляет около 10% в течение жизни. Беременные женщины в связи с физиологическим снижением иммунитета находятся в группе высокого риска по развитию этой патологии. Нередко это заболевание сочетается с другими инфекциями (ВИЧ, гепатиты, сифилис).
Туберкулез легких
Различают туберкулез легких и внелегочный туберкулез. Каждая из форм заболевания имеет свои отличительные особенности.
Легочный туберкулез может быть первичным и вторичным. Первичный туберкулез возникает при проникновении микобактерий в дыхательные пути. Обычно инфицирование происходит в детском и подростковом возрасте. Из легких микобактерии попадают в кровь и лимфу и разносятся во внутренние органы. Во многих случаях организм успешно справляется с этой инфекцией самостоятельно. Заболевание не развивается, а человек приобретает специфический иммунитет против микобактерий туберкулеза.
Вторичный туберкулез легких возникает при попадании возбудителя из других органов. Распространение микобактерий идет преимущественно по лимфатическим сосудам. Такая форма патологии чаще встречается у взрослых людей.
Симптомы туберкулеза легких:
- признаки общей интоксикации организма: слабость, вялость, апатия, упадок сил;
- умеренное повышение температуры тела;
- потеря веса;
- снижение аппетита;
- сухой, а затем влажный кашель с прожилками зеленоватой или желтой мокроты;
- появление в мокроте примесей крови;
- боль в груди во время глубокого вдоха;
- одышка;
- ночная потливость.
Выраженность симптомов зависит от общей реактивности организма. У части женщин туберкулез протекает без каких-либо значимых проявлений. Зачастую болезнь обнаруживает себя только на поздних стадиях при развитии осложнений.
Формы туберкулеза легких:
- диссеминированный туберкулез (образование множества очагов в легочной ткани);
- острый милиарный туберкулез (распространение очагов заболевания гематогенным путем из легких в другие органы);
- очаговый туберкулез (образование очагов в одном или двух сегментах легких);
- инфильтративный туберкулез (появление в легких воспалительных очагов с участками некроза, подверженными распаду);
- туберкулома легких (инкапсулированное образование в легких);
- кавернозная пневмония (острое воспаление легочной ткани с ее быстрым распадом);
- кавернозный туберкулез (образование каверны – полости распада легочной ткани);
- цирротический туберкулез (разрастание в легких соединительной ткани и потеря функции органа).
Внелегочный туберкулез
Среди внелегочных форм особого внимания в акушерстве заслуживает генитальный туберкулез. Такая форма заболевания является вторичной и возникает при попадании микобактерий в половые органы из первичного очага. Распространению инфекции способствует снижение иммунитета на фоне обострения хронических заболеваний, стресса, плохого питания или иных факторов.
Симптомы генитального туберкулеза неспецифичны. Болезнь долгое время может никак не заявлять о себе. Нередко единственным проявлением туберкулеза становится бесплодие. У части женщин происходит нарушение менструальной функции:
- аменорея (полное отсутствие менструаций);
- олигоменорея (редкие менструации);
- нерегулярный цикл;
- болезненные менструации;
- кровотечения из половых путей.
При длительном течении генитального туберкулеза в полости малого таза образуются спайки. Возникают хронические боли внизу живота, в области крестца и поясницы. Все симптомы появляются на фоне общей слабости и других неспецифических признаков интоксикации организма.
Течение туберкулеза при беременности
Туберкулез у будущих мам имеет свои отличительные особенности:
- У большинства женщин происходит одностороннее поражение легких.
- Инфильтративная форма туберкулеза преобладает над всеми остальными.
- У пятой части беременных женщин туберкулез обнаруживается в стадии распада.
- Более половины беременных женщин становятся активными выделителями микобактерий и потенциальным источником инфекции для окружающих людей.
- Внелегочные формы туберкулеза во время беременности встречаются редко.
- Туберкулез у беременных часто сочетается с другими инфекционными заболеваниями (вирусные гепатиты, сифилис, ВИЧ-инфекция).
Клинически значимым является массивное поражение легочной ткани у беременных женщин. На этом фоне быстро развиваются признаки дыхательной недостаточности, происходит нарушение работы других внутренних органов. Сохранить беременность при тяжелой форме туберкулеза достаточно сложно.
Осложнения беременности
При активном туберкулезном процессе характерно появление таких осложнений:
- анемия;
- токсикоз на ранних сроках беременности;
- гестоз;
- плацентарная недостаточность;
- хроническая гипкосия плода;
- задержка развития плода;
- патология околоплодных вод.
Все эти осложнения неспецифичны и могут встречаться при самых различных инфекционных заболеваниях. У половины женщин беременность протекает без особых отклонений.
Туберкулез практически не оказывает влияния на течение родов. Преждевременное появление малыша на свет происходит не более чем в 5% случаев и обычно связано с тяжелым течением болезни, а также развитием сопутствующих осложнений. Послеродовый период обычно протекает без особенностей.
Последствия для плода
От женщин, страдающих туберкулезом, в 80% случаев рождаются практически здоровые дети. Из осложнений следует выделить такие состояния:
- дефицит массы тела;
- замедление роста;
- родовые травмы.
Дефицит массы тела и роста у новорожденных хорошо корригируется в течение первых месяцев жизни. В дальнейшем такие дети не слишком отличаются от своих сверстников и быстро догоняют их в развитии.
Врожденный туберкулез встречается достаточно редко. Такая патология выявляется в первые месяцы жизни младенца. Заражение происходит через плаценту в процессе внутриутробного развития. Инфицирование ребенка также может произойти в родах, в том числе при наличии генитального туберкулеза у матери.
Случаи врожденного туберкулеза возникают при диссеминированных формах заболевания и распространении микобактерий за пределы легочной ткани. Заражение плода чаще всего происходит у женщин, не получивших прививку от туберкулеза в детском и подростковом возрасте.
Симптомы врожденного туберкулеза достаточно разнообразны. При инфицировании на ранних сроках беременности в большинстве случаев происходит выкидыш. На поздних сроках тяжелое поражение внутренних органов плода может привести к его гибели. Если беременность сохраняется, то дети часто рождаются раньше срока с выраженными признаками внутриутробной гипоксии.
Симптомы врожденного туберкулеза:
- повышение температуры тела;
- снижение аппетита, отказ от груди;
- низкие прибавки массы тела или потеря веса;
- апатия, сонливость;
- вялые рефлексы;
- бледность или желтушность кожных покровов;
- цианоз;
- одышка;
- увеличение всех групп лимфатических узлов;
- увеличение печени и селезенки.
При врожденном туберкулезе в легких формируются множественные очаги разных размеров, нередко сливающиеся между собой. Характерно двухстороннее поражение легочной ткани. На фоне легочного туберкулеза часто присоединяется поражение нервной системы и головного мозга с развитием очаговой симптоматики.
Диагностика
Всех женщин, встающих на учет по беременности, врач просит принести результат ФОГ (флюорографии легких). Во время беременности это обследование не проводится, поэтому будущей маме нужно найти и показать врачу самые последние результаты теста. С помощью ФОГ можно обнаружить туберкулез на разных стадиях его развития. Такое простое исследование позволяет вовремя выявить болезнь и принять меры по защите малыша от опасной инфекции.
Для прицельной диагностики туберкулеза при наличии влажного кашля берется анализ мокроты. Полученный материал высеивается на питательные среды. При выявлении микобактерий в мокроте обязательно проводится определение их чувствительности к антибиотикам.
Обнаружить микобактерии туберкулеза можно и при заборе мазка из ротовой полости. В данном случае микобактерии выявляются с помощью ПЦР (полимеразная цепная реакция, позволяющая обнаружить ДНК возбудителя в собранном материале). Такой метод диагностики используется при отсутствии явных признаков туберкулеза.
Методы лечения
Лечением туберкулеза занимается врач-фтизиатр. Для терапии используются специфические препараты, прицельно воздействующие на микобактерии туберкулеза. Большинство известных средств безопасны для беременной женщины и плода. Исключение составляют стрептомицин, канамицин, этамбутол и некоторые другие препараты, влияющие на развитие малыша в утробе матери. Прием любых лекарств при туберкулезе возможен только по согласованию с врачом.
Курс терапии длительный и проходит в два этапа. По возможности врачи стараются назначать противотуберкулезные средства после 14 недель беременности. Вопрос о проведении терапии на ранних сроках беременности решается индивидуально в каждом конкретном случае.
Прерывание беременности при туберкулезе показано в таких ситуациях:
- фиброзно-кавернозный туберкулез легких;
- активная форма туберкулеза суставов и костей;
- двустороннее поражение почек при туберкулезе.
В остальных ситуациях возможно пролонгирование беременности и рождение ребенка в срок. Окончательное решение о сохранении или прерывании беременности остается за женщиной. Искусственный аборт проводится на сроке до 12 недель (до 22 недель – по решению экспертной комиссии).
Хирургическое лечение туберкулеза во время беременности не практикуется. Операция проводится только по жизненным показаниям. После хирургической коррекции назначается сохраняющая терапия, и принимаются все меры по продлению беременности до положенного срока.
Профилактика
Лучшей специфической профилактикой туберкулеза считается вакцинация. Вакцина БЦЖ вводится всем детям в родильном доме на 3-7 сутки после рождения. Ревакцинация проводится в возрасте 7 и 14 лет детям, имеющим отрицательную реакцию при проведении пробы Манту.
При выявлении активной формы туберкулеза у роженицы новорожденного изолируют от матери сразу после его рождения. В случае неактивного туберкулеза малыш остается с матерью. Грудное вскармливание разрешается только в неактивную фазу болезни. После выписки женщина и ребенок попадают под наблюдение врача-фтизиатра.
Читайте также:


