Инфекционные осложнения при переливании крови и
Переливание крови при тщательном соблюдении правил является безопасным методом терапии. Нарушение правил переливания, недоучёт противопоказаний, погрешности в технике трансфузии могут привести к посттрансфузионным осложнениям.
Характер и степень выраженности осложнений различны. Они могут не сопровождаться серьёзными нарушениями функций органов и систем и не представлять опасности для жизни. К ним относятся пирогенные и лёгкие аллергические реакции. Развиваются они вскоре после трансфузии и выражаются в повышении температуры тела, общем недомогании, слабости. Могут появиться озноб, головная боль, зуд кожи, отёк отдельных частей тела (отёк Квинке).
На долю пирогенных реакцийприходится половина всех осложнений, они бывают лёгкими, средними и тяжёлыми. При лёгкой степени температура тела повышается в пределах 1 °С, возникают головная боль, боли в мышцах. Реакции средней тяжести сопровождаются ознобом, повышением температуры тела на 1,5-2 °С, учащением пульса и дыхания. При тяжёлых реакциях наблюдают потрясающий озноб, температура тела повышается более чем на 2 °С (40 ° С и выше), отмечаются выраженная головная боль, боль в мышцах, костях, одышка, цианоз губ, тахикардия.
Причиной пирогенных реакций являются продукты распада белков плазмы и лейкоцитов донорской крови, продукты жизнедеятельности микробов.
При появлении пирогенных реакций больного следует согреть, укрыть одеялами и приложить грелки к ногам, напоить горячим чаем, дать НПВС. При реакциях лёгкой и средней тяжести этого бывает достаточно. При тяжёлых реакциях больному дополнительно назначают НПВС в инъекциях, внутривенно вводят 5-10 мл 10% раствора хлорида кальция, капельно вливают раствор декстрозы. Для предупреждения пирогенных реакций у тяжёлых анемизированных больных следует переливать отмытые и размороженные эритроциты.
Аллергические реакции- следствие сенсибилизации организма реципиента к Ig, чаще они возникают при повторных трансфузиях. Клинические проявления аллергической реакции: повышение температуры тела, озноб, общее недомогание, крапивница, одышка, удушье, тошнота, рвота. Для лечения применяют антигистаминные и десенсибилизирующие средства (дифенгидрамин, хлоропирамин, хлорид кальция, глюкокортикоиды), при явлениях сосудистой недостаточности - сосудотонизирующие средства.
При переливании несовместимой в антигенном отношении крови, в основном по системе АВ0 и Rh-фактору, развивается гемотрансфузионный шок.В основе его патогенеза лежит быстро наступающий внутрисосудистый гемолиз переливаемой крови. Основные причины несовместимости крови - ошибки в действии врача, нарушение правил переливания.
В зависимости от уровня снижения САД различают три степени шока: I степень - до 90 мм рт.ст.; II степень - до 80-70 мм рт.ст.; III степень - ниже 70 мм рт.ст.
В течении гемотрансфузионного шока различают периоды: 1) собственно гемотрансфузионный шок; 2) период олигурии и анурии, который характеризуется снижением диуреза и развитием уремии; продолжительность этого периода 1,5-2 нед; 3) период восстановления диуреза - характеризуется полиурией и уменьшением азотемии; продолжительность его - 2-3 нед; 4) период выздоровления; протекает в течение 1-3 мес (в зависимости от тяжести почечной недостаточности).
Клинические симптомы шока могут возникнуть в начале трансфузии, после переливания 10-30 мл крови, в конце трансфузии или в ближайшее время после неё. Больной проявляет беспокойство, жалуется на боль и ощущение стеснения за грудиной, боль в пояснице, мышцах, иногда озноб. Наблюдаются одышка, затруднение дыхания. Лицо гиперемировано, иногда бледное или цианотичное. Возможны тошнота, рвота, непроизвольные мочеиспускание и дефекация. Пульс частый, слабого наполнения, АД понижается. При быстром нарастании симптомов может наступить смерть.
При переливании несовместимой крови во время операции под наркозом проявления шока чаще отсутствуют или слабо выражены. В таких случаях на несовместимость крови указывают повышение или падение АД, повышенная, иногда значительно, кровоточивость тканей в операционной ране. При выведении больного из наркоза отмечаются тахикардия, понижение АД, возможна острая дыхательная недостаточность.
Клинические проявления гемотрансфузионного шока при переливании крови, несовместимой по Rh-фактору, развиваются через 30-40 мин, а иногда и через несколько часов после переливания, когда уже перелито большое количество крови. Протекает такое осложнение тяжело.
При выведении больного из шока может развиться острая почечная недостаточность. В первые дни отмечают снижение диуреза (олигурию), низкую относительную плотность мочи, нарастание явлений уремии. При прогрессировании острой почечной недостаточности может наступить полное прекращение мочеотделения (анурия). В крови нарастает содержание остаточного азота и мочевины, билирубина. Длительность этого периода в тяжёлых случаях продолжается до 8-15 и даже до 30 сут. При благоприятном течении почечной недостаточности постепенно восстанавливается диурез и наступает период выздоровления. При развитии уремии больные могут умереть на 13-15-й день.
При первых признаках гемотрансфузионного шока следует немедленно прекратить переливание крови и, не дожидаясь выяснения причины несовместимости, начать интенсивную терапию.
1. В качестве сердечно-сосудистых средств применяют строфантин-К, ландыша гликозид, при низком АД - норэпинефрин, в качестве антигистаминных средств - дифенгидрамин, хлоропирамин или прометазин, вводят глюкокортикоиды (50-150 мг преднизолона или 250 мг гидрокортизона) с целью стимуляции сосудистой деятельности и замед- ления реакции антиген-антитело.
2. Для восстановления гемодинамики, микроциркуляции применяют кровезамещающие жидкости: декстран [ср. мол. масса 30 000-40 000], солевые растворы.
3. С целью удаления продуктов гемолиза вводят Повидон + Натрия хлорид + Калия хлорид + Кальция хлорид + Магния хлорид + Натрия гидрокарбонат, гидрокарбонат или лактат натрия.
4. Для поддержания диуреза применяют фуросемид, маннитол.
5. Срочно проводят двустороннюю поясничную прокаиновую блокаду для снятия спазма почечных сосудов.
6. Больным дают для дыхания увлажнённый кислород, при дыхательной недостаточности проводят ИВЛ.
7. При лечении гемотрансфузионного шока показано раннее проведение плазмообмена с удалением 1500-2000 мл плазмы и заменой её свежезамороженной плазмой.
8. Неэффективность лекарственной терапии острой почечной недостаточности, прогрессирование уремии служат показаниями к гемодиализу, гемосорбции, плазмаферезу.
При возникновении шока реанимационные мероприятия проводят в том учреждении, где это произошло. Лечение почечной недостаточности осуществляют в специальных отделениях для экстраренального очищения крови.
Бактериально-токсический шокнаблюдается крайне редко. Причиной его служит инфицирование крови во время заготовки или хранения. Осложнение возникает непосредственно во время трансфузии или через 30-60 мин после неё. Сразу появляются сотрясающий озноб, высокая температура тела, возбуждение, затемнение сознания, частый нитевидный пульс, резкое понижение АД, непроизвольные мочеиспускание и дефекация.
Для подтверждения диагноза большое значение имеет бактериологическое исследование крови, оставшейся после переливания.
Лечение предусматривает незамедлительное применение противошоковой, дезинтоксикационной и антибактериальной терапии, включающей обезболивающие и сосудосуживающие средства (фенилэфрин, норэпинефрин), кровезамещающие жидкости реологического и дезинтоксикационного действия (декстран [ср. мол. масса 30 000- 40 000], Повидон + Натрия хлорид + Калия хлорид + Кальция хлорид + Магния хлорид + Натрия гидрокарбонат), электролитные растворы, антикоагулянты, антибиотики широкого спектра действия (аминогликозиды, цефалоспорины).
Наиболее эффективно раннее дополнение комплексной терапии обменными переливаниями крови.
Воздушная эмболияможет произойти при нарушении техники переливания - неправильном заполнении системы для трансфузии (в ней остаётся воздух), несвоевременном прекращении переливания крови под давлением. В таких случаях воздух может попасть в вену, затем в правую половину сердца и далее в лёгочную артерию, закупорив её ствол или ветви. Для развития воздушной эмболии достаточно одномоментного поступления в вену 2-3 см 3 воздуха. Клиническими признаками воздушной эмболии лёгочной артерии являются резкая боль в груди, одышка, сильный кашель, цианоз верхней половины туловища, слабый частый пульс, падение АД. Больные беспокойны, хватают себя руками за грудь, испытывают чувство страха. Исход чаще неблагоприятный. При первых признаках эмболии необходимо прекратить переливание крови и начать реанимационные мероприятия: искусственное дыхание, введение сердечно-сосудистых средств.
Тромбоэмболияпри переливании крови происходит в результате эмболии сгустками крови, образовавшимися при её хранении, или тромбами, оторвавшимися из тромбированной вены при вливании в неё крови. Осложнение протекает по типу воздушной эмболии. Небольшие тромбы закупоривают мелкие ветви лёгочной артерии, развивается инфаркт лёгкого (боль в груди; кашель, вначале сухой, затем с кровянистой мокротой; повышение температуры тела). При рентгенологическом исследовании определяется картина очаговой пневмонии.
При первых признаках тромбоэмболии немедленно прекращают вливание крови, применяют сердечно-сосудистые средства, вдыхание кислорода, вливания фибринолизина [человека], стрептокиназы, гепарина натрия.
Массивной гемотрансфузией считают переливание, при котором за короткий период времени (до 24 ч) в кровяное русло вводится донорская кровь в количестве, превышающем 40-50% ОЦК (как правило, это 2-3 л крови). При переливании такого количества крови (особенно длительных сроков хранения), полученной от разных доноров, возможно развитие сложного симптомокомплекса, называемого синдромом массивной гемотрансфузии.Основными факторами, определяющими его развитие, являются воздействие охлаждённой (рефрижераторной) крови, поступление больших доз цитрата натрия и продуктов распада крови (калия, аммиака и др.), накапливающихся в плазме при её хранении, а также массивное поступление в кровяное русло жидкости, что приводит к перегрузке сердечно-сосудистой системы.
Острое расширение сердцаразвивается при быстром поступлении в кровь больного больших доз консервированной крови при струйном её переливании или нагнетании под давлением. Возникают одышка, цианоз, жалобы на боли в правом подреберье, частый малый аритмичный пульс, понижение АД и повышение ЦВД. При признаках перегрузки сердца вливание следует прекратить, сделать кровопускание (200-300 мл) и ввести сердечные (строфантин-К, ландыша гликозид) и сосудосуживающие средства, 10% раствор хлорида кальция (10 мл).
Цитратная интоксикацияразвивается при массивной гемотрансфузии. Токсической дозой цитрата натрия считается 0,3 г/кг. Цитрат натрия связывает ионы кальция в крови реципиента, развивается гипокальциемия, что наряду с накоплением в крови цитрата приводит к тяжёлой интоксикации, симптомами которой являются тремор, судороги, учащение пульса, понижение АД, аритмия. В тяжёлых случаях присоединяются расширение зрачков, отёк лёгких и мозга. Для предупреждения цитратной интоксикации необходимо во время гемотрансфузии на каждые 500 мл консервированной крови вводить 5 мл 10% раствора хлорида кальция или раствор глюконата кальция.
Вследствие переливания больших доз консервированной крови длительных сроков хранения (более 10 сут) может развиться тяжёлая калиевая интоксикация,что приводит к фибрилляции желудочков, а затем и к остановке сердца. Гиперкалиемия проявляется брадикардией, аритмией, атонией миокарда, в анализе крови выявляется избыточное содержание калия. Профилактикой калиевой интоксикации являются переливание крови небольших сроков хранения (3-5 сут), применение отмытых и размороженных эритроцитов. С лечебной целью используют инфузии 10% хлорида кальция, изотонического раствора хлорида натрия, 40% раствора декстрозы с инсулином, сердечные препараты.
При массивной гемотрансфузии, при которой переливают кровь, совместимую по групповой и резус-принадлежности от многих доноров, вследствие индивидуальной несовместимости белков плазмы возможно развитие серьёзного осложнения - синдрома гомологичной крови.Клиническими признаками этого синдрома являются бледность кожных покровов с синюшным оттенком, частый слабый пульс. АД понижено, ЦВД повышено, в лёгких определяются множественные мелкопузырчатые влажные хрипы. Отёк лёгких может нарастать, что выражается в появлении крупнопузырчатых влажных хрипов, клокочущего дыхания. Отмечаются падение гематокрита и резкое уменьшение ОЦК, несмотря на адекватное или избыточное возмещение кровопотери; замедление времени свёртывания крови. В основе синдрома лежат нарушение микроциркуляции, стаз эритроцитов, микротромбозы, депонирование крови.
Профилактика синдрома гомологичной крови предусматривает восполнение кровопотери с учётом ОЦК и его компонентов. Очень важна комбинация донорской крови и кровезамещающих жидкостей гемодинамического (противошокового) действия (декстран [ср. мол. масса 50 000-70 000], декстран [ср. мол. масса 30 000-40 000]), улучшающих реологические свойства крови (её текучесть) за счёт разведения форменных элементов, снижения вязкости, улучшения микроциркуляции.
При необходимости массивной трансфузии не следует стремиться к полному восполнению концентрации гемоглобина. Для поддержания транспортной функции кислорода достаточно уровня 75-80 г/л. Восполнять недостающий ОЦК следует кровезамещающими жидкостями. Важное место в предупреждении синдрома гомологичной крови занимает аутотрансфузия крови или плазмы, т.е. переливание больному абсолютно совместимой трансфузионной среды, а также размороженных и отмытых эритроцитов.
Инфекционные осложнения.К ним относится перенос с кровью острых инфекционных заболеваний (гриппа, кори, тифа, бруцеллёза, токсоплазмоза и др.), а также передача заболеваний, распространяющихся сывороточным путём (гепатита В и С, СПИДа, цитомегаловирусной инфекции, малярии и др.).
Профилактика таких осложнений сводится к тщательному подбору доноров, санитарно-просветительной работе среди доноров, чёткой организации работы станций переливания крови, донорских пунктов.
Осложнения при переливании крови можно разделить на Осложнения реактивного характера Механические осложнения Инфекционные осложнения
К осложнениям реактивного характерапри переливании кро-относят гемотрансфузионный шок, аллергические реакции, пирогенные реакции, синдром массивных гемотрансфузий и др.
Гемотрансфузионный шоквозникает при переливании несовместимой или гемолизированной крови. Уже после переливания 20-50 мл крови появляются первые симптомы: выраженное чувство страха, боль за грудиной, в пояснице, бледность, холодный пот.
Через несколько часов наступает мнимое улучшение, после которого начинают проявляться признаки внутрисосудистого гемолиза: красно-коричневая окраска мочи, повышенный уровень свободного билирубина в крови. Также развиваются симптомы, свидетельствующие о поражении паренхиматозных органов, часто присоединяются геморрагические осложнения.
Сразу же при появлении первых симптомов гемотрансфузионного шока следует предпринять следующие меры:
1. Прекратить переливание крови
2. Произвести переливание противошоковых растворов (полиглюкин, же-латиноль и др.)
3. Проводить симптоматическую терапию исходя из состояния больного (наркотические анальгетики, глюкокортикоиды, антигистаминные препараты и тд.)
Аллергические реакциисвязаны с повышенной чувствительностью организма к белкам крови, особенно после повторных переливаний. В организме реципиента образуются антитела, сенсибилизированные к белкам крови донора. Лечение противоаллергическое (антигистаминные препараты, в тяжелых случаях - глюкокортикоиды).
Пирогенные реакцииобусловлены введением в кровь реципиента пи-рогенных веществ - продуктов распада белков (организма или микробных).
Симптом массивных гемотрансфузий- развивается в связи с воздействием охлажденной крови, гюступлением больших доз цитрата натрия, накопившихся в плазме при ее хранении, массивным поступлением жидкости в кровяное русло и перегрузкой сердечно-сосудистой системы.
Массивной считается гемотрансфузия в объеме 40-50 % от ОЦК (2-3 л) за период времени до 24 часов.
Цитрат натрия применяется для консервирования крови. Попадая в организм в больших количествах, он связывает ионы кальция в крови реципиента, вызывает гипокальциемию. Клинические проявления: тахикардия, гипотензия, судороги, нервное возбуждение.
Для профилактики данного осложнения на каждые 500 мл консервированной крови вводят 5-10 мл 10% раствора глюконата или хлорида кальция.
К осложнениям механического характераотносятся тромбоэмболия, воздушная эмболия, острое расширение сердца.
Источником тромбоэмболии могут быть сгустки, образовавшиеся в консервированной крови, реже - тромбы в венах больного.
Особенно опасной является тромбоэмболия легочной артерии.Для нее характерно появление внезапной острой боли в груди, одышка, цианоз, снижение артериального давления, а также кровохарканье. Клиника также может быть стертой.
Воздушная эмболиявозникает при недостаточном освобождении от воздуха системы переливания крови. Для развития воздушной эмболии достаточно одномоментного поступления в вену 2-3 мл воздуха.
При появлении симптомов эмболии прекращают переливание крови и начинают лечение: сосудорасширяющие средства (эуфиллин), оксигенотера-пию (дыхание кислородом), тромболизис (стрептокиназа, урокиназа), гепарин и тд.
Инфекционные осложнения- через переливаемую
кровь реципиенту могут передаваться различные инфекции - гепатит В, С, D, сифилис, ВИЧ, малярия и др. У ослабленных пациентов грозным осложнением может быть сепсис. Источником инфекции при этом может быть донор, нестерильная аппаратура.
Для предупреждения инфекционных осложнений необходима стерилизация аппаратуры, обследование доноров, правильное хранение донорской крови.
111. Организация заготовки крови в лечебных учреждениях военно-морской базы и на кораблях. Хранение и учет крови, документация. Разновидность трансфузионных и инфузионных средств и показания к их применению в системе этапного лечения раненых и пораженных.
В 1939 - 1940 гг. на Тихоокеанском, Балтийском и Черноморском флотах начали работу штатные пункты переливания крови (ППК), которые занимались организацией переливания крови на флотах - комплектованием доноров, заготовкой крови и ее компонентов, снабжением ими лечебных учреждений и кораблей флота.
В годы Великой Отечественной войны потребность ВМФ в консервированной крови обеспечивалась автономной заготовкой еена местах, а также за счет поступлений из институтов и станций переливания крови министерства здравоохранения.
В 1965 г. на флотах взамен пунктов созданы станции переливания крови (СПИ).Они стали организационно-методическими центрами службы крови на флотах и чаще дислоцируются в главной базе при госпиталях флота.
1. Планирование и организация донорства на флоте с учетом потребности в мирное и военное время
2. Заготовка донорской крови, ее компонентов и стандартных групповых сывороток
3. Заготовка в необходимых случаях посмертной крови и костного мозга
4. Обеспечение гемотерапевтическими средствами военных лечебных учреждений флота
5. Разработка и осуществление мероприятий по поддержанию и повышению боеготовности учреждений и подразделений службы крови;
6. Подготовка по трансфузиологии врачебного и среднего медицинского персонала военных лечебных учреждений и кораблей
7. Консультативная и практическая помощь по трансфузиологии военным лечебным учреждениям и кораблям;
8. Организация и проведение военно-научной работы по трансфузиологии на флоте;
9. Поддержание взаимодействия по службе крови с местными учреждениями Минздрава Российской Федерации;
10. Ведение установленных учета и отчетности по службе крови.
Организационно-методическое руководство службой переливания крови флотов осуществляется главным хирургом Военно-Морского Флота и заместителем главного хирурга ВС России по службе крови.
На кораблях не предусмотрены специализированные формирования службы крови и вопросы обеспечения кораблей гемотрансфузионными средствами решаются медицинской службой соединения кораблей при участии СПК флота.
Потребность в трансфузионных средствах на кораблях определяется с учетом величины и структуры возможных санитарных потерь, боевой и медицинской обстановки, особенностей лечебно-эвакуационного обеспечения по формуле:
П - общая потребность в трансфузионных средствах;
К - коэффициент расхода крови и кровезаменителей на данном этапе
медицинской эвакуации на единицу санитарных потерь от данного вида'
Р - число раненых данным видом оружия.
Потребность в крови составляет 5-10% от всех трансфузионных средств. Ограниченность сроков хранения и небольшая потребность в гемо-трансфузионных средствах на кораблях в мирное время делают не рациональным снабжение консервированной кровью кораблей перед выходом в море.
Трансфузионные средства входят в комплекты медицинского имущества, которые поступают на корабли из аптек береговых и плавучих баз. Помимо растворов на кораблях имеется аппаратура для двухэтапнои заготовки крови, системы одноразового пользования для трансфузий крови и растворов, изогемагглютинирующие и антирезусные сыворотки.
Донорами могут быть все военнослужащие и служащие флота, гражданское население при отсутствии противопоказаний по состоянию здоровья.
В военное время при необходимости в качестве донора могут быть использованы легкораненые и выздоравливающие больные. У доноров-военнослужащих рекомендуется брать не более 250 мл крови. В отдельных случаях, по усмотрению врача, доза может быть увеличена до 400 мл.
На кораблях I, II, III ранга для обеспечения кровью в дальних походах ко?.шлекгуются группы экстренного резерва доноров в количестве 15-25% от личного состава. Обследование доноров проводят в учреждениях службы крови (СПК) в предпоходовый период.
У доноров определяют групповую принадлежность крови двумя сериями стандартных сывороток и резус-факторов. Заключение о групповой и резусной принадлежности крови военнослужащего, если она определена в лечебном заведении или СПК, заносят в документ, удостоверяющий личность военнослужащего, и в медицинскую книжку.
Кровь, заготовленную медицинской службой корабля, необходимо использовать в первые 12 часов, хранить ее не разрешается. Для транспортировки и хранения на кораблях пригодна лишь консервированная кровь, заготовленная СПК или НП ЗПК на любом консервирующем растворе, при соблюдении следующих условий:
кровь доставляется на корабль не позднее трех-четырех суток с момента ее заготовки;
температура хранения поддерживается в диапазоне от + 4 до + 2°С флахоны с кровью хранятся в вертикальном положении и жестком креплении для уменьшения взбалтывания;
срок хранения консервированной крови при транспортировке на кораблях сокращается на 5-7 суток.
Кровезаменителиможно разделить на следующие группы: III. Геиодинамическне (противошоковые) кровезаменители
1. Низкомолекулярные декстраны (реополиглюкин)
2. Среднемолекулярные декстраны (полиглюкин)
3. Препараты желатина (желатиноль) VI. Дезинтоксикационные
1. Низкомолекулярный поливинилпирролидон (гемодез)
2. Низкомолекулярный поливиниловый спирт (полидез)
III. Препараты для парентерального питания
1. Растворы аминокислот (полиамин, мариамин, фриамин)
2. Белковые гидролизаты (гидролизат казеина, аминопептид, аминок-ровин, аминозол, гидролизин)
3. Жировые эмульсии (интралипид, липофундин)
4. Сахара и многоатомные спирты (глюкоза, сорбитол, фруктоза)
IV. Регуляторы водно-солевого и кислотно-основного состояния
Солевые растворы (изотонический раствор хлорида натрия, раствор Рингера, раствор бикарбоната натрия, лактосол и др.)
Гемодинамические (противошоковые) кровезаменителиспособствуют повышению ОЦК и, как следствие, восстановлению уровня артериального давления при его значительном снижении. Применяются при травматическом, ожоговом, операционном шоке, острой кровопотере и др. Вводятся внутривенно и внутриартериально.
Кровезаменители дезинтоксикационного действияпоказаны при различных интоксикациях, тяжелых гнойно-воспалительных заболеваниях, сепсисе, тяжелых ожогах, перитоните и тд.
Препараты для парентерального питанияприменяют для восполнения питательной функции крови.
Солевые (кристаллоидные) растворыиспользуются в качестве регуляторов водно-солевого обмена и кислотно-основного состояния. Они улучшают реологические свойства крови, нормализуют микроциркуляцию, способствуют профилактике ДВС-синдрома.
112. Огнестрельные ранения черепа и мозга. Классификация. Клиническое течение, осложнения. Принципы медицинской сортировки и этапного лечения раненых. Закрытые повреждения черепа и мозга. Классификация, клиника. Принципы сортировки
И этапного лечения.
Огнестрельные ранения черепа и головного мозга
Классификация огнестрельных ранений черепа и мозга:
I. По виду ранящего снаряда
Шариками П. По характеру ранения
Ранения мягких тканей
Проникающие ранения III. По характеру раневого канала
Переливание крови – это безопасный метод терапии при соблюдении некоторых условий, нарушение их провоцирует осложнения и посттрансфузионные реакции. К ним ведут следующие ошибки: несоблюдение правил консервации крови, неправильное определение группы крови, неверная техника, непринятие во внимания противопоказаний к трансфузии. Таким образом, чтобы не допустить при переливании крови осложнений и реакций, следует неукоснительно выполнять определенный свод правил.
Показания к переливанию крови
Показания к этой манипуляции определяются целью, которую надо достичь: повышение активности свертывания крови при ее потерях, восполнение недостающего объема циркулирующей крови. К жизненным показаниям относятся:
- шок;
- кровотечение острого характера;
- анемия в тяжелой степени;
- травматичные оперативные вмешательства.
К иным показаниям относятся:
- интоксикации;
- патология крови;
- гнойно-воспалительные процессы.
Противопоказания
Среди противопоказаний выделяют такие недуги:
- септический эндокардит;
- гипертония третьей стадии;
- отек легких;
- гломерулонефрит в острой форме;
- нарушение сердечной деятельности;
- общий амилоидоз;
- бронхиальная астма;
- нарушение мозгового кровообращения;
- аллергия;
- тяжелая почечная недостаточность;
- тромбоэмболическая болезнь.
Анализируя противопоказания, особое внимание надо обратить на аллерго- и трансфузиологический анамнез. Однако при жизненных (абсолютных) показаниях к трансфузии кровь переливают, несмотря на наличие противопоказаний.
Алгоритм процедуры переливания
Для того чтобы избежать ошибок и осложнений при переливании крови, следует соблюдать следующую последовательность действий при проведении этой процедуры:
- Подготовка пациента к ней заключается в определении группы крови и резус-фактора, а также выявлении противопоказаний.
- За двое суток берут общий анализ крови.
- Непосредственно перед переливанием индивиду следует помочиться и опорожнить кишечник.
- Проводят процедуру натощак или после неплотного завтрака.
- Выбирают способ переливания и трансфузионную среду.
- Определяют пригодность крови и ее компонентов. Проверяют срок годности, целостность упаковки, условий хранения.
- Делают определение группы крови донора и реципиента, которое называется контрольным.
- Проводят проверку на совместимость.
- При необходимости определяют совместимость по резус-фактору.
- Готовят одноразовую систему для переливания.
- Проводят трансфузию, после введения 20 мл переливание останавливают и берут пробу на биологическую совместимость.
- Наблюдают за переливанием.
- После завершения процедуры делают запись в медицинских документах.
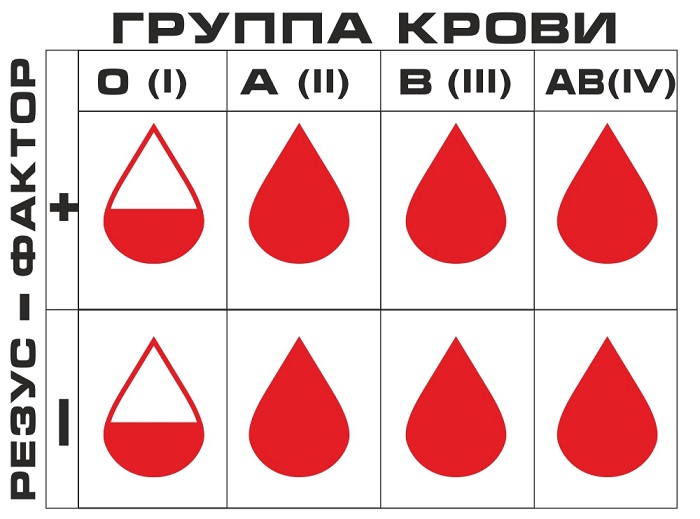
Классификация осложнений при переливании крови
Согласно систематизации, разработанной институтом гематологии и переливания крови все осложнения делятся на группы, в зависимости от факторов, которые их спровоцировали:
- переливание крови несовместимой по резус-фактору и группе;
- массивные гемотрансфузии;
- погрешности в технике переливания;
- перенесение возбудителей инфекции;
- посттрансфузионные метаболические нарушения;
- трансфузия некачественной крови и ее компонентов.
Классификация посттрансфузионных осложнений
Среди посттрансфузионных осложнений, связанных с переливанием крови, выделяют следующие:
- Гемотрансфузионный шок, причиной которого является переливание неподходящей крови. Это очень опасное осложнение и по степени тяжести бывает легким, средней тяжести, тяжелым. Определяющее значение имеет скорость введения и количество перелитой несовместимой крови.
- Посттрансфузионный шок – возникает при переливании совместимой в групповом отношении крови.
- Перенос инфекции вместе с кровью донора.
- Осложнения, возникающие вследствие ошибок, допущенных в технике переливания крови.

В настоящее время почти сведен к нулю риск развития гемотрансфузионного и посттрансфузионного шока. Добиться этого удалось правильной организацией процесса при переливании.
Симптомы посттрансфузионного шока
Симптомы осложнения после переливания крови проявляются уже после введения 30-50 мл. Клиническая картина выглядит следующим образом:
- звон в ушах;
- снижение давления;
- неприятные ощущения в области поясницы;
- стеснение в груди;
- головная боль;
- одышка;
- сильный болевой синдром в животе и усиливающиеся боли в поясничном отделе позвоночника;
- пациент кричит от боли;
- потеря сознания с непроизвольной дефекацией и мочеиспусканием;
- цианоз губ;
- частый пульс;
- резкое покраснение, а далее побледнение лица.
В редких случаях через десять-двадцать минут после переливания крови при осложнении такого характера может наступить летальный исход. Зачастую боли стихают, работа сердечной деятельности улучшается, сознание возвращается. В следующем периоде шока наблюдается:
- лейкопения, которая сменяется лейкоцитозом;
- желтуха мало выражена, может отсутствовать;
- повышение температуры до 40 и выше градусов;
- гемоглобинемия;
- нарушение работы почек, которое прогрессирует;
- олигурия сменяется анурией и в случае отсутствия принятия своевременных мер наступает гибель.
Для этого периода характерна медленно возникающая олигурия и выраженные изменения в урине – появление белка, увеличение удельного веса, цилиндра и эритроцитов. Легкая степень посттрансфузионного шока от предыдущих отличается медленным течением и довольно поздним проявлением симптомов.
Терапия при первых признаках гемотрансфузионного шока
При таком осложнении переливания крови рекомендуется сразу прервать процедуру и срочно начать усиленную терапию, используя следующие средства:
В случае отсутствия эффекта от проводимой фармакотерапии острой почечной недостаточности, а также нарастания аутоинтоксикации (уремии) показана гемосорбция (удаление из кровотока токсических веществ), гемодиализ.
Бактериально-токсический шок
Такое осложнение при переливании крови и кровезаменителей встречается довольно редко. Провокатором его является зараженная в процессе заготовки и хранения кровь. Проявляется осложнение в период проведения трансфузии или спустя тридцать-шестьдесят минут после нее. Симптомы:
- сильный озноб;
- резкий скачок давления вниз;
- возбуждение;
- повышение температуры;
- потеря сознания;
- нитевидный пульс;
- недержание кала и урины.
Кровь, которую не успели перелить, направляют на бакисследование, при подтверждении диагноза начинают терапию. Для этого применяют препараты, оказывающие дезинтоксикационное, противошоковое и антибактериальное действие. Кроме того, используют цефалоспориновые и аминогликозидные антибактериальные средства, кровезаменители, электролиты, анальгетики, дезинтоксиканты, антикоагулянты и сосудосуживающие медикаменты.
Тромбоэмболия
Такое осложнение после переливания крови спровоцировано тромбами, которые оторвались из пораженной вены в результате переливания или кровяными сгустками крови, возникшими при ее неправильном хранении. Тромбы, закупоривая сосуды, провоцируют инфаркт (ишемию) легкого. У индивида появляется:
- боль в груди;
- сухой по типу кашель в дальнейшем переходит во влажный с выделением кровянистой мокроты.
На рентгеновском снимке видно очаговое воспаление легких. При появлении начальных признаков:
Массивная гемотрансфузия
Если за небольшой промежуток (менее 24 часов) вливается кровь в объеме два или три литра, то такая манипуляция носит название массивной гемотрансфузии. В этом случае используется кровь от разных доноров, что совместно с ее длительным периодом хранения провоцирует возникновение синдрома массивной гемотрансфузии. Кроме того, на возникновение такого серьезного осложнения при переливании крови влияют и другие причины:
- попадание нитрата натрия и продуктов распада крови в больших количествах;
- негативное воздействие охлажденной крови;
- большой объем жидкости, поступившей в кровяное русло, перегружает сердечно-сосудистую систему.
Острое расширение сердца
Способствует появлению такого состояния довольно быстрое поступление большого объема консервированной крови при струйном введении или путем нагнетания давления. Симптомы этого осложнения при переливании крови проявляются:
- появлением болевого синдрома в правом подреберье;
- цианозом;
- одышкой;
- увеличением пульса;
- снижением цифр артериального и увеличением венозного давления.
Калиевая и нитратная интоксикация
При переливании консервированной крови, которая хранилась более десяти суток, в довольно большом объеме, может развиться калиевая интоксикация тяжелой формы, ведущая к остановке деятельности сердца. Для профилактики осложнений при переливании крови рекомендуется использовать ту, которая хранилась не более пяти суток, а также применять красные кровяные тельца, отмытые и размороженные.
Состояние нитратной интоксикации возникает при проведении массивной трансфузии. Доза 0,3 г/кг признана токсичной. Тяжелое отравление развивается в результате накопления у реципиента нитрата натрия и вступления его в химическую реакцию с ионами кальция, находящимися в крови. Проявляется интоксикация следующими симптомами:
- низким давлением;
- судорогами;
- увеличением пульса;
- аритмией;
- дрожанием.
Воздушная эмболия
Возникает такое осложнение при:
- нарушении техники переливания крови;
- неверном заполнении медицинского изделия для трансфузии, в результате в ней присутствует воздух;
- преждевременное завершение переливания крови под давлением.
Воздушные пузыри, попав в вену, далее проникают в правую половину сердечной мышцы и затем закупоривают ствол или ветви легочной артерии. Поступления двух или трех кубических сантиметров воздуха в вену вполне достаточно, чтобы возникла эмболия. Клинические проявления:
- давление падает;
- появляется одышка;
- верхняя половина тела становится синеватого цвета;
- в области грудины ощущается резкая боль;
- присутствует кашель;
- увеличение пульса;
- появляется страх, беспокойство.
В большинстве случае прогноз неблагоприятный. При появлении этих симптомов следует остановить процедуру и начать реанимационные манипуляции, включающие в себя искусственное дыхание и введение медикаментов.
Синдром гомологичной крови
При массивной гемотрансфузии возможно развитие такого состояния. При проведении процедуры используют кровь разных доноров, совместимую по группе и резус-фактору. У некоторых реципиентов из-за индивидуальной непереносимости белков плазмы развивается осложнение в виде гомологичного синдрома крови. Проявляется он следующими симптомами:
- одышкой;
- влажными хрипами;
- холодной на ощупь дермой;
- бледностью и даже синюшностью кожных покровов;
- снижением цифр артериального и повышением венозного давления;
- слабыми и частыми сердечными сокращениями;
- отеком легких.
При нарастании последнего у индивида наблюдаются влажные хрипы и бурлящее дыхание. Гематокрит падает, возмещение потери крови извне не может остановить резкое снижение ОЦК в организме. Кроме того, процесс свертывания крови замедлен. Причина синдрома кроется в микроскопических тромбах, неподвижности красных кровяных телец, в накоплении крови и сбоях микроциркуляции. Профилактика и лечение осложнения при переливании крови сводится к следующим манипуляциям:
- Необходимо вливать донорскую кровь и кровезаменители, т. е. проводить комбинированную терапию. В результате вязкость крови снизится, а микроциркуляция и текучесть улучшатся.
- Восполнять недостаток крови и ее компонентов, учитывая циркулирующий объем.
- Не стоит пытаться полностью восполнить уровень гемоглобина при массивной трансфузии, так как содержание его около 80 г/л вполне хватит для поддержки транспортной функции кислорода. Недостающий объем крови рекомендуется восполнить кровезаменителями.
- Переливать индивиду абсолютно совместимые трансфузионные среды, отмытые и размороженные красные кровяные клетки.
Инфекционные осложнения при переливании крови
При переливании вместе с кровью могут переноситься и различные возбудители инфекционных заболеваний. Зачастую такое явление связано с несовершенством лабораторных методов и скрытым течением имеющейся патологии. Наибольшую опасность представляет вирусный гепатит, которым заболевает индивид через два-четыре месяца после трансфузии. Передача цитомегаловирусной инфекции происходит вместе с белыми кровяными тельцами периферической крови, чтобы этого не произошло, надо использовать специальные фильтры, которые будут их задерживать, а переливаться будут только тромбоциты и эритроциты.
Такая мера существенно снизит риск возникновения инфекции у больного. Кроме того, опасным осложнением является ВИЧ-инфекция. Ввиду того что период, в течение которого образуются антитела, составляет от 6 до 12 недель, то полностью исключить опасность передачи этой инфекции невозможно. Таким образом, для исключения осложнений при переливании крови и ее компонентов надлежит выполнять эту процедуру исключительно по жизненным показаниям и со всеобъемлющим скринингом доноров на вирусные инфекции.
Читайте также:


