Инфекционно воспалительные заболевания перевод
В статье обсуждены показания и противопоказания к назначению системной и топической антимикробной терапии при респираторных инфекциях, сопровождающихся болью в горле, проанализирована эффективность топического применения нестероидного противовоспалительно
The article sets on indications and contra-indications of prescription of systemic and topical antibacterial therapy in respiratory infections combined with a sore throat, the efficiency of topical use of non-steroid anti-inflammatory preparation flurbiprofen was analysed.
Несмотря на постоянное внимание общества, неуклонный рост заболеваемости респираторными инфекциями отмечается во всех государствах, вне зависимости от уровня их социально-экономического развития. Острые респираторные заболевания, в большинстве наблюдений, вызваны разнообразными вирусами (гриппа, парагриппа, риновирусами, коронавирусами, аденовирусами и т. д.), иногда в ассоциации с условно-патогенными микроорганизмами, колонизирующими дыхательные пути. Повреждение вирусом эпителия респираторного тракта, вызывающее развитие воспаления, приводит к гиперпродукции вязкой слизи, снижению подвижности ресничек эпителия, ослаблению местной иммунологической защиты и другим повреждениям, сопровождающимся вторичным бактериальным инфицированием с высоким риском хронизации воспалительного процесса [1, 2]. Одним из наиболее частых симптомов респираторных инфекций является боль в горле; более того, этот симптом является одной из основных причин обращения к терапевтам, педиатрам и оториноларингологам — 80% острых и обострений хронических респираторных заболеваний сопровождается этим симптомом. При этом боль в горле может являться доминирующей проблемой, неизбежно отражаясь на качестве жизни пациента [3]. Помимо инфекционно-воспалительных заболеваний глотки, боль в горле могут вызывать самые разнообразные причины: механическое повреждение; переохлаждение; ожог; неблагоприятные условия окружающей среды; перенапряжение голосового аппарата и т. д., однако именно инфекционно-воспалительные заболевания глотки, в первую очередь — ангина и фарингит, являются ведущей причиной обращения к врачу с этим симптомом. В частности, в США в 2002 г. острые фарингиты явились причиной 1,1% от всего числа посещений пациентами врачей; это заболевание входит в число 20 наиболее часто диагностируемых [4]. Острые фарингиты у детей являются причиной 6% от числа всех обращений к педиатру; тонзиллиты и фарингиты на фоне острой респираторной вирусной инфекции (ОРВИ) развиваются у 21,6% школьников [5, 6].
Адекватная трактовка ведущего этиологического фактора (бактерии, вирусы, грибы, простейшие), клиническая форма заболевания, его острота позволяют назначить терапию эмпирически. Следует учитывать, что системные антибиотики у больных любого возраста с острым вирусным фарингитом и тонзиллитом в качестве стартовой терапии не показаны, а должны назначаться лишь при присоединении бактериальной инфекции. В связи с этим необходимо дифференцировать острые вирусные и БГСА-тонзиллиты. У детей старше 3 лет и взрослых с этой целью возможно использование шкалы МакАйзека (табл.), позволяющей предположить наличие БГСА [10], однако ведущими в диагностике БГСА-тонзиллитов и фарингитов должны быть микробиологические методы, в том числе экспресс-тесты, обладающие высокой специфичностью (до 90%) при чувствительности до 95% [8].
Лечение острых тонзиллитов и фарингитов комплексное и включает ирригационную терапию, использование местных антимикробных препаратов и системные антибиотики. Системная антибактериальная терапия показана только при бактериальной этиологии заболевания, в первую очередь — БГСА. При этом следует помнить, что нерациональная системная антибактериальная терапия ангин — нередкая причина развития хронического тонзиллита, возникновения регионарных и системных осложнений, которые обычно связаны со стрептококковой этиологией ангины; при этом поздние осложнения обычно развиваются в стадии реконвалесценции, на 8–14 сутки после начала болезни. Необходимо также учитывать, что при БГСА-тонзиллитах не формируется стойкого иммунитета, и в периоде реконвалесценции высока вероятность рецидива заболевания [11]. При вирусной этиологии тонзиллитов и фарингитов возможно ограничиться назначением ирригационной терапии и топических препаратов. Многочисленные исследования, основанные на принципах доказательной медицины, рекомендуют избегать назначения антибиотиков при терапии острых фарингитов нестрептококковой этиологии [8, 12, 13]. Тем не менее, несмотря на некоторое снижение частоты применения антибиотиков по поводу острого фарингита в последние годы, их продолжают назначать не менее чем в 45–60% наблюдений [14, 15]. Естественно, необоснованная антибактериальная терапия способствует как развитию резистентности к антибиотикам, так и может осложняться нежелательными реакциями на лекарство, а также удорожает лечение. Более того, в большинстве случаев системные антибиотики при фарингите, в том числе и вирусной этиологии, назначают именно для купирования боли в горле, а не с целью эрадикации возбудителя [16]. В связи с этим на первый план выступает топическая терапия, позволяющая адекватно воздействовать на воспаленную слизистую оболочку и, вне зависимости от причины болевого синдрома, эффективно его купировать.
Топические препараты, используемые в комплексной терапии патологических состояний полости рта и глотки, условно можно разделить на анальгетики; противовоспалительные средства; антисептики; препараты с противоотечным действием на слизистую оболочку и т. д. При этом следует учитывать, что любое воспаление связано с активным синтезом простагландинов, обусловленным активацией фермента циклооксигеназы, особенно его изоформой ЦОГ-2, на подавление активности которой направлено действие нестероидных противовоспалительных препаратов (НПВП). Все НПВП обладают антипиретическим и анальгетическим действием. Одним из наиболее эффективных действующих веществ этой группы является флурбипрофен, который обладает значительным противовоспалительным и анальгетическим эффектом при использовании в терапевтических дозировках [17]. Несмотря на то, что более селективные в отношении воздействия на ЦОГ-2 НПВП обладают меньшим риском развития нежелательных лекарственных реакций (НЛР), в первую очередь — повреждения слизистой оболочки желудка, их противовоспалительный эффект проявляется значительно медленнее по сравнению с селективным НПВП флурбипрофеном, что резко снижает их эффективность при купировании остро возникающей боли в горле. Снизить риск НЛР на неселективные НПВП возможно при топическом их использовании, что достигается снижением дозы препарата и отсутствием резорбтивного действия при достижении высокого терапевтического эффекта. Флурбипрофен показал свою эффективность и безопасность при местном использовании его наружных форм в медицинской, в том числе оториноларингологической практике [18, 19]. Для лечения боли в горле флурбипрофен выпускается в форме таблеток для рассасывания, оказывая быстрый анальгетический эффект, наступающий через 10–15 минут после применения и продолжающийся в течение нескольких часов. По данным IMS Health на 15 марта 2013 г., в России уникальным препаратом, содержащим флурбипрофен, являются таблетки для рассасывания Стрепсилс® Интенсив, назначаемые в качестве симптоматического средства для облегчения боли в горле при инфекционно-воспалительных заболеваниях полости рта и глотки. Согласно инструкции по применению, препарат можно назначать взрослым и детям старше 12 лет по одной таблетке по мере необходимости (каждые 2–3 ч), но не более пяти таблеток в течение 24 часов. Не следует принимать препарат более трех дней. Эффективность Стрепсилс® Интенсив подтверждена как отечественными [20], так и зарубежными [21] исследованиями.
Нами было проведено исследование эффективности Стрепсилс® Интенсив (действующее вещество флурбипрофен 8,75 мг) для купирования болевого синдрома у 37 больных с острым фарингитом на фоне ОРВИ [22]. Критериями включения в исследование явились: жалобы на боль в горле; отсутствие на момент обращения показаний к назначению системных антибиотиков; длительность заболевания к моменту обращения до 3 суток. Стрепсилс® Интенсив назначали согласно инструкции по применению (по 8,75 мг (1 табл.) не более 5 раз в течение 24 ч). При необходимости допускалось применение системных препаратов, выбор которых зависел от конкретного клинического наблюдения.
НЛР на фоне приема препарата были отмечены у 5 (13,5%) больных и заключались в изменении вкусовых ощущений и легкого покалывания в горле. Эти явления самостоятельно исчезали через 15–20 минут после рассасывания таблетки и не требовали отмены препарата.
Таким образом, топическая терапия при помощи таблеток для рассасывания Стрепсилс® Интенсив эффективно уменьшает клиническую симптоматику, возникающую при остром фарингите на фоне ОРВИ, и может быть рекомендована для симптоматического лечения инфекционно-воспалительных заболеваний глотки у взрослых и подростков старше 12 лет. Препарат выпускается в удобной для применения форме. Облегчает боль через 5–15 мин на срок до 3 часов. Снижает отечность на срок до 6 часов.
В том случае, если применяются антибиотики, Стрепсилс® Интенсив способствует более быстрому улучшению фарингоскопической картины.
Литература
Ю. Л. Солдатский, доктор медицинских наук, профессор
ГБУЗ Морозовская ДГКБ ДЗМ, Москва
Инфекционно-воспалительные заболевания в гинекологии являются очень распространенной проблемой. Они выявляются более чем у половины женщин, которые обращаются за медицинской помощью. Особую актуальность данной ситуации придает тот факт, что этот вид патологии встречается в молодом возрасте и при отсутствии адекватного лечения может стать причиной бесплодия, осложнений беременности, повлиять на функционирование репродуктивных органов, а в некоторых случаях привести к развитию злокачественных опухолей.
Причины инфекционно-воспалительных заболеваний женских половых органов

Воспалительные явления могут развиваться под действием самых разнообразных факторов, например, механических травм, переохлаждения и др. Однако наиболее значимыми являются инфекционные возбудители, которые представлены следующими группами:
Каждый вид возбудителей вызывает характерную симптоматику, которая требует специфического лечения, при этом клинические проявления их обычно схожи. Возбудители могут проникать в половые органы различными путями – восходящим, нисходящим, лимфогенным, гематогенным. Источником могут являться очаги инфекции в соседних органах, больной половой партнер, а также собственная условно-патогенная микрофлора.
Развитию инфекционно-воспалительных заболеваний может способствовать изменение нормальной микрофлоры влагалища, кислотности, недостаточная гигиена, ослабленный иммунитет, длительный прием антибиотиков, медицинские манипуляции и др.
Диагностика
Диагностика инфекционно-воспалительных заболеваний начинается со сбора анамнеза. Клиническая картина может быть представлена следующими симптомами:
- Повышение температуры тела.
- Зуд в области половых органов.
- Выделения слизистого или гнойного характера.
- Нарушение мочеиспускания.
- Боль в покое или во время интимной близости.
На основании одних только симптомов поставить точный диагноз невозможно, поэтому врачи нашей клиники назначают дополнительные методы исследования, которые помогают выявлять причину инфекционно-воспалительных заболеваний. Данные методы могут включать: мазки, смывы, выделения из влагалища. Такими методами являются:
- ПЦР – полимеразная цепная реакция. Позволяет выявить ДНК возбудителя и установить его вид. Метод является высокоточным и чувствительным, его выполняют все современные лаборатории. ПЦР применяется для диагностики хламидий, микоплазмы, герпеса, гонореи, ВПЧ и других инфекций. Среди недостатков можно отметить лишь невозможность определить чувствительность возбудителя к антибиотикам.
- Микроскопия биологического материала. Данный способ диагностики быстрый, дешевый и очень простой. С его помощью можно выявить такие бактерии, как гонококк, трихомонада и др. Из минусов – невозможность обнаружить вирусы, низкая информативность, недостаточная чувствительность.
- Культуральный метод. Данный вид исследования предполагает посев биологического материала на специальные среды или культуру клеток для вирусов. Он позволяет обнаружить возбудителя в минимальных количествах и определить его чувствительность к антибиотикам. Из недостатков отмечается высокая продолжительность исследования.
- Иммуноферментный анализ. Основан на определении белковых фрагментов возбудителя, либо антител к нему в плазме крови. Позволяет предположить длительность течения инфекции, установить фазу (обострение или хронизация). Из недостатков стоит отметить невозможность определения чувствительности к антибиотикам и ограниченный список микроорганизмов, которые можно выявить данным методом.
Как можно заметить, каждый из методов обладает определенными ограничениями, поэтому редко врач применяет какой-либо один из них для постановки диагноза. Для максимально точного результата врачи нашей клиники выполняют комплексное исследование, которое помимо данных тестов включает и другие методы диагностики (УЗИ, анализы крови и мочи, осмотр на кресле).
План лечения
Лечение инфекционно-воспалительных заболеваний в нашей клинике осуществляется врачами-гинекологами консервативными методами, которые включают в себя:
- Антибактериальную терапию.
- Противовоспалительную терапию.
- Гормональную терапию.
- Общеукрепляющее лечение.
- Восстановление нормальной микрофлоры.
Обычно план лечения является комплексным и подразумевает назначение нескольких групп препаратов. В некоторых случаях приходится прибегать к хирургическим методам лечения. Такая необходимость обычно возникает при развитии осложнений, например, абсцессов или спаек. Для того чтобы не допустить развития данных состояний, врачи нашей клиники рекомендуют регулярно проходить профилактические осмотры у гинеколога и своевременно лечить выявленные заболевания. Важно понимать, что до тридцати процентов всех случаев бесплодия вызвано непроходимостью маточных труб, которая чаще всего появляется как раз в результате воспалительных заболеваний. В случае полной непроходимости зачатие невозможно и единственным шансом забеременеть для женщины становятся процедуры экстракорпорального оплодотворения.
Лечение заболеваний женской репродуктивной системы – очень ответственный процесс, который требует профессионального подхода. Поэтому у нас его проводят только лучше врачи с большим опытом работы и необходимыми практическими навыками. Это позволяет нам находить выход даже из самых сложных ситуаций и возвращать женщинам утраченное здоровье.
Рассматриваем общее понятие воспаления и инфекции.
Воспаление
Воспаление — это иммунологический ответ организма на повреждение тканей, вызванное инвазией инородных тел, микроорганизмов или вредных химических веществ. Это вторжение может быть результатом:
- травмы;
- физических агентов (например, экстремальные температуры, излучение)
- химических агентов (например, яды, яды);
- аллергенов;
- продуцирующих болезни, или патогенных организмов (например, бактерии, вирусы, грибы).
Воспаление возникает, когда микроорганизмы проникают в организм, скорее всего, через отверстие в коже. Насколько хорошо организм реагирует на воспаление, зависит от:
- общего состояния здоровья,
- питания;
- возраста человека;
- тканевых факторов;
- типа физического раздражителя.
Воспаление может быть острым или хроническим. В его острой фазе появляются покраснение, отек, боль, жара и, возможно, даже потеря функции. На участке травмы имеется большое количество полиморфноядерных лейкоцитов, которые являются лейкоцитами (WBC), которые обладают ядром, состоящим из 200 или более долей или частей. Примеры острого воспаления включают укусы насекомых, умеренные ожоги и незначительные ссадины и порезы. Воспламенение может сохраняться, распространяться на соседнюю или удаленную ткань и становиться хроническим. При хроническом воспалении наблюдается увеличение количества лимфоцитов, моноцитов и плазматических клеток.
Когда микроорганизмы проникают в организм, они выделяют токсин, который заставляет капилляры хозяина становиться проницаемыми и позволять доступ к WBC — следовательно, покраснение, набухание, тепло и боль. Факторы, которые помогают в борьбе с воспалительным ответом, включают местное применение пакетов льда, адекватную гидратацию и питание, отдых и хорошее кровоснабжение. NSAIDs, такие как ибупрофен (например, Aleve, Advil), полезны при лечении воспаления.
Воспаление является полезным биологическим ответом в большинстве случаев; Однако, если он становится хроническим, воспаление может быть изнурительным, как в случае с ревматоидным артритом. Какова бы ни была причина воспаления, это защитный ответ организма.
Инфекция
Всякий раз, когда патогенный микроорганизм находит подходящую среду для роста у соответствующего хозяина, может возникнуть заболевание. Факторы роста для микроорганизмов изменяются и включают наличие или отсутствие кислорода, готовый источник пищи, оптимальную температуру, влажность и темноту.
Наиболее распространенные микроорганизмы, вызывающие болезнь, можно классифицировать как грибы, простейшие, вирусы, бактерии и паразиты.
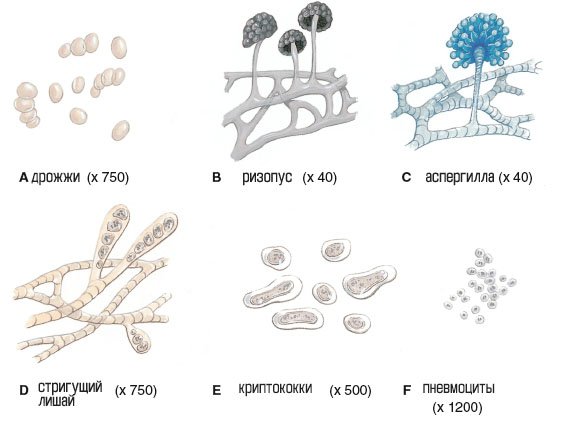
Эта группа включает дрожжи и плесени, которые могут присутствовать в почве, воздухе и воде. Только несколько видов вызывают заболевание. Грибковые заболевания, называемые микозами, обычно развиваются медленно, устойчивы к лечению и редко смертельны. Более распространенные микозы включают гистоплазмоз, кокцидиоидомикоз и молочницу; Tinea corporis или стригущий лишай; опоясывающий лишай.
Эти одноклеточные организмы обладают сходными с животными характеристиками. Малярия (ICD-10: B50.9 или B50.8), амебная дизентерия (ICD-10: A06.0) и африканская сонная болезнь (ICD-10: B56.9) являются примерами простейших заболеваний. Trichomonas vaginalis является протозоном, который вызывает трихомониаз или вагинит, заболевание, довольно распространенное среди женщин.
Это самые маленькие микроорганизмы, видимые только с помощью электронной микроскопии. Рисунок иллюстрирует распространенные вирусы и сравнивает размер трех вирусов с размером бациллы Escherichia coli. Вирусы не зависят от клеток-хозяев, их трудно выделить, и мало кто реагирует на лекарственную терапию. Вирусы могут оставаться бездействующими в хосте в течение длительного времени, прежде чем стать активными. Вирусные инфекции включают простуду, вирус Западного Нила, кори, эпидемический паротит, бешенство (ICD-10: A82.9), ветряную оспу, герпесвирусы, полиомиелит, гепатит, грипп и некоторые виды пневмонии и энцефалита.
Бактерии, увеличено x2000
Существует много разновидностей этих одноклеточных организмов. Большинство из них являются непатогенными и полезными. Бактерии, включая те, которые вызывают заболевание, классифицируются по их форме.
- Бациллы — это стержнеобразные бактерии. Заболевания, вызванные бациллами, включают туберкулез, коклюш, столбняк, брюшной тиф и дифтерию.
- Спирилла — это спиральные бактерии. Заболевания, вызванные спириллами, включают сифилис и холеру (ICD-10: A00.0).
- Кокки — это точечные бактерии. Заболевания, вызванные кокками, включают гонорею, менингит, тонзиллит (ICD-10: J03.90), бактериальную пневмонию, кипения (ICD-10: L02), скарлатину (ICD-10: A38.9), боль в горле (ICD-10 : J02.9), и некоторые инфекции кожи и мочевыводящих путей.
Это группа организмов, требующих хозяина, которые включают внешние и внутренние паразиты. Внешние паразиты включают вши и клещи (насекомые). Гельминты (ICD-10: B83.9) представляют собой червеобразные внутренние паразиты, которые обычно передаются от человека к человеку через фекальное загрязнение пищи, воды или почвы. Три класса гельминтов могут заражать людей:
- Острицы (ICD-10: B80) являются наиболее распространенной инфекцией червя в Соединенных Штатах. Они выглядят как маленькие нити размером с основной продукт и часто живут в толстой кишке и прямой кишке. Во время сна человека женские острицы оставляют кишечник через анус, чтобы отложить яйца на окружающую ткань кожи, вызывая зуд и беспокойство.
- Солитеры (ICD-10: B68) являются длинными и узкими, как указывает их название, и они зависят от двух хозяев, одного человека и одного животного, от развития яйца до личинки для взрослых. Самый простой способ запомнить их имена — это имя животного, которое действует как второй хозяин: говяжий ленточный червь (ICD-10: B68.1), свиной ленточный червь (ICD-10: B68.0), ленточный червь (ICD- 10: B70.0) и собачий ленточный червь (ICD-10: B71.8 или B71.1). Кишечная инфекция возникает при употреблении сырого или зараженного мяса или рыбы.
- Трематоды (ICD-10: B66.0) представляют собой небольшие листовидные, плоские, несегментированные черви. Инфекция трематодов происходит от употребления в пищу сырой рыбы, растений или животных из зараженной воды.
Для лечения заболеваний инфекционно-воспалительного генеза
Клиническая фармакология лекарственных средств
К заболеваниям инфекционно-воспалительного генеза относятся такие заболевания, причинами которых являются микробные инфекции: бронхиты, пневмонии, пнелонефриты, уретриты и др.
Этиотропной терапией для их лечения является противомикробная терапия.
Кроме того, для лечения данных заболеваний с целью скорейшего выведение из организма циркулирующих в крови токсинов используют и дезинтоксикационную терапию.
√К дезинтоксикационым ЛС и мероприятиям относятся:
1) реополиглюкин, гемодез, желатиноль, гидролизин, аминопептид, (по 200, 400 мл) в/в капельно;
3) обильное питьё (чай, отвары и настои трав, минеральная вода)
Средствами симптоматической терапии инфекционно-воспалительных заболеваний являются:
1. Жаропонижающие и противовоспалительные ЛС: парацетамол, ацетилсалициловая кислота, индометацин, бутадион (влияют на иммунную систему, поэтому в острой фазе болезни противопоказаны)
2. Бронхолитики: эуфилин, теопек, теотард (при бронхитах, пневмонитах)
3. Отхаркивающие: терпенгидрат, термопсис, Na иодид, К иодид, бромгексин, амброксол, ацетилцистеин (АЦЦ)
4. Антиоксиданты: мембраностабилизирующий эффект: вит.:А, Е, С.
5. Иммуномодуляторы: интерферон (циклоферон, виферон,), темалин, Т-активин.
Антибиотики – это вещества микробного растительного или животного происхождения, которые способны избирательно повреждать или подавлять жизнедеятельность микроорганизмов.
Антибиотики классифицируются по спектру действия, по химической структуре и механизму действия.
Принципы противомикробной терапии
1. Назначать строго по показаниям в дозировке, достаточной для полного преодоления болезни, предварительно собрав сведения о степени чувствительности бактерий к антибиотику (устанавливается предварительным посевом биоматериала), его переносимости.
2. В зависимости от выбранного антибиотика курс лечения при остром течении болезни – 5-10 дней, хроническом до 14 дней.
3. При отсутствии эффекта от приема антибиотика следует заменить его другим препаратом.
4. Возможно ранние лечение заболевания.
5. Возможно применение комбинированных препаратов для предупреждения развития резистентносити (устойчивости) у микроорганизмов, а также при лечении тяжелом течении инфекционного процесса, в том числе при сочетанных инфекциях.
6. Возможно назначение в профилактических целях при хирургических вмешательствах, а также для предупреждения обострения хр.пиелонефрита и возникновения инфекций (холера, малярия, чума) в эпидемиологически неблагоприятных районах.
Степени чувствительности бактерий к антибиотикам:
- чувствительные – рост возбудителей прекращается при терапевтических концентрациях препарата в крови;
- умеренно чувствительные – для угнетения роста требуются максимальные дозы препарата;
- резистентные (устойчивые) – подавление роста бактерий возможно только в токсических дозах;
Общие противопоказания к применению антибиотиков:
- нельзя использовать как жаропонижающее средство
- вирусные инфекции (ОРВИ, грипп, герпес и т.п.)
- в профилактических целях, при хронических инфекционных заболеваниях (если отсутствуют данные за обострение), кроме случаев, указанных в принципах терапии
Резистентность (устойчивость) бывает:
- природная – это генетически обусловленное отсутствие чувствительности микроорганизмов к антибиотикам;
пример: вирусов к пенициллинам, аэробной флоры к цефалоспоринам 1поколения и т.п.
-приобретенная, которая, в свою очередь, делится на:
* первичную (до начала лечения антибиотиками); пример: устойчивость некоторых штаммов пневмококка к пенициллину
* вторичную (развивается в результате мутации штаммов бактерий в процессе лечения антибиотиками)
Профилактика резистентности:
1. Применять антибиотики строго по назначению врача, т.к. бесконтрольный прием приводит к усилению вирулентности, т.е. степени способности данного инфекционного агента (штамма микроорганизма) заражать данный организм, и, как следствие, к формированию устойчивых к антибиотикам штаммов.
2. Следует периодически заменять широко применяемые препараты новыми или резервными с учетом чувствительности микроорганизм. С этой целью врач использует антибиотики с узким спектром действия.
3. Строго соблюдать назначенную врачом дозировку, кратность и продолжительности приема.
4. Пребывание больного в стационаре должно быть максимально сокращено, иначе увеличивается вероятность носительства устойчивых штаммов микроорганизмов, которые больные могут распространять вне клиники.
Не нашли то, что искали? Воспользуйтесь поиском:
Инфекционно-воспалительные заболевания органов малого таза (ИППП)
Инфекционные заболевания, передаваемые половым путем, представляют не только медицинскую, но социальную и психологическую проблему в современном обществе.
Многие из инфекций, в том числе бактериальных, вирусных и паразитарных, включая ВИЧ, передаются, главным образом, при половых контактах. Некоторые также передаются от матери ребенку во время беременности, родов и грудного вскармливания.
ВОЗ считает, что во всем мире более 340 миллионов мужчин и женщин от 15 до 49 лет впервые инфицируются бактериальными и протозойными инфекциями, передаваемыми половым путем (сифилисом, гонореей, хламидийными половыми инфекциями и трихомонозом) ежегодно. Поэтому, своевременное выявление, профилактика и борьба с ИППП являются важными аспектами охраны здоровья населения.
Инфекции, передаваемые половым путем, могут протекать бессимптомно или с невыраженными симптомами, при этом они могут вызывать тяжелые осложнения, такие как: бесплодие, внематочную беременность, хронические болезни и даже преждевременную смерть. У неродившихся и новорожденных детей хламидийные инфекции, гонорея и сифилис могут вызывать тяжелые и часто угрожающие жизни последствия, включая врожденные заболевания, пневмонию новорожденных и низкий вес при рождении. Инфицирование вирусом папилломы человека увеличивает вероятность развития рака шейки матки, являющегося второй ведущей причиной смерти у женщин во всем мире от онкологических заболеваний, ежегодно уносящих жизни 240 000 женщин. Значительно возрастает риск заражения или передачи ВИЧ.
К инфекциям, передаваемым половым путем, относятся:
- Папилломавирусная инфекция.
- Урогенитальный хламидиоз.
- Урогенитальный трихомониаз
- Генитальный герпес
- Микоплазменная инфекция
- Цитомегаловирусная инфекция
Несмотря на различие биологических свойств этих возбудителей, все они вызывают сходные симптомы и заболевания урогенитального тракта.
Симптомы, вызванные выперечисленными возбудителями, могут быть следующими:
- выделения из половых путей (от молочного цвета, творожистых до жёлто-зелёных пенистых выделений)
- зуд, жжение
- отечность тканей влагалища и вульвы (наружных половых органов)
- высыпания на наружных половых органах в виде пузырьков, которые в дальнейшем вскрываются с образованием эрозий
- пальцеобразные или бородавчатые разрастания единичные, множественные и сливные (в виде цветной капусты) образования
- диспареуния (дискомфорт или болезненность в области наружных половых органов и малого таза, возникающие при половом сношении)
- дизурия (дискомфорт или болезненность при мочеиспускании)
Один из первых признаков возможного инфицирования ИППП – выделения из половых путей. Этот симптом может быть вызван целым рядом заболеваний.
Трихомониаз
Широко распространенное заболевание мочеполовой системы, вызываемое простейшим одноклеточным паразитом Trichomonas vaginalis и сопровождающееся обильными пенистыми выделениями.
Однако, современное течение трихомониаза отличает стертые признаки воспалительного процесса, выявляющиеся лишь при тщательном осмотре пациентки врачом. Могут возникать периодические обострения, которые чаще всего обусловлены половыми сношениями, употреблением алкоголя, снижением сопротивляемости организма, нарушениями функции яичников.
Урогенитальный хламидиоз (Chlamydial Genitourinary Infections)
Высококонтагиозное инфекционное заболевание, поражающее преимущественно мочеполовую систему, вызываемое определенными серотипами хламидий (Chlamydia trachomatis), передающееся половым путем, ведущее к развитию воспалительных изменений органов мочеполовой системы и оказывающее существенное влияние на генеративную функцию женщины. Так, например, хламидии выявляются у 80% женщин, бывших половыми партнерами инфицированных хламидиями мужчин. Больные, не имеющие выраженных симптомов болезни, представляют особую эпидемиологическую опасность при этих инфекциях. Заболевание является причиной образования выраженного спаечного процесса малого таза, трубно-перитонеального бесплодия.
Урогенитальные микоплазмы
Урогенитальные микоплазмы ( уреаплазма уреалитика, уреаплазма парвум, микоплазма гениталиум, микоплазма хоминис) является условно-патогенными микроорганизмами, но способны при определенных условиях вызывать такие заболевания, как уретрит, простатит, пиелонефрит, артрит, послеродовый эндометрит, патологию беременности, плода и новорожденного, сепсис и др. Эти микроорганизмы выделены как возможные этиологические агенты неспецифических негонококковых уретритов, воспалительных заболеваний органов малого таза и бактериального вагиноза.
Генитальный герпес
Хроническое, рецидивирующее, вирусное заболевание, передающееся преимущественно половым путем. Основным возбудителем генитального герпеса в большинстве случаев (70-80%) является вирус простого герпеса 2 типа (ВПГ-2). Вирус простого герпеса 1 типа (ВПГ-1) - обычно вызывает поражения губ, лица, рук, туловища, однако в последние годы увеличилась частота генитального герпеса обусловленного этим типом вируса (20–30% случаев), что, по всей видимости, связано с изменением сексуального поведения.
Инфицирование происходит при половом контакте с партнером, у которого имеется клинически выраженная или бессимптомная герпетическая инфекция. Входными воротами служат неповрежденные слизистые и поврежденная кожа.
Цитомегаловирусная инфекция
Широко распространенной инфекцией, циркулирующей в человеческой популяции, является цитомегаловирусная инфекция (ЦМВИ). На первом году жизни антитела к ЦМВИ обнаруживаются у 20% детей, у детей посещающих детские сады распространенность инфекции составляет 25- 80%, во взрослой популяции антитела к ЦМВ встречаются у 85-90% населения. Актуальность изучения ЦМВИ обусловлена тем, что цитомегаловирус способен вызывать неблагоприятные последствия после перенесенной инфекции у новорожденных и детей первого года жизни, матери которых перенесли инфекцию во время беременности. Источником инфицирования может быть вирусоноситель, больной острой формой (в случае первичного инфицирования) или больной в период обострения инфекции. Основными путями передачи инфекции являются воздушно-капельный, половой, контактный, пероральный, парентеральный, энтеральный и вертикальный пути, при этом передача вирусов может осуществляться через все биологические жидкости и выделения организма (слюна, моча и др.). При попадании в организм вирус, после первичного инфицирования, может оставаться в организме пожизненно. Инфекция может протекать бессимптомно (вирусоносительство) вследствие того, что вирус защищен лимфоцитами от действия специфических антител и интерферона.
Папилломавирусная инфекция
Папилломавирусная инфекция человека (ПВИ) Human papillomavirus infection (HPV) - инициирует целый ряд заболеваний половых органов, ассоциированных с вирусом папилломы человека (ВПЧ). Папилломавирусная инфекция (ПВИ) является одной из самых распространенных в современном мире. Вирус не ограничивается традиционной группой риска и заболевания, ассоциированные с ВПЧ, распространены во всех слоях общества. К группе риска инфицирования вирусом папилломы человека можно отнести практически всех людей, живущих половой жизнью. В мире около 630 млн. человек инфицировано ВПЧ. Уже через 2 года после начала половой жизни до 82% женщин считаются инфицированными вирусом. Пик инфицирования ВПЧ приходится на молодой возраст (16-25 лет) - подростки и молодые женщины, представляющие наиболее сексуально активную часть населения. Кофакторами инфицирования ВПЧ являются раннее начало половой жизни, частая смена полового партнера, другие инфекции, передаваемые половым путем, курение.
Продолжительное инфицирование определенными (онкогенными) типами вируса папилломы человека (ВПЧ) может стать причиной развития рака шейки матки у женщин и аногенитального рака у представителей обоих полов.
Вульвовагинальный кандидоз
Вульвовагинальный кандидоз (молочница) — не является заболеванием, передаваемым половым путем, обусловлено инфекционным поражением вульвы и влагалища дрожжеподобными грибами рода Candida, их избыточным ростом. Эти микроорганизмы являются естественными обитателями человеческого организма, но при определенных условиях способны бурно размножаться и доставлять неприятности. Приблизительно 75% женщин переносят в течение своей жизни по крайней мере один эпизод вульвовагинального кандидоза, а 25% женщин страдают вульвовагинальным кандидозом на протяжении многих лет.
Бактериальный вагиноз
Не относится к ИППП, но является одной из наиболее распространенной вагинальной формой расстройств у женщин репродуктивного возраста – бактериальный вагиноз. Это полимикробный клинический синдром, развивающийся вследствие замещения во влагалище нормальной флоры (лактобактерий) большим количеством условных патогенов (анаэробных бактерий) и сопровождающийся обильными влагалищными выделениями.
Проблема бактериального вагиноза в настоящий момент весьма актуальна, так как причины его окончательно не выяснены, методы лечения далеки от совершенства, а количество больных женщин неуклонно растет. По данным различных авторов 25- 45% женщин на сегодняшний день страдают этим заболеванием. Данное заболевание отличает рецидивирующий характер течения и требует тщательной диагностики.
Диагностика основывается на данных лабораторных и функциональных методах исследований.
Современные методы исследования, необходимые для определения тактики лечения пациентки:
- методы амплификации нуклеиновых кислот (МАНК – ПЦР, ПЦР-real time)
- культуральный метод исследования - посев (выделение возбудителя в культуре клеток)
- иммуноферментный анализ (определение специфических антител к возбудителям заболеваний в крови)
- микроскопическое исследование отделяемого (влагалища, уретры)
- цитологический метод исследования
- клинический анализ крови и мочи;
- биохимический анализ крови и общий анализ мочи;
- УЗИ органов малого таза;
- определение иммунного статуса (интерфероновый статус с определением чувствительности интерферонпродуцирующих клеток к иммуномодуляторам)
- аспирация содержимого полости матки при необходимости
Выбор тактики и метода лечения определяет врач по результатам обследования пациентки.
Читайте также:


