Хондроперихондрит гортани возникает при распространении инфекции
9 февраля 2017, 20:46 Эксперт статьи: Курбанов Курбан Саматович 0 9,031
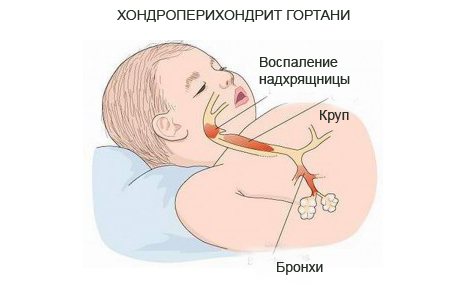
Воспаление хрящей и надхрящницы называют хондроперихондритом. Данное заболевание может поражать все хрящи – от ушного до реберных. Если поражены хрящи гортани – это хондроперихондрит гортани, одно из самых неприятных и опасных заболеваний верхних дыхательных путей.
Гортань – верхняя часть дыхательного горла, находится между глоткой и трахеей, состоит из непарных хрящей – надгортанного, перстневидного и щитовидного, а также парных, таких как черпаловидные, клиновидные и рожковидные; и голосовых связок. Функции гортани – дыхание и образование звуков (голосообразование).
Хондроперихондриты бывают острые и хронические, первичные и вторичные, разлитые и ограниченные, внешние и внутренние.
Острый перихондрит развивается быстро с выраженной клинической картиной. Хронический же может длиться годами, симптомы выражены нечетко.
Для первичного хондроперихондрита гортани характерный гематогенный путь попадания инфекции (с током крови) в хрящи и надхрящницу, развитием там воспаления и некроза. Вторичный развивается вследствие перехода инфекции с близлежащих органов (слизистой гортани, верхних дыхательных путей), травм, хирургических вмешательств. По сути вторичный хондроперихондрит является осложнением различных заболеваний и травматических поражений.
Ограниченный ходроперихондрит – воспаление захватывает один из хрящей гортани, при разлитом – поражаются два и больше хряща.
Внешний и внутренний различается по тому, какую оболочку, соответственно, захватило воспаление. Клинически никакого значения не имеет, поскольку впоследствии развития болезни патология захватывает весь хрящ.
Патогенез
Можно выделить три стадии хондроперихондрита гортани:
- Инфильтративная – начальная фаза. Мягкие ткани инфильтрованы, отечны, выражена их гиперемия, незначительная болезненность.
- Экссудативная – при попадании тем или иным путем инфекционного агента в надхрящницу происходит ее отслойка, что ведет к нарушению трофики хряща. Образуются грануляции и точечные некрозы, накапливается экссудат. В зависимости от вида инфекции (бактерия или вирус) экссудат может быть гнойным или серозным. Мягкие ткани отекают, появляется болезненность при пальпации. Количество отмершей ткани увеличивается и формируются абсцессы, которые прорывают в полость гортани или мягкие ткани, создаются свищи, через которые выходят частички отмершего хряща, гной или другие составляющие абсцесса. Некрозы хряща распадаются, что приводит к увеличению очага воспаления. Образуются обширные грануляции, которые могут кровоточить.
- Склеротическая – на месте некроза и грануляций формируется рубец, который деформирует хрящ и суживает просвет дыхательного горла. Изменения стойкие, консервативному лечению не поддаются.
Причины
Хондроперихондриты гортани, как правило, развиваются, когда в хрящ или надхрящницу попадает инфекция. Причинами их развития могут стать:
- повреждение хряща или надхрящницы при хирургических вмешательствах (установка трахеостомы, канюли, операции на трахее и горле);
- травма слизистой оболочки при бронхоскопии, бужировании пищевода;
- пролежни гортани (инородное тело гортани, интубация дольше двух недель);
- тупая травма передней поверхности шеи;
- огнестрельные ранения головы и шеи;
- инфекционные заболевания верхних дыхательных путей (грипп, корь, ангина, дифтерия);
- системный туберкулез, сифилис, тиф;
- бактериальные и вирусные ларингиты.
Очень редко встречается асептический хондроперихондрит, который развивается вследствие высокой лучевой нагрузки на гортань, например, при лучевой терапии опухолей; при отравлениях ртутью.
Симптомы
Клиническая картина хондроперихондритов гортани зависит от локализации воспалительного процесса, вида течения болезни, сопутствующих заболеваний, но можно выделить такие общие признаки:
- высокая температура тела (при остром процессе может повышаться до 40 градусов);
- астенический синдром (слабость, повышенная утомляемость, головная боль);
- выраженная боль при глотании и в состоянии покоя, что иррадиирует в уши;
- изменения голоса (охриплость, снижение тембра, вплоть до афонии);
- поперхивание при глотании;
- сухой кашель или покашливание;
- отек мягких тканей шеи, увеличение ее в объеме;
- боль в шее при касаниях или надавливании;
- проблемы с дыханием – от незначительной задышки до асфиксии;
- увеличение и болезненность шейных лимфоузлов;
- неестественное положение головы (голова вытянута вперед и кверху).
Следующие симптомы характерны для поражения различных хрящей гортани:
- воспаление щитовидного хряща – увеличение шеи в объеме, осиплость голоса, вплоть до его отсутствия, выраженная задышка, болезненность при надавливании на переднюю поверхность шеи;
- хондроперихондрит надгортанника – резкая боль при глотании, постоянное поперхивание даже слюной, изменения голоса, выраженная задышка, хриплость голоса;
- перихондрит перстневидного хряща – резкое нарушение всех функций гортани, тяжелое стридорозное дыхание (со свистом), асфиксия.
Диагностика
Кроме клинической картины поставить диагноз хондроперихондрита гортани помогут лабораторные исследования, ларингоскопия, лучевые методы исследования и УЗИ.
Лабораторные исследования, такие как общий анализ крови, покажут снижение уровня гемоглобина, выраженный лейкоцитоз и увеличение скорости оседания эритроцитов.
При ларингоскопии наблюдается отек и гиперемия (покраснение) слизистой оболочки гортани, неподвижность голосовых связок и надгортанника, могут визуализироваться свищевые отверстия и грануляции.
Из лучевых методик диагностики используют рентген – на снимке будет виден отек мягких тканей, неравномерное сужение просвета гортани, хаотические очаги кальцинации хрящей.
Компьютерная томография – один из методов диагностики заболевания.
Компьютерная томография – самый информативный метод исследования, с его помощью четко устанавливают локализацию некроза хряща, наличие абсцессов и свищей. Для облегчения диагностики возможно проведение КТ с контрастом.
Контрастная фистулография применяется при наличии свищей, прослеживая ход свища в мягких тканях, количество разветвлений и их выходы, независимо внутренние они или внешние.
УЗД мягких тканей проводится с целью уточнения локализации внешних абсцессов в толще тканей шеи.
Лечение
При хондроперихондритах лечение может быть хирургическим и консервативным. Если не обнаружены абсцессы и свищи, можно обойтись без помощи хирурга.
Лечение должно проходить в условиях стационара. Назначаются антибиотики широкого спектра действия (азитромицин, аугментин, цефтриаксоны четвертого поколения) для борьбы с инфекцией в комбинации с сульфаниламидами.
Для ликвидации болевого синдрома пациенту назначают нестероидные противовоспалительные средства, анестетики (распыление в гортани раствора лидокаина, блокады, глотание кубиков льда), холодные компрессы. Обязательны антигистаминные препараты в комбинации с гормонами коры надпочечников, дезинтоксикационная терапия.
Пища для больного перихондритом должна быть максимально измельченной или жидкой, очень питательной. Рекомендуются мероприятия, направленные на поднятие иммунитета – витамин С и группы В, препараты алоэ, облучение ультрафиолетом и лазером.
Если присутствуют свищи и абсцессы, показано хирургическое лечение. Абсцесс вскрывается, некротические ткани удаляются вместе со свищевым ходом, полость промывается раствором антибиотика или асептика. В случае некротизации хряща – его удаляют частично или полностью. Обязательна установка дренажа.
При воспалении надгортанного хряща обязательна интубация из-за высокого риска развития асфиксии. Когда причиной заболевания стала интубация, следует снять трахеостому и поставить ее ниже по трахее.
Если уже сформировалась стойкая деформация просвета гортани показана крикотомия (рассечение перстневидного хряща), с последующей ларингопластикой для создания стойкого просвета; в комплексе с инъекциями лидазы для рассасывания рубцов. После лечения нужно пройти курс физиотерапии и реабилитации, для восстановления утраченных функций гортани.
Профилактика
Специфической профилактики при хондроперихондрите не существует. Чтоб избежать этого заболевания в первую очередь следует вовремя лечить все инфекции, особенно такие как туберкулез. Своевременно обращаться к врачу при травмах и первых признаках заболевания. И не забывайте про иммунитет. Закалка, зарядка, солнце и свежий воздух помогут укрепить организм и избежать многих неприятностей со здоровьем.
Осложнения
При неправильном лечении, отказе от госпитализации или позднем обращении за медицинской помощью возможны такие осложнения:
- абсцесс мягких тканей шеи;
- гнойное воспаление средостения;
- флегмона шеи и дна ротовой полости;
- аспирационная пневмония;
- свищи;
- рубцовый стеноз гортани;
- асфиксия;
- генерализация инфекции (сепсис).
К каким врачам обращаться?
Если вы заподозрили у себя хондроперихондрит гортани, вам следует немедленно обратиться к оториноларингологу!
Прогноз при данном заболевании неблагоприятный. Осложнения хондроперихондритов, особенно рубцовое сужение гортани, могут значительно ухудшить качество жизни, а если не лечиться, то от осложнений возможен летальный исход.
[youtube.player]Медицинский эксперт статьи

Хондроперихондрит гортани - это воспаление надхрящницы и хрящей скелета гортани, вызванное либо заболеваниями, описанными выше (гортанная ангина, острый ларингобронхит, подслизистый абцесс гортани), либо возникшее в результате травматического повреждения гортани с нарушением целости слизистой оболочки и надхрящницы и вторичного инфицирования, либо в результате изъязвления слизистой оболочки при таких заболеваниях, как сифилис, туберкулез и др.
Классификация хондроперихондритов гортани
- Первичные хондроперихондриты гортани:
- травматические;
- возникшие вследствие латентной инфекции;
- метастатические как осложнения общих инфекций (сыпной и брюшной тиф, грипп, пневмония, послеродовый сепсис и др.).
- Вторичные хондроперихондриты гортани:
- осложнения банальных острых ларингитов;
- осложнения банальных хронических ларингитов;
- осложнения специфических заболеваний гортани.
Причина хондроперихондрита гортани. В качестве возбудителей хронических хондроперихондитов гортани фигурируют стрептококки, стафилококки, пневмококки и микроорганизмы специфических инфекций (МБТ, бледная трепонема, вирусы гриппа и др.).
Патологическая анатомия и патогенез. Патологоанатомические изменения хрящей гортани определяются различной резистентностью к инфекции наружного и внутреннего слоев надхрящницы. Наружные слои более устойчивы к инфекции и реагируют на ее внедрение лишь некоторой инфильтрацией и пролиферацией клеток соединительной ткани, в то время как внутренние слои, обеспечивающие васкуляризацию и рост хрящей гортани, являются менее устойчивыми к инфекции. При возникновении воспаления надхрящницы между этими слоями, с одной стороны, и хрящом возникает прослойка гноя, которая отделяет надхрящницу от хряща, что лишает его трофического и иммунозащитного влияния надхрящницы и, как следствие, ведет к некрозу хряща и секвестрации (хондрит). Таким образом, поражаются в основном гиалиновые хрящи, которые не снабжены сосудами, а питаются через сосудистую систему надхрящницы.
При метастатических инфекциях воспалительный процесс может начаться в виде остеомиелита в области островков оссификации хрящей, образуя, как показал Liicher, множественные воспалительные очаги.
В большинстве случаев хондроперихондит гортани охватывает лишь один какой-либо хрящ гортани (черпаловидный, перстневидный и щитовидный, реже - хрящ надгортанника). При поражении щитовидного и перстневидного хряща воспалительный процесс может распространиться на наружную надхрящницу, что проявляется припухлостью на передней поверхности шеи, нередко гиперемией кожи и при прогрессировании заболевания - гнойными свищами на ее поверхности. В зависимости от локализации поднадхрящничного абсцесса различают внутренний и наружный перихондрит.
По ликвидации воспалительного процесса, как правило, образуется разной степени рубцовый стеноз гортани. Следует заметить, что развитие воспалительного инфильтрата надхрящницы не всегда завершается абсцессом; в этом случае процесс переходит в склерозирующий перихондрит, проявляющийся утолщением надхрящницы.
По данным Б.М.Млечина (1958), на первом месте по частоте поражения находится черпаловидный хрящ, затем перстневидный, реже щитовидный и крайне редко поражается надгортанник. При первичном хондроперихондите гортани абсцесс может достигнуть больших размеров, особенно при воспалении наружной надхрящницы, поскольку кожа, в отличие от слизистой оболочки, покрывающая внутреннюю надхрящницу, долго препятствуют прорыву гноя наружу и образованию свища. Вторичные хондроперихондиты гортани лишены этого препятствия, поэтому при них абсцессы не достигают большой величины и рано прорываются в просвет гортани.
Симптомы и клиническое течение хондроперихондита гортани. Первичные хондроперихондиты гортани протекают остро, сопровождаются высокой температурой тела (39-40°С), ознобом, инспираторной одышкой, общим тяжелым состоянием, выраженными воспалительными явлениями в крови. Вторичные хондроперихондиты гортани протекают менее остро и, как правило, вяло; при специфических инфекциях характеризуются соответствующими симптомами и патологоанатомическими изменениями.
При наружном хондроперихондите гортани отмечаются умеренно выраженные боли при глотании, фонации и кашле, боли в области переднего отдела шеи при поворотах головы. При нарастании клинической картины эти боли усиливаются и иррадиируют в ухо. Появляется болезненность при пальпации гортани. В области сформировавшегося абсцесса определяется флюктуация. В месте наибольшего истончения кожи образуется синюшное затем желтоватое пятно, затем абсцесс, если его своевременно не вскрывают, самостоятельно прорывается с образованием гнойного свища. Это приводит к улучшению общего состояния больного, снижению температуры тела и выздоровлению.
Значительно тяжелее протекают острые внутренние хондроперихондиты гортани. Для них характерно быстрое нарастание признаков стеноза гортани: дыхание становится шумным, стридорозным, частым; явления гипоксии нарастают столь стремительно, что приходится производить трахеотомию порой у постели больного. Характерными признаками этой формы хондроперихондита гортани является не столько осиплость и слабость голоса, сколько изменение его тембра до неузнаваемости, особенно при хондроперихондите гортани черпаловидных хрящей с вовлечением в воспалительный процесс черпалонадгортанных складок. Прорыв гноя в просвет гортани приносит облегчение лишь в том случае, если основная масса содержимого абсцесса исторгнута наружу в результате кашля. Если же опорожнение абсцесса произошло во время сна, то возникает опасность аспирационной пневмонии или даже асфиксии в результате спазма гортани.
При диффузном хондроперихондите гортани общее состояние больного становится крайне тяжелым и может усугубляться явлениями сепсиса, общей гипоксией, а также некрозом хрящей с образованием секвестров. При ларингоскопии секвестры выявляются в виде беловатых хрящевых фрагментов различной формы с истонченными, выщербленными краями, подвергающимися гнойному расплавлению. Опасность возникновения секвестров заключается в их фактической трансформации в инородные тела, последствия которого непредсказуемы.
Случаи выздоровления при диффузном гангренозном хондроперихондите гортани завершаются рубцовым процессом и проваливанием ее стенок, что обусловливает в дальнейшем синдром стеноза гортани, проявляющийся хронической гипоксией и теми последствиями, к которым приводит это состояние.
Гипоксия, или кислородное голодание,- это общее патологическое состояние организма, возникающее при недостаточном снабжении тканей организма кислородом или нарушении ее утилизации. Гипоксия развивается при недостаточном содержании кислорода во вдыхаемом воздухе, например при подъеме на высоту (гипоксическая гипоксия) в результате нарушения внешнего дыхания, например при болезнях легких и дыхательных путей (дыхательная гипоксия), при нарушениях кровообращения (циркуляторная гипоксия), при болезнях крови (анемия) и некоторых отравлениях, например угарным газом, нитратами или при метгемоглобинемии (гемическая гипоксия), при нарушениях тканевого дыхания (отравления цианидами) и некоторых нарушениях тканевого обмена (тканевая гипоксия). При гипоксии возникают компенсаторные приспособительные реакции, направленные на восстановление потребления кислорода тканями (одышка, тахикардия, увеличение минутного объема кровообращения и скорости кровотока, увеличение в крови числа эритроцитов за счет их выхода из депо и повышение содержания в них гемоглобина и т. п.). При углублении состояния гипоксии, когда компенсаторные реакции не в состоянии обеспечить нормальное потребление кислорода тканями, наступает энергетическое их голодание, при котором в первую очередь страдают кора головного мозга и мозговые нервные центры. Глубокая гипоксия ведет к умиранию организма. Хроническая гипоксия проявляется повышенной утомляемостью, одышкой и сердцебиением при незначительной физической нагрузке, снижением трудоспособности. Такие больные истощены, бледны с цианотичной окраской каймы губ, глаза впалые, психическое состояние подавленное, сон беспокойный, неглубокий, сопровождающийся кошмарными сновидениями.
Диагностика хондроперихондита гортани. Первичный перихондрит практически не дифференцируется от септического отечного ларингита и флегмоны гортани, появление на слизистой оболочке язв облегчает диагностику хондроперихондита гортани. Отек передней поверхности шеи, наличие гнойных свищей и секвестров являются достоверными признаками этого заболевания. Диагностика дополняется тяжелой клинической картиной, явлениями удушья и острой гипоксии. Важным дифференциально-диагностическим подспорьем, наряду с прямой ларингоскопией, является рентгенографическое исследование гортани, при котором воспалительные ее отеки, так же как и отеки невоспалительного характера, достаточно легко дифференцируются от травматических и опухолевых поражений. Применяют метод томографии и боковую проекцию, при которых выявляют зоны деструкции хрящей гортани и оценивают динамику патологоанатомических изменений при хондроперихондите гортани.
Дифференциальную диагностику при хондроперихондите гортани проводят с туберкулезом, сифилисом, раком гортани, особенно в тех случаях, когда при этих заболеваниях возникает вторичный воспалительный процесс (суперинфекция). При наличии наружных свищей хондроперихондит гортани дифференцируют от актиномикоза.
Лечение хондроперихондита гортани в стадии дебюта проводят массивными дозами антибиотиков широкого спектра действия в сочетании с гидрокортизоном, антигистаминными препаратами и противоотечным лечением. При возникновении абсцесса и секвестров проводят хирургическое лечение, применяя наружный или эндоскопический метод, целью которого является вскрытие гнойника (флегмоны) и удаление хрящевых секвестров. Во многих случаях перед основным хирургическим вмешательством производят нижнюю трахеотомию для дачи эндотрахеального наркоза, предотвращения затекания гноя в трахею и тех значительных затруднений при эндоларингеальном хирургическом вмешательстве, проводимом в отсутствии общего обезболивания. Хирургическое вмешательство производят чрезвычайно щадяще. При наружном доступе стараются не повредить внутреннюю надхрящницу гортани, и наоборот, при эндоларингеальном подходе - наружную надхрящницу. При кюретаже, целью которого является удаление нежизнеспособных частей хрящевой ткани, стараются не повреждать хрящи, которые имеют нормальный вид и особенно те из них, которые обеспечивают фонаторную и дыхательную функцию гортани. После вскрытия абсцесса и его опорожнения при помощи отсоса в образовавшуюся полость вводят порошок антибиотика в смеси с сульфаниламидом.
Прогноз более благоприятен при хондроперихондите гортани с медленным развитием воспалительного процесса, и даже при более острых формах, если предпринято раннее адекватное лечение. При распространенных формах хондроперихондита гортани прогноз осторожный и даже сомнительный. В некоторых случаях при иммунодефицитных состояниях (СПИД, лейкемия, ослабление организма длительным хроническим инфекционным заболеванием) прогноз часто бывает пессимистичным. Прогноз в отношении голосовой и дыхательной функции всегда осторожный, поскольку даже своевременное и корректное лечение при хондроперихондите гортани никогда в этом отношении не приводит к удовлетворительным результатам.

[1], [2], [3], [4], [5], [6]

Воспаление хрящей и надхрящницы называют хондроперихондритом. Данное заболевание может поражать все хрящи – от ушного до реберных. Если поражены хрящи гортани – это хондроперихондрит гортани, одно из самых неприятных и опасных заболеваний верхних дыхательных путей.
Гортань – верхняя часть дыхательного горла, находится между глоткой и трахеей, состоит из непарных хрящей – надгортанного, перстневидного и щитовидного, а также парных, таких как черпаловидные, клиновидные и рожковидные; и голосовых связок. Функции гортани – дыхание и образование звуков (голосообразование).
Хондроперихондриты бывают острые и хронические, первичные и вторичные, разлитые и ограниченные, внешние и внутренние.
Острый перихондрит развивается быстро с выраженной клинической картиной. Хронический же может длиться годами, симптомы выражены нечетко.
Для первичного хондроперихондрита гортани характерный гематогенный путь попадания инфекции (с током крови) в хрящи и надхрящницу, развитием там воспаления и некроза. Вторичный развивается вследствие перехода инфекции с близлежащих органов (слизистой гортани, верхних дыхательных путей), травм, хирургических вмешательств. По сути вторичный хондроперихондрит является осложнением различных заболеваний и травматических поражений.
Ограниченный ходроперихондрит – воспаление захватывает один из хрящей гортани, при разлитом – поражаются два и больше хряща.
Внешний и внутренний различается по тому, какую оболочку, соответственно, захватило воспаление. Клинически никакого значения не имеет, поскольку впоследствии развития болезни патология захватывает весь хрящ.
Патогенез
Можно выделить три стадии хондроперихондрита гортани:
- Инфильтративная – начальная фаза. Мягкие ткани инфильтрованы, отечны, выражена их гиперемия, незначительная болезненность.
- Экссудативная – при попадании тем или иным путем инфекционного агента в надхрящницу происходит ее отслойка, что ведет к нарушению трофики хряща. Образуются грануляции и точечные некрозы, накапливается экссудат. В зависимости от вида инфекции (бактерия или вирус) экссудат может быть гнойным или серозным. Мягкие ткани отекают, появляется болезненность при пальпации. Количество отмершей ткани увеличивается и формируются абсцессы, которые прорывают в полость гортани или мягкие ткани, создаются свищи, через которые выходят частички отмершего хряща, гной или другие составляющие абсцесса. Некрозы хряща распадаются, что приводит к увеличению очага воспаления. Образуются обширные грануляции, которые могут кровоточить.
- Склеротическая – на месте некроза и грануляций формируется рубец, который деформирует хрящ и суживает просвет дыхательного горла. Изменения стойкие, консервативному лечению не поддаются.
Причины

Хондроперихондриты гортани, как правило, развиваются, когда в хрящ или надхрящницу попадает инфекция. Причинами их развития могут стать:
- повреждение хряща или надхрящницы при хирургических вмешательствах (установка трахеостомы, канюли, операции на трахее и горле);
- травма слизистой оболочки при бронхоскопии, бужировании пищевода;
- пролежни гортани (инородное тело гортани, интубация дольше двух недель);
- тупая травма передней поверхности шеи;
- огнестрельные ранения головы и шеи;
- инфекционные заболевания верхних дыхательных путей (грипп, корь, ангина, дифтерия);
- системный туберкулез, сифилис, тиф;
- бактериальные и вирусные ларингиты.
Очень редко встречается асептический хондроперихондрит, который развивается вследствие высокой лучевой нагрузки на гортань, например, при лучевой терапии опухолей; при отравлениях ртутью.
Симптомы

Клиническая картина хондроперихондритов гортани зависит от локализации воспалительного процесса, вида течения болезни, сопутствующих заболеваний, но можно выделить такие общие признаки:
- высокая температура тела (при остром процессе может повышаться до 40 градусов);
- астенический синдром (слабость, повышенная утомляемость, головная боль);
- выраженная боль при глотании и в состоянии покоя, что иррадиирует в уши;
- изменения голоса (охриплость, снижение тембра, вплоть до афонии);
- поперхивание при глотании;
- сухой кашель или покашливание;
- отек мягких тканей шеи, увеличение ее в объеме;
- боль в шее при касаниях или надавливании;
- проблемы с дыханием – от незначительной задышки до асфиксии;
- увеличение и болезненность шейных лимфоузлов;
- неестественное положение головы (голова вытянута вперед и кверху).
Следующие симптомы характерны для поражения различных хрящей гортани:
- воспаление щитовидного хряща – увеличение шеи в объеме, осиплость голоса, вплоть до его отсутствия, выраженная задышка, болезненность при надавливании на переднюю поверхность шеи;
- хондроперихондрит надгортанника – резкая боль при глотании, постоянное поперхивание даже слюной, изменения голоса, выраженная задышка, хриплость голоса;
- перихондрит перстневидного хряща – резкое нарушение всех функций гортани, тяжелое стридорозное дыхание (со свистом), асфиксия.
Диагностика
Кроме клинической картины поставить диагноз хондроперихондрита гортани помогут лабораторные исследования, ларингоскопия, лучевые методы исследования и УЗИ.
Лабораторные исследования, такие как общий анализ крови, покажут снижение уровня гемоглобина, выраженный лейкоцитоз и увеличение скорости оседания эритроцитов.
При ларингоскопии наблюдается отек и гиперемия (покраснение) слизистой оболочки гортани, неподвижность голосовых связок и надгортанника, могут визуализироваться свищевые отверстия и грануляции.
Из лучевых методик диагностики используют рентген – на снимке будет виден отек мягких тканей, неравномерное сужение просвета гортани, хаотические очаги кальцинации хрящей.

Компьютерная томография – самый информативный метод исследования, с его помощью четко устанавливают локализацию некроза хряща, наличие абсцессов и свищей. Для облегчения диагностики возможно проведение КТ с контрастом.
Контрастная фистулография применяется при наличии свищей, прослеживая ход свища в мягких тканях, количество разветвлений и их выходы, независимо внутренние они или внешние.
УЗД мягких тканей проводится с целью уточнения локализации внешних абсцессов в толще тканей шеи.
Лечение

При хондроперихондритах лечение может быть хирургическим и консервативным. Если не обнаружены абсцессы и свищи, можно обойтись без помощи хирурга.
Лечение должно проходить в условиях стационара. Назначаются антибиотики широкого спектра действия (азитромицин, аугментин, цефтриаксоны четвертого поколения) для борьбы с инфекцией в комбинации с сульфаниламидами.
Для ликвидации болевого синдрома пациенту назначают нестероидные противовоспалительные средства, анестетики (распыление в гортани раствора лидокаина, блокады, глотание кубиков льда), холодные компрессы. Обязательны антигистаминные препараты в комбинации с гормонами коры надпочечников, дезинтоксикационная терапия.
Пища для больного перихондритом должна быть максимально измельченной или жидкой, очень питательной. Рекомендуются мероприятия, направленные на поднятие иммунитета – витамин С и группы В, препараты алоэ, облучение ультрафиолетом и лазером.
Если присутствуют свищи и абсцессы, показано хирургическое лечение. Абсцесс вскрывается, некротические ткани удаляются вместе со свищевым ходом, полость промывается раствором антибиотика или асептика. В случае некротизации хряща – его удаляют частично или полностью. Обязательна установка дренажа.
При воспалении надгортанного хряща обязательна интубация из-за высокого риска развития асфиксии. Когда причиной заболевания стала интубация, следует снять трахеостому и поставить ее ниже по трахее.
Если уже сформировалась стойкая деформация просвета гортани показана крикотомия (рассечение перстневидного хряща), с последующей ларингопластикой для создания стойкого просвета; в комплексе с инъекциями лидазы для рассасывания рубцов. После лечения нужно пройти курс физиотерапии и реабилитации, для восстановления утраченных функций гортани.
Профилактика
Специфической профилактики при хондроперихондрите не существует. Чтоб избежать этого заболевания в первую очередь следует вовремя лечить все инфекции, особенно такие как туберкулез. Своевременно обращаться к врачу при травмах и первых признаках заболевания. И не забывайте про иммунитет. Закалка, зарядка, солнце и свежий воздух помогут укрепить организм и избежать многих неприятностей со здоровьем.
Осложнения
При неправильном лечении, отказе от госпитализации или позднем обращении за медицинской помощью возможны такие осложнения:
- абсцесс мягких тканей шеи;
- гнойное воспаление средостения;
- флегмона шеи и дна ротовой полости;
- аспирационная пневмония;
- свищи;
- рубцовый стеноз гортани;
- асфиксия;
- генерализация инфекции (сепсис).
К каким врачам обращаться?
Если вы заподозрили у себя хондроперихондрит гортани, вам следует немедленно обратиться к оториноларингологу!
Прогноз при данном заболевании неблагоприятный. Осложнения хондроперихондритов, особенно рубцовое сужение гортани, могут значительно ухудшить качество жизни, а если не лечиться, то от осложнений возможен летальный исход.
[youtube.player]Читайте также:


