Гастроэнтерологическая инфекция симптомы я
АКЦИЯ!
В нашей клинике на прием гастроэнтеролога выделяется 30 мин. Консультация гастроэнетролога включает в себя беседу с пациентом, осмотр (пальпация, перкуссия, аускультация), выяснение жалоб и изучение данных предыдущих исследований. Поэтому мы рекомендуем брать результаты всех ранее выполненных исследований с собой. Это касается рентгенограмм, снимков МРТ, результатов эндоскопических исследований и др. Т.к. большинствоф заболеваний врач гастроэнтеролог может заподозрить уже на приеме после опроса и осмотра пациента. Будет лучше, если Вы заранее, перед консультацией, возьмете листок бумаги и подробно укажите свои жалобы и историю Вашего заболевания. Это поможет Вам не забыть ничего важного во время беседы с врачом.
При необходимости, мы предложим Вам провести следующие исследования:
- Общий (клинический) и биохимический анализ крови – это необходимо для диагностики железодефицитной анемии при хроническом атрофическом гастрите, выявление скрытого кровотечения (эрозии, язвенная болезнь), определение выраженности воспалительного процесса и т.д.
- УЗИ органов брюшной полости, УЗИ желчного пузыря с функциональными пробами.
- Эзофагогастродуоденоскопия – гастроскопия позволяет врачу визуально определить нарушения слизистой оболочки органов желудочно-кишечного тракта (ЖКТ), эрозии и язвы, наличие грыжи пищеводного отверстия диафрагмы, выявить полипы и другие новообразования.
- Колоноскопия - гастроскопия позволяет врачу визуально определить нарушения слизистой оболочки толстой кишки, эрозии и язвы, выявить полипы и другие новообразования.
- Рентген органов брюшной полости – позволяет выявить нарушение проходимости желудочно-кишечного тракта, признаки острой спаечной кишечной непроходимости.
- КТ и МРТ органов брюшной полости – эти методы исследования помогают определить точную локализацию и объем патологического процесса. Применение контрастирования позволяет выявить степень нарушения кровообращения в органах желудочно-кишечного тракта.
- Возможны также другие более специфические исследования и анализы.
Клинические симптомы:
Осложнения при отсутствии лечения:
- Эрозивное или язвенное поражение слизистой желудка, ДПК.
- Прободение язвы.
- Пенетрация язвы.
- Кровотечение из язвы.
- Стеноз ДПК.
- Рак желудка.
Дополнительная диагностика:
- Ферритин, витамин В12.
- Биопсия гистологического материала при ЭГДС.
- Антитела IgGк хеликобактер пилори.
- Антитела к хеликобактер пилори в кале.
Среди хронических заболеваний кишечника выделяют неспецифический язвенный колит, болезнь Крона. В подавляющем большинстве случаев изменения в работе кишечника (колит) являются вторичными, связанными с заболеваниями верхних отделов ЖКТ (желудка, ДПК, желчного пузыря, поджелудочной железы, глистные инвазии) и не требуют самостоятельного лечения. При бесконтрольном или длительном приеме антибиотиков может развиться дисбактериоз, или даже псевдомембранозный колит, который необходимо лечить у специалиста.
Клинические симптомы:
- Жидкий стул с кровью, слизью, гноем от 10 до 20-40 р/сут.
- Схваткообразные боли в животе разлитого характера, возникают или усиливаются перед испражнением и ослабевают после стула.
- Похудение, слабость, повышение температуры, снижение аппетита.
- Часто могут наблюдаться боли в суставах, узловатая эритема, различные поражения кожи, воспаление глаз, воспаление почек, воспаление десен, языка.
Осложнения при отсутствии лечения:
- Перфорация толстой кишки.
- Токсическая дилатация толстой кишки.
- Кишечное кровотечение.
- Стриктуры толстой кишки.
- Полипоз кишечника.
- Формирование свищей.
- Рак толстой кишки.
Дополнительная диагностика:
- Ирригоскопия при невозможности проведения фиброколоноскопии.
- УЗИ органов брюшной полости.
- ЭГДС.
Среди заболеваний печени и желчного пузыря наиболее распространены дискинезия желчевыводящих путей (может приводить к образованию холестериновых полипов, холестероза желчного пузыря, камней желчного пузыря), хронический холецистит (бескаменный и калькулезный), стеатогепатоз, алкогольная болезнь печени, цирроз (в подавляющем большинстве случаев как исход алкогольной болезни печени).
Клинические симптомы:
- Приступообразная боль различной интенсивности в правом подреберье, иногда в подложечной области, может провоцироваться употреблением жирной, острой пищи, алкоголя, стрессами, может иррадиировать в правое плечо или правую лопатку.
- Тошнота.
- Горечь во рту.
- Отрыжка.
- Рвота.
- Вздутие живота, урчание в животе.
- Склонность к неоформленному, жидкому стулу или запорам.
- Тяжесть в правом подреберье.
- Желтуха.
- Потемнение мочи.
- Посветление кала.
Осложнения при отсутствии лечения:
- Образование камней желчного пузыря.
- Желчная колика.
- Острый холецистит.
- Перфорация желчного пузыря.
- Холангит.
- Вторичный билиарный цирроз печени.
- Реактивный гепатит.
- ЭГДС по показаниям.
Клинические симптомы:
Осложнения при отсутствии лечения:
- Нарушение сердечного ритма.
- Ухудшение течения гипертонической болезни (кризовое течение).
- Внезапная сердечная смерть.
- Отек легких.
- Хроническая болезнь почек с исходом в почечную недостаточность.
- Инвалидизация с выраженным снижением качества жизни.
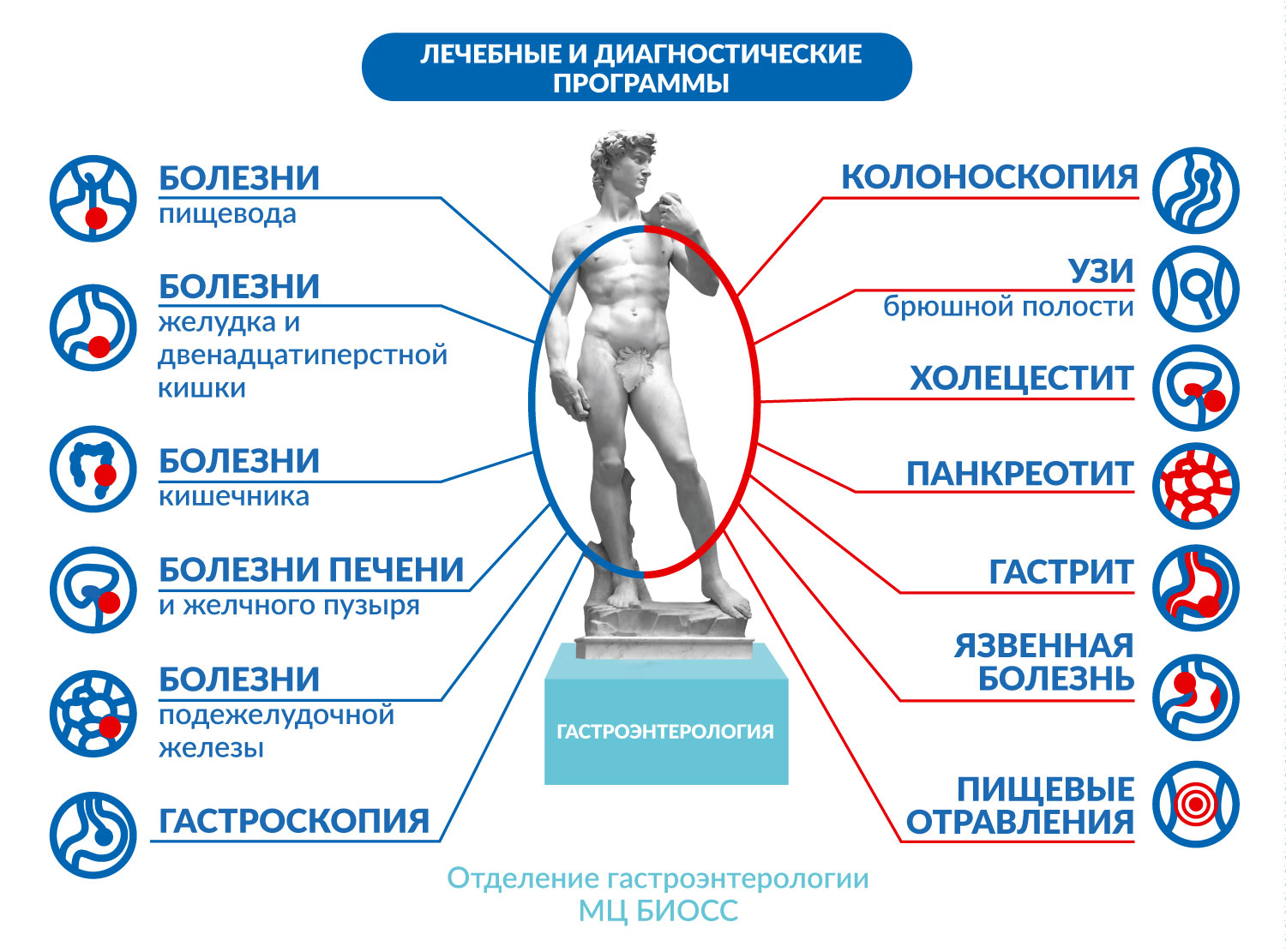
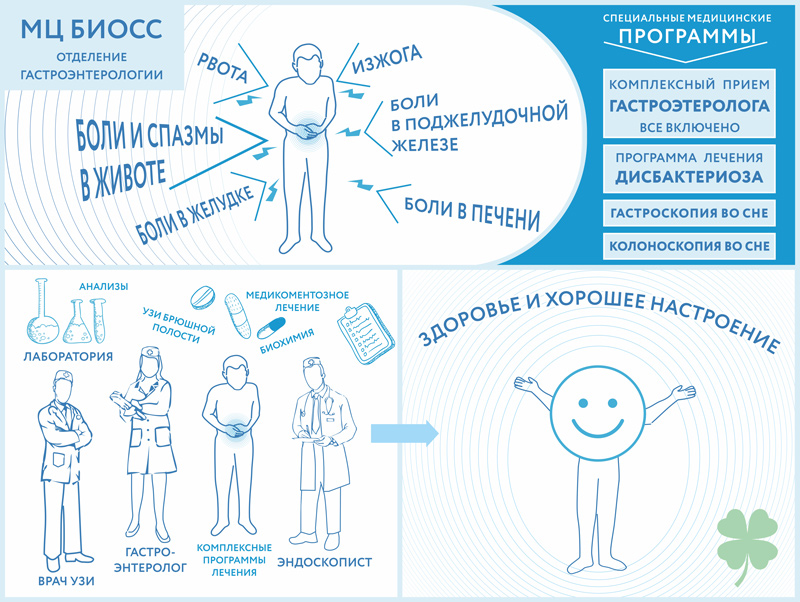
Симптомы гастроэнтерологических заболеваний
Боли в области живота (желудок, желчный пузырь, печень и тд. ),боль под ребрами, боли от острой и жирной пищи, рвота, отрыжка, горечь во рту, отрыжка. Вздутие живота, бурление в животе, метеоризм (повышенное отхождение газов) Изменение окраски кала (зеленый, белый, черный цвет и т.д.).

* На основании рекомендаций EAG /Европейской Ассоциации Гастроэнтерологов/, ведущих гастроэнтерологов РФ, общероссийских стандартов, опираясь на многолетний опыт наших врачей, мы разработали оптимальную Первичную программу гастроэнтерологического обследования.
| Акция! Стоимость программы 10,800 руб. | ||
| Консультации врачей | Прием врача гастроэнтеролога | 30 минут |
| Лабораторные исследования | Общий анализ крови | 10 минут |
| Общий белок | ||
| Амилаза | ||
| Фосфатаза щелочная | ||
| АлАТ | ||
| AcAT | ||
| Глюкоза | ||
| Холестерин общий | ||
| СА 19-9 | ||
| Билирубин общий | ||
| Билирубин прямой | ||
| Исследование кала на скрытую кровь | ||
| Общий анализ мочи | ||
| Диагностика | Эзофагогастродуоденоскопия диагностическая (ЭГДС) | 30 минут |
| Быстрый уреазный тест | ||
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка, почки) | 30 минут | |
Стоимость услуг
| Прием врача-гастроэнтеролога первичный/повторный | 2,050/1,600 руб. |
| Акция! Программа CHECK-UP "Гастроэнтерология" Комплексное обследование гастроэнтеролога | 10,800 руб. |
| Тест на хеликобактер пилори | 1,000 руб. |
| УЗИ брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 2,900 руб. |
| Программа лечения дисбактериоза | Индивидуально |
| Акция! Гастроскопия желудка обычная/во сне | 3,800 / 6,650 руб. |
| Акция! Колоноскопия кишечника обычная/во сне | 5,900 / 10,200 руб. |
| Забор биоматериала для гистологического исследования | 1,850 руб. |
| Гистологическое исследование эндоскопического материала | 2,080 руб. |
| Гистологическое исследование эндоскопического материала + Выявление Helicobacter pylori | 2,730 руб. |
Наши специалисты

Врач-терапевт высшей квалифакционной категории, ведет гастроэнтерологический прием.
Стаж работы более 20 лет.
Приоритетным в работе врача считает профессионализм и уважение к пациенту.
Как и многие другие отделы медицины, гастроэнтерология состоит из нескольких разделов: гепатологии, проктологии, колопроктологии, энтерологии, гастрологии и эзофагологии.

Гепатология – это раздел, в котором изучается печень, желчный пузырь и желчевыводящие пути в организме человека, и все, что связано с ними, болезни, клиника, лечение и профилактика. Проктология досконально изучает кишечник и заболевания его. Колопроктология занимается отделами толстого кишечника. Гастрология – болезнями желудка. Энтерология – ихучает заболевания и лечение толстого кишечника. А эзофагология занимается всем, что связано с заболеваниями пищевода.
К заболеваниям гастроэнтерологии относятся: гастриты, разных форм (хронические и острые), колиты, язвенная болезнь двенадцатиперстной кишки или желудка, синдром раздраженной толстой кишки, язвенный колит, хронический холецистит, дискинезии желчных путей, панкреатит.
Врач, к которому следует обращаться в случаях возникновения симптомов этих болезней, называется гастроэнтеролог.
Симптомы, относящиеся к заболеваниям желудочно-кишечного тракта могут разными, но все они, безусловно, начинаются с дискомфорта в ЖКТ и болевых синдромах.
Первыми симптомами, которые могут говорить о начавшейся болезни в ЖКТ – это боли в этой области. Чаще всего боль в области ЖКТ – это спазм гладкой мускулатуры полого органа или выводных протоков печени. Боль может говорить о язвенных дефектах в желудке или двенадцатиперстной кишке. Так же болью сопровождается развитие болезни и переход язвы на другие органы, распространение воспаления. Боль при заболеваниях ЖКТ может носить разный характер, например, быть ноющей и тянущей, или же острой и режущей.
Вторыми симптомами развития заболеваний ЖКТ являются рвота и тошнота. Они появляются при патологических раздражениях рецепторов пищевода, желудка, желчных протоков или брюшины.
Отрыжка или изжога тоже могут являться симптомами и признаками заболеваний ЖКТ. Частая отрыжка, например, является явным признаком гастрита. А изжога говорит о гипермоторике желудка или грыже пищеводного отверстия диафрагмы.
Патологический стул (запоры или поносы) тоже является прямым показателем того, что в ЖКТ протекает какое-либо заболевание. Например, о нарушении моторной и секреторной функций кишечника. При язвенных болезнях, этеритах и колитах, так же может наблюдаться понос или запор.
Дисфагия – еще один симптом заболеваний гастроэнтерологии. Это нарушение акта глотания. Проявляется этот симптом при патологическом изменении пищевода или прилегающих к нему органов.
Желтуха (внешнее пожелтение) – прямой симптом заболевания печени. Сигнализирует о циррозе, гепатите, механической закупорке камнем или опухолью путей, через которые выходит желчь.
Первым универсальным и объективным методом диагностики гастроэнтерологических заболеваний остается исследование живота, в которое входит внешний осмотр, пальпация, простукивание и прослушивание. Во время подобного исследования врач – гастроэнтеролог должен обращать внимание на впалость, вздутость и симметрию живота пациента. Пальпация дает возможность прощупать опухоль, размеры органов живота (печени, желчного пузыря и др.), а так же обнаружить локализацию боли. Прослушивание помогает установить перистальтику кишечника и обнаружить шумы. А с помощью простукивания определяется наличие газа и жидкости в полости брюшины.
В диагностических целях так же применяются инструментальные методы исследования желудочно-кишечного тракта. При этих методах исследования обязательно используется волокнистая оптика.
Инструментальные методы: колоноскопия (при заболеваниях толстого кишечника), эзофагогастродуоденоскопия (при заболеваниях пищевода, желудка и двенадцатиперстной кишки), ректороманоскопия (при заболеваниях прямой и сигмовидной кишки), эндоскопическая холангиопанкреатография (при заболеваниях желчных протоков и панкреатических протоков), лапароскопия (это исследование органов брюшины), биопсия (обычно делают биопсию печени, то есть берут ткань органа).
Для диагностики в гастроэнтерологии используют контрастные рентгенологические исследования (диагностируют заболевания в толстом и тонком кишечнике, желудке и двенадцатиперстной кишке) и ультразвуковой метод исследования (диагностируют панкреатит, наличие камней или опухолей).
Так же в гастроэнтерологии успешно используются для диагностики функциональные пробы и тесты. Так же обязательно проводятся анализы кала, мочи, крови, желчи и содержимого желудка.
Правильное и здоровое питание – вот самый главный и необходимый способ профилактики гастроэнтерологических заболеваний. В эти понятия входят, и порядок употребления пищи, и конечно, ее состав.
Питание человека должно подчиняться определенному режиму, и ни в коем случае чувству голода. Ощущение сытости вовсе не означает, что в данный момент можно пропустить прием пищи, и сильное чувство голода, тоже не означает, что нужно увеличить свою обычную порцию в несколько раз.
В профилактике гастроэнтерологических заболеваний важную роль играет процесс пережевывания пищи. Чем тщательнее пережевана пища, тем легче будет работа для ЖКТ, тем меньше становится уровень риска таких заболеваний как гастрит или язва.
Важно так же соблюдать питьевой режим и оптимальный состав питательного рациона. В здоровый рацион должны быть включены клетчатка, пробиотики (кисломолочные продукты), пребиотики (в овощах, фруктах), растительные масла, морепродукты.
Все это в комплексе и есть профилактика заболеваний гастроэнтерологического характера.
Для лечения заболеваний гастроэнтерологической группы специалистами врачами применяются как консервативные, так и оперативные методы. К консервативным методам относятся физиотерапия, диетотерапия и фармакотерапия.
Из лекарственных препаратов в гастроэнтерологии применяются антациды, холеретики, холектнетики, блокаторы Н2-рецепторов, ферменты, обволакивающие и антибактериальные препараты.
Диетотерапия применяется для предотвращения и предупреждения рецидивов хронических заболеваний, к примеру, язв, панкреатита или гастритов, дискенезии желчевыводящих путей или колитах разной природы возникновения.
Оперативное вмешательство допускается исключительно при острых осложнениях заболеваний желудочно-кишечного тракта, или же при врожденных патологиях ЖКТ. Так же допустимы операции при образовании камней в желчных протоках и при механической непроходимости кишечника.
Гастроэнтерит – это воспалительный процесс в желудке и тонком кишечнике, причиной которого может быть бактериальное (в том числе хеликобактерное), вирусное или протозойное поражение, действие химических и физических факторов, развитие аллергических реакций. Ведущие клинические признаки – диспепсический, болевой синдром, при остром инфекционном гастроэнтерите – дегидратация. Диагностика заключается в изучении анамнеза заболевания, эпидемиологической обстановки, выявлении возбудителя, проведении эндоскопических и других дополнительных методов исследования. Лечение консервативное, определяется формой патологии.
Общие сведения
Гастроэнтерит – воспалительный процесс, локализующийся в слизистой оболочке желудка и тонкого кишечника, приводящий к нарушению секреторной, пищеварительно-транспортной функции, вторичным иммунным и метаболическим изменениям. Заболевание может протекать в двух формах – острой и хронической, которые имеют принципиальные отличия в этиологии, проявлениях и методах лечения.
Распространенность очень высокая: в структуре инфекционных заболеваний острый гастроэнтерит занимает второе место после респираторных инфекций, а хронический встречается более чем у половины школьников и лиц старших возрастных групп. Актуальность данной патологии обусловлена постоянным появлением новых штаммов возбудителей, развитием устойчивости к антибиотикам, распространенностью таких факторов риска, как нерациональное питание, употребление алкоголя и курение, а также крайне частыми случаями самолечения.
Причины гастроэнтерита
Основной причиной развития острого воспаления является инфицирование бактериями, вирусами, простейшими (шигеллами, сальмонеллами, кишечной палочкой, энтеротропными вирусами, амебами и др.), а также действие на слизистую оболочку желудка и тонкого кишечника химических или физических повреждающих факторов (алкоголя, некоторых лекарственных препаратов, агрессивных химических веществ, ионизирующей радиации). Реже острая форма возникает в результате несбалансированного питания (употребления слишком острой, жирной пищи) или индивидуальной непереносимости определенных продуктов питания (аллергическая форма).
Наиболее часто встречается острый инфекционный гастроэнтерит, при котором происходит попадание патогенной флоры в ЖКТ, адгезия и инвазия микроорганизмов, продукция ими энтеротоксинов. Эти процессы сопровождаются повышением осмотического давления содержимого кишечника и секрецией в его просвет большого количества воды и электролитов. Вероятность острого инфекционного гастроэнтерита повышается при нарушении микробиоценоза кишечника и пониженной кислотности желудочного сока.
Хронический гастроэнтерит может формироваться как осложнение и продолжение перенесенного острого процесса, но в большинстве случаев его причиной является инфицирование Helicobacter pylori. Хеликобактерии – это кислотоустойчивые микроорганизмы, обладающие тропностью к эпителиальной ткани желудка и имеющие защитные механизмы, позволяющие существовать в агрессивной кислой среде.
Развитие этих бактерий приводит к повышению кислотообразующей функции, а в результате постоянного действия на слизистую тонкого кишечника кислого содержимого желудка – метаплазии кишечного эпителия, который трансформируется в желудочный. При этом слизистая приобретает благоприятные свойства для заселения хеликобактерий. Хронический воспалительный процесс приводит к недостаточной выработке пищеварительных соков и угнетению местных иммунных механизмов.
По наблюдениям специалистов в сфере практической гастроэнтерологии, хроническая форма патологии часто наблюдается при алкоголизме. При этом имеют место атрофические изменения в слизистой оболочке желудочно-кишечного тракта с выраженными нарушениями переваривания пищи и всасывания ценных питательных веществ.
Классификация
Гастроэнтерит классифицируется в зависимости от формы (острая или хроническая), этиологического фактора и преобладающего клинического синдрома. В течении острого гастроэнтерита выделяют три степени тяжести. Первая характеризуется нечастой диареей и рвотой, сохранением нормальной температуры тела и отсутствием симптомов обезвоживания. Средняя степень тяжести определяется рвотой и диареей до десяти раз в сутки, признаками легкой дегидратации и повышением температуры до 38,5ºС. Тяжелое течение сопровождается выраженным обезвоживанием, лихорадкой, нарушениями сознания.
Хронический гастроэнтерит классифицируют по этиологическим факторам (инфекционный, алиментарный, вызванный физическими или химическими факторами, заболеваниями печени и поджелудочной железы), преобладающим функциональным изменениям (нарушение мембранного пищеварения, всасывательной или моторной функции), повышенной или пониженной кислотности. В зависимости от анатомо-морфологических изменений различают поверхностный гастроэнтерит с повреждением эпителиальных клеток, хроническое воспаление без атрофии, хронический атрофический процесс. В течении хронической формы выделяют обострения и ремиссии.
Симптомы гастроэнтерита
Клиническая картина зависит от формы заболевания. Острый процесс развивается бурно, из-за частой и обильной диареи и рвоты в течение нескольких часов состояние пациента может существенно ухудшиться. Если причиной патологии является инфекционный процесс, инкубационный период может длиться от 3-4 часов до нескольких дней. Чаще всего первый симптом – диарея, возможна тошнота и рвота. Выраженность проявлений отличается в зависимости от видовой принадлежности возбудителя.
При бактериальном гастроэнтерите течение обычно более тяжелое, чем при вирусном, характерны гипертермия и интоксикационный синдром. Особенностью является повреждение клеток эпителия токсинами, поэтому в большинстве случаев бактериальный гастроэнтерит сопровождается выраженными спастическими болями по ходу кишечника. Вирусное поражение крайне редко сопровождается болью в животе, у маленьких детей заболевание может быстро привести к значительному обезвоживанию. Вирусный гастроэнтерит часто протекает с признаками респираторной инфекции.
При остром процессе ведущим клиническим синдромом, требующим ранней коррекции, является обезвоживание. Дегидратация может достигать значительной степени, когда пациент теряет жидкость в количестве 10% массы тела и более. При этом возможны судороги, нарушение сознания, выраженная слабость, тахикардия, снижение артериального давления. Больные ощущают сильную жажду; кожные покровы сухие, тургор снижен. При значительном обезвоживании температура тела понижается до 35 ºС, уменьшается количество выделяемой мочи вплоть до анурии.
Хроническая форма болезни сопровождается общими симптомами и признаками местного поражения слизистой оболочки. Общие проявления характеризуются слабостью, астенизацией, снижением веса вследствие нарушенного всасывания питательных веществ, раздражительностью, бессонницей. У большей части пациентов наблюдаются трофические изменения ногтей (слоящиеся, ломкие ногти), волос (ломкие, секущиеся волосы), кожи и слизистых. Нарушение всасывания кальция может привести к парестезиям, судорогам мелких мышц.
Боль при хроническом гастроэнтерите возникает через 1-2 часа после еды, сопровождается тошнотой, отрыжкой, реже – рвотой. К кишечным проявлениям заболевания относятся диарея, полифекалия, вздутие живота, урчание. В клинике хронического процесса сменяются периоды обострений и ремиссий. Обострения имеют осенне-весеннюю сезонность, их провоцируют нарушения диеты и сопутствующие заболевания. При адекватной терапии симптомы регрессируют приблизительно за десять дней.
Диагностика
В случае острой формы гастроэнтерита ведущая роль в диагностике отводится изучению жалоб и анамнеза заболевания, эпидемиологической обстановки в регионе, факторов риска, а также методам выявления возбудителя. Характер изменений испражнений и степень обезвоживания позволяют определиться с началом лечения. Точный диагноз выставляется после выявления возбудителя, однако эти исследования требуют длительного времени (7-10 дней). При осмотре определяется сухость кожных покровов и снижение их тургора, болезненность живота при пальпации. Язык сухой, обложен сероватым или белым налетом. Возможна гипертермия, нарушение сознания, при выраженной дегидратации – гипотермия и судороги.
Копрологическое исследование (копрограмма) выявляет в испражнениях примеси слизи, гноя, крови, непереваренной клетчатки, мышечных волокон, крахмала и жиров. В клиническом анализе крови определяется лейкоцитоз и ускорение СОЭ, а в случае обезвоживания – признаки гемоконцентрации (уменьшения жидкой составляющей крови). Обнаружение возбудителя осуществляется бактериологическими и вирусологическими методами. Исследуются испражнения, рвотные массы, кровь и моча. Наиболее информативна серологическая диагностика – четырехкратный прирост титра специфических антител в парных сыворотках.
Для верификации хронического гастроэнтерита проводятся дополнительные исследования ЖКТ. При эзофагогастродуоденоскопии оценивается состояние слизистой оболочки желудка и начальных отделов тонкого кишечника, проводится биопсия измененных участков слизистой для последующего гистологического анализа. Это позволяет обнаружить атрофию, метаплазию или гиперплазию. Для выявления нарушения моторики применяется антродуоденальная манометрия. Обязательно проводится внутрижелудочная pH-метрия, поскольку пониженная и повышенная кислотность требуют различного подхода к лечению. С целью выявления Helicobacter pylori осуществляется ПЦР-диагностика, дыхательный уреазный тест и морфологическое исследование биоптатов. Для оценки состояния печени и поджелудочной железы выполняется УЗИ органов брюшной полости.
Лечение гастроэнтерита
При остром процессе лечение может проводиться в амбулаторных условиях или в инфекционном стационаре, при хроническом – в отделении гастроэнтерологии. Основой терапии при острой форме является регидратация, диетотерапия, в некоторых случаях – применение антибиотиков и вспомогательных средств. Любая степень тяжести острого инфекционного гастроэнтерита требует раннего начала оральной регидратационной терапии. Особенно это касается маленьких детей, у которых обезвоживание развивается очень быстро. Даже если признаков эксикоза нет, требуется обильное питье.
При наличии жажды, сухости кожи, снижения объема мочи применяются специальные пероральные солевые растворы. Пациент должен выпивать жидкость в объеме, превышающем потери в полтора раза. Если жажда уменьшается и увеличивается диурез, значит, дегидратация компенсируется достаточно. При значительных потерях воды и электролитов проводится инфузионная регидратация солевыми растворами.
Антибиотики в случае острого гастроэнтерита показаны только при его бактериальной этиологии (наличие слизи, гноя и крови в испражнениях, выраженной гипертермии). При вирусном поражении антибактериальная терапия противопоказана. Для уменьшения диареи и выведения токсинов назначаются энтеросорбенты: активированный уголь, диоктаэдрический смектит, полифепан и другие. С целью нормализации кишечной флоры применяются пробиотики и эубиотики.
Лечение хронического гастроэнтерита определяется его формой. В случае повышенной кислотности применяются антациды, ингибиторы протонной помпы. Обнаружение хеликобактерий требует обязательного проведения специфической терапии: назначаются антибиотики, препараты висмута и ингибиторы протонного насоса. При сниженной кислотности используется натуральный желудочный сок, ферментативные и репаративные препараты. Обязательно проводится восстановление микрофлоры кишечника. При выраженном болевом синдроме, особенно с явлениями солярита, эффективна физиотерапия: электрофорез с анестетиками, магнитотерапия.
При острой и хронической форме болезни обязательно соблюдение диеты. Пища должна быть химически и механически щадящей, исключаются экстрактивные вещества, жирные и острые блюда. С целью снижения риска рецидивирования пациентам рекомендуется исключить курение, употребление алкоголя, кофе и газированных напитков. В период ремиссии проводится санаторно-курортное лечение. Терапия гастроэнтерита не должна проводиться больными самостоятельно – нерациональное применение симптоматических средств только уменьшает проявления, но не приводит к излечению.
Прогноз и профилактика
При своевременном лечении, соблюдении диеты прогноз благоприятный. В то же время самостоятельное лечение острого гастроэнтерита может привести к хронизации процесса. При наличии факторов риска (возраст до 6 месяцев и после 65 лет, сопутствующие почечные, сердечно-сосудистые и неврологические заболевания, сахарный диабет, онкологическая патология) острая патология может протекать в тяжелой форме, при этом летальность достаточно высокая.
При хроническом гастроэнтерите обязательна диспансеризация и регулярное обследование. врачом-гастроэнтерологом. Профилактические меры включают соблюдение личной гигиены (мытье рук после посещения санузлов и перед приемом пищи), тщательное промывание употребляемых в сыром виде овощей, зелени, достаточная термическая обработка продуктов, детальное обследование работников пищевой промышленности с отстранением от производства при выявлении острого инфекционного процесса.
Читайте также:


