Дисбактериоз глотки у ребенка
В структуре инфекционной заболеваемости детей ведущее место занимают респираторные инфекции [1–3]. Известно, что всеобщей закономерностью является повышенная восприимчивость к ним детей раннего и дошкольного возраста [6–8].
В структуре инфекционной заболеваемости детей ведущее место занимают респираторные инфекции [1–3]. Известно, что всеобщей закономерностью является повышенная восприимчивость к ним детей раннего и дошкольного возраста [6–8]. Именно среди детей указанной возрастной группы формируется особо выделяемая категория (15–30%) часто болеющих детей (ЧБД), вопросы лечения и оздоровления которых до сих пор остаются нерешенными и являются трудной задачей для педиатров [5–7]. У 67% ЧБД преимущественно рецидивирующей патологией становятся заболевания ЛОР-органов [9]. Характер воспалительного процесса в ротоглотке во многом зависит от реактивности иммунной системы, факторов местной защиты, в том числе микробиоценоза слизистой ротоглотки. Течение инфекционного процесса в ротоглотке могут обусловить различные микроорганизмы, в том числе и условно-патогенные [4, 6, 8, 10]. Вместе с тем состояние микробиоты ротоглотки изучено еще недостаточно. Отсутствуют однозначные представления о нормобиозе и значимости выделения различных видов микробов.
Нами проведено исследование микрофлоры задней стенки глотки у здоровых детей и больных различной респираторной патологией, госпитализированных в стационар. Обследован 351 ребенок в возрасте от 2 месяцев до 15 лет (в том числе: здоровые дети — 98, острый тонзиллит — 58, ОРВИ — 128, пневмония — 20, инфекционный мононуклеоз с гнойно-воспалительным поражением ротоглотки — 47). Использовалась стандартная методика забора мазков с миндалин и задней стенки глотки с проведением качественно-количественного определения состава выделенных микроорганизмов. Анализ полученных результатов был проведен по трем группам микроорганизмов (постоянные, добавочные, транзиторные), подразделенных в соответствии с частотой и количеством их обнаружения у здоровых детей по методу Воропаевой Е. А. [11]. По данным автора постоянная (облигатная) микрофлора данного биотопа в основном представлена альфа- и гамма-гемолитическими стрептококками (105–106 КОЕ/мл) и нейссериями (102–104 КОЕ/мл). Добавочную группу составляют стафилококки, коринебактерии и гемофилы, выделяемые у 26,9–46,2% здоровых детей, в количестве 101–104 КОЕ/мл. К случайным (транзиторным) микроорганизмам отнесены Bacillus, грибы рода Candida, Micrococcus, синегнойная палочка, грамотрицательные энтеробактерии в количестве не выше 101–102 КОЕ/мл, в 1,9–25,0%. Частота выделения различных видов микробов и интенсивность обсеменения ими задней стенки глотки у различных групп детей приведена в табл. 1.
Сравнительный анализ полученных результатов обнаружил достоверные различия в состоянии микроэкологии задней стенки глотки в группах здоровых детей и пациентов с респираторной патологией (табл. 2).
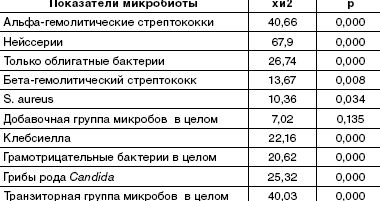
У подавляющего числа здоровых детей (99%) на задней стенке глотки был зарегистрирован рост альфа-гемолитического стрептококка в ассоциации с нейссериями. Причем у половины из них другие виды микробов не обнаруживались.
При гнойном или катаральном воспалительном процессе в ротоглотке обнаружено угнетение облигатной ассоциации альфа-гемолитического стрептококка и нейссерий, образующих защитную биопленку. Дисбиоз локуса развивался в 75–100% случаев. Он имел определенные особенности в зависимости от характера инфекционного процесса. Наиболее выраженное угнетение пролиферации облигатных бактерий было обусловлено местным гнойно-воспалительным процессом при ангине и системным поражением при пневмонии (рис. 1).
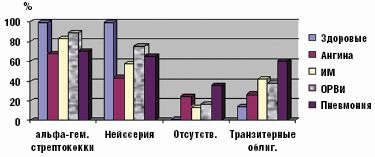
Именно при данной патологии чаще всего отсутствовали облигатные микробы, выделялись монокультуры или ассоциации микроорганизмов, состоящие только из добавочных и/или транзиторных представителей с высокой вероятностью их этиологической значимости, обнаруживались отрицательные посевы (рис. 2). Наиболее устойчивым компонентом облигатной ассоциации был стрептококк, отсутствие нейссерий либо снижение их количества наблюдалось значительно чаще.
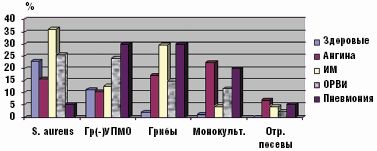
Инициация инфекционного процесса респираторными вирусами способствовала преимущественной пролиферации грамотрицательных бактерий (особенно клебсиеллы) в больших количествах (более 104 КОЕ/мл), а также их ассоциаций (р = 0,000, рис. 2). Синегнойная палочка выделялась только у ЧДБ либо больных пневмонией. Лечение в стационаре способствовало нарастанию частоты обнаружения грамотрицательных микробов в 2–3 раза вне зависимости от этиологии инфекционного процесса. Обнаружение грамотрицательных бактерий у здоровых детей являлось следствием перенесенной ОРВИ (20% против 0, р
Л. В. Феклисова, доктор медицинских наук, профессор
Е. Р. Мескина, кандидат медицинских наук
Л. А. Галкина, кандидат медицинских наук
Е. Е. Целипанова, кандидат медицинских наук
Н. А. Савицкая, кандидат медицинских наук
С. П. Казакова, кандидат медицинских наук
Е. А. Воропаева, кандидат медицинских наук
ГУ МОНИКИ им. М. Ф. Владимирского, Москва
Ключевые слова: микробиота ротоглотки, дети, ОРВИ, инфекционный мононуклеоз, острый тонзиллит, Кипферон ® .
Содержание статьи
Таким образом, каждый родитель должен иметь представление о том, что такое грибок на гландах у ребенка, как он выглядит и как лечится.
Стоит отметить, что у детей грудного возраста грибок полости рта и горла встречается очень часто. В народе данное заболевание называют молочницей, а в медицинских кругах - кандидозом.
Как понять, что у ребенка в горле грибок?

Отличить грибковую ангину от других ее типов довольно просто - она имеет весьма специфические проявления. Ключевыми ее симптомами являются:
- появление на миндалинах комковатого творожистого налета;
- налет легко и безболезненно снимается, после чего образуется вновь;
- комочки налета могут быть обнаружены не только на миндалинах, но и на внутренней стороне щек, в глотке, на мягком небе;
- ребенок может жаловаться на сухость в горле и неприятный вкус во рту;
- боль при глотании обычно не беспокоит;
- температура тела больного остается нормальной, в редких случаях незначительно повышается (до 37-37,5°С).
В ряде случаев единственным симптомом кандидоза миндалин является творожистый налет в горле.
Действительно, бывает так, что родители замечают налет в горле ребенка случайно, например, когда он смеется, или во время кормления (если речь идет о грудничке). При этом ребенок ведет себя, как обычно - нормально кушает, с удовольствием играется и ни на что не жалуется. Родителей такие симптомы сбивают с толку - вроде ангина, а температуры и боли при глотании нет. Чтобы удостовериться в том, что ваши подозрения о наличии грибка на миндалинах верны, обратитесь к педиатру. Опытный врач с первого взгляда отличит кандидоз от любых других инфекций в горле по характерному творожистому налету.
Диагностика
В большинстве случаев диагноз и назначение лечения производятся сразу же после осмотра ребенка врачом. Если возникают какие-либо сомнения, врач назначает анализы, уточняющие диагноз. Это требуется в таких случаях:
- симптомы нетипичны (например, у ребенка высокая температура);
- кандидоз у ребенка появляется не в первый раз;
- назначенное ранее противогрибковое лечение не помогает;
- врач подозревает присутствие в горле ребенка других грибков или патогенных бактерий.
Наиболее простой и быстрый анализ - микроскопическое исследование мазка из зева. Под микроскопом кандиды хорошо отличимые от других микроорганизмов.
Некоторые редкие виды кандид опаснее остальных - они тяжело поддаются лечению, часто рецидивируют, могут поражать внутренние органы. Чтобы подобрать наиболее эффективное лечение в таких случаях, врач назначит бактериологический посев мазка из зева с определением чувствительности к различным противогрибковым препаратам.
Почему в горле появляется грибок?

Кандидоз является инфекционным заболеванием, так как его причина - поражение слизистой оболочки микроскопическими живыми организмами - дрожжеподобными грибками рода Кандида. Несмотря на то, что болезнь инфекционная, назвать ее заразной весьма сложно. Действительно, от больного человека к здоровому кандидоз передается в редких случаях. Откуда же он берется в горле ребенка?
Оказывается, грибки кандиды постоянно присутствуют на коже и слизистых многих людей, никак себя не проявляя. Их рост постоянно сдерживают другие представители нормальной микрофлоры, в первую очередь - бактерии. Если бактерий по каким-то причинам стало меньше, чем нужно, грибки начинают расти бесконтрольно и формируют крупные колонии, заметные невооруженным глазом. Как уже было сказано, провокатором развития кандидоза часто является длительный прием антибиотиков. Второй фактор - состояние иммунитета.
Кандидоз часто развивается после перенесения тяжелых инфекционных заболеваний, истощающих защитные силы организма. Употребление антибактериальных препаратов повышает риск развития микозов, в том числе кандидоза.
Кстати, если вскоре после лечения грибка ребенку по каким-либо причинам требуются антибиотики, не забудьте предупредить лечащего врача о том, что недавно вы перенесли кандидоз.
Кандидоз рта у младенцев - причины и особенности
Кандидоз полости рта наиболее часто встречается у детей первого года жизни. Кандидоз может быть диагностирован даже у новорожденного. В таком случае считают, что грибок попал в ротовую полость ребенка во время родов, при прохождении родовых путей. Вероятность этого особенно высока, если беременная женщина страдала вагинальным кандидозом.
Помимо этого, новорожденный может столкнуться с кандидами при кормлении (как грудью, так из бутылочки), и даже просто при прикосновении взрослых к коже ребенка. Дело в том, что на коже и слизистых новорожденного микрофлора недостаточно развита, и кандиды легко вытесняют ее, интенсивно размножаясь.
Особенно часто кандидоз поражает ротовую полость недоношенных детей в результате незрелости их иммунной системы.
Чтобы уменьшить риск развития кандидоза у грудничка, обрабатывайте кипятком пластиковые соски, бутылочки для кормления, погремушки (кандиды хорошо растут на поверхности акрилового пластика).
Так как грудь кормящей матери также может быть резервуаром инфекции, во избежание повторного заражения между кормлениями следует обрабатывать соски противогрибковыми средствами местного действия.
Лечение

Многие могли слышать, что молочница у детей может исчезнуть, даже если родители не применяли противогрибковые средства. Тем не менее, в таком случае существует большая вероятность того, что болезнь проявит себя снова при малейшем снижении иммунитета, например, при переохлаждении. Грибок на миндалинах ребенка требует лечения, своевременного и полноценного.
Лечение грибка на гландах у ребенка комплексное, и включает следующие направления:
- прямое воздействие на грибок, его угнетение химическими веществами;
- восстановление нормальной бактериальной микрофлоры кожи и кишечника;
- повышение защитных сил организма;
- лечение сопутствующих заболеваний;
- оптимизация питания.
В большинстве случаев грибковой ангины у детей предпочтение отдается противогрибковым препаратам местного действия. Они минимально всасываются в кровь, но при этом весьма эффективны.
Местные противогрибковые препараты в качестве активного вещества могут содержать нистатин, леворин, хинозол. Их можно использовать для полоскания горла и прямой обработки миндалин. Обратите внимание - детям до 3 лет полоскания противопоказаны; дети до 7 лет должны полоскать горло в присутствии кого-то взрослых. Для обработки горла грудных детей лекарство наносят на внутреннюю сторону щеки; стекая, оно распространяется по ротовой полости и миндалинам.
Справиться с симптомами болезни помогут также домашние методы лечения. Например, хорошо известно о благотворном влиянии соды на течение грибковых инфекций.
Полоскание рта раствором соды значительно снижает количество кандид уже после первого применения.

Дело в том, что щелочная среда крайне неблагоприятна для грибков, а сода - наиболее доступная слабая щелочь. Подобный эффект оказывает масло чайного дерева - признанный антисептик. Однако помните, что попадание даже небольшого количества масла чайного дерева в желудочно-кишечный тракт крайне нежелательно. Используют его для теплопаровых и холодных ингаляций (ребенок должен вдыхать испарения ртом в течение 2-5 минут).
Также очень полезен чеснок. Просто дайте ребенку пожевать зубчик чеснока. Во-первых, чеснок - антисептик с ярко выраженным противогрибковым действием. Во-вторых - это известный иммуностимулятор.
Дети, страдающие кандидозом, должны употреблять большое количество кисломолочных продуктов. Это источники молочнокислых бактерий, восстанавливающих нормальный баланс микрофлоры.
При адекватном лечении симптомы грибкового поражения миндалин и полости рта у детей исчезают на 3-4 сутки приема лекарств. Так как болезнь склонна к рецидивам, тщательно обработайте посуду и игрушки ребенка, чтобы не допустить повторного попадания кандид в организм.
Появление на свет нового человечка — самая главная страница в жизни каждой женщины. И конечно, маме необходимо быть во всеоружии при обнаружении любых возможных недомоганий у малыша. Зачастую детские слезы вызваны болями в животике, а причиной дискомфорта в кишечнике является дисбиоз.
Причины дисбактериоза (дисбиоза) кишечника у ребенка
Простыми словами, дисбиоз — это состояние микрофлоры, при котором количество полезных микроорганизмов меньше, чем патогенных или условно-патогенных. Давайте разберемся, почему появляется дисбиоз и каким он бывает.
Различают два вида дисбиоза:
- транзиторный (от нуля до семи дней после рождения). Это нормальное состояние, ведь малыш только знакомится с нашим миром. Микрофлора начинает формироваться буквально после первого прикладывания к груди — в кишечник с молоком попадают питательные вещества, полезные бактерии, гормоны.
- истинный (с седьмого дня). Малыш растет, растут и крошечные колонии микроорганизмов в его желудочно-кишечном тракте. Теперь мама должна учитывать все аспекты повседневной жизни, влияющие на физиологическое развитие малыша.
Вот ряд факторов, способствующих развитию дисбиоза у ребенка:
- недоношенность,
- длительное пребывание малыша отдельно от матери,
- искусственное вскармливание,
- прием антибиотиков,
- инфекционные заболевания,
- снижение иммунитета по различным причинам.
Конечно, на некоторые из этих факторов мы повлиять никак не можем. Поэтому так важно проводить профилактику дисбиоза. Не стоит менять рацион грудничков без рекомендации педиатра, кормить нужно каждые три-четыре часа, не чаще. Необходимо, чтобы пища была теплой и нежирной. Добавьте в рацион малыша молочнокислые продукты, например кефир. Кроме того, если ребенку выписали антибиотик, можно и даже нужно параллельно давать пробиотики (подробнее об их пользе для здоровья кишечника мы расскажем ниже). Очень велика ценность грудного вскармливания: оно положительно влияет на развитие нормальной микрофлоры кишечника грудничка и на его иммунитет, ведь с грудным молоком в организм ребенка поступают иммуноглобулины IgA, IgМ и IgG, интерферон, а также макрофаги и лимфоциты.
Дисбактериоз (дисбиоз) кишечника выражается у малышей следующими симптомами:
- пенистый кал с неприятным кислым запахом,
- колики,
- беспокойство и постоянный плач, ребенок подтягивает ножки к животу,
- обильное срыгивание,
- рвота,
- вздутие живота,
- запоры,
- диарея,
- аллергические реакции, дерматит.
Если вы заметили такие симптомы у вашего малыша, важно вовремя обратиться к педиатру. Дисбактериоз (дисбиоз) кишечника у детей до года — это распространенная проблема, которую довольно просто решить при правильном подходе. Однако необходимо исключить вероятность болезней желудочно-кишечного тракта — у них могут быть похожие симптомы.
Это важно
Давать антибактериальные средства малышу необходимо строго по рекомендации лечащего врача — самостоятельное назначение может только усугубить ситуацию. Впрочем, любое самолечение в принципе недопустимо.
Как еще можно лечить дисбактериоз (дисбиоз) кишечника у ребенка?
- Для уменьшения агрессивности содержимого кишечника применяют сорбенты (Энтеросгель®, Смекта®). Это средства, связывающие и выводящие из организма малыша токсины.
- Нормализовать моторную функцию кишечника можно с помощью пребиотиков (лактулоза, клетчатка). Эти вещества активизируют содержащиеся в кишечнике полезные бактерии и способствуют оздоровлению микрофлоры.
- Для улучшения переваривания пищи назначают ферменты, расщепляющие белки, жиры и углеводы для их полноценного усвоения.
- Рациональное и полноценное питание — одно из важнейших условий поддержания здоровья ребенка. При дисбиозе исключают из меню сырые овощи и фрукты, кислые соки. В первые два дня лечения малышам до года дают овощные пюре, каши и слизистые супы, компот и запеченные яблоки. На третий день разрешается добавлять в рацион бульоны из нежирных сортов рыбы и мяса.
- Восстановить микрофлору помогает и прием пробиотиков. Это культуры лактобацилл и бифидобактерий, которые участвуют в выработке собственного витамина B5 (пантотеновой кислоты), стимулируют местный иммунитет, выводят токсины, поддерживают пристеночное пищеварение, участвуют в процессе всасывания и усвоения питательных веществ, улучшают перистальтику кишечника и нормализуют процесс эвакуации непереваренных остатков.
При выборе пробиотика стоит обратить внимание не только на состав, но и на форму выпуска средства. Для коррекции дисбактериоза (дисбиоза) кишечника у детей до трех лет оптимальная форма — это капли. Как правило, их можно смешивать с теплым молоком или добавлять в пищу, что обеспечивает комфортное применение у малыша. К тому же капли часто оснащают удобным дозатором, позволяющим отмерить необходимое количество средства.
В настоящее время много споров о том, является ли дисбиоз отклонением от нормы и стоит ли его лечить. Тем не менее дисбиоз имеет вполне конкретные причины и симптомы, своевременная корректировка которых крайне важна для растущего детского организма.
* Свидетельство о государственной регистрации №RU.77.99.88.003.E.003651.08.17 от 21 августа 2017 года.
Последнее обновление: 31.01.2020

В полости рта живут более 300 разновидностей микроорганизмов (стрептококки, лактобактерии, грибы роды Candida, стафилококки и др.), которые составляют его микрофлору, или микробиоту. Постоянная влажность, оптимальные значения температуры и рН среды, наличие пищевых остатков — все это создает благоприятные условия для размножения различных видов микробов.
Качественный и количественный состав микрофлоры обычно мало изменяется на протяжении жизни человека, но при определенных факторах это возможно. В этом случае говорят о дисбалансе микрофлоры, то есть о дисбактериозе, когда доля нормальной микрофлоры уменьшается, а рост патогенных микроорганизмов увеличивается.
Этапы развития дисбактериоза в полости рта
Некоторые исследователи проблематики выделяют несколько стадий формирования дисбиоза ротовой полости:
- 1 стадия — дисбиотический сдвиг (компенсированный дисбактериоз). Характеризуется увеличением количества одного вида или нескольких видов патогенных микроорганизмов в полости рта. На этом этапе какие-либо проявления отсутствуют;
- 2 стадия — субкомпенсированный дисбактериоз. Лактобактерий становится меньше, появляются едва заметные проявления;
- 3 стадия. Необходимые организму лактобактерии замещаются патогенными микроорганизмами;
- 4 стадия. Дрожжеподобные грибки начинают активно размножаться в неестественной для них нише.
На 3 и 4 стадиях (декомпенсированный дисбактериоз) возможно возникновение воспалительных элементов, язв, чрезмерного ороговения эпителия ротовой полости.
Все это может привести к развитию стоматита, пародонтита, пародонтоза. Может произойти инфекционное поражение носоглотки.
Симптомы дисбиоза ротовой полости
- неприятный запах изо рта (галитоз);
- металлический привкус, жжение во рту;
- развитие кандидоза, или молочницы — белый налет на языке и слизистой щек;
- воспаление слизистых и десен;
- отечность, покраснение и болезненность языка;
- характерно появление так называемых заед в уголках рта.
Патология нормальной микрофлоры во рту таит в себе опасность возникновения эндогенных инфекций.
Перечисленные проявления обусловлены следующими изменениями:
- нарушается колонизационная резистентность (местный иммунитет) слизистой оболочки — дрожжеподобные грибы легко сцепляются с поверхностью эпителия, где имеются оптимальные условия для размножения;
- значительно изменяется бактериальный антагонизм нормальной микрофлоры — в норме микробы-антагонисты не дают активно размножаться патогенным грибам, но при дисбиозе первые уничтожаются, что провоцирует бурное размножение грибов Candida;
- у больных обнаруживается существенный сдвиг местных защитных факторов — ослабленная защита не справляется со своей функцией, поэтому объем патогенной микрофлоры беспрепятственно увеличивается.

Причины формирования дисбиоза ротовой полости
Причины, которые приводят к нарушениям микробиоценоза во рту, в большинстве те же самые, что и при дисбактериозе других участков ЖКТ. К ним можно отнести:
- длительный и бесконтрольный прием антибиотиков;
- использование для полоскания рта антибактериальных и антисептических средств. Длительное применение бактерицидных ополаскивателей, антимикробных зубных паст, местных антисептиков вроде хлоргексидина приводит к уничтожению не только вредных, но и полезных бактерий в полости рта. При этом повышается устойчивость патогенной флоры к антибиотикам;
- инфекционные и воспалительные заболевания, интоксикация и ослабление макроорганизма на их фоне;
- гиповитаминоз — недостаток витаминов.
Часто причиной возникновения дисбиоза во рту является неправильная или недостаточная гигиена ротовой полости. Фактором, провоцирующим нарушение микрофлоры полости рта, является курение.
Влияние состояния микрофлоры полости рта на другие органы и системы
Связь общего состояния организма со здоровьем зубов известна. Так, у тех пациентов, у кого отмечены болезни ротовой полости, чаще возникают сердечно-сосудистые заболевания. Клинические исследования подтверждают присутствие бактериальной микрофлоры полости рта в крови и атеросклеротических бляшках. Пародонтопатогенная микрофлора — основной источник локального и системного хронического воспалительного процесса. Выступает в качестве фактора риска развития ишемической болезни сердца.
Кроме того, ученые обнаружили связь между бактериями, живущими во рту, и возникновением мигрени.
Еще одно опасное последствие нарушения микрофлоры полости рта — усугубление протекания рака кишечника и пищевода. Одно исследование показало, что бактерии, живущие в ротовой полости, могут провоцировать развитие злокачественных опухолей толстого кишечника.
Диагностика и лечение дисбактериоза полости рта
Синдром дисбактериоза ротовой полости в начальных стадиях развития выявляется при лабораторных исследованиях. Для диагностики дисбактериоза полости рта применяют микробиологическое исследование мазка со слизистой полости рта или слюны. При диагностировании определяют количество условно-патогенных микроорганизмов в исследуемом материале.
Важно: необходимо точно установить первопричину недуга, в чем поможет комплексное обследование организма, и лечить первичное заболевание.
При патологиях органов ЖКТ, влияющих на состояние ротовой полости, сначала проводят их лечение.
При нарушении баланса микрофлоры полости рта лечение в основном используется в виде санации и приема препаратов для нормализации микрофлоры во рту. Однако все лекарства, которые используются для лечения дисбактериоза полости рта, рассматриваются как лекарства с недоказанной эффективностью. В качестве терапии при таком состоянии используют:
- эубиотики — нужны, чтобы повысить количество полезных бактерий во рту;
- иммуномодуляторы — повышают местный иммунитет и предотвращают рост патогенных микроорганизмов;
- противомикробные и противогрибковые средства.
Профилактика дисбиоза во рту
Профилактика дисбактериоза полости рта включает следующие меры:
- применение антибиотиков только по назначению врача рекомендованным курсом;
- использование для ежедневной гигиены полости рта ополаскивателей без спирта и антисептиков, например, АСЕПТА Parodontal Fresh с растительными экстрактами и микроэлементами;
- отказ от курения: желательно исключить курение совсем;
- укрепление местного иммунитета: своевременная санация полости рта, соблюдение гигиены ротовой полости. Также нужно укреплять и общий иммунитет.
Главный совет по нормализации микрофлоры полости рта: не кормите плохую микробиоту и не уничтожайте хорошую.

Подведем итоги: мы дали определение дисбактериоза полости рта, под которым понимают нарушение соотношения между нормальной и патогенной микрофлорой в сторону увеличения последней. Обозначили, что данное состояние не является самостоятельным заболеванием, а только комплексом симптомов. Назвали стадии формирования дисбиоза ротовой полости, симптомы и причины нарушений в микрофлоре полости рта. Также из этой статьи вы узнали, как лечить дисбактериоз полости рта и как не допустить его возникновения.
Мнение специалистов
Средства Асепта отличаются доказанной эффективностью. Например, многократно проведенные клинические исследования доказали, что двухкомпонентный ополаскиватель для полости рта АСЕПТА АКТИВ более эффективно борется причинами воспаления и кровоточивости по сравнению с однокомпонентными ополаскивателями – на 41% эффективнее снижает воспаление и на 43% снижает кровоточивость дёсен.
Отзывы потребителей
Пользователь (market.yandex.ru)
Надежда Алабушева(market.yandex.ru)
Роль противовоспалительного ополаскивателя в лечении заболеваний пародонта (Л.Ю. Орехова, А.А. Леонтьев, С.Б. Улитовский)
Л.Ю. ОРЕХОВА, д.м.н., проф., завкафедрой; А.А. ЛЕОНТЬЕВ, врач-стоматолог; С.Б. УЛИТОВСКИЙ, д.м.н., проф.
Кафедра терапевтической стоматологии СПб ГМУ им. акад. И. П. Павлова
Для точной диагностики обращайтесь к специалисту.
Н.В. Божко ( 1 ) , к.м.н., ассистент,
Т.В. Маркитан ( 1,2 ) , аспирант,
1. Кафедра оториноларингологии НМАПО имени П.Л. Шупика, г. Киев,
Вопрос, который приходится задавать хотя бы раз в жизни практически каждому из нас и отвечать на который неоднократно приходится практически любому доктору, звучит так: как выглядят нормальные результаты анализа микробиологического состава исследованной среды и как правильно лечить пациента при его нарушении? Знакомо, не правда ли? Действительно, данная тема актуальна для врачей любых специальностей: дерматологов, гастроэнтерологов, пульмонологов, гинекологов, урологов, хирургов. Особенно это касается отоларингологов. Интерес к микробиоценозу ЛОР-органов обусловлен многими факторами – это и довольно большой удельный вес данных заболеваний среди патологий взрослых, и чрезвычайно высокая заболеваемость среди детей. Немаловажен и тот факт, что трактовка результатов микробиологического исследования, к сожалению, далеко не всегда бывает правильной, а лечение, соответственно, адекватным. К сожалению, нам как практикующим врачам приходится встречаться именно с такой ситуацией (к примеру, у ребенка был обнаружен стрептококк, что является вариантом нормы, но ему назначили антибактериальную терапию, которая вызвала дисбактериоз и только усугубила положение). Поэтому назрела реальная необходимость:
- в предоставлении профессионального материала по детальному анализу видового состава микробиоценоза ЛОР-органов;
- в определении характеристик нормальной и патогенной микрофлоры;
- в выяснении причины ее нарушения и пути борьбы с дисбактериозом.
Итак, в норме все дети рождаются исключительно стерильными, т.е. не имеют ни единого представителя микрофлоры. Но уже с первых секунд появления на свет новорожденный вступает в контакт с окружающей средой. Довольно быстро его кожные покровы и слизистые оболочки, сообщающиеся с внешней средой, заселяются разнообразными микроорганизмами (из воздуха, при контакте с матерью, медицинским персоналом и т.д.), которые и будут сопровождать человека на протяжении всей жизни. Для понимания неизбежности такого совместного сосуществования приведем несколько неоспоримых математических показателей. Общее количество микроорганизмов, которые обнаруживаются у взрослого человека, достигает 1014, что почти на порядок (!) больше числа клеток всех тканей человека; вес полезных микробов в толстом кишечнике (в сушеном виде) составляет до 1,5 килограммов. Такая экологическая система (человек + населяющая его микрофлора) очень динамична, воздействие на нее может и быть полезным для организма, и иметь крайне негативные последствия.
А теперь непосредственно о микрофлоре верхних дыхательных путей и полости рта. Важно понимать, что ЛОР-органы не являются исключением в отношении микробной стерильности, т. е. в норме мы можем (и должны!) выявлять определенные микроорганизмы в носу, глотке и наружном ухе. Эти микробы в условиях сохранения иммунной резистентности не только не приносят нам никакого вреда, но и наоборот, оказывают положительное влияние. Они образуют так называемую биопленку (толщиной от 0,1 до 0,5 мм) – полисахаридный каркас которой, состоящий из микробных полисахаридов и муцина, предотвращает заселение организма патогенными микроорганизмами. Благодаря выделению микроорганизмами биопленки различных кислот, спирта, лизоцима (антибактериальное вещество) и стимуляции образования иммуноглобулина А тормозится развитие патогенных микробов. Кроме того, нормальные микроорганизмы препятствуют выделению токсинов патогенными бактериями.
Это лишний раз подтверждает важность сбалансированной микрофлоры для полноценной жизнедеятельности всего организма.
Нормальную микрофлору человека разделяют на облигатную (постоянную, резидентную – ту, которая является стабильной и постоянной) и транзиторную (временную – ту, которая находится на слизистой непродолжительное время).
Итак, нормальная микрофлора уха:
– в наружном ухе могут находиться стафилококки, коринебактерии, реже встречаются бактерии рода Pseudomonas, грибы рода Candida.
Важно, что ушная сера обладает бактерицидным эффектом;
– среднее ухо в норме микробов не содержит, но они могут туда попадать через евстахиеву трубу (из носоглотки) или вследствие перфорации (дефекта) барабанной перепонки из наружного слухового прохода;
– внутреннее ухо стерильно.
Нормальная микрофлора носа: коринебактерии (дифтероиды), нейссерии, коагулазоотрицательные стафилококки, бета-гемолитические стрептококки. В качестве транзиторной микрофлоры могут присутствовать: Staphylococcus aureus, Escherichiacoli, бета -гемолитические стрептококки.
Нормальная микрофлора глотки: микробиоценоз зева еще более разнообразен, поскольку здесь смешивается микрофлора полости рта и воздухоносных путей. Представителями резидентной микрофлоры считаются: нейссерии, дифтероиды, и гемолитические стрептококки, энтерококки, микоплазмы, коагулазоотрицательные стафилококки, моракселлы, бактероиды, боррелии, трепонемы, актиномицеты.
В верхних дыхательных путях преобладают стрептококки и нейссерии, помимо этого встречаются стафилококки, дифтероиды, гемофильные бактерии, пневмококки, микоплазмы, бактероиды.
Слизистая оболочка гортани, трахеи, бронхов в норме стерильна.
Следует сказать, что вышеуказанный видовой спектр микроорганизмов не является неизменным. Его состав зависит от многих факторов: сопутствующей патологии, возраста, условий внешней среды, условий труда, питания, перенесенных заболеваний, травм и стрессовых ситуаций и т.д.
Видовой и количественный состав микрофлоры ЛОР-органов приведен в таблице 1.
Таблица 1. Видовая и количественная характеристика микрофлоры ЛОР-органов
Примечания: CN – коагулазоотрицательные; КОЕ – колониеобразующие единицы.
Учитывая анатомическое и функциональное единство полости рта и ЛОР-органов (к примеру, бета-гемолитический стрептококк может находиться в лакунах небных миндалин или кариозных полостях зубов и вызывать системные осложнения в виде миокардита, гломерулонефрита и т. д.), считаем уместным привести также видовую и количественную характеристику микрофлоры полости рта (табл. 2).
Таблица 2. Видовая и количественная характеристика микрофлоры полости рта
Примечание: КОЕ – колониеобразующие единицы.
Ситуация, когда нарушается состав и функция нормальной микрофлоры, носит знакомое всем название – дисбактериоз (рис. 1).
Дисбактериоз – бактериологическое понятие, которое характеризует изменение соотношения представителей нормальной микрофлоры, снижение числа или исчезновение некоторых видов микроорганизмов за счет увеличения количества других и появления микробов, которые обычно встречаются в незначительном количестве или совсем не определяются.
Причины нарушения качественного и количественного состава микрофлоры многообразны, но хотелось бы особо обратить внимание читателя на тот факт, что дисбактериоз по своей сути – явление вторичное, т. е. это состояние всегда чем-то спровоцировано. Отсюда логично вытекает, что необходимо не лечить сам дисбактериоз, а устранить причину его возникновения. Например, можно годами принимать медикаменты (пробиотики, антибиотики, иммуностимуляторы и т.д.), но на фоне хронического декомпенсированного тонзиллита или аденоидита результат вряд ли достижим, а если и достижим, то, однозначно, он будет носить временный характер.
Поэтому прежде чем перейти к перечислению основных факторов, способствующих развитию дисбактериоза, позволим себе еще раз подчеркнуть очень важный момент: если вы обнаружили признаки дисбактериоза, то обязательно займитесь поиском причины его возникновения и, соответственно, ее ликвидацией.
Итак, вот что чаще всего провоцирует нарушение нормального микробиологического равновесия в ЛОР-органах:
- острые и хронические заболевания всего организма, а особенно уха, горла, носа и полости рта;
- неблагоприятные физические факторы (переохлаждение, инсоляция и т. д.);
- физическое, интеллектуальное и психоэмоциональное перенапряжение;
- прием антибактериальных, гормональных и цито статических препаратов;
- недостаточное питание, гиповитаминоз;
Согласно данным статистики, дисбактериозом сопровождаются такие нозологические формы заболеваний, как хронический аденоидит, ринит, тонзиллит и фарингит, а также болезни гормональной системы, желудочно-кишечного тракта, глистная инвазия, патология мочевыделительной и сердечно-сосудистой системы.
Разобравшись с причиной дисбактериоза, переходим к лечению. Терапия должна быть строго
индивидуальной и направленной в первую очередь на ликвидацию источника проблемы. Например, пока не будет адекватно пролечен аденоидит (консервативно или оперативно), от дисбактериоза вряд ли возможно избавиться. Вопрос о необходимости приема антибиотика определяется исключительно течением основного заболевания: если дисбактериоз глотки вызван наличием у ребенка хронического панкреатита, то антибактериальные средства тут неуместны; если же дисбактериоз связан с запущенной формой хронического синусита или аденоидита – без этой группы лекарственных препаратов, скорее всего, не обойтись. Воспалительные очаги в носо- и ротоглотке должны быть обязательно устранены – кариозные зубы пролечены, аденоидные вегетации, небные миндалины санированы и т.д. Помните, что они могут не только вызывать местные воспалительно-инфекционные процессы и дисбактериоз ротоглотки, но и являться источником аутоинфекции и аутоинтоксикации всего организма. Убедительные данные свидетельствуют, что возникновение ряда заболеваний респираторной, желудочно-кишечной, сердечно-сосудистой систем, опорно-двигательного аппарата обусловлено очаговой инфекцией в ротоглотке. Поэтому санация полости рта и ЛОР-органов – это обязательное условие и первый шаг к выздоровлению при многих патологических процессах.
Не стоит также забывать о мерах профилактики развития инфекционно-воспалительных процессов ротоглотки и ЛОР-органов. Так, стандартными мерами профилактики являются: ежедневные гигиенические мероприятия (туалет носа), регулярное посещение врача, рациональное питание, закаливание, создание оптимального микроклимата (влажность, температура), лечение сопутствующей патологии.
Кроме вышеперечисленных мер профилактики, помочь решить проблему инфекционно-воспалительных заболеваний ЛОР-органов и восстановить нормальный микробиоценоз слизистой оболочки может прием пробиотических средств. Это препараты, в состав которых входят культуры только полезных для нас бактерий, т. е. тех, которые в норме заселяют слизистую, обеспечивая тем самым защиту от патогенных микроорганизмов. Такое лечение, в большинстве случаев являющееся необходимым и незаменимым компонентом комплексного лечения, называют биотерапией.
В следующем исследовании изучалось влияние L. reuteri Prodentis на количество периодонтальных патогенов. Через 21 день приема препарата значительно уменьшилось количество периодонтальных патогенных микроорганизмов по сравнению с группой плацебо, что свидетельствует обэффективности пробиотика (M.R. Vivekananda etal., 2010).
Исследовали также влияние L. reuteri Prodentis у больных хроническими периодонтитами. Уже после 30 дней значительно уменьшилась выраженность кровотечений и глубина периодонтальных карманов, что свидетельствует об эффективности этого штамма в лечении периодонтитов начальной и средней тяжести (M. Vicario et al., 2013).
Всего по штамму L. reuteri Prodentis к концу 2012 года проведено 22 исследования c участием 971 пациента, из них 19 исследований с участием 871 пациента – рандомизированные двойные слепые/слепые плацебо-контролируемые.
Пробиотик БиоГая используется у пациентов всех возрастов (включая новорожденных) и применяется при различных патологических состояниях в отоларингологии, гастроэнтерологии и стоматологии.
Так, пробиотик БиоГая Протектис (капли, таблетки) содержит L. reuteri, выделенные из грудного молока и в норме присутствующие у каждого человека. Действие L. reuteri начинается уже в ротовой полости и продолжается по всей длине желудочно-кишечного тракта, поддерживая и регулируя физиологическое равновесие микрофлоры. Пробиотик БиоГая Протектис разрешен к применению у детей с первых дней жизни, даже у недоношенных новорожденных. Кроме того, немаловажны в педиатрической практике и органолептические характеристики БиоГая – капли имеют нейтральный вкус и запах, не содержат компонентов белка коровьего молока и лактозы, что позволяет применять их у детей даже при аллергических состояниях (диатез, атопический дерматит).
Пробиотик БиоГая Продентис – запатентированная формула, содержащая 2 штамма L. reuteri (Protectis и Prodentis), способствующих восстановлению здоровой микрофлоры ротовой полости, которая применяется для профилактики и комплексного лечения заболеваний ротоглотки, а также для нормализации микрофлоры по всей протяженности желудочно-кишечного тракта. Микроорганизмы в составе препарата:
- расщепляют лактозу, продуцируя при этом молочную и уксусную кислоты;
- способствуют образованию антимикробного вещества реутерина и других веществ, обладающих антагонистической активностью в отношении патогенных и условно патогенных микроорганизмов в пищеварительном тракте;
- подавляют провоспалительный цитокин TNF-, обеспечивая уменьшение воспаления;
- фиксируются к муцину и биопленке;
- колонизируют слизистую, начиная с ротовой полости.
L. reuteri повышают естественную защиту пищеварительной системы, создают благоприятные условия для формирования нормального микробиоценоза кишечника. Иммуностимулирующее действие L. reuteri связано с возможностью активировать иммунную систему кишечника как первую линию защиты организма от инфекций. Они имеют природную устойчивость к желудочному соку и солям желчных кислот и не разрушаются под их воздействием при прохождении по желудочно-кишечному тракту. Состав пробиотика БиоГая позволяет при необходимости принимать его одновременно с антибиотиками, противогрибковыми препаратами, кортикостероидами, противовирусными и химиотерапевтическими средствами.
1. Богомильский М.Р., Чистякова В.Р. Детская оториноларингология. – М.: Геотар-Мед, 2001. – 432 с.
2. Борзов Е.В. Хроническая патология носа и глотки у часто болеющих детей дошкольного возраста и ее лечение с применением гелий-неонового лазера: Дис. канд. мед. наук. – Иваново. – 1991. – 177 с.
3. Боровский Е.В., Леонтьев В.К. Биология полости рта. – М.: Медицина, 1991. – С. 232-254.
4. Бондаренко В.М., Учайкин В.Ф., Мурашова А.О., Абрамов Н.А. Дисбиоз. Современные возможности профилактики и лечения. – М., 1995.
5. Бухарин О.В., Билимова С.И. Механизмы выживания энтерококка в организме хозяина // Журн. микробиол. – 2002. – № 3. – С. 100-105.
6. Быкова В.П. Лимфоэпителиальные органы в системе местного иммунитета слизистых оболочек // Архив патологии. – 1995. – № 1. – С. 11-16.
7. Попович В.І. Роль вірусу Епштейна – Барр в етіології та перебігу запальних захворювань верхніх дихальних шляхів // Здоров’я України. – 2012. № 3 (19). – С. 58-59.
8. Гаджимирзаев Г.А., Гамзатова А.А., Дибиров З.З. Клиника, дифференциальная диагностика, лечение хронического аденоидита у детей в амбулаторно-поликлинических условиях. Мет. рекомендации. – Махачкала, 1992. – С. 10.
9. Джафек Брюс У., Старк Энн К. Секреты оториноларингологии. – СПб.: Невский диалект, 2001. – 624 с.
10. Ефимов Б.А., Смеянов В.В. Нормальная микрофлора кишечника, дисбактериозы и их лечение. Методические разработки. – М., 1994.
11. Заболотная Д.Ю. Влияние дисбиоза кишечника на патологию ЛОР-органов у детей // ЖВНГХ. – 2012. – № 3. – с.57 – 58.
12. Красноголовец В.Н. Дисбиоз кишечника. – М., 1989.
13. Каргальцева Н.М. Ротовая полость – важный биотоп организма человека // Институт стоматологии. – 2001. – С. 20-21.
14. Куваева И.Б., Ладодо К.С. Микроэкологические и иммунные нарушения у детей. – М., 1991.
15. Маккаев Х.М. Тактика сочетанного консервативного лечения хронических воспалительных заболеваний лимфоидных органов носоглотки у детей (хронического тонзиллита и аденоидита) // Рос. вестник перинатологии и педиатрии. – 2002. – № 5. – С. 39-43.
16. Маркова Т.П., Чувиров Д.Г. Длительно и часто болеющие дети // РМЖ. – 2002. – Т.10. – № 3. – С. 125-127.
17. Пяткин К.Д. Микробиология. – М.: Медицина, 1980. – С. 488-490.
18. Томников А.Ю. Микрофлора полости рта: Метод. пособие для стоматологов. – Саратов, 1996. – С. 3-15.
19. Тарасова Г.Д., Страчунский JI.C. Особенности микрофлоры носоглотки и функциональное состояние среднего уха у детей // Вест. оторинолар. – 2000. – №4. – С.30-32.
20. Цветков Э.А. Аденотонзиллиты и их осложнения у детей. Санкт-Петербург, 2003. – 124 с.
21. Шишмарева Е.В. Возрастная эндоскопическая семиотика нормы и патологии носоглотки у детей: Дис. канд. мед. наук. – М., 2005. – 131 с.
22. Hill M. Localisation of IgE in adenoids and tonsils: an immunoperoxidase study. Arch. Otolaryngol. 1931; l05: 695-697.
23. Mackinnon L.T., Hooper S. Mucosal (secretory) immune system responses to exercise of varying intensity and during overtraining. Int. J. Sports. Med. 1994; 3: 179-183.
24. Murray P.R. et al. Medical Microbiology. 1998. P. 70-73.
25. Marino A. Adenoiditis у gamma-globulina. Prensa med. Argent. 1962; 49: 1252-1254.
26. Nikawa H. et al., Int J Food Microbiol. 2004; 95: 219-223.
27. Tarchalska-Krynska B. Cytological assessment of the nasal mucosa in children with adenoidal hypertrophy. Part I. Pol Merkuriusz Lek. 2001; 10(60): 405-7.
28. M.R. Vivekananda et al. Effect of the probiotic Lactobacilli reuteri (Prodentis) in the management of periodontal disease: a preliminary randomized clinical trial. J Oral Microbiol, 2010; 2: 2.
29. Vicario M. et al. Clinical changes in periodontal subjects with the probiotic Lactobacillus reuteri Prodentis: a preliminary randomized clinical trial. Acta Odontol Scand. 2013; 71 (3-4): 813-9.
Читайте также:


