Что такое тяжелая острая респираторная инфекция
Первые случаи заболевания зарегистрированы в Китае в провинции Гуандун в ноябре 2002 года. В те годы (2002-2003 гг) эпидемия распространилась на 32 страны разных континентов – Азии, Америки, Австралии, Европы, Африки, но основное количество заболевших зарегистрировано в Китае, Сингапуре, Канаде.
Первоначальное описание вируса было предложено доктором Карло Урбани из Гонконга.
Причины возникновения ТОРС.
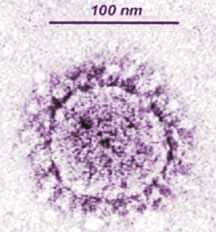
Вирионы коронавируса сферической формы размером от 80 до 160 нм с отростками, придающими вирусу форму короны. Вирус чувствителен к высоким температурам, воздействию УФ-лучей. Сохраняет свою жизнеспособность вне организма больного на руках, поверхностях в течение 48-96 часов. В испражнениях больного вирус может сохранять жизнеспособность до 4х суток, в моче – 24 часа.
Клетками-мишенями коронавируса являются клетки эпителия альвеол в легких. Также отмечен тропизм вируса к клеткам печени, почек, кишечника, сердца и нервной системы, следовательнополиорганный тропизм. Отмечено, что коронавирусспособен поражать и клетки иммунной системы (макрофаги), что объясняет развитие иммунодефицита и тяжелых форм.
Источник инфекции – больной ТОРС человек. Роль животных (млекопитающие – енотовидные собаки, барсуки и прочие) в возникновении эпидемии среди людей отмечена как ключевая. Природный резервуар SARS – это летучие мыши.
Имеет значение близость и длительность контакта с больным человеком. В остром периоде заразна кровь и мокрота больного человека, а в период выздоровления длительное время вирус обнаруживается в фекалиях переболевшего.
Сезонность заболевания не отмечена.
Механизм заражения – аэрозольный с возможными воздушно-капельным и воздушно-пылевым путями передачи. Фекально-оральный механизм заражения полностью не исключен.
Восприимчивость к инфекции всеобщая, однако, существуют факторы риска развития тяжелых форм болезни:
- лица преклонного возраста (лица старше 50 лет уже находятся в группе риска по тяжелому течению), - применение аппаратов ИВЛ (искусственной вентиляции легких), продолжительность контакта с источником инфекции и асоциальный уровень пациента (неудовлетворительное питание, условия жизни, отсутствие постоянного заработка и пр.).
Клинические симптомы ТОРС.
С момента заражения до появления возможной симптоматики должен пройти инкубационный период , длящийся от 2 до 10 дней, в среднем 3-4 дня.
Начало болезни острое с инфекционно-токсического синдрома – резко поднимается температура до 38-39°С, которая может продолжаться до 5-7 дней на фебрильных цифрах. Лихорадку дополняют симптомы интоксикации – выраженная слабость, головная боль, мышечные боли, озноб, потливость, общее утомление. У некоторых больных наблюдается нарушение стула в виде диареи. Это первый период болезни – начальный. Каких-либо других специфических симптомов болезни (поражение нервной системы, сыпи на коже и слизистых) в начальный период не отмечается. После короткого периода апирексии (снижения температуры) возможна вторая волна лихорадки (на 8-9 день болезни).
Второй период – респираторный . Из названия видно, что к вышеперечисленным симптомам присоединяются симптомы респираторного синдрома. Катаральный синдром (ринит - насморк, першение и боль в горле) выражены слабо, но встречаются у 20% больных. Чаще пациентов беспокоит появление и нарастание интенсивности сухого кашля, появление одышки, ощущение нехватки воздуха, проявления гипоксии различной степени выраженности (учащенное и глубокое дыхания, нарушения сердечного ритма и другое). При объективном осмотре выявляется притупление перкуторного звука в задних отделах легких, подлопаточных областях и нижнебоковых отделах. Там же определяются при аускультации мелкопузырчатые многочисленные хрипы, крепитация, приглушение сердечных тонов, тахикардия. Процесс у большинства больных через неделю после наступления данного периода разрешается, и состояние улучшается, кашель становится реже и одышка исчезает.
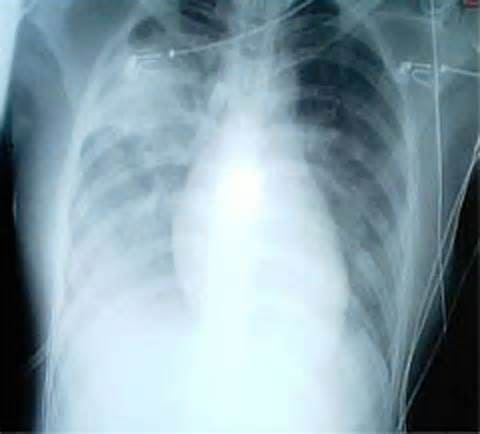
ТОРС снимок легких
Другими возможными осложнениями ТОРС являются острая печеночная недостаточность, вторичная суперинфекция (грибковая, бактериальная), периферическая полинейропатия.
Прогноз заболевания у части больных благоприятный. Плохие прогностические признаки – наличие тяжелых сопутствующих заболеваний, аутоиммунная патология. Летальность в данных группах может достигать 56-57%.
Иммунитет после перенесенного заболевания непродолжительный. Повторные случаи заболевания не исключены.
Диагностика ТОРС.
1. Предварительный диагноз – клинико-эпидемиологический.
Опорные диагностические критерии следующие:
- наличие в клинике высокой лихорадки и симптомов интоксикации;
- наличие симптомов респираторного синдрома с нарастанием их интенсивности;
- пребывание в предыдущие 10 дней до болезни в эндемичных по ТОРС регионах и странах.
В помощь доктору при подозрении на ТОРС параклинические и инструментальные данные:
- в общем анализе крови – тромбоцитопения, лимфопения, в биохимическом анализе – изменение печеночных ферментов – АЛТ/АСТ;
- рентгенография легких – изменения могут появиться уже на первой неделе болезни – в среднем на 3-4 день заболевания появляются двусторонние инфильтративные изменения в легких, которые при прогрессировании распространяются на всю ткань легких с соответствующей реакцией корней легких и возможным смещением сердечной тени.
2. Окончательный диагноз – после лабораторного подтверждения.
1) Молекулярные методы диагностики (ОЦ-ПЦР тест), позволяющий выявить вирус на ранних стадиях заболевания. Материалом для исследований служат: кровь, секреты верхних и нижних дыхательных путей, испражнения, жидкости разных тканей пациента.
2) Серологические исследования (ИФА, иммунофлюоресцентный метод)
Материалом для исследования служит сыворотка крови пациента.
Реакция ИФА становится положительной с 21 дня болезни, а иммунофлюоресцентный метод – с 10 дня заболевания, следовательно, они не могут являться методами выбора для ранней диагностики (в целях избежания распространения инфекции от человека к человеку).
3) Вирусологические методы исследования, позволяющие выделять вирус, выращенный в культуре клеток. Материалом для исследования служат: кровь, испражнения и секреты дыхательных путей.
4) Экпресс-тест для диагностики ТОРС (Германия) для выявления РНК-ТОРС с материалах для исследования (мокрота, мазки со слизистых носо-и ротоглотки, испражнения, моча, кровь), при которых результат готов в течение 4х часов. Тест может проводиться в любые сроки болезни, и в первые дни заболевания.
Лечение ТОРС.
1) Организационно-режимные мероприятия (при подозрении на ТОРС обязательна госпитализация в инфекционный стационар в специальное боксированое отделение).
2) Медикаментозное лечение:
- в качестве этиотропного средства могут быть рекомендованы препараты группы интерферонов (бетаферон, веллферон и другие); противовирусный препарат рибавирин, однако его назначение требует тщательного наблюдения за больным во избежание развития побочных эффектов; рибавирин назначается в дозе 1200 мг/сут внутривенно в течение 3х дней, затем внутрь до 10 дней;
- в очагах инфекции (Гонконг) с целью предотвращения развития тяжелых форм ТОРС было внедрено переливание донорской плазмы от переболевших ТОРС и поправившихся пациентов, в результате чего сократилось число летальных случаев;
- с первых дней заболевания с целью профилактики развития вторичной бактериальной инфекции назначаются антибактериальные препараты широкого спектра действия (B-лактамы, цефалоспорины, фторхинолоны);
- с первых дней болезни показаны глюкокортикостероиды (метилпреднизолон, гидрокортизон) короткими курсами для профилактики прогрессирования заболевания; при развитии тяжелых форм показана пульс-терапия метилпреднизолоном;
- основными этапами лечения остаются патогенетическая терапия (инфузионная терапия с целью дезинтоксикации, диуретическая терапия для профилактики отека легких) и симптоматическая терапия.
3) При нарастании дыхательной недостаточности пациенты переводятся на ИВЛ.
Стандарты терапии ТОРС включают: назначение рибавирина (1200 мг/сут) 3 дня внутривенно, затем внутрь, антибактериального препарата (левофлоксацин, кларитромицин, амоксиклав) и стандартный курс глюкокортикостероидов (ГКС) в течение 21 дня.
Показания для назначения рибавирина и пульс-терапии ГКС (массивные дозы гормонов в течени2х дней с переходом на схему стандартную):
- распространение легочного процесса на обе стороны и на всю легочную ткань при обследовании рентгенологическим методом;
- постоянно фебрильная лихорадка (высокая температура) в течение 2-3х дней;
- прогрессирующее ухудшение состояния больного;
- лабораторные данные тяжести процесса;
- гипоксия (насыщение крови кислородом менее 95%).
Профилактика ТОРС.

Профилактические мероприятия сводятся к соблюдению следующих правил:
1) соблюдение гигиенических навыков (мытье рук);
2) использование средств индивидуальной защиты при контакте с подозрительным больным (специальные халаты, защитные очки, перчатки);
3) в помещениях, где находятся больные ТОРС, должны быть созданы условия для минимизации распространения вируса (респираторы, отрицательное давление в боксах);
4) наблюдение за прибывшими с эндемичных территорий в течение 10 дней.
Рекомендации ВОЗ для персонала аэропортов, принимающих пассажиров с эндемичных территорий: устанавливается
1) Есть ли температура у прибывшего?
2) Имеются ли у прибывшего симптомы ТОРС в последние 48 часов?
3) Имел ли прибывший контакт с больным ТОРС на эндемичной территории?
Подозрительные лица с утвердительными ответами направляются на консультацию и/или госпитализацию в инфекционное отделение.
При подозрении на обнаружение заболевшего ТОРС на воздушном судне пациенту выдается защитная маска, проводят изоляцию пациента, командир судна сообщает в аэропорт прибытия о выявлении подозрительного на ТОРС, прибывший изолируется в инфекционное отделение.
Рекомендации ВОЗ по работе с контактными с больным, подозрительным на ТОРС:
- все контактные переписываются отдельным списком,
- за контактными устанавливается наблюдение на 14 дней,
- при появлении симптомов болезни в течение 10 дней срочное обращение за медицинской помощью.

Общая летальность составляет около 4%, с резкими колебаниями в разных возрастных группах.
Возбудитель SARS — один из представителей коронавирусов. Он был идентифицирован 17 марта 2003 г. По материалам ВОЗ было установлено, что возбудитель SARS представляет собой новый тип коронавируса.
Коронавирусы — крупные РНК, содержащие вирусы, способные вызывать заболевания у людей и животных. По антигенным свойствам разделяются на три группы. К первой принадлежат респираторный коронавирус человека 229Е, коронавирусы кошек, собак, свиней. Ко второй — человеческий вирус ОС43, вирус гепатита мышей и коронавирус телят. Третья группа включает в себя кишечные коронавирусы человека и вирусы инфекционного бронхита птиц.
Официально установлено, что SARS вызывает новый коронавирус, который ранее никогда не встречался у человека и животных. Новый вирус назвали SARS-ассоциированным коронавирусом. Изображение его получено с помощью электронной микроскопии.
Вирионы имеют сферическую форму диаметром 80–160 нм. Поверхность вириона покрыта булавовидными отростками, длиной около 20 нм, придающими вирионам форму короны.
Вирионы содержат плюс-цепь полиаденилированной РНК длиной 16–30 kb (коронавирусы обладают самым большим геномом, превосходящим геном других вирусов в три раза). Геномная нить (+) РНК коронавирусов, состоящая из одной цепочки, способна транслироваться на рибосомах клетки хозяина. Вирионы образуются почкованием от мембран шероховатого эндоплазматического ретикулума или аппарата Гольджи. Зрелые вирионы формируются внутри клеток до того, как вирусные белки будут экспрессированы на поверхности клеток. Вышедшие вирионы способны вновь сорбироваться на поверхности клеток, вызывая их слияние и стимулируя иммунный ответ хозяина. Основными клетками-мишенями являются клетки альвеолярного эпителия.
Вирус обнаружен в мокроте, плазме (в остром периоде); в фекалиях — в период реконвалесценции. Обладает относительно высокой устойчивостью в окружающей среде. Сохраняется на открытых поверхностях до трех часов. Быстро инактивируется дезинфицирующими средствами. Официально эпидемия SARS началась в феврале 2003 г. К апрелю 2003 г. очаги инфекции были зарегистрированы в 32 странах мира. Общее число заболевших составляет около 8,5 тыс. Причем 5 тыс. пациентов зарегистрировано в Китае. Хотя к концу мая 2003 г. официально эпидемия закончилась, но спорадические случаи по-прежнему регистрируются. Основной путь передачи воздушно-капельный, но не исключена и возможность передачи при прямом контакте. Восприимчивость невысокая, о чем свидетельствует небольшое число заболевших. Болезнь зарегистрирована только среди взрослых. Наибольшему риску заражения подвергаются лица пожилого возраста.
Коронавирусы обладают широким тропизмом и могут поражать помимо дыхательных путей печень, почки, кишечник, нервную систему, сердце и глаза. Типичная коронавирусная инфекция клинически проявляется гриппоподобным синдромом и/или кишечными расстройствами. При коронавирусной инфекции поражается альвеолярный эпителий. Коронавирусы, обладая способностью к индукции апоптоза, вызывают некроз пораженных тканей, а у пациентов после выздоровления остаются фиброзные рубцы в легких. Коронавирусы, индуцируя слияние клеток оказывают сильное воздействие на проницаемость клеток, что приводит к нарушению водно-солевого баланса и транспорта белков. Вероятно, в этих условиях развиваются недостаточность сурфактанта (антиателектатический фактор), что приводит к коллапсу альвеол, и легочный дистресс-синдром. Наиболее опасным свойством коронавирусов является их способность поражать макрофаги. Вероятнее всего, заболевание в особо тяжелой форме развивается на фоне блокирования основных звеньев иммунного ответа.
Инкубационный период от трех до пяти, максимум до 10 суток. Болезнь начинается остро, как грипп: высокая температура, головная боль, кашель, артралгии, миалгии. Начальная фаза может длиться от трех до семи суток. Заболевания средней тяжести и тяжелые формы связаны с развитием коронавирусной пневмонии. На фоне не очень тяжелых катаральных явлений процесс быстро поражает нижний отдел респираторного тракта и характеризуется развитием долевой, многоочаговой или сливной пневмонии. Клинически это проявляется резким ухудшением состояния больного. Температура снижается до субфебрильных цифр, потом резко повышается до 39-40°С, появляются упорный непродуктивный кашель, затруднение дыхания, нарастают симптомы дыхательной недостаточности, которая прогрессирует. В ряде случаев физикальные изменения не определяются, но могут выслушиваться мелкопузырчатые хрипы и определяться участки притупления перкуторного звука. В 80% случаев дальнейшее состояние больного улучшается и наступает выздоровление, а в 10—20% болезнь прогрессирует. Развивается острый респираторный дистресс-синдром. Отмечено, что для SARS не характерны реакция корней легких, увеличение медиастинальных лимфатических узлов, выпот в плевральную полость и распад легочной ткани. От SARS погиб один из вирусологов, представитель ВОЗ, итальянец Карло Урбани, умер профессор-патологоанатом из Китая, производивший вскрытие погибшего от SARS жителя Вьетнама. Раньше предполагали, что человек от человека этим заболеванием заразиться не может. Эта точка зрения не подтвердилась. Однако родственники, находившиеся рядом с больными, не заболевали. Значит, для заражения необходим очень тесный контакт с пациентом, особому риску в связи с этим подвергаются врачи, медицинские сестры, технический персонал, проводившие определенные манипуляции на дыхательных путях.
На основании одной лишь клинической картины SARS можно только заподозрить. Важно отметить, что в клинической картине отсутствуют сыпь, полиаденопатия, гепатолиенальный синдром, острый тонзиллит, поражение нервной ткани.
Общий анализ крови выявляет лимфопению, лейкопению, тромбоцитопению. Биохимический анализ крови показывает высокий уровень ЛДГ, АСТ. R-логически у большинства больных обнаруживаются множественные очаги просветления неправильной формы, склонные в дальнейшем к слиянию. Очаги в легочной ткани имеют место у всех пациентов. При клиническом ухудшении очаги поражения быстро увеличиваются. SARS рентгенологически может быть неотличим от других тяжелых форм пневмонии. Используется ПЦР-диагностика. ИФА может быть задействован только для ретроспективного анализа.
При исследовании биопсийного материала обнаруживалась картина интерстициального воспаления с разрушением альвеолярных пневмоцистов. Постмортальные гистологические изменения соответствовали патоморфологической картине респираторного дистресс-синдрома.
При исследовании печени — мелкодисперсная жировая инфильтрация, точечный некроз гепатоцитов, селезенки — обширные поля ишемического некроза.
Врачам и медицинскому персоналу рекомендуется соблюдать правила санитарно-эпидемического режима, работать в перчатках, маске, съемном халате, защитных очках.
Среди мер защиты особое место принадлежит выявлению не только больных, но и контактировавших с ними лиц, людей, прибывших из регионов, признанных очагами этой инфекции, с последующей изоляцией до 10 суток под медицинским наблюдением.
Рекомендациями ВОЗ установлена система взаимодействия с операторами аэропортов и другим персоналом: пассажиры, депортируемые по интернациональным линиям из опасных областей, опрашиваются (предпочтительно работниками здравоохранения) в пункте отправления до прохождения контроля. В ходе опроса следует установить:
- имеются ли у пассажира в настоящее время или отмечались ли по крайней мере в течение последних 48 ч какие-либо симптомы атипичной пневмонии;
- имел ли место контакт с больным, у которого подозревают атипичную пневмонию;
- отмечались ли у них лихорадка или симптомы лихорадки (если они не измеряли температуру).
Лица, в отношении которых имеется подозрение на атипичную пневмонию, должны быть направлены в инфекционную больницу. Люди, у которых отмечается только лихорадка, должны быть отделены от остальных пассажиров, после чего за ними устанавливается медицинское наблюдение.
Если у пассажира, следующего из эпидемиологически неблагополучной зоны, выявляется заболевание, сопровождающееся респираторными синдромами и лихорадкой, рекомендуется:
- по возможности, изолировать его от остальных пассажиров;
- обеспечить его защитной маской;
- все мероприятия следует проводить по схеме, принятой в случае атипичной пневмонии;
- для больного пассажира должен быть выделен отдельный туалет;
- командир самолета должен по радио информировать аэропорт назначения и медицинских работников о том, что прибывает пассажир, у которого подозревается SARS;
- по прибытии больной пассажир должен быть изолирован в аэропорту и направлен в медицинское учреждение.
Если медицинские службы устанавливают, что больной пассажир имеет подозрительные симптомы, все остальные пассажиры направляются в местные медицинские службы для последующего наблюдения.
Если у пассажира имеются симптомы, указывающие на возможность наличия SARS, необходимо выполнить следующие действия.
- Все, контактировавшие с больным, должны быть занесены в отдельный список, в котором указываются:
- пассажиры, сидящие в том же ряду или по меньшей мере в двух рядах впереди или сзади от больного пассажира;
- все, находившиеся на борту самолета;
- любой человек, имевший тесный контакт с больным, обеспечивший уход;
- каждый член экипажа самолета, на борту которого находился больной пассажир.
- Контактировавшие лица должны быть направлены в медицинские учреждения, необходимо указать их фамилии, адреса, детали, касающиеся контакта с больным; за этими пассажирами следует установить наблюдение сроком на 14 дней.
- Контактировавшие с больным лица должны немедленно обращаться к врачу при появлении каких-либо симптомов после прилета в течение 10 дней. Они также должны информировать свое окружение о том, что были в контакте с человеком, предположительно заболевшим SARS.
- Лица, находившиеся в контакте с предполагаемым больным, могут продолжать полет, если у них нет симптомов SARS.
- Если вероятный случай SARS находится под наблюдением одного медицинского пункта, то оттуда должна поступить информация в ближайшие медицинские учреждения, куда могут обратиться контактировавшие с больным лица. В течение 10 дней после контакта за ними ведется наблюдение, ежедневно измеряется температура.
Способов высокоэффективного лечения SARS в настоящее время не существует. Лица с симптомами SARS подлежат лечению в стационаре под постоянным контролем врача и полной изоляции от других пациентов. Из-за тяжести заболевания лечение следует начинать как можно скорее, по симптоматическим показателям, до подтверждения диагноза (см. таблицу 1).
Противовирусные препараты (рибавирин орально или внутривенно). Рибавирин — это пуриновый нуклеозид с широким спектром действия и антивирусной активностью, имеет сходство с гуанозином. Доказана активность этого препарата в отношении большого числа РНК-содержащих вирусов. Из-за относительно высокой токсичности рибавирина его применения следует избегать у лиц с дефектами иммунной системы (новорожденные, люди старше 65 лет, реципиенты органов и костного мозга, ВИЧ-положительные больные), а также у пациентов, проходящих курс терапии с использованием других препаратов — нуклеозидных аналогов (ацикловир, ганцикловир и т. д.).
Антибактериальные препараты. Антибиотики не действуют на коронавирус — этиологический агент SARS, но предотвращают присоединение вторичной бактериальной флоры, а также могут воздействовать на бактерии, вызывающие нетипичные пневмонии невирусного происхождения, эти средства могут использоваться до постановки окончательного диагноза.
Индукторы интерферона, в частности циклоферон, рекомендуются для профилактики и лечения SARS.
Стероидные гормоны орально или внутривенно применяют для снятия воспалительных симптомов и предупреждения отека легкого.
Может назначаться также легочный сурфактант BL.
Комбинированная терапия рибавирином и глюкокортикостероидами основана на положительном клиническом эффекте от их применения. Наилучший результат получен врачами госпиталя в Гонконге при назначении пациентам больших доз комбинированной терапии рибавирином и глюкокортикостероидами.
Наиболее эффективной признана следующая схема лечения больных с подтвержденным и предполагаемым диагнозом тяжелого острого респираторного синдрома.
- Левофлоксацин 500 мг один раз в день в/в или внутрь.
- Или кларитромицин 500 мг два раза в день внутрь + амоксициллин/клавунат 375 мг три раза в день внутрь (детям, беременным, при подозрении на туберкулез).
Комбинации рибавирина и метилпреднизолона назначаются при наличии следующих условий.
- Тотальное или двустороннее поражение легких на рентгенограмме и постоянно высокая температура в течение двух дней.
- Клинические, рентгенологические или лабораторные данные, свидетельствующие об ухудшении состояния.
- Или насыщение крови кислородом менее 95%.
Условие — наличие двух признаков из нижеперечисленных:
- прогрессивное ухудшение клинических симптомов;
- прогрессивное ухудшение рентгенологических данных;
- снижение насыщения крови кислородом;
- длительная лимфопения.
Необходимой терапевтической процедурой при SARS является применение бронходилататоров с помощью небулайзера (альбутерол 0,5 мг через небулайзер совместно с кислородом в объеме 6 л в минуту, четыре раза в день, на протяжении семи дней). В качестве диагностических и лечебных процедур в этом случае рассматриваются также бронхоскопия, эндотрахеальная интубация для проведения искусственной вентиляции легких в случае гипоксемии без признаков левожелудочковой недостаточности.
Несмотря на распространенность коронавирусов, разработка вакцин против инфекций, вызываемых ими, фактически не проводилась. Ни одна из стран не обладает даже ограниченным опытом конструирования и лабораторных испытаний коронавирусных вакцин.
Стратегия создания коронавирусных вакцин должна базироваться на следующих положениях.
Разработка инактивированной вакцины на основе коронавируса SARS или близких к нему изолятов.
Получение субъединичной вакцины с использованием поверхностных антигенов коронавирусов SARS.
Получение рекомбинантов с ослабленной вирулентностью путем генно-инженерного конструирования плазмидных ДНК-вакцин.
В настоящее время в НИИ гриппа РАМН подготовлены базы данных и материалы для конструирования ДНК-вакцины против коронавирусной инфекции, вызванной SARS.
Н. В. Астафьева, кандидат медицинских наук, доцент
Е. Г. Белова, кандидат медицинских наук
МГМСУ, Москва
Что такое острые респираторные заболевания (ОРЗ)
Острые респираторные заболевания — это группа инфекционных заболеваний вирусной, бактериальной, реже иной природы, с преимущественным поражением верхних дыхательный путей и бронхов.
Заболевание также известно как
Заболевание также называется:
- простуда;
- инфекция верхних дыхательных путей;
- острое респираторное вирусное заболевание (ОРВИ).
На английском заболевание называется acute respiratory infections.
Причины
Инфекции верхних дыхательных путей могут быть как вирусными (ОРВИ), так и бактериальными. Для каждого заболевания характерны свои возбудители.
- Назофарингит. Более чем 200 вирусов могут вызывать симптомы простуды: риновирусы (30-50 % от всех случаев простуды), коронавирус, энтеровирусы, включая вирусы Коксаки, ECHO-вирусы и др.
- Фарингит. Чаще всего вызвано следующими вирусами: аденовирус, вирусы гриппа, вирусы Коксаки, вирус Эпштейна — Барр, цитомегаловирус и др. К бактериальным причинам относят стрептококки группы А, С, анаэробные бактерии.
- Риносинусит. Возбудители риносинусита сходны с возбудителями вирусного назофарингита: риновирус, энтеровирус, коронавирус, вирусы гриппа А и B, аденовирус.
Бактериальные возбудители сходны с возбудителями среднего отита: Streptococcus pneumoniae (треть всех случаев у взрослых и детей), Haemophilus influenza (треть всех случаев у взрослых и детей), Moraxella catarrhalis (16 % случаев у взрослых и 8-11 % у детей), Staphylococcus aureus (13% у взрослых, крайне редко у детей);
- Ларинготрахеобронхит — до 80 % всех случаев вызвано вирусами парагриппа 1-го, 2-го или 3-го типа. В случае развития грубого, “лающего” кашля можно заподозрить коклюш — инфекцию, вызванную Bordetella pertussis. Среди прочих возбудителей выделяют Corynebacterium diphtheriae (дифтерия).
Кто в группе риска
Выделяют следующие факторы риска.
- Возраст — дети младше 6 лет в группе высокого риска по передаче и заболеванию ОРЗ, особенно посещающие различные коллективы (школы, детские сады).
- Время года — увеличение случаев ОРЗ у взрослых и детей отмечают осенью и зимой.
- Хроническое воспаление — воспалительные или обструктивные заболевания (аллергический ринит, бронхиальная астма) верхних дыхательных путей способствуют ОРЗ.
- Курение и пассивное курение — табачный дым крайне агрессивен из-за высокой температуры и агрессивных веществ в составе. Он повреждает слизистую оболочку верхних дыхательных путей, что приводит к проникновению инфекционных агентов.
- Иммунодефицит — снижение резистентности иммунитета из-за приема некоторых лекарственных препаратов, ВИЧ-инфекции, иммуносупрессивного лечения после трансплантации приводит к частым продолжительным ОРЗ.
- Носительство возбудителей инфекции — бактерионосители стрептококков группы А подвержены частым ОРВИ.
Как часто встречается
ОРЗ — наиболее часто встречающиеся инфекционные заболевания у детей и взрослых. Это основная причина пропущенных дней на работе или в школе. “ОРЗ” также наиболее частый диагноз острого заболевания на амбулаторном приеме.
Симптомы
Общие симптомы, связанные с поражением верхних дыхательных путей, неспецифичны. К ним относятся:
- чихание;
- головная боль;
- повышение температуры тела — до 38 градусов, реже у взрослых и чаще у детей;
- недомогание, усталость, реже слабость.
Для назофарингита и фарингита характерны:
- затруднение носового дыхания;
- выделения из носа;
- снижение обоняния;
- осиплость голоса;
- першение в горле.
Для риносинусита характерны:
- затруднение носового дыхания;
- выделения из носа;
- постоянная боль в голове;
- снижение обоняния.
Для ларинготрахеобронхита характерны:
- кашель — “лающий”, с выделением незначительного количества мокроты;
- боль при глотании.
Диагностика заболевания
При опросе основные жалобы предъявляются на слабость, утомляемость, лихорадку, боль в горле и затруднение носового дыхания. Часто наблюдается халитоз — неприятный запах изо рта. При осмотре слизистых оболочек носа, глотки отмечается покраснение и отек. При бактериальных инфекциях отмечается увеличение шейных лимфоузлов.
- Общий анализ крови — повышен уровень лимфоцитов при вирусных инфекциях, лейкоциты и нейтрофилы при бактериальных инфекциях, повышено СОЭ.
В большинстве случаев достаточным является общий анализ крови. При необходимости точного определения возбудителя проводят следующие исследования:
- **Серологические **— определение специфических антител в крови. Четырехкратное и более увеличение титра специфических антител свидетельствует об острой инфекции.
- **Молекулярно-биологическое **— выделение генетического материала возбудителя методом ПЦР чаще всего из мазков со слизистых оболочек. Позволяет быстро подтвердить вирусную или бактериальную инфекцию.
- Бактериологический метод — посев диагностического материала применим для бактериальной инфекции, например при стрептококковой или дифтерийной.
Обычно не требуется. Назначаются при подозрении на осложнения заболевания — присоединение вторичной бактериальной инфекции к вирусной.
- Рентгенография органов грудной клетки — при выраженной лихорадке, хрипах в легких для исключения пневмонии. При пневмонии обнаруживают затемнения — инфильтраты в легочной ткани.
- Рентгенография придаточных пазух носа — при непроходящей головной боли следует исследовать пазухи носа. При синусите определяется горизонтальный уровень жидкости в пазухах, при хроническом течении — деформация и истончение стенок синусов.
Лечение
Снижение выраженности симптомов и профилактика осложнений.
- Диета — увеличение объема потребляемой жидкости (вода, чай, компоты). При приеме антибиотиков увеличивают потребление кисломолочных продуктов для поддержания микрофлоры кишечника.
- Физическая активность — при отсутствии лихорадки или системных симптомов следует возвращаться к привычному образу жизни, это ускорит выздоровление.
- Отказ от курения и избегание пассивного курения — после прекращения влияния табачного дыма на слизистую оболочку она быстрее восстанавливается и риск повторных ОРЗ снижается.
Большинство ОРЗ — это самоограничивающиеся (то есть проходящие самостоятельно) вирусные инфекции, при которых не требуется назначение лекарственных препаратов. Специфическая терапия может потребоваться при бактериальных инфекциях с уточненным возбудителем или при гриппе.
- Антибактериальные препараты — только при диагностированной бактериальной инфекции. Применяют различные группы в зависимости от возбудителя, например пенициллины, макролиды при стрептокококковой инфекции, коклюше, бактериальном риносинусите.
- Нестероидные противовоспалительные средства (НПВС) — применяются для снижения температуры при лихорадке.
- Назальные деконгестанты — применяют для уменьшения продукции слизи слизистой оболочкой носа и уменьшения её отека.
Слизистая оболочка носа и околоносовых пазух может стать более раздраженной при сухом воздухе. Следует увлажнять воздух дома, при необходимости использовать солевой раствор для носа, применять теплые маски для лица.
При фарингитах и бронхитах по назначению врача могут проводиться ингаляции с помощью специальных ингаляторов и небулайзеров.
При неосложненном течении заболевания не требуются.
Выздоровление проходит практически у всех пациентов без остаточных явлений. Чаще всего неосложненные острые респираторные вирусные инфекции самостоятельно разрешаются на 4-5-й день от начала заболевания.
Возможные осложнения
- Средний отит — острое воспаление среднего уха. Развитие связано с проникновением вирусов или бактерий из глотки через слуховую трубу в среднее ухо. Среди симптомов — боль в ухе, снижение слуха, лихорадка, желтые или зеленые выделения из носа.
- Бронхообструктивный синдром — ОРЗ может вызвать патологический гипертонус гладкой мускулатуры бронхов и сужение просвета дыхательных путей. Проявляется выраженной одышкой, затрудненным выдохом, цианозом (синюшностью) или бледностью кожи. Это жизнеугрожающее состояние, требующее экстренной медицинской помощи.
- Острый синусит — воспаление околоносовых пазух возникает при затяжном течении ОРЗ.
- Другие вторичные инфекции — при длительном течении ОРЗ на фоне ослабленного иммунитета могут развиться вторичные заболевания — бронхит, бронхиолит, пневмония.
Профилактика
Специфической профилактики ОРЗ не существует в силу большого количества инфекционных возбудителей. Следует придерживаться ряда правил для снижения риска ОРЗ в целом:
Избегание контакта с больными ОРЗ — ограничить посещение общественных мест, образовательных учреждений для детей, болеющих ОРЗ, во время острых симптомов ОРЗ;
Гигиена — мытье рук не менее 20 секунд. Следует мыть руки перед приемом пищи, после посещения туалета, после кашля и чихания.
Личные предметы — важно не передавать предметы личного обихода (посуда, полотенца) в пользование другим людям, предотвращая возможную передачу возбудителей инфекции.
Повышение потребления витамина С с пищей (цитрусовые, красный перец, облепиха и др.) либо с витаминными препаратами — это доказанный метод профилактики простудных заболеваний.
Вакцинация против гриппа — большую часть ОРЗ составляет грипп. При своевременной вакцинации против гриппа формируется эффективный иммунитет.
Прогноз
Прогноз благоприятный. Выздоровление в среднем — через 7-10 дней от начала заболевания, без остаточных явлений. При сниженном иммунном ответе при первых симптомах ОРЗ, при тяжелом течении ОРЗ или развитии осложнений следует обратиться к врачу.
Читайте также:


