Что такое скрининг цитомегаловирусной инфекции
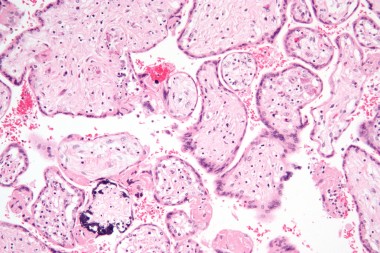
В статье проанализированы опубликованные данные по вопросам адекватной диагностики антенатальной и постнатальной цитомегаловирусной инфекции (ЦМВИ), а также лечению острых ЦМВИ у беременной, плода и новорожденного. Представлены отечественные клинические р
The article gives analysis of the data on the issues of relevance of diagnostics of antenatal and postnatal cytomegaloviral infection (CMVI), as well as treatment of acute CMVI in the pregnant, fetus and newborns. National clinical guidelines on diagnostics and treatment of congenital CMVI developed by the Russian Association of antenatal medicine in 2016, were presented; as well as the first unofficial international guidelines on the issues of diagnostics and treatment of congenital CMVI.
Цитомегаловирус (ЦМВ) — чрезвычайно распространенный вирус, поражающий людей всех возрастов и формирующий пожизненную персистенцию в организме инфицированного человека. Считается, что в большинстве случаев персистенция начинается в ранние годы жизни и протекает латентно, не оказывая выраженного патологического влияния на состояние здоровья инфицированного. С другой стороны, доказано, что персистенция вируса может сопровождаться хроническим воспалением, формировать разнообразные многочисленные иммунные дисфункции и определять развитие вторичных иммунных, аутоиммунных и дегенеративных нарушений. Различного рода иммунокомпрометации могут приводить к рецидивам размножения вируса и многообразным клиническим проявлениям с поражением любых органов и систем в любом возрасте.
Особое значение имеют врожденные инфекции детей, которые отличаются высоким риском развития тяжелых генерализованных форм и инвалидизирующих исходов заболевания, таких как потеря слуха, зрения, умственная отсталость, микроцефалия, судорожный синдром и пр. Такие пожизненные проблемы со здоровьем развиваются примерно у каждого пятого ребенка с врожденной цитомегаловирусной инфекцией (ЦМВИ), что определяет потребность в своевременном пренатальном выявлении беременных и плодов с высоким риском развития врожденной ЦМВИ и ранней диагностике и лечении инфекций у новорожденных.
Теоретические дискуссии по вопросам адекватной диагностики антенатальной и постнатальной ЦМВИ, а также лечению острых ЦМВИ у беременной, плода и новорожденного продолжаются с 1990-х гг., но отсутствие единых руководящих принципов затрудняет практическую работу врачей. Российской ассоциацией специалистов перинатальной медицины в 2016 г. выработаны отечественные клинические рекомендации по диагностике и лечению врожденной ЦМВИ. Созданная в рамках 5-й Международной конференции по ЦМВИ (Брисбен, Австралия, 19 апреля 2015) международная группа экспертов на основе консенсусных дискуссий и обзора литературы выработала первые неофициальные международные рекомендации по вопросам диагностики и лечения врожденной ЦМВИ, которые опубликованы в Lancet Infect Dis в марте 2017. Все эти рекомендации будут нуждаться в постоянном обновлении по мере поступления дополнительных данных.
ЦМВ — двухцепочечный ДНК-вирус, член семейства герпес-вирусов (β-герпесвирус человека). Синтез вирусного генома ДНК происходит в ядре клетки-хозяина. Исследования последних лет подтверждают гипотезу о том, что штаммы ЦМВ могут варьировать в их вирулентности, тропизме и патогенном потенциале, который, в свою очередь, вероятно, связан с генетической изменчивостью ключевых для патогенеза генов. Внешняя оболочка вируса содержит множественные гликопротеины, кодируемые вирусом. Гликопротеин B и гликопротеин H, по-видимому, являются основными факторами для формирования гуморального иммунитета — антитела к ним способны нейтрализовать вирус. Эти гликопротеины используют сегодня при разработке анти-ЦМВ-вакцин [3].
Вирус распространяется различными способами: через продукты крови (переливание, трансплантация органов), грудное вскармливание, пролиферацию в местах контактов (кожа, любые слизистые оболочки), перинатально и половым путем. ЦМВИ может протекать в виде первичной инфекции ранее неинфицированных (серонегативных) пациентов, реинфекции или реактивации у инфицированных (серопозитивных) людей; может вызывать острое, латентное и хроническое течение врожденных или приобретенных форм болезни [4].
При острой ЦМВ-инфекции могут поражаться практически все типы клеток человеческого организма — эндотелиальные клетки, эпителиальные клетки, клетки гладкой мускулатуры, фибробласты, нейронные клетки, гепатоциты, трофобласты, моноциты/макрофаги, дендритные клетки и пр. Все типы клеток поражаются и в мозге: нейроны, астроциты, клетки эпендимы, выстилающие желудочки, макроглия, эндотелий капилляров, оболочек, микроглия, сплетения сосудистой оболочки, дендриты и аксоны — т. е. вирус в мозге не имеет избирательной клеточной цели, что объясняет многообразие клинических форм поражения нервной системы у больных [5].
Считается, что ЦМВ реплицируется в эндотелиальных клетках с низкой скоростью, вызывая преимущественно подострые инфекции, однако истинная скорость репликации вируса в клетках определяется эффективностью цитотоксического Т-клеточного иммунитета и степенью иммуносупрессии хозяина. Так, например, на моделях ЦМВИ у животных продемонстрировано, что отсутствие CD4 Т-клеток сопровождалось более тяжелым и стремительным заболеванием ЦМВИ. Известно также, что ВИЧ-инфицированные новорожденные имеют очень высокую частоту врожденной ЦМВИ с высоким риском смерти, неврологических дефектов и прогрессии ВИЧ-инфекции [6–7].
Особое свойство ЦМВИ — способность вызывать депрессию практически всех звеньев иммунитета, резко угнетать продукцию интерферонов (ИНФ), в первую очередь ИНФ-α. Внедрение ЦМВ приводит к иммунной перестройке в виде снижения реакции лимфоцитов на вирусы в связи с угнетением экспрессии антигена макрофагами, подавлением пролиферативной активности лимфоцитов (что коррелирует с тяжестью болезни), угнетением фагоцитарной активности и завершенности фагоцитоза [7].
Доказано, что и первичные и латентные ЦМВИ сами могут индуцировать хронические воспалительные системные реакции с устойчивой иммунной активацией, запускать и поддерживать аутоиммунные процессы, усиливать аллореактивность Т-клеток после трансплантации и, возможно, участвовать в комплексе причин повышения частоты нейродегенеративных состояний с возрастом человека (Jones R. P. The debility cascade in neurological degenerative disease). Установлено также, что ЦМВ-индуцированные иммунные изменения в пожилом возрасте могут отвечать, например, за замедленную элиминацию вируса гриппа из легких, сниженный поствакцинальный иммунитет на гриппозные вакцины, измененную реакцию организма на терапию интерферонами [8].
Многие годы риск развития врожденных инфекций плода ассоциировали преимущественно с первичной инфекцией матери, однако к настоящему моменту не вызывает сомнения, что большая доля врожденных ЦМВИ (до 75%) встречается в условиях рецидивирующей во время беременности материнской инфекции. Допускаются также и экзогенные реинфекции с новыми штаммами ЦМВ — доказательства основываются на молекулярных данных, подтверждающих получение нового штамма вируса.
Вместе с тем степень риска вертикального инфицирования плода в условиях первичной инфекции матери рассматривают по-прежнему как чрезвычайно высокую — в 30–50% случаев острой первичной инфекции беременной развивается врожденная инфекция ребенка. Показано, что ранее существовавший материнский иммунитет хоть и не гарантирует полной защиты, тем не менее обеспечивает снижение риска врожденной ЦМВИ при следующих беременностях на 69% [9].
Недавними исследованиями установлено, что ЦМВ может поражать амниотическую мембрану, ухудшая цитотрофобласт-индуцированный лимфангиогенез и ремоделирование сосудов в плаценте и задерживая правильное развитие клеток — предшественников трофобласта, одновременно вызывает врожденную провоспалительную иммунную реакцию. Это приводит к гипоксии плода, задержке внутриутробного развития и возможным последующим гипоксическим повреждениям головного мозга. Степень поражения плода определяется сроками антенатального инфицирования и вирусной нагрузкой в размножающихся клетках — чем меньше гестационный возраст, тем более выражена альтерация (разрушение) тканей с формированием пороков развития [10]. Особенно быстро ЦМВ достигает максимума в астроцитарных и глиальных клетках, при этом максимальная экспрессия вируса найдена в глиальных клетках развивающегося мозга мышат (что объясняет микрогирию, микроцефалию и другие пороки ЦМВ-инфицированного мозга детей). По мере увеличения срока гестации в клинической картине инфекционного заболевания плода преобладают симптомы системного воспаления с выраженной пролиферацией и экссудацией. У 1/3 умерших от ЦМВИ новорожденных (из них 60% — недоношенные) при морфологическом исследовании выявляют различные пороки развития. У 43% — признаки генерализованной внутриутробной инфекции с геморрагическими и ишемическими инфарктами (в том числе в головном и спинном мозге) [11].
Способность вируса реплицироваться в любых клетках человеческого организма определяет многообразие клинических форм болезни; ЦМВ может вызывать как генерализованные инфекции, так и поражения отдельных органов: печени, головного мозга, сердца, легких, мочеполовых органов, желудочно-кишечного тракта и др.
У беременных острая первичная ЦМВИ протекает чаще бессимптомно (25–50%) или малосимптомно — с неспецифическими проявлениями (обычно лихорадка, астения и головная боль).
Как первичная, так и рецидивирующая ЦМВИ матери может стать причиной антенатальных ультразвуковых признаков поражения плода в результате трансплацентарной инфекции. Самые частые УЗИ-признаки: задержка роста плода, вентрикуломегалия, микроцефалия, перивентрикулярная гиперэхогенность, кальцификаты в мозге, плевральный выпот или асцит, гепатоспленомегалия, гиперэхогенный кишечник и мекониальный илеус и др. Эти УЗИ-аномалии эмбриона прогнозируют тяжелую генерализованную манифестную врожденную ЦМВИ новорожденного с высоким риском формирования инвалидизирующих исходов болезни и смерти. Поэтому первичная острая ЦМВИ во время беременности может являться показанием к ее искусственному прерыванию. Установлено, что около 4% детей с антенатальной ЦМВИ умрут в утробе матери или вскоре после рождения, среди остальных около 60% будут иметь когнитивные дефекты, нейросенсорную потерю слуха и другие неврологические и прочие проблемы [11–12].
Сегодня установлено также, что нейросенсорная тугоухость является прогрессирующим заболеванием и может формироваться в течение 5–6 лет жизни даже у детей, родившихся с бессимптомной ЦМВИ (это связывают с многолетней репликацией ЦМВ в перилимфе), что требует соответствующей длительности наблюдения ребенка.
При инфицировании в поздние сроки гестации ЦМВИ у новорожденного может проявляться и как генерализованная инфекция, и как поражение отдельных органов с нетяжелыми транзиторными симптомами болезни, например, умеренной гепатомегалией, изолированным снижением количества тромбоцитов или повышенным уровнем аланинаминотрансферазы. Возможна и клинически бессимптомная ЦМВИ с изолированной нейросенсорной тугоухостью.
У 10% всех новорожденных в течение первого месяца жизни возникают инфекционные заболевания в результате в основном семейных контактов, в том числе грудного вскармливания. Экскреция ЦМВ с грудным молоком в течение первых недель после родов бывает низкой, достигает максимума к 4–8 неделям, завершается к 9–12 неделям. Считается, что риск трансмиссии вируса коррелирует с вирусной нагрузкой в молоке, передача максимальна при высокой экскреции. У доношенных детей в результате инфицирования ЦМВ через молоко матери формируется, как правило, субклиническое течение инфекции без остаточных явлений; в клинической картине более вероятно развитие энтероколита и транзиторного холестатического гепатита с минимальным цитолизом. Недоношенные дети (вес
И. Я. Извекова 1 , доктор медицинских наук, профессор
М. А. Михайленко
Е. И. Краснова, доктор медицинских наук, профессор
ФГБОУ ВО НГМУ МЗ РФ, Новосибирск
Цитомегаловирусная инфекция в практике врача: современный алгоритм диагностики и лечения/ И. Я. Извекова, М. А. Михайленко, Е. И. Краснова
Для цитирования: Лечащий врач № 4/2018; Номера страниц в выпуске: 90-95
Теги: новорожденные, беременность, инфекция, персистирование

Цитомегаловирусная инфекция у беременных — это клинически манифестное или латентно протекающее инфекционное заболевание, вызванное цитомегаловирусом, возникшее до зачатия или во время гестации. Проявляется гипертермией, катаральными симптомами, шейным и подчелюстным лимфаденитом, сиалоаденитом, общей интоксикацией, беловато-голубыми белями, реже — гепатомегалией, спленомегалией, генерализованной лимфаденопатией. Диагностируется с помощью серологических и молекулярных лабораторных методов. Лечение проводится специфическим человеческим иммуноглобулином, рекомбинантным альфа-2-интерфероном, при тяжелом течении — синтетическими аналогами нуклеозидов.
МКБ-10
Общие сведения
Цитомегаловирусная инфекция (цитомегалия, ЦМВИ) — одно из наиболее распространенных инфекционных заболеваний, внутриутробно поражающих плод и вызывающих различные врожденные аномалии. В зависимости от региона антитела к цитомегаловирусу определяются у 40-98% пациенток репродуктивного возраста. Цитомегалия чаще встречается в группах населения с низким уровнем социального и экономического развития. В России серопозитивными к ЦМВИ являются до 90% женщин, инфицированность среди беременных старше 30 лет достигает 97-98%. В европейских странах врожденная цитомегалия выявляется с частотой 3-5 случаев на 1000 родов, в других государствах этот показатель составляет от 0,2 до 2,2%.

Причины
Заболевание вызывается крупным ДНК-содержащим цитомегаловирусом (ЦМВ), принадлежащим к семейству герпес-вирусов. Специалисты выделяют три штамма возбудителя, каждый из которых может самостоятельно инфицировать организм одного и того же человека. Заражение происходит до зачатия либо во время беременности. Вирусы пожизненно персистируют в организме женщины, поражая практически все виды тканей. Часть инфекционистов считает ЦМВ условно-патогенным микроорганизмом, клинически значимая реактивация которого наблюдается только при значительном угнетении иммунитета.
Усиление патогенности цитомегаловируса в гестационном периоде связано с физиологической иммуносупрессией, защищающей генетически чужеродный плод от отторжения. Под влиянием эстрогенов, прогестерона, кортизола у беременной уменьшается абсолютное и относительное количество Т-лимфоцитов, непосредственно участвующих в элиминации вирусов и поврежденных клеток, снижается их цитотоксичность. В результате ускоряется репликация цитомегаловирусов, они быстрее распространяются по организму и при недостаточном уровне защитных антител преодолевают плацентарный барьер.
Патогенез
Особенностью цитомегаловирусной инфекции является множественность путей заражения. Вирус распространяется аэрогенным, контактным, фекально-оральным, гемотрансфузионным, половым, вертикальным способами, в том числе трансплацентарно от беременной к плоду. Из-за сравнительно низкой вирулентности для инфицирования важен тесный контакт с зараженным. Возбудитель ЦМВИ определяется практически во всех биологических средах: слюне, крови, моче, слезной жидкости, ликворе, грудном молоке, цервикальном, вагинальном, уретральном секрете, сперме, слизи из прямой кишки, околоплодных водах.
После попадания в организм цитомегаловирусы адсорбируются на поверхности клеток, проникают в них, проходят полный цикл репликации ДНК, после чего сформированные вирионы распространяются на соседние клетки, с кровью разносятся по организму. Наиболее чувствителен к вирионам протоковый эпителий слюнных желез, в первую очередь околоушных, других экзокринных желез.
После лимфогенной и гематогенной генерализации обычно наступает фаза непродуктивной инфекции (скрытого носительства) с длительным сохранением вирусной частицы внутри зараженной клетки и передачей при делении дочерним клеткам. У женщин с нормальным иммунитетом клиническая манифестация не происходит, заболевание сразу приобретает характер носительства. Цитомегаловирус может длительное время персистировать в неактивной форме в чувствительных клетках. Проникновение ЦМВ в лимфоциты и мононуклеары обеспечивает его защиту от противовирусных антител.
При падении иммунитета у беременных возможна реактивация цитомегаловирусной инфекции с разрушением ядер клеток, в которых персистировал вирус, гематогенной диссеминацией, поражением железистых органов, развитием васкулитов, индукцией специфического цитомегалического метаморфоза клеток разных тканей. При гестации вирусы из межворсинчатого пространства проникают через плаценту и гематогенно инфицируют плод. Установлено, что ЦМВ способен повреждать мембрану трофобласта.
Классификация
Систематизация основных форм цитомегаловирусной инфекции у беременных проводится с учетом выраженности клинической картины и времени манифестации патологического процесса. Такой подход наиболее оправдан с точки зрения прогнозирования возможных осложнений заболевания и выбора оптимальной тактики ведения беременности. Специалисты в сфере акушерства и гинекологии, инфекционных болезней различают следующие варианты инфекции:
- Первично-манифестнаяЦМВИ. Самый неблагоприятный вариант течения патологии. Возникает в результате первичного инфицирования беременной, у которой отсутствуют специфические IgG. Отличается высокой вероятностью трансплацентарного переноса вируса (до 30-75%) и внутриутробного поражения плода. В период гестации выявляется не более чем у 4% пациенток. При заражении с острой симптоматикой в I триместре рекомендован аборт.
- Носительство. Наиболее частая форма цитомегаловирусной болезни у беременных. Носительницами являются женщины, у которых до зачатия была активная форма заболевания или инфекция на фоне сильного иммунитета сразу перешла в непродуктивную фазу. Иммуноглобулины G, циркулирующие в крови пациентки, защищают плод от заражения ЦМВ. При исключении иммуносупрессорных воздействий риск патологического течения гестации минимален.
- Реактивация латентной инфекции. При значительном снижении иммунитета у носительниц цитомегаловируса развивается характерная клиническая картина. Заболевание в той или иной степени обостряется у 40-50% серопозитивных беременных. В 0,15-0,36% случаев вирус передается трансплацентарно ребенку. Наибольший риск врожденных аномалий наблюдается при обострении цитомегаловирусной болезни на 7-12 неделях гестационного срока.
Симптомы ЦМВИ у беременных
При латентном носительстве клиническая симптоматика отсутствует. У 4-5% беременных с ЦМВИ отмечается типичная первичная острая или реактивированная латентная инфекция с жалобами на слизистые выделения из носа, повышением температуры до 38-40°С, увеличением и болезненностью подчелюстных, шейных лимфатических узлов, околоушных слюнных желез. Обычно выражена общая интоксикация — слабость, разбитость, быстрая утомляемость, сонливость, головная боль, тошнота.
Возможны беловато-голубые влагалищные выделения. При существенном снижении иммунитета определяется увеличение печени, селезенки с появлением тяжести, дискомфорта, распирания в правом и левом подреберьях, генерализованное увеличение лимфоузлов. Длительность острой фазы, как правило, составляет до 2-3 недель.
Осложнения
Осложненное течение гестации наблюдается преимущественно при острой или реактивированной инфекции. У таких пациенток чаще возникают спонтанные выкидыши, связанные с тяжелыми эмбрио- и фетопатиями, преждевременные роды, вызванные гипертонусом матки, замершие беременности, мертворождение. Из-за повреждения мембраны трофобласта ЦМВИ может осложниться приращением плаценты, гипертрофией и ранним старением плацентарной ткани, фетоплацентарной недостаточностью, внутриутробной гипоксией и задержкой развития плода.
Во время родов возможна преждевременная отслойка плаценты, массивная кровопотеря из-за атонического кровотечения. В послеродовом периоде отмечаются латентные эндометриты. В последующем повышается вероятность развития дисменореи.
При острой первичной цитомегаловирусной болезни существенно возрастает риск трансплацентарного инфицирования плода и развития многоводия. Дети зачастую рождаются недоношенными, с низкой малой тела. Особенно опасно заражение ЦМВ в 1-м триместре, часто вызывающее микроцефалию, хориоретинит, нейросенсорную тугоухость, другие аномалии развития.
Врожденная цитомегалия после внутриутробного инфицирования может протекать бессимптомно, проявляться тяжело протекающими манифестными формами или в виде последствий поражения отдельных органов (гепатомегалии, затяжной желтухи, нарушений сосания и глотания, стойкого снижения мышечного тонуса, тремора, анемии, тромбоцитопении, отставания в умственном и моторном развитии, пневмонии, миокардита, панкреатита, колита, нефрита). Отдаленными последствиями ЦМВИ у детей являются слепота, глухота, речевые нарушения, проявляющиеся на 2-5-м году жизни.
У беременных со значительной иммуносупрессией ЦМВИ протекает тяжелее, экстрагенитальные осложнения выявляются чаще. Неблагоприятными формами заболевания считаются цитомегаловирусные поражения легких (интерстициальная пневмония), мозга (менингит, энцефалит), периферической нервной системы (миелит, полирадикулоневрит), сердца (миокардит, перикардит), кроветворения (тромбоцитопения, гемолитическая анемия). Прямая угроза для жизни беременной возникает при быстрой генерализации инфекции с развитием сепсиса, инфекционно-токсического шока, ДВС-синдрома.
Диагностика
Сложность своевременного выявления ЦМВИ связана с отсутствием симптоматики у большинства беременных и полиморфностью клинической картины при манифестации. Учитывая повышенный риск перинатального заражения ребенка цитомегаловирусной инфекцией, в качестве скрининга рекомендовано проведение анализа на TORCH-комплекс. Ведущими методами диагностики являются лабораторные анализы, позволяющие верифицировать инфекционного агента, обнаружить серологические маркеры и определить остроту процесса. План обследования пациенток с подозрением на цитомегалию включает такие исследования, как:
1. Методы диагностики
Для определения активности ЦМВИ используются вирусологические и молекулярные методы диагностики, а также выявление с помощью моноклональных антител антигенов ЦМВ, экспрессированных в клетках крови во время репликации. Для обнаружения маркеров специфического анти-ЦМВ иммунного ответа в последние годы наиболее часто исползуют иммуноферментный анализ (ИФА).
Вирусологическое исследование с определением цитопатического эффекта является “золотым стандартом диагностики” вирусных инфекции (В.И. Покровский, O.K. Позднеев, 1998). Однако из-за трудоемкости и длительности исследования, а также вследствие появления в настоящее время новых прогрессивных методик классическое вирусологическое исследование в практическом здравоохранении используется все реже.’
Выявления генома ЦМВ при помощи ДНК-гибридизации и по-лимеразной цепной реакции (ПЦР) — является в настоящее время наиболее признанным методом диагностики. Следует отметить, что для определения клинически значимой репликации ЦМВ важно происхождение взятого для обследования образца (М.С. Долгих, 1997). Считается, что в качестве материала для исследования должна использоваться кровь, т.к. именно обнаружение в крови самого возбудителя (вирусемия), или его антигенов (антигенемия), или его генома (ДНК-емия) достоверно указывают на клинически значимую активность репликации ЦМВ (М.Р. Landini, 1993; D.O. White, 1994; G. Germa, 1995 и др.) .
Серологическое обследование. Наиболее принятым среди всех серологических тестов, используемых для диагностики ЦМВИ, является иммуноферментный анализ (ИФА). При помощи серологических методов исследования выявляют анти-ЦМВ-АТ IgM и анти-ЦМВ-АТ IgG, являющиеся маркерами специфического иммунного ответа на ЦМВ. Выявление анти-ЦМВ-АТ IgM свидетельствует об активной ЦМВИ, чаще — первичной. Обнаружение только анти-ЦМВ-АТ IgG не позволяет охарактеризовать период заболевания. Антитела данного класса, появляясь вслед за IgM в острой фазе инфекционного процесса, продолжают синтезироваться и после выздоровления в течение длительного времени. При ИФА с параллельным определением авидности AT серологическое обследование может существенно дополнить результаты вирусологических и молекулярных методов диагностики ЦМВИ (Н.А. Коровина, А.Л. Заплатников, 1999). Определение авидности анти-ЦМВ-АТ IgG повышает диагностическую ценность метода (Blackburn et al., 1991). Авидность AT в течение иммунного процесса постепенно повышается (Eisen et al., 1964). По степени авидности IgG можно косвенно охарактеризовать период и остроту инфекционного процесса (Eisen et al., 1964; Siskind et al., 1969 и др.): выявление низкоавидных анти-ЦМВ-АТ IgG свидетельствует о текущей или
К модифицированным методам вирусологического исследования относят т.н. быстрый культуральный метод (shell vial assay). При этом после непродолжительного культивирования культуры клеток, в которую был внесен материал от обследуемого, проводится определение ранних антигенов ЦМВ с помощью моноклональных антител (Н.Е.Макарова и соавт., 1996: М.Р. Landini, 1993).
Изучается возможность использования методики выявления непосредственно в клетках периферической крови тех антигенов ЦМВ, которые обнаруживаются только в период репликации вируса. В качестве таких антигенов рассматриваются белок вирусного тегумента — фосфопротеин рр65 (ppUL83) и главный белок сверхранней фазы репликации IE1 (UL123) (А.Р. Berg et al., 1989; Т.Н. The et al., 1993; Т. Meyer et al., 1994).
недавно перенесенной ЦМВИ, а обнаружение высокоавидных антител позволяет исключить активную фазу заболевания (N.К.Blackburn et al., 1991;
B.Lafacga et al., 1997).
2. Принципы лабораторной диагностики ЦМВИ
Лабораторная диагностика должна основываться на применении комплекса методов, включающих не только верификацию этиологического агента (идентификация самого возбудителя, его генома или антигенов) и обнаружение серологических маркеров иммунного ответа (специфические антитела), но и определение остроты инфекционного процесса (изучение активности репликации вируса и раздельное определение анти-ЦМВ-АТ классов IgM и IgG с их авидностью) (табл.3). При этом для получения достоверных результатов и правильной их трактовки должны соблюдаться следующие правила:
• Серологическое обследование должно проводиться до введения препаратов крови (плазма, иммуноглобулины и др.);
• Серологическое обследование новорожденных и детей первых месяцев жизни должно проводиться с одновременным серологическим обследованием матерей (для уточнения генеза иммуноглобулинов -“материнские” или “собственные”);
• Серологическое обследование должно проводиться методом “парных сывороток” с интервалом 14-21 день, одним и тем же методом в одном и том же диагностическом учреждении;
• Оценка результатов серологических исследований должна проводитья с учетом возможных особенностей характера и фазы иммунного ответа;
Лабораторные критерии активности ЦМВИ
1. Маркеры активной репликации ЦМВ:
Антигенемия (рр 65 (UL83) и др.);
2. Иммунологические маркеры активной ЦМВИ:
Сероконверсия (выявление анти-ЦМВ-IgM и/или низкоавидных анти-ЦМВ-IgG у ранее серонегативных лиц);
4-х кратное и выше нарастание титров анти-ЦМВ-IgG в “парных сыворотках”.
Особо следует подчеркнуть, что сероконверсия (появление специфических AT у ранее серонегативного пациента) появляется позже клинических проявлений инфекции и выявления прямых маркеров репликации вируса (виремии, ДНК-емии или АГ-емии). Целесообразно также отметить, что у некоторых детей с врожденной ЦМВИ из-за развития иммунологической толерантности к АГ вируса цитомегалии возможен неадекватный специфический анти-ЦМВ иммунный ответ (инфицирование ЦМВ не сопровождается эффективным синтезом анти-ЦМВ-АТ).
Первичная ЦМВИ в период беременности возможна только среди женщин, серонегативных к ЦМВ. При этом у беременных с адекватным иммунным ответом, в основном, отмечается бессимптомное течение инфекции либо легкий катар верхних дыхательных путей. Значительно реже, как правило, на фоне иммунодефицитных состояний, выявляются клинически манифестные формы ЦМВИ в виде мононуклеозоподобного синдрома и/или гепатита. Следует отметить, что, независимо от клинических вариантов заболевания, при первичной ЦМВИ выявляются прямые (вире-мия, ДНК-емия или АГ-емия) и косвенные (анти-ЦМВ-АТ IgM и/или низ-коавидные анти-ЦМВ-АТ IgG) лабораторные маркеры активной репликации вируса цитомегалии.
Под реактивацией ЦМВИ подразумевают период активной репликации вируса при персистирующем течении заболевания у ранее серопо-зитивных лиц (т.е. у ранее инфицированных). Следует отметить, что общедоступные лабораторные методики не позволяют дифференцировать непосредственно реактивацию латентно-персистирующей ЦМВИ, реинфекцию и суперинфекцию другим штаммом вируса цитомегалии.
Клинически реактивация ЦМВИ чаще протекает бессимптомно, либо проявляется в виде иннапарантных форм, напоминающих легкое течение ОРВИ (субфебрилитет, ринофарингит, кашель, озноб, быстрая утомляемость и др.). Значительно реже встречаются мононуклеозоподобный синдром или поражение внутренних органов. Лабораторными критериями реативации ЦМВИ являются обнаружение в крови самого вируса (виремия), или его генома (ДНК-емия), или его антигенов (АГ-емия), наряду с выявлением серологических маркеров (анти-ЦМВ-АТ класса IgM и/или низкоавидных анти-ЦМВ-АТ класса IgG) у ранее серопозитивных женщин.
Следует подчеркнуть, что лабораторное подтверждение реактивации ЦМВИ в период беременности не может основываться только на выявлении повышенных титров анти-ЦМВ-АТ класса IgG. Изолированное выявление у беременной высокого уровня анти-ЦМВ-АТ класса IgG, может быть проявлением поликлональной активации анамнестического иммунитета у серопозитивной женщины. Поэтому диагностическое значение определения специфических AT в период беременности имеет крайне низкую роль, если оно проводится изолированно, без одновременного уточнения индекса авидности специфических AT и, главное (!), — без выявления прямых маркеров репликации вируса (виремии, ДНК-емии, АГ-емии).
Таким образом, среди беременных женщин целесообразно выделять группу высокого риска по внутриутробной передаче вируса цитомегалии плоду и развитию врожденной ЦМВИ. В эту группу должны быть включены женщины, переносящие в период беременности первичную или вторичную ЦМВИ. При этом самое пристальное внимание следует уделять женщинам, которые ранее были серонегативны и во время беременности перенесли первичную ЦМВ инфекцию. Поскольку клинические проявления ЦМВИ, за исключением редких случаев, минимальные и могут быть расценены как банальное ОРЗ, то важную роль в своевременной диагностике заболевания играет адекватное лабораторное исследование и правильная трактовка полученных результатов (табл. 4).
Риск инфицирования плода и лабораторные критерии диагностики различных вариантов течения ЦМВИ в период беременности
Форма инфекции в период беременности
Риск инфициро-вання плода
Нарастают IgG, возможно появление IgM
IgM, постепенное нарастание низкоавидных IgG в “парных сыворотках”
В случаях невозможности проведения полноценного комплекса лабораторных исследований для подтверждения этиологии заболевания целесообразно в группу риска включать беременных, переносящих мононуклеозоподобное заболевание, а также женщин, имеющих отягощенный акушерско-гинекологический анамнез (выкидыши, мертворождения, смерть детей от внутриутробных инфекций и т.д.).
Женщины с высоким риском внутриутробной передачи ЦМВИ:
1. Переносящие первичную ЦМВИ в период беременности.
Обязательные критерии диагностики: Маркеры активной репликации ЦМВ (виремия или АГ-емия, или ДНК-емия) и иммунологические маркеры активности инфекционного процесса (в меньшей степени) — сероконверсия — у ранее серонегативных женщин даже при бессимптомном течении заболевания.
2. Переносящие вторичную ЦМВИ в период беременности.
Обязательные критерии диагностики: Маркеры активной репликации ЦМВ (виремия или АГ-емия, или ДНК-емия) и, в меньшей степени, иммунологические маркеры активности инфекционного процесса (возможное появление анти-ЦМВ-АТ IgM, нарастание концентрации низкоавидных анти-ЦМВ-АТ IgG в “парных сыворотках”) у ранее серопозитивных женщин даже при бессимптомном течении заболевания.
3. Переносящие в период беременности мононуклеозоподобные заболевания, даже в тех случаях, когда отсутствуют возможности лабора торного обследования на ЦМВИ.
Абсолютным критерием для включения в группу высокого риска по внутриутробному инфицированию плода вирусом цитомегалии является обнаружение у женщины во время беременности маркеров активной репликации ЦМВ (виремия, АГ-емия, ДНК-емия), даже при бессимптомном течении у нее ЦМВИ.
В настоящее время единой тактики по ведению беременных, переносящих ЦМВИ, нет. Лечение беременных с ЦМВИ также не разработано. Следует отметить, что беременность является официальным противопоказанием для применения ганцикловира и фоскарнета — эффективных анти-ЦМВ виростатических препаратов. Для снижения риска инфицирования плода при первичной ЦМВИ в период беременности может быть эффективным введение женщине специфического анти-ЦМВ-иммуноглобулина для внутривенного введения (Цитотект). Обсуждаются вопросы о возможности терапии ЦМВИ в период беременности препаратами интерфе-ронов и другими иммуномодуляторами разных групп, однако, с позиций “доказательной медицины” убедительных данных об эффективности и безопасности данных методов лечения до настоящего времени не получено. Изучаются вопросы разработки эффективной ЦМВ-вакцины для иммунизации серонегативных женщин детородного возраста.
3. Критерии диагностики внутриутробной ЦМВИ
Обследованию на ЦМВИ подлежат дети, имеющие симптоматику врожденной инфекции, а также без клинических признаков TORCH-синдрома, если они рождены женщинами из группы риска по внутриутробной передаче ЦМВ.
У новорожденных детей в раннем неонатальном периоде при подозрении на ЦМВИ (клинико-анамнестические данные) следует проводить идентификацию возбудителя любым из доступных методов (вирусологическим, ПЦР или выявление АГ вируса). В последние годы для детекции возбудителя все чаще используется ПЦР. Материалом при этом может служить любая биологическая среда организма (пуповинная кровь, слюна, моча, смывы трахеи, ротоглотки, мазки с конъюнктивы, из уретры и т.д). Однако только в том случае, когда у новорожденных геном ЦМВ обнаруживается в крови и ликворе, это можно трактовать как признак активного периода внутриутробной ЦМВИ. Если ДНК вируса обнаруживается в клетках других биологических сред, то однозначную оценку периоду заболевания дать нельзя. В данном случае необходима оценка характера иммунного ответа на АГ возбудителя.
Для уточнения остроты процесса показано серологическое исследование методом ИФА с количественным определением анти-ЦМВ-АТ классов М и G. Обязательно повторное исследование уровней (титров) специфических антител в динамике через 3—4 нед. (“парные сыворотки”) в сопоставлении с результатами серологического обследования матери.
Выявление AT класса IgM в пуповинной крови, а также в крови ребенка первых недель жизни является одним из важных критериев диагностики внутриутробной ЦМВ-инфекции (Н.М. Чаплыгина, В.Я. Кицак. 1996). Подтверждением активного периода врожденной ЦМВИ служит также выявление, наряду с анти-ЦМВ IgM, низкоавидных анти-ЦМВ-IgG с нарастанием их титров в динамике.
Особо следует отметить, что выявление антицитомегаловирусных иммуноглобулинов G в сыворотке крови новорожденного без сопоставления с материнскими титрами не является диагностически значимым вследствие возможности их трансплацентарного переноса из организма матери. Только при динамическом (с интервалом в 14-21 день) сравнении уровня анти-ЦМВ-IgG новорожденного ребенка с уровнем анти-ЦМВ-IgG в крови матери можно судить об их природе. Если титры анти-ЦМВ-АТ класса IgG при рождении равны материнским, а при повторном исследовании через 3 — 4 недели — снижаются приблизительно в 1,5-2 раза, то определяемые у ребенка IgG являются материнскими.
При исследовании детей в постнеонатальном возрасте показано исследование, направленное на выявление возбудителя (вирусологическим (классический или модифицированный) или молекулярным (ПЦР) методами) и специфических анти-ЦМВ-АТ (ИФА с определением авидности AT). У детей в возрасте до 4-6 месяцев жизни серологическое обследование проводится с обязательным одновременным исследованием матери и последующим сопоставлением титров и авидности специфических AT. При серологическом обследовании ребенка в возрасте старше б месяцев может исследоваться только кровь ребенка с контролем в динамике через 3-4 недели без обязательного сопоставления с напряженностью материнского анти-ЦМВ иммунитета. При этом порой трудно провести дифференциацию между пре- и постнатальным характером инфицирования вирусом цитомегалии. Косвенным признаком может служить характер авидности выявленных анти-ЦМВ-АТ. В тех случаях, когда в этом возрасте выявляются высокоавидные анти-ЦМВ IgG, то с большей степенью достоверности можно предполагать внутриутробный характер инфицирования. Если же анти-ЦМВ IgG имеют низкую авидность, то нельзя исключить постнатальное инфицирование, особенно при одновременном обнаружении и анти-ЦМВ IgM.
Независимо от возраста детей обнаружение специфических анти-ЦМВ-АТ класса IgM, а также выявление 4-х кратного прироста титра в “парных сыворотках” анти-ЦМВ-АТ класса IgG, либо обнаружение низкоавидных анти-ЦМВ-АТ класса IgG свидетельствует об активном (остром) периоде инфекции (Blackburn et al., 1991).
В тех случаях, когда у новорожденного ребенка имеются клинические признаки TORCH-синдрома или анамнестические факторы риска по развитию внутриутробного инфицирования вирусом цитомегалии он должен быть обязательно обследован на ЦМВИ (табл. 6). Целью обследования является верификация возбудителя и уточнение активности заболевания. Абсолютными критериями верификации диагноза “врожденная ЦМВИ” является обнаружение в крови самого возбудителя (виремия), или его генома (ДНК-емия), или его антигенов (АГ-емия). Серологические маркеры инфекции (выявление а7нти-ЦМВ-АТ) являются менее надежными, но в тех случаях, когда нет возможности проведения ПЦР или вирусологического обследования, в качестве лабораторных критериев врожденной ЦМВИ могут рассматриваться выявленные у новорожденного анти-ЦМВ IgM, а также низкоавидные анти-ЦМВ IgG, при нарастании их концентрации в динамике.
Таблица 4. Показания для обследования новорожденных на ЦМВИ
> Поражение ЦНС (очаговая неврологическая симптоматика, судороги, синдром угнетения, микроцефалия, гидроцефалия, а также нейросонографические находки — кисты, кальцификаты и др.);
> Желтуха, прямая гипербилирубинемия, гепатоспленомегалия, повышение активности аминотрансфераз;
> Геморрагический синдром, тромбоцитопения, анемия с ретикулоцитозом;
> Недоношенность, синдром задержки внутриутробного развития
> Перенесенные матерью в период беременности мононуклеозоподобные заболевания;
> Выявление у матери во время беременности сероконверсии к вирусу цитомегалии;
> Выявление у матери во время беременности маркеров активной репликации вируса цитомегалии;
> Отягощенный акушерско-гинекологический анамнез матери (выки дыши, мертворождения и т.д.)
Читайте также:
- Пчелиный мед может быть инфекций
- Предупреждение острых кишечных инфекций беседа для родителей
- Что можно есть банан при дисбактериозе кишечника
- Отзывы о инфекционной больнице в королеве детской
- Кто является источником инфекции при туляремии
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

