Что такое перекрестная инфекция в стоматологии
Перекрестная инфекция (cross-infection). Возникает в результате взаимного обмена возбудителями среди лиц, находящихся в тесном контакте, например, в условиях стационара.
Инфекция (infectio; лат. inficio, infectum напитывать, заражать) - биологическое явление, сущностью которого являются внедрение и размножение микроорганизмов в макроорганизме с последующим развитием различных форм их взаимодействия от носительства возбудителей до выраженной болезни. инфекция абортивная (i. abortiva) - манифестная И., отличающаяся укороченным острым периодом болезни и быстрым исчезновением патологических явлений. инфекция ассоциированная (i. associata) - см. Инфекция смешанная. инфекция аутогенная (i. autogena; ауто- + греч. -genes порождаемый, возникающий) - см. Аутоинфекция. инфекция аутохтонная (нрк) - И., при которой патологический процесс в макроорганизме развивается в месте проникновения и размножения возбудителя. инфекция бессимптомная (i. asymptomatica) - см. Инфекция инаппарантная. инфекция генерализованная (i. generalisata) - И., при которой возбудители распространились преимущественно лимфогематогенным путем по всему макроорганизму. инфекция дремлющая (i. cryptogena; син.: И. криптогенная, И. покоящаяся) - форма проявления И., при которой возбудитель в неактивном состоянии находится в отдельных очагах (напр., в небных миндалинах); проявляется клинически лишь при резком ослаблении защитных сил организма. инфекция инаппарантная (i. inapparens; ин- + лат. аррагео являться, проявляться; син.: И. бессимптомная, И. субклиническая) - форма проявления И., характеризующаяся отсутствием клинических признаков, очищением организма от возбудителя и формированием иммунитета. инфекция интеркуррентная (i. intercurrens) - экзогенная И., возникающая у больного другой инфекционной болезнью и оканчивающаяся раньше се, напр. заболевание гриппом больного бруцеллезом.
В инфекционнй патологии в настоящее время под эндогенной инфекцией понимается нарушение персистенции, активизация латенции - обострение инфекции, протекающей до этого в бессимптомной форме. Причинами обострения являются различные стрессовые воздействия на организм, природа которых индивидуальна для каждой нозологической формы, склонной к латентному течению.
По вопросу о том, как часто происходит проникновение в рану собственного микроорганизма больного или другого микроорганизма, нет единого мнения. В одних работах указывается, что аутоинфицирование имеет существенное значение (Williams с соавт., 1959; Calia с соавт., 1969), в других высказывается противоположное мнение (Moore, Gardner, 1963; Henderson с соавт., 1967). Оценка производилась преимущественно применительно к стафилококковой инфекции на основании сопоставления возбудителя, выделенного из раны, и данных о носовом носительстве, выявляемом перед операцией или в момент операции. При совпадении типов микроба допускалось аутоинфицирование, при несовпадении - экзогенное инфицирование.
Однако для решения этого вопроса подобного сопоставления недостаточно. При изложении экологии золотистого стафилококка указывалось на то, что в ряде случаев возможно независимое носительство стафилококка в других местах, помимо носового. Возможно также перемежающееся носительство.
С учетом этих обстоятельств Bruun (1970) провел более детальный анализ. Автор на протяжении двухлетнего периода регулярно брал пробы из носа у персонала, а также из носа, области промежности, всех ран у больных хирургического отделения. Типирование стафилококков проводилось по фагам и резистентности к антибиотикам.
Аутоинфекция расценивалась в том случае, если из раны выделялся тот же штамм, что и в месте носительства, регистрируемого в момент операции или после операции, но до колонизации хирургической раны.
Возможная аутоинфекция расценивалась в том случае, если стафилококк того же типа, который обнаружен в хирургической ране, был выявлен в месте носительства одновременно с обнаружением в хирургической ране.
Перекрестная инфекция считалась тогда, когда при колонизации стафилококком хирургической раны больной не был носителем или был носителем другого типа стафилококка.
Результаты исследования показали, что 158 из 304 колонизации стафилококками хирургических ран (52%) были скорее всего связаны с аутоинфекцией. Еще 56 колонизации (18,4%) были классифицированы как возможные аутоинфекции. Остальные 90 колонизации (29,6%) считались связанными с перекрестной инфекцией.
Если бы при проведении исследования учитывалось лишь носовое носительство в момент операции, то только немногим более Уз инфекций были бы классифицированы как аутоинфекции. С учетом же результатов проб со всех возможных мест носительства более 2/з инфекций расцениваются как аутоинфекция или возможная аутоинфекция. Автор считает, что и в данном исследовании могла иметь место недооценка частоты аутоинфекций в связи с непредвиденным выделением нескольких различных штаммов в пробах.
Таким образом, результаты приведенного исследования свидетельствуют о том, что аутоинфекция была основным способом инфицирования хирургических ран стафилококками. Правда, и в данном случае не исключается самостоятельное инфицирование раны и места носительства одним и тем же типом стафилококка. Однако маловероятно, чтобы такие совпадения были столь частыми. Скорее следует считать, что больные становились носителями госпитального штамма в предоперационный период и в последующем способствовали тем или иным путем попаданию своего стафилококка в рану.
Как аутоннфицирование, так и перекрестное инфицирование может осуществиться во время операции или после нее. Удельная значимость операционной и палатной инфекций разными авторами оценивается по-разному. Одни авторы считают, что инфекции операционной встречаются реже, чем палатные (Shooter, 1956), другие, наоборот. Такая разноречивость оценок может быть связана с особенностями условий, в которых проводилось наблюдение. Однако несомненное значение имеют методы дифференциации мест заражения.
Bruun (1970) применил для этой цели следующие критерии. Считалось, что инфекции нет, если имело место заживление раны первичным натяжением или только с серозными выделениями. Возможная инфекция учитывалась в том случае, когда имели место умеренное покраснение или припухлость краев раны без выделения бактерий в пробах. К этой же категории относились случаи легкого покраснения краев раны и серозные выделения с ростом бактерий из проб. Умеренная инфекция классифицировалась тогда, когда наблюдались несомненные признаки инфекции: покраснение и припухлость краев раны, расхождение их и гнойные выделения. В эту же группу включались раны с признаками возможной инфекции, дающие рост бактерий и обнаруживающие замедленное заживление. К тяжелой закрытой инфекции относились инфекции перитонеальной или плевральной полостей в связи с хирургическими ранами, но последние не имеют несомненных признаков инфекции. Тяжелой инфекцией считались несомненные признаки инфекции ран с общей реакцией.
При таком подходе менее половины всех инфекций были расценены как инфекции операционной. Однако заражение стафилококком в операционной было выявлено менее чем при 1/4 всех стафилококковых инфекций. 75,6% всех заражений этим возбудителем были связаны с палатами. Что касается нестафилококковых инфекций, то 50,4% их было отнесено к инфекциям операционной. Это в основном инфекции, вызванные грамотрицательпыми бактериями. Автор считает, что, возможно, большое количество инфекций операционной среди них связано с хирургической раной при абдоминальных операциях и инфицированием аутобактериями из кишечного тракта (Cole, 1963).
Что касается собственно эндогенной инфекции, как обострения латенции, то этот вариант развития инфекционной болезни применительно к проблеме госпитальной инфекции практически не изучался. Snider (1968) называет эндогенной инфекцией такие отдаленные послеоперационные инфекционные осложнения, при которых выделяется тот же микроб, что и в ране. Автор ограничивается этим общим определением.
В принципе эндогенная инфекция (стафилококковая, например) возможна, поскольку в эксперименте показана персистенция этого возбудителя. Да и сам факт широкого распространения стафилококкового носительства является одним из проявлений такого состояния. Однако клинические проявления стафилококковой инфекции обычно являются следствием экзогенного ауто- или перекрестного инфицирования через поврежденные кожные покровы или слизистые оболочки. Многочисленные фактические материалы свидетельствуют о правомерности такого объяснения. Между тем систематические исследования крови у оперированных больных нередко сопровождаются высевом возбудителя без каких-либо признаков инфекционного осложнения. В наших наблюдениях после операций на сердце культура стафилококка высевалась из крови у 39 больных. У 18 из них развилась затем картина эндокардита. Эти вопросы требуют более глубокого изучения. Вероятно, истинным проявлением эндогенной инфекции является сравнительно очень редкое нагноение послеоперационных рубцов, иногда наблюдающееся через месяцы и годы после благополучного исхода операции. С этой точки зрения операции с рассечением рубцовой ткани не могут считаться заведомо асептическими.
Госпитальная инфекция - это в основном экзогенная инфекция. Однако возбудитель может попасть в рану (или другой очаг поражения) из очагов носительства самого больного (аутоинфицирование). Экзогенный характер этого инфицирования важно подчеркнуть и потому, что микроб, вызывающий патологический процесс, редко заносится самим больным в клинику. Чаще всего он приобретается больным в период госпитального содержания. Другим вариантом экзогенной инфекции является проникновение микроба, выделенного носителями из числа персонала или других больных. В отдельных случаях возможна и собственно эндогенная инфекция. Однако этот вопрос требует дальнейшего изучения.
Работа стоматолога и его инструментов связана с контактом с биологическими средами — кровью, слюной. В них обитает множество собственных микроорганизмов человека, а также через них легко возможно заражение болезнетворными агентами, в том числе вирусами.
Слюна является переносчиком многих опасных для организма вирусов. Это такие вирусы как: герпес, ветряная оспа; мононуклеоз; цитомегаловирус; грипп. Есть также вероятность инфицирования через слюну гепатитом В и С. Несмотря на то, что сами по себе вирусные заболевания типа герпеса не являются опасными, они страшны своими осложнениями и нейродегенеративными изменениями в организме. Инфекционный вирус Эпштейна-Барр, или мононуклеоз (также известен, как болезнь поцелуев), наряду с цитомегаловирусной инфекцией, вызывается группой вирусов, представителей герпеса четвёртого и пятого типа. Больше всего подвержены мононуклеозу беременные женщины, дети и пациенты с иммунодефицитом.
Ещё один представитель семейства герпесвирусов, который может передаться посредством ротовой жидкости — цитомегаловирус. Это герпес 5 типа, который может протекать практически без симптомов. Для людей с ослабленным иммунитетом он чреват тяжелыми последствиями для внутренних органов: легких, печени, сердца, почек.
Посредством слюны также можно заразиться гриппом или острыми респираторными заболеваниями. Стоит отметить, что большинство заболеваний, передающихся воздушно-капельным образом, передаются через слюну. Таким опасным заболеванием как гепатит В обычно заражаются парентеральным или половым путём. Тем не менее благодаря его высокой контагиозности не исключается передача через слюну. При этом намного повышается риск инфицирования, если у пациента имеются язвочки или ранки во рту.
Интересно, что даже бактерией, вызывающей язвенную болезнь — Хеликобактер Пилори, обитающей в желудочно-кишечном тракте, возможно заразиться посредством контакта с ротовой жидкостью.
Во время хирургических манипуляций (удаление зуба и др.) возникает риск передачи инфекций через кровь. Это вышеперечисленные вирусы и бактерии, а также такие, как СПИД, сифилис, туляремия, сыпной тиф, лепра. Не будем забывать и про грибки, например, рода Candida.
Неужели действительно есть вероятность подхватить инфекцию из вышеперечисленных в кабинете у стоматолога? Отвечаю — да! Но этот риск стремится в настоящее время к нулю. Гораздо больше шансов заболеть чем-то после посещения общественных мест (транспорт, торговый центр, баня, бассейн), после поцелуев и незащищенных половых контактов вне брака.
На данный момент в любой уважающей себя стоматологической клинике давно налажена система обработки и стерилизации инструментов и соблюдаются правила асептики и антисептики. Все это регулируется и внутренним контролем клиники в лице старшей медсестры и главврача, и санэпидслужбой, проводящей проверки регулярно. Многие из расходных материалов, используемых в ротовой полости, являются одноразовыми. Это насадки для аспирационных систем (слюноотсос), скальпели, шовный материал, иглы, шприцы, одноразовое хирургическое белье, карпулы с анестезией и т.д. Те инструменты (металлические), которые используются многократно, проходят три стадии обработки, полностью исключающие инфицирование:
- замочка и ультразвуковая ванна в антисептических растворах высоких концентраций;
- механическая обработка и промывание;
- стерилизация в автоклаве или в сухожаровом шкафу. Автоклавирование проводится с помощью высоких температур (134 градуса Цельсия) и давления (около 4 атмосфер). При этом каждый индивидуальный набор инструментов упакован в специальный крафт-пакет, на котором стоит индикатор качества обработки.

Фото: @LiderStom
После всех обработок инструменты помещаются в камеры сохранения стерильности под ультрафиолетовые лучи. Такая камера должна быть в каждом кабинете.

Как пациент и просто человек, который дорожит своим здоровьем, вы имеете полное право спрашивать у врача, как обработаны инструменты, имеется ли стерилизационное оборудование и какие методы дезинфекции используются. Посещая стоматолога, обратите внимание, в каком виде ассистент или медсестра приносят инструменты, упакованы ли они в индивидуальный крафт-пакет или их достают из стерильной камеры, надел ли доктор новые перчатки из упаковки и т.д. Во многих современных клиниках имеются даже одноразовые лотки с инструментарием, одноразовые карпульные шприцы с анестезией и наконечники. Такие инструменты используются только для одного пациента и после уничтожаются.
Безопасность в стоматологическом кабинете: ответы на вопросы пациентов
1. Должен ли врач каждый раз перед приёмом менять перчатки? Если есть подозрение, что он просто протёр их спиртом, как корректно попросить стоматолога сменить их?
Врач должен обязательно использовать на каждого пациента новые перчатки. Кроме того, он должен руки в перчатках помыть с мылом и обработать антисептиком перед тем, как начать лечение. По поводу просьбы их сменить, в случае, если есть подозрения, так и сказать: я сомневаюсь, что это новая пара и попросила бы при мне надеть из коробки новые чистые перчатки.
2. Как убедиться в стерильности наконечников и инструментов?
На то, что наконечники и инструменты точно обработаны качественно, указывает изменение цвета индикатора на крафт-пакете, в который инструменты упакованы.

3. Если во время приёма врачу позвонили на мобильный, и он ответил в перчатках, которыми осуществляет осмотр, достаточно ли ему будет просто протереть их спиртом?
4. Никогда не видел, чтобы в муниципальных стоматологических поликлиниках после каждого пациента протирали кресло и рабочий стол врача. Должны ли санитары это делать?
После каждого пациента должны обрабатывать кресло и рабочий стол, протирать дезинфицирующими салфетками.
5. Опасно ли пользоваться плевательницей, в которой не убрано после предыдущего пациента?
Это не опасно, если не будет контакта с какими-либо раневыми поверхностями на слизистой или на коже.
6. Что делать, если я вижу, что инструмент у врача упал на пол, он протёр его салфеткой и хочет продолжать работать?
Необходимо сказать врачу, чтобы взял новый стерильный инструмент.
7. Даёт ли, с Вашей точки зрения, стерилизация в автоклаве полную защиту от вирусных гепатитов и ВИЧ?
Правильная стерилизация по протоколу уничтожает все вирусы, так как несмотря на их опасность, для их уничтожения более чем достаточно термической обработки и обработки с использованием высокого давления, а уж тем более после экспозиции в дезинфицирующих растворах.
Не стесняйтесь интересоваться и спрашивать у персонала клиники всё, что касается вашей безопасности и здоровья! Если в мед.учреждении всё соблюдается правильно, то вопросы не вызовут негативной реакции, ведь здоровье – одно из главных богатств, дарованных нам Богом и в наших силах его сохранить.
Стоматолог-терапевт, пародонтолог,
хирург Кореневич Ксения Сергеевна
Заболевания зубов – проблема с которой приходится сталкиваться каждому человеку. Кариес способен испортить улыбку, но опасность несут одонтогенные инфекции, являющиеся следствием кариозного разрушения. Кариесом страдают люди независимо от пола и возраста. Одонтогенные инфекции приводят к тяжелейшим инфекционным воспалениям сердца, мозга, носоглотки и пр.
Понятие одонтогенных инфекций

Одонтогенные инфекции – это такие заболевания, которые относятся к отдельной группе патологий, связанных с неправильным или несвоевременным стоматологическим лечением. Заболевание у детей сопровождается появлением отека, боли, чувства жжения в пораженной области и возникает при проникновении в организм болезнетворных микроорганизмов, обусловленных развитием воспаления, исходящего от зубов.
Чистая культура микроорганизма стафилококка способствует развитию околочелюстных разлитых гнойных воспалений клетчатки. Патогенная культура стафилококка вызывает появление воспалительного процесса костного мозга челюстей.
В воспаленном очаге присутствуют микроорганизмы, живущие в отсутствии кислорода и не образующие спор. Они определяют индивидуальный облик воспалительного процесса и характерную разновидность операционного поля: слой бурого налета мертвых тканей, гнилостное разложение, воспринимаемое обонянием. Аспорогенные анаэробы не восприимчивы к препаратам, предназначенным для борьбы с бактериями и их уничтожением.
Причины возникновения
Такое заболевание возникает по причине несвоевременного обращения в стоматологические клиники. Фактором, провоцирующим начало болезни, является:
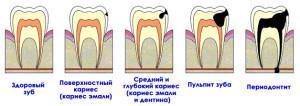
поражение зуба кариесом,- воспаление внутренних тканей зуба (пульпит),
- перидонтит.
Причиной быстрого размножения микроорганизмов и проникновения из больных зубов в окружающие ткани является деятельность стафилококка: белого и золотистого. Процесс протекает при поражении стафилококком, но может проходить в комбинации со стрептококком или иной патогенной флорой. В общей патологии отмечают взаимосвязь наличия одонтогенной инфекции и ее переход в тяжелую форму с состоянием организма пациента.
Присутствие вялотекущих хронических болезней или наличие в этиологии и патогенезе основного заболевания приводит к обострению и возникновению осложнений. Это нарушение обменных процессов, новообразования в тканях организма, воспаления, вызванные палочкой Коха и пр. Самолечение и злоупотребление лекарственными препаратами способствуют угнетению иммунитета, организм перестает бороться с инфекцией.
Локализация заболевания
Воспалительный процесс начинается при одонтогенных местных и разлитых по клетчатке гнойных образованиях на фоне вялотекущего воспаления периодонта в момент обострения. Воспаление мягких тканей из-за затрудненного прорезывания зубов у детей и местное гнойное поражение тканей пародонта провоцируют начало заболевания. Разрушенная коронка зуба с разложившимися тканями дентина и наличием сформировавшегося разряжения в окружающих корень тканях становятся источником боли.
ЧИТАЕМ ТАКЖЕ: какие существуют идиопатические заболевания пародонта?
Начальные симптомы воспаления тканей, окружающих челюсть, проявляются в области зуба, пораженного некротическим процессом. Степень проявления симптомов зависит от объема разрушений окружающей костной ткани и минерализации межклеточного вещества.
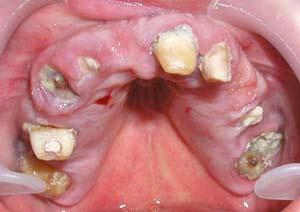
Остро текущее заболевание обуславливается областью определенного места нахождения инфицированного зуба и окружающего зуб воспалительного процесса. Хроническое воспаление окружающих корень зуба тканей или обострившийся процесс имеют гнойное течение.
В воспалительный процесс вовлекаются костная ткань и костный мозг. Острое воспаление костного мозга одонтогенного происхождения – это гнойное поражение тканей, окружающих корень зуба, одного или нескольких зубов и кости челюсти. Гнойное воспаление разливается по клетчатке мягких челюстных тканей и провоцирует их отек, вызывает воспаление надкостницы и образование абсцесса.
Пути распространения
Пути распространения инфекции, вызванной поражением зубов у детей:
- контакт,
- распространение инфекции по кровеносному руслу,
- распространение инфекции по лимфатической системе.
Проникновение инфекции одонтогенного характера в ЧЛО (челюстно-лицевую область) по кровеносному руслу – распространенный путь инфицирования организма. Кости лицевого скелета человека пронизаны огромным количеством мелких и крупных кровеносных сосудов. При всех воспалительных процессах, возникающих в коронковой части пульпы и переходящих в корень, образуется местное уплотнение и увеличение объема тканей. Это происходит за счет скопления эритроцитов, лейкоцитов и клеток новообразования. Возбудители инфекционного процесса выделяют в экссудат токсины, которые разносятся по организму лимфатической системой и кровью.
Диагностические методы

Болевые ощущения в области шейных мышц и лицевой зоны пациенты не связывают с разрушенными зубами. С проблемами обращаются к неврологу или хирургу общей практики.
Определить происхождение патологического одонтогенного процесса сложно. Для постановки диагноза необходим скрупулезный опрос пациента. История возникновения болезни, заболевания, предшествующие развитию процесса и тщательное обследование больного в совокупности помогут установить причину происхождения воспаления.
Если в анамнезе выявляется травма, или визит к стоматологу осуществляется по поводу лечения или удаления зубов, проводится санация полости рта, как ключевого источника болезни.
Для обследования пациента применяют ультразвуковое исследование, определяющее местонахождение абсцесса или флегмоны. Используется компьютерная томография, исследуются пораженные ткани.
Эта анатомическая область в организме человека визуально не доступна. Для полной картины обследуемого пациента требуются посевы, определяющие микробную составляющую инфекционного процесса, чувствительность бактерий к лечебным препаратам. Лабораторные анализы помогают определить степень инфицирования всего организма.
Классификация одонтогенных инфекций и их симптоматика
Заболевания делятся по локализации в определенной анатомической области:
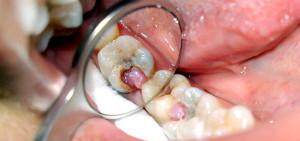
разложение твердых тканей и пульпы зуба (классическое одонтогенное заболевание),- воспаление слизистой оболочки полости рта и тканей, окружающих зуб (пародонтальное заболевание) (см. также: причины и симптомы пародонтальной кисты),
- не одонтогенные процессы, протекающие при поражении слюнных желез и слизистых оболочек полости рта.
ИНТЕРЕСНО: как в норме выглядит слизистая оболочка полости рта?
Представленные выше инфекции могут стать фактором развития тяжелых осложнений в полости черепа, в заглоточном пространстве и средостении с угрозой для жизни. При распространении инфекции по кровеносному или лимфатическому руслу поражаются клапаны сердца, и может развиться септическое состояние.
Это воспаление окружающих тканей коронки и корня зуба. Процесс вялотекущий, возникающие боли приступообразные, усиливающиеся при перкуссии и надавливании на зуб. При обострении процесса боль усиливается, общее состояние ухудшается, поднимается температура. Применение противовоспалительных препаратов при данных симптомах способствует купированию процесса. В противном случае необходимо обращение к хирургу.
При хроническом воспалении в окружающих больной зуб костных тканях и воспалении слизистой оболочки развивается остеомиелит. Поражение захватывает всю костную систему организма. Симптомы заболевания:
- болезненное состояние,
- боль равномерная, постоянная,
- уплотнение региональных лимфатических узлов,
- повышенная температура,
- покраснение десны,
- несвежее дыхание.
Воспаление надкостницы по типу протекания процесса бывает двух видов. Простое – вялотекущий процесс в надкостнице в области пораженного зуба. Периодически возникают болевые ощущения при надкусывании без изменения общего состояния пациента.
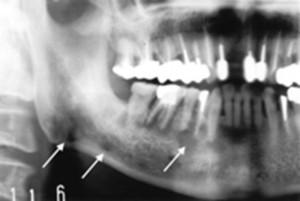
Гиперпластическое воспаление протекает с изменением костной ткани в области больного зуба в сторону увеличения. В этой области периодически появляются боли. Цвет тканей в районе гипертрофического уплотнения бледно-розовый. Постукивание по зубу отрицательное. Коронка зуба разрушена, или стоит пломба. Есть реакция со стороны региональных лимфатических узлов, они увеличены в размере и болезненные. На снимке четко выражен остеогенез в очаге поражения. На верхушках корней воспаленного зуба просматривается разрежение. Основная костная ткань челюсти без патологических изменений.
Перикоронит сопровождает процесс постепенного выхода коронок зубов над поверхностью альвеолярного отростка челюсти и десны (рекомендуем прочитать: перикоронит: способы лечения в домашних условиях). Во рту проживает множество микробов. Появление раневой поверхности способствует активному развитию инфекционного процесса. Если прорастающий зуб не смог преодолеть слизистую оболочку вокруг коронки, образуется капюшон, из-под которого вытекает гной. Процесс сопровождается болью, распространяющейся по всей половине лица.
Или воспаление гайморовой пазухи. При воспалительных процессах в жевательных зубах верхней челюсти или при удалении верхнего зуба происходит инфицирование гайморовой пазухи. Лечение синусита производится в условиях стационара стоматологом-хирургом и отоларингологом. Одонтогенный гайморит бывает только односторонним — со стороны больного зуба.
Возникает синусит при:
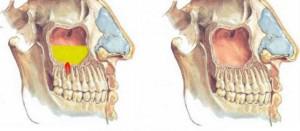
отсутствии санации полости рта,- наличии хронического воспаления на верхних зубах,
- появлении кист на верхушках корней жевательных зубов,
- анатомических особенностях строения верхней челюсти,
- попадании инородного тела в саму пазуху.
Гайморит сопровождается сильными болями. В условиях стационара лечение начинают с удаления причинного зуба. Отоларинголог назначает комплексную терапию из антисептиков, антибиотиков и ферментов.
Степень поражения мягких тканей в данных случаях зависит от состояния иммунной системы пациента. При сильном иммунитете зона поражения будет иметь ограниченные контуры и протекать по типу абсцесса.
При ослабленном иммунитете и запущенных хронических процессах зубочелюстной системы может развиться флегмона, для которой характерно отсутствие четких границ воспаления. По консистенции разлитое воспаление сначала мягкое, затем ткани уплотняются. Собравшийся в капсуле серозно-гнойный экссудат может прорвать оболочку и разнестись кровотоком по всему организму, вызвать общее септическое состояние, что может привести к летальному исходу.

Заболевание по этиологии, симптомам и протеканию процесса идентично местному гнойному воспалению тканей (абсцессу). Отличие — воспалительный очаг имеет патологический канал для выхода гнойного содержимого из полости на поверхность. Это может быть слизистая оболочка рта или наружный кожный покров в области проблемных зубов. Течение процесса бессимптомное. При выделении гноя из свищевого хода возникает дискомфорт.
Особенности лечения
Лечение должно быть комплексным. Назначаются противобактериальные препараты, стимулирующие силы организма больного. Также используют патогенетическую терапию, регулирующую патофизиологические процессы в воспалительном очаге. Необходимо провести симптоматическое лечение, корректирующее нарушенные функции организма.
Главные задачи, которые ставит для себя врач при лечении больного:
- предупреждение септикопиемических осложнений,
- профилактика остеомиелита,
- предотвращение распространения инфекции на соседние ткани.
ИНТЕРЕСНО: остеомиелит нижней челюсти: симптомы и фото
Лечение начинается с осмотра ротовой полости, затем вскрывается гнойник. Чтобы убить анаэробные бактерии, врачу необходимо провести все необходимые мероприятия для создания оттока гноя, чтобы дать возможность поступлению губительного для микробов кислорода.
В каждом отдельном случае процедура вскрытия гнойника имеет свои особенности. Неопытный врач может навредить пациенту, так как обычно гнойники локализуются в областях с крупными кровеносными сосудами и нервными окончаниями, любое их повреждение несет угрозу для жизни человека. Чтобы избежать подобных проблем, врач, проводя пункцию, может прибегнуть к помощи УЗИ. Также пациенту необходимо ввести нужные антибиотики, иначе лечение не даст нужных результатов.
Эффективность лечения хронической формы одонтогенных очагов, согласно общей патологии, напрямую зависит от того, насколько качественно была проведена первичная очистка. Свою эффективность в этом вопросе показали препараты, где главным действующим веществом является гидроксид кальция и антибиотики группы полимиксинов, аминогликозидов и нитроимидазолов. Применение данных препаратов позволяет оптимизировать процесс лечения, а также осуществить стандартизацию параметров проводимых инструментальных и медикаментозных мероприятий. В этом случае вероятность рецидива заметно снижается.
Возможные осложнения
В том случае, если больной относится к своему здоровью без должного уважения и приступает к лечению одонтогенных очагов воспаления слишком поздно или терапия проводится не должным образом, тогда инфекция распространяется по организму.
Токсическое воздействие может вызвать осложнения: инфекционное поражение почек, сердечно-сосудистой системы, повреждение головного мозга. При высокой вирулентности микроорганизмов токсическое воздействие на организм может привести к летальному исходу.
Профилактические мероприятия
Не стоит подвергать свой организм столь коварному заболеванию как одонтогенная инфекция. Внимательно следите за состоянием полости рта и посещайте кабинет стоматолога минимум раз в полгода.
В качестве профилактики выступает ежедневная чистка зубов, причем дважды: в утренние часы и перед сном. К выбору зубной щетки необходимо подходить основательно, подбирая жесткость щетины в соответствии с нынешним состоянием десен. Лучше не использовать щетку более двух месяцев подряд.
Читайте также:


