Вирусные грибковые поражения аноректальной зоны

Дискомфорт, боль в области заднего прохода или выделение крови с калом всегда доставляют больному серьезное беспокойство с долей смущения.
Чуть ли не всех страшит мысль о предстоящем обследовании аноректальной области. Смягчить терзания пациента перед ним может точный диагноз, подробные объяснения по сути болезни и способам лечения, которые дает пациенту врач.
Клиническая оценка
Очень тщательная дифференциальная диагностика нужна при любом эпизоде о выделением крови. Так, пятна крови на туалетной бумаге указывают на источник в перианальной зоне, а более темная измененная кровь или кровь, смешанная с калом, говорит о патологии толстой кишки на более высоком уровне.
При перианальной боли всегда проводят поиск септического процесса, однако клинически поставить этот диагноз в таких случаях бывает трудно.
В то время как сигмоидоскопия служит необходимой частью первоначального обследования, среди дополнительных методов следует назвать эндоанальное ультразвуковое исследование (УЗИ), обследование с использованием анестезии и магнитно-резонансную томографию (МРТ).
Патология ануса
Кровотечение и выпадение слизистой оболочки через задний проход часто возникают при геморрое. Диагноз устанавливают, проводя ректороманоскопию.
Папилломатоз кожи вокруг заднего прохода, фиброэпителиальные полипы и тромбоз наружных узлов — относительно не столь тяжелые ситуации, однако способные спровоцировать серьезную клиническую картину. При необходимости больных направляют к хирургу для удаления этих образований.
Пролапс слизистой оболочки прямой кишки можно ошибочно расценить как выпадение геморроидальных узлов. Диагноз устанавливают, заставляя больного натужиться как при дефекации. Хотя это и непривлекательно, но лучше всего обследовать такого больного, когда он сидит на унитазе, а не в положении лежа на левом боку.
Нестерпимую боль иногда дают анальные трещины. Диагностику осуществляют по жалобам и анамнестическим данным с проведением осторожного обследования анального канала. Иногда такое исследование приходится осуществлять с применением анестетиков. Лечение анальных трещин в настоящее время консервативное. Реже проводится традиционная сфинктеротомия и дискредитировавший себя метод с растягиванием (пальцевой дилатацией) заднего прохода.
Абсцессы в аноректальной области обычно формируются при проникновении инфекции в анальные железы, расположенные вдоль зубчатой линии. Острый воспалительный процесс может вызвать абсцедирование и формирование хронического свища. Аноректальные абсцессы различают по протяженности, они могут быть пери-анальными, ишиоректальными, межсфинктерными и супралеваторными.
- Причины формирования аноректальных свищей: болезнь Крона, травма, туберкулез, инородное тело, хирургическое вмешательство.
- Дифференциальная диагностика: эпителиальный копчиковый ход, гнойный гидраденит, рак, абсцесс бартолиновой железы, лимфома.
В то время как диагностировать абсцедирование в перианальной зоне легко, выявить ишиоректальную патологию бывает довольно сложно. Септический процесс с более высоким расположением в анальном канале может проявиться болью в области прямой кишки. Полость абсцесса иногда расширяется и достигает аноректальной зоны. Так формируется свищевой ход.
Как правило, обследование аноректального свища проводят физикально с применением обезболивания, но уже показано, что анатомические структуры хорошо выявляются с помощью МРТ, а также при эндоскопическом УЗИ (ЭУЗИ). Пока нет доказательств обратного, любое выделение экссудата или появление грануляционной ткани в перианальной зоне следует рассматривать как признак функционирующего патологического сообщения с параректальным пространством.
Зуд в перианальной зоне (анальный зуд — самая частая локализация у больных, жалующихся на нестерпимый зуд) — полиэтиологическое состояние. Больные обычно пытаются сами бороться с этим зудом, применяя различные кремы и лосьоны, редко испытывая облегчение от них. Иногда проявление болезни даже усугубляется.
Частота диагностики болезни Крона с поражением перианальной зоны составляет от 15% (при наличии процесса в тонкой кишке) до 35% (у больных с илеоколитом или изолированным колитом). Наряду с тем, что лечение сопутствующего септического процесса может потребовать хирургического вмешательства или дренирования под рентгенологическим контролем, при болезни Крона обычно обходятся консервативным подходом. Последний обеспечивает наилучшие результаты, особенно когда применяют новые биологические методы терапии анти-ФНО моноклональными антителами (ФНО — фактор некроза опухоли). Консервативное лечение подразумевает также назначение антибактериальных препаратов (метронидазол, ципрофлоксацин) и азатиоприна.
Поражения в аноректальной зоне могут давать некоторые заболевания, передаваемые половым путем.
Болезни, протекающие с поражением прямой кишки
Самые частые жалобы у больных с патологией прямой кишки — дискомфорт, чувство неудовлетворенности дефекацией и выделение крови через прямую кишку. Пальцевым исследованием и ректороманоскопией или сигмоидоскопией можно ограничиваться только при обследовании по поводу рака прямой кишки, воспалительных изменений. О выпадении прямой кишки обычно рассказывает сам больной, осмотром (когда больной натуживается, как при дефекации) подтверждают диагноз.
Чтобы выявить причину ректальных кровотечений, многие клиницисты сразу прибегают к гибкому сигмоидоскопу, поскольку сигмоидоскопия жестким тубусом весьма ограничивает обзор.
Выяснение причины появления дискомфорта в прямой кишке может привести к необходимости регистрации проктограммы при дефекации, помогающей обнаруживать механические препятствия или ректоцеле. Наилучшими методами изучения анатомических изменений в перианальной зоне служат эндо-анальное УЗИ и МРТ таза.
Важным фактором, провоцирующим симптоматику в области прямой кишки и заднего прохода, выступает лучевая терапия. До 20% больных, получавших лучевую терапию на область таза, страдают радиационным проктитом.

При своевременном реагировании на проблему со здоровьем геморрой успешно лечится. Альтернативой неэффективной медикаментозной терапии считается современная лазерная коагуляция геморроидального узла. Это малоинвазивная методика с хорошей переносимостью и минимальным риском осложнений, проводится после предварительной диагностики, определения первопричины недуга.
Общие сведения
Лазерной коагуляцией лечится 1-3 степень геморроя, позволяет без осложнений удалить внешние и внутренние геморроидальные узлы. Тонкий световой поток одновременно разрезает и прижигает мягкие ткани (кровеносные сосуды), исключает риск массивного кровотечения.
Суть бесконтактной методики заключается в послойном удалении воспаленных шишек, а на их месте остаются незначительные ранки, которые со временем покрываются корочкой и отпадают. Под воздействием теплового потока мягкие ткани сильно нагреваются, кровеносные сосуды прижигаются. Кровь к очагу патологии больше не поступает, поэтому риск повторного рецидива геморроя тоже минимальный.
Преимущества и недостатки
Главное преимущество методики в ее функциональности – одновременное удаление узла, прижигание ранки, профилактика кровопотерь. Другие аргументы в пользу лазерной коагуляции геморроя:
- малоинвазивная методика;
- время процедуры – до 20 минут;
- отсутствие боли, кровотечения;
- непродолжительная подготовка, реабилитация;
- минимальный риск рецидивов.
Удаление геморроя лазером не имеет недостатков за исключением высокой стоимости самой процедуры. К тому же, очень важно доверить свое здоровью профессионалу, иначе в числе возможных осложнений можно выделить сохранение сосудистой ножки, прижигание здоровых тканей.
Показания и противопоказания к лазерной коагуляции
Лазерное лечение геморроя позиционируется, как самый эффективный и безболезненный метод, отсюда – высокий спрос на процедуру. В числе медицинских показаний:
- аноректальный тромбоз;
- геморрой с проктитом;
- обильные кровопотери при дефекации;
- анальные трещины;
- воспаление слизистой прямой кишки.
Лазером лечится неосложненный геморрой 1-3 стадии. Перед началом процедуры необходимо обследоваться, исключить медицинские противопоказания:
- инфекционно-воспалительные процессы аноректальной зоны;
- рецидив геморроя с выраженной отечностью и гиперемией;
- воспаление слизистой заднего прохода;
- грибковые, вирусные поражения аноректальной зоны;
- туберкулез ануса;
- венерические заболевания.
Беременность и лактация – это относительные противопоказания. Хирург временно предлагает медикаментозное лечение, а после прекращения грудного вскармливания удаляет геморрой лазером, если мази и ректальные суппозитории не помогли вылечиться.
Техника лазерного удаления геморроя
Процедура проводится под местной анестезией. В воспаленный узел вводится раствор Лидокаина или Новокаина. Чтобы не делать болезненный укол, врач предлагает воспользоваться мазями с обезболивающим эффектом, например, крем Эмла содержит лидокаин и охлаждает обрабатываемую зону, снижает ее чувствительность. Пациент лежит на кушетке с согнутыми в коленях ногами, область ануса обрабатывается местным анестетиком.

Последовательность действий хирурга зависит от выбора методики:
- При трансмукозном удалении сначала прижигаются края шишки. Площадь очага патологии постепенно сужается, прекращается поставка крови.
- При субдермально-субмукозном удалении лазерным лучом прокалывается сама шишка, а после выжигается ее содержимое.
Внутренние узлы прижигаются и выпариваются, а наружные – иссекаются у самого основания. Врач повторно обрабатывает область ануса, наблюдает за пациентом в течение 2 часов, после отпускает домой на реабилитацию.
Подготовительные мероприятия и реабилитации
За несколько дней рекомендуется придерживаться лечебной диеты, отказаться от мучного, жирного, сладкого, копченого, жареного. Акцент делать на пище растительного происхождения. Основная цель – предупредить метеоризм, несварение желудка перед операцией. На этом список подготовительных мероприятий не заканчивается:
- Предварительно пройти обследование, выполнить ЭКГ, сдать анализы мочи и крови, обследоваться у проктолога, хирурга.
- Перед процедурой выполнить очистительную клизму, провести гигиеническую процедуру промежности.
- За неделю отказаться от приема препаратов, нарушающих свертываемость крови.
- Укреплять иммунитет всеми общедоступными способами.

После процедуры не вставать 30-40 минут, после можно отправляться домой. Особые реабилитационных мероприятий не предусмотрены, уже на следующий день можно выходить на работу. Вот только тяжести пока лучше не поднимать, снизить физические нагрузки. Другие рекомендации:
- Ежедневно выполнять гигиенические процедуры, подмывать область промежности без жесткой мочалки.
- Для скорейшего выздоровления использовать свечи и мазь с облепихой для быстрой регенерации мягких тканей.
- В рацион включить кисломолочные продукты, ингредиенты, богатые растительной клетчаткой и антиоксидантами.
- При склонности к запорами принимать мягкие слабительные средства, желательно растительной природы (фитопрепараты, гомеопатия).
Эффективность удаления лазером не вызывает сомнений, главное – соблюдать врачебные рекомендации, не нарушать порядок реабилитации.
В идеале, спустя 2 недели проблема со здоровьем исчезает.
Если потребовалось повторное воздействие лазера, процедура проводится через 10-12 дней, когда мягкие ткани почти зажили.
Стоимость лазерной коагуляции геморроя
Цена на лечение лазером зависит от города, рейтинга клиники и хирурга, количества геморроидальных узлов, выбранной техники их удаления. Расценки стартуют от 7 000 рублей. При удалении сразу нескольких воспаленных шишек может понадобиться и 50 000 рублей.
Отзывы
Мне удаляли геморрой лазером. Процедура безболезненная, только запах паленой плоти чувствовался и вызывал тошноту. По возвращению домой в заднем проходе еще болело, но уже утром боль стихла. Через 2 недели я уже и забыла о былой проблеме со здоровьем.
Лазерное удаление геморроя – эффективный метод. Стоит недешево, но проблему решает навсегда. После процедуры неприятные ощущения сохраняются на несколько дней, но потом боли с походом в туалет уже не возникает. Рискнула, не пожалела.
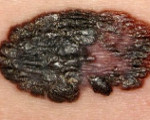
Меланома аноректальной области – это злокачественная опухоль, развивающаяся из меланоцитов и локализующаяся в нижнеампулярном отделе прямой кишки или в различных областях аноректальной зоны. Проявляется кровотечениями, болями, ощущением инородного тела в области заднего прохода, запорами, тенезмами и анальным зудом. Склонна к раннему лимфогенному и гематогенному метастазированию, первым клиническим признаком могут стать нарушения функции различных органов из-за поражения метастазами. Диагноз устанавливается на основании жалоб, анамнеза, данных общего и ректального осмотра, изучения мазков-отпечатков и других исследований. Лечение оперативное.
МКБ-10
Общие сведения
Меланома аноректальной области – злокачественная меланоцитарная опухоль, расположенная в нижних отделах прямой кишки или области ануса. Составляет 2-3% от общего количества меланом и 0,25-1,8% от общего количества злокачественных новообразований прямой кишки. Выявляется в разных возрастных группах, средний возраст пациентов – 45 лет. Одинаково часто поражает мужчин и женщин. Как и другие злокачественные опухоли, происходящие из меланоцитов, отличается быстрым прогрессированием и метастазированием.
Из-за внешнего сходства с другими заболеваниями, частого отсутствия пигмента или недостаточной пигментации меланома аноректальной области может неправильно диагностироваться, что еще больше ухудшает прогноз. Частота диагностических ошибок при первичном обращении достигает 35%. Больные могут получать лечение по поводу полипов прямой кишки, геморроя, анальной трещины, парапроктита, рака прямой кишки и других заболеваний. В ряде случаев клинические проявления отсутствуют, опухоль обнаруживается при проведении обследования по другому поводу. Лечение осуществляют специалисты в области клинической онкологии и проктологии.

Патанатомия
Симптомы меланомы
В большинстве случаев (более 80%) первым симптомом меланомы аноректальной области становится примесь крови в кале. Из-за низкого расположения опухоли гемоглобин не успевает превратиться в солянокислый гематин, поэтому кровь остается ярко-алой, хорошо заметной на поверхности каловых масс. Более половины пациентов жалуются на боли в области ануса. В числе менее распространенных проявлений меланомы аноректальной области – ощущение инородного тела, тенезмы, ощущение неполного опорожнения кишечника, запоры и зуд в области заднего прохода. Некоторые больные сообщают о наличии опухолевидного образования в области ануса. Иногда меланома выпадает из прямой кишки во время дефекации, и пациенты вправляют ее рукой.
В зоне прямой кишки располагается большое количество кровеносных и лимфатических сосудов, это обуславливает склонность меланомы аноректальной области к раннему метастазированию. На момент первичного обращения метастазы выявляются почти у 20% пациентов, в последующем возникают более чем у половины больных. Меланома аноректальной области обычно метастазирует в паховые лимфатические узлы, кости, легкие, печень и кожу. Иногда метастазы или связанные с ними нарушения функции внутренних органов становятся первым клиническим проявлением заболевания. Выраженный инфильтративный рост с поражением соседних органов наблюдается реже. Меланома может прорастать большие половые губы, влагалище, корень мошонки, стенки таза и т. д.
Диагностика
Диагноз меланомы аноректальной области устанавливается с учетом жалоб, анамнеза, результатов общего осмотра, ректального осмотра и исследования мазков-отпечатков. Ректальный осмотр осуществляют очень осторожно, не используя зеркала. Проведение биопсии при подозрении на данную патологию противопоказано. В сомнительных случаях показана экспресс-биопсия во время хирургического удаления злокачественного новообразования. Для выявления метастазов больных направляют на рентгенографию грудной клетки, рентгенографию и сцинтиграфию костей, УЗИ печени и другие исследования.
Меланому аноректальной области дифференцируют с тромбированным геморроидальным узлом, доброкачественным и малигнизированным аденоматозным полипом, раком прямой кишки, лимфосаркомой, карциноидом и злокачественной шванномой. Из-за отсутствия специфической симптоматики, внешнего сходства меланомы аноректальной области с другими новообразованиями и частого отсутствия пигментации дифференциальная диагностика на основании клинических признаков вызывает существенные затруднения. Основным методом является микроскопия мазков-отпечатков. Используют специальные методы окраски образцов, позволяющие выявлять промеланин. Обращают внимание на наличие признаков аппозиционного роста по краям новообразования.
Лечение меланомы
Основным методом лечения меланомы аноректальной области является хирургическое вмешательство. По возможности осуществляют брюшноанальную экстирпацию прямой кишки. При метастазировании в паховые лимфатические узлы выполняют их удаление. Паллиативные операции неэффективны и даже в сочетании с другими методиками (химиотерапией, радиотерапией) не оказывают существенного влияния на продолжительность жизни больных.
Прогноз и профилактика
Из-за бессимптомного или малосимптомного течения, позднего обращения к врачу-онкологу и сложностей диагностики лечение меланом аноректальной области, как правило, начинается, когда опухоль уже достигла значительных размеров и проникла глубоко в подлежащие ткани. Меланомы любой локализации, выявленные на этой стадии, отличаются крайне неблагоприятным течением. По данным российских онкологов, в настоящее время средняя пятилетняя выживаемость при меланоме аноректальной области колеблется в пределах 12- 22%.
Кандидозные холециститы и холангиты
Кандидозные холециститы и холангиты встречаются реже; в одних случаях они характеризуются хроническим рецидивирующим течением и проявляются симптомами обычного холецистита и холангита; в других — протекают остро, по клиническим признакам напоминая флегмону, абсцесс печени и др. (описаны даже случаи неоправданных хирургических вмешательств).
Этиологическое значение дрожжеподобных грибов в развитии этих заболеваний подтверждается результатами микологических исследований — при отсутствии в желчи возбудителей бактериальных или протозойных (лямблии) инфекций, а также данными иммунологического обследования и лечения (после проведения специфической противокандидозной терапии наступает клиническое улучшение или выздоровление, тогда как антибактериальные препараты ранее не оказывали лечебного эффекта).
Поражения, обусловленные грибами рода Кандида, как правило осложняют процессы другой этиологии. Так, они могут усугублять течение лямблиоза, амебиаза, хронических гепатитов, холециститов, особенно на фоне применения антибактериальных антибиотиков (возникает необходимость сочетанной терапии).
Кандидозы аноректальные, аниты
Кандидозы аноректальные, аниты — развиваются при поражении дрожжеподобными грибами слизистой оболочки прямой кишки и кожи в области заднего прохода. Они проявляются выраженными субъективными ощущениями — зудом, жжением в области заднего прохода, гениталий. Временами ощущения зуда становятся особенно тягостными, не уступая обычным наружным противозудным средствам. Нередко эти ощущения сопровождаются симптомами ректита, проктита, колита, вульвита.
При наружном осмотре в начале заболевания можно не обнаружить объективных изменений. Однако, в более поздний период вслед за ощущениями зуда и жжения кожа в области заднего прохода и промежности краснеет, появляются многочисленные эрозии и поверхностные изьязвления, фолликулиты; развивается экзематизация. Дефекация усугубляет состояние, становится болезненной, сопровождается появлением трещин, кровоточивостью.
При ректоскопии выявляется отечность слизистой оболочки, которая гиперемирована, с ярко-красными сосочками и грануляциями, легко кровоточит. В тяжелых случаях развиваются язвенные изменения. Процесс иногда распространяется на область промежности, наружные половые органы, у мужчин — на мошонку. При этом появляются красные мацерированные очаги, окаймленные беловатым воротничком. Может наблюдаться биполярный синдром — сочетание поражений слизистой оболочки полости рта и кожи в области заднего прохода, промежности. Аноректальные кандидозы обычно имеют длительное течение.
Микотические процессы в ЖКТ (часто латентные) могут быть источником диссеминации грибов в другие органы и ткани, являясь причиной рецидивов. Для предупреждения этого при разных формах кандидоза (кожи, урогенитального) следует проводить профилактическую санацию ЖКТ, даже при отсутствии убедительных признаков его микотического происхождения, а также лечение дисбактериоэа. Длительно протекающий кандидоз ЖКТ приводит к аллергической перестройке организма. Со временем могут появляться качественно новые заболевания — крапивница, зуд кожи, аллергический васкулит, грибковая экзема.
Лечение
Суспензию нистатина назначают взрослым по 400 000-600 000 ЕД 3-5 р/сут; детям новорожденным — по 50 000-100 000 ЕД 4 р/сут; до 2 лет—по 100 000-200 000 ЕД 4 р/сут; до 5 лет—200 000-300 000 ЕД 4 р/сут; более старшим — 1-2 млн ЕД/сут в 3-6 приемов (2 нед). Леворин используют в виде таблеток для приема внутрь (желтого цвета), детской суспензии (содержимое флакона разводят до метки прохладной кипяченой водой: 1 ч.л.= 5 мл — 100 000 ЕД, 3 капли — 2000 ЕД).
Назначают дифлюкан внутрь — в 1 -й день — 400 мг, затем по 200 мг/сут (длительность курса зависит от эффективности). В тяжелых случаях, обычно в сочетании с другими висцеральными формами кандидоза, возможно применение амфоглюкамина (200 000 ЕД 2 р/сут после еды, 10-14 дней), микогептина (по 250 мг 2 р/сут, 10-14 дней). Хороший эффект может дать пимафуцин — по 1 таб (0,1 г), детям по 1/2 таб 4 р/сут, 10-20 дней; применяется также для профилактики реинфекции Кандида из ЖКТ при лечении вагинального и других форм кандидоза.
При сопутствующей бактериальной, протозойной инфекции, дисбактериозе применяют производные 8-оксихинолина: хлорхинальдол (внутрь после еды по 0,1 г, в тяжелых случаях — по 0,2г 3 р/сут, 3-5, до 7 дней); интетрикс (по 4-6 капсул/сут, до 10 дней); реже — энтеросептол (3 таб/сут), хиниофон (по 0,25-0,5 г 3 р/сут, 5-8 дней). Используются карамели декамина — 5-12 шт./сут. В перерывах и после проведенного курса показаны препараты йода (5-6% раствор йодида калия внутрь по 1-2 ст.л.). При хронических рецидивирующих формах необходимы средства иммунотерапии.
Важное место в лечении кандидоза ЖКТ занимают эубиотики, проявляющие антагонизм в отношении патогенных и условно-патогенных микроорганизмов, устраняющие тем самым дисбактериоз с восстановлением нормальной кишечной флоры.
Лечение ими проводят после курса противогрибковой терапии (не совмещая с пероральными антимикотиками), в течение длительного времени (3-5 нед и более). Бактисубтил принимают по 1 капе. 2-4 р/сут (начинают с 3-5 доз/сут в 2 приема — утром и вечером за 1 ч до еды; затем постепенно уменьшают, доводя к концу курса до 1 дозы в 1-3 дня). Энтерол назначают по 1-2 капе, (пакетика) в день, смешивая с пищей, питьем (не слишком горячими или холодными).
Линекс принимают по 2 капе. 3 р/сут (детям — по 1 капе. 3 р/сут). Используют также хилак-форте (начиная с 40 кап. 3 р/сут перед или во время еды с небольшим количеством жидкости, кроме молока; далее доза уменьшается наполовину); бифи-форм (2-4 капс/сут), бифидумбактерин (по 5 доз 2-3 р/сут); лактобактерин (2-5 доз 2 р/сут за 30-40 мин до еды), а также ацилакт, лактеол, профлора, бицилак.
Используют и другие средства, подавляющие процессы брожения (карболен), нормализующие функцию органов пищеварения (натуральный желудочный сок, пепсидил, ацидин-пепсин, ферменты, магния сульфат). Позитивное действие оказывает лактоза по 10-15 г; натрия тиосульфат по 0,5 г; генциановый фиолетовый по 0,05-0,1 г в капе. 3 р/сут за 1 ч до еды, 15 дней; через 2-3 нед лечение повторяют в той же дозе; 5-10 дней (противопоказан при органических заболеваниях печени и почек). В ряде случаев (особенно при смешанной грибково-бактериальной микрофлоре) эффективны сульфаниламиды.
Показаны витамины группы В, А, С, F, U. При кандидоаном колите с поражением области заднего прохода дополнительно проводят лечение ректальными суппозиториями с леворином, нистатином, микроклизмами водной взвесью леворина, 0,02% раствора метиленового синего.
При кандидозном поражении желчного пузыря и желчевыводящих путей назначают внутрь нитроксолин по 0,2 г 2-3 р/сут, нистатин по 5 млн ЕД/сут, микогептин, леворин. Натриевую соль леворина рекомендуют также вводить через дуоденальный зонд по 200 000 ЕД/сут через день или 1-2 р/нед (Н.Д. Яробкова, 1979). Специфическое противогрибковое лечение дополняют симптоматическими средствами (желчегонные), по показаниям (грибково-бактериальные процессы) — антимикробными препаратами, поступающими в желчь (бактрим и его аналоги, рифампицин, рокситромицин или рулид).
Применяют физиотерапию на область желчного пузыря (фонофорез или электрофорез со спазмолитиками, магния сульфатом). В рацион питания больных следует включать богатые белками продукты, хлебные изделия из ржаной или грубого помола муки. Особенно полезны молочно-кислые продукты (йогурт, кефир, ацидофильное молоко), салаты (морковь, морская капуста), овощные и фруктовые соки (лимона и др.). Ограничивают продукты, содержащие большое количество углеводов. Желательно дробное питание (5-6 р/сут небольшими порциями), по возможности в одно и то же время.
Кулага В.В., Романенко И.М., Афонин С.Л., Кулага С.М.
Никита Кириллович
![]()
+7 (925) 233-01-03
Заболевания аноректальной зоны – новые подходы к диагностике и лечению.
Диагностика и лечение заболеваний аноректальной зоны является одной из сложных и актуальных проблем современной колопроктологии. Кроме широкого распространения данных заболеваний, таких как: анальная трещина, криптит, папиллит, геморрой, свищи прямой кишки и парапроктит, в структуре общепроктологических заболеваний занимают до 75%, за последние годы отмечается снижение эффективности местных методов лечения, малоэффективность большинства используемых методов комбинированного воздействия. Все эти заболевания сопровождаются воспалительными изменениями в тканях, а постоянное бактериальное обсеменение кишечным содержимым приводит к замедлению репаративных процессов и длительному хроническому течению заболевании этой области.
Одной из серьезных причин неэффективности лечения является изменение микробиоценоза толстой кишки, вследствие какого-либо патологического процесса, явившегося фоном или следствием основного. Для изучения микробиоценоза используется исследование короткоцепочечных жирных кислот (КЖК) в кале. КЖК, продуцируемые микрофлорой толстой кишки, оказывают многофакторное влияние на физиологию клеток кишечника. Доказано их участие в энергообеспечении эпителия, процессах роста и дифференцировки колоноцитов, поставке субстратов липо- и глюконеогенеза, поддержание ионного обмена, осуществлении антибактериального эффекта и блокировке адгезии патогенов, активации местного иммунитета и др.
Исследование кала методом газожидкостного хроматографического анализа обладает высокой чувствительностью и специфичностью, простотой воспроизведения, возможностью быстрого получения данных, отображает не только состояние микробиоценоза толстой кишки, но может использоваться в качестве метода для подбора индивидуальных схем лечения при заболеваниях аноректальной зоны.
Исследование кала на КЖК при заболеваниях прямой кишки и анального канала позволяет анализировать состояние пристеночной, так называемой мукозной флоры, а не полостной, которая доминирует в фекальной флоре и методы классической бактериологии не позволяют адекватно оценить микробиоценоз при патологии аноректальной области.
Для лечения заболеваний аноректальной зоны необходимо использовать биохимической экспресс — анализ кала. Он основан на определении продуктов жизнедеятельности микрофлоры – так называемых, короткоцепочечных жирных кислот.
Во – первых, это исследование наиболее адекватно отражает состояние пристеночной микрофлоры кишечника.
Во – вторых биохимический экспресс-анализ кала делается в течение нескольких часов.
В-третьих этот метод позволяет наиболее оптимально подобрать системное и местное лечение и оптимизировать методы комбинированного лечения заболеваний прямой кишки и анального канала.
Для лечения заболеваний аноректальной зоны всем больным необходимо проводить биохимический экспресс — анализ кала, именно этот метод позволяет патогенетически обосновать, подобрать и оптимизировать все методы медикаментозного лечения.
Лечение заболеваний аноректальной зоны является одной из сложных проблем колопроктологии. Воспалительные процессы в тканях, поддерживаемые постоянным бактериальным обсеменением кишечным содержимым, в конечном итоге приводит к замедлению репаративных процессов и длительному хроническому течению заболеваний этой области. У всех пациентов наблюдаются изменения связанные с качественным и/ или количественным нарушениями состава микрофлоры толстого кишечника.
К наиболее значимым причинам, приводящим к нарушению количественного и качественного состава кишечной флоры можно отнести:
- Медицинские (применение а\б препаратов, химио и лучевая терапия и др.);
- Факторы питания (повышенное содержание в пище жирных кислот, консерванты, красители, сниженное потребление пищевых волокон, нерегулярное употребление пищи);
- Малоподвижный образ жизни, длительные статические нагрузки, приводящие к замедлению транзита по желудочно-кишечному тракту с формированием плотных каловых масс, что приводит к травматизации слизистой оболочки толстой кишки;
- Нарушение местного и системного иммунитета;
- Нарушение биоритмов, дальние поездки;
- Заболевания органов желудочно- кишечного тракта.
Хронические заболевания аноректальной области – анальная трещина, криптит, папиллит, свищи прямой кишки, геморрой специфические заболевания — актиномикоз промежности; острые заболевания – парапроктит и его разновидности, сопровождаются изменениями микрофлоры кишечника. Но, как правило, дисбиотические изменения являются следствием различных заболеваний, которые необходимо своевременно и правильно диагностировать и лечить. Выявить изменения микрофлоры аноректальной области можно при бактериологическом исследовании мазков со слизистой анального канала и прямой кишки, а также при цитологическом исследовании мазков – отпечатков. Однако, эти методы позволяют преимущественно оценить воздействие полостной и транзитной флоры на слизистую оболочку толстой кишки не оценивается пристеночная флора, которая является доминантной при лечении заболеваний аноректальной области. Крайне важно, не только правильно оценивать состояние микрофлоры, но и выявлять патологию, приведшую к изменению микробиоциноза, проводить инструментальные исследования (аноскопия, ректороманоскопия, сигмоскопия, колоноскопия) и назначать лечение с учетом всех данных.
- Позволяет быстро (в течение часа) и точно оценивать состояние микробиоциноза исследуемого биотопа, в т.ч.аноректальной зоны;
- Обладает большей чувствительностью и специфичностью исследования, воспроизводимостью результатов по сравнению с бактериологическим методом;
- Обеспечивает высокую точность в оценке основных аэробных, и главное, анаэробных популяций микроорганизмов с указанием их родовой принадлежности, не требуя воспроизведения нативных условий обитания;
- Предполагает сбор анализов в отсроченное время, а также неограниченное время доставки в лабораторию, при этом, не оказывая влияние на результаты исследования;
Данный метод позволяет оптимизировать системное и местное лечение заболеваний аноректальной области, выполнять прогнозирование и мониторирование клинического течения заболеваний, предупреждать развитие осложнений;
- Любая(неинфекционная) патология желудочно-кишечного тракта.
- Состояние после проведения а\б терапии, химии и лучевой терапии, оперативных вмешательств на органах желудочно-кишечного тракта и биллиарной системы
- Хронические заболевания аноректальной области – анальная трещина, криптит, папиллит, свищи прямой кишки, геморрой; острые заболевания аноректальной зоны – парапроктит.
Противопоказаний не имеется. Возраст пациентов не ограничен!
Условия сбора : в стерильную бакпечатку больной помещает 2-4 г свежесобранного кала. Свежесобранные образцы помещают в морозильную камеру и замораживают, если их доставка производится не в тот же день. В дальнейшем образец доставляется в лабораторию в замороженном виде, где хранится при тех же условиях о начала исследования. Размораживание образцов не допускается.
Читайте также:



