Вирусная нагрузка и кесарево
***ПРЕДЫСТОРИЯ***
Это была моя первая беременность. Когда выходила замуж, знала, что муж ВИЧ-инфицирован. Мы вместе ездили в СПИД-Центр в Нижний Новгород, разговаривали с врачами, сдавали анализы. Муж уже много лет пьёт противовирусную (АРВ) терапию, анализы в норме, вирусная нагрузка не определяется, а значит количество вируса в клетках минимальное! И соответственно возможность заражения меня так же минимальная!
***БЕРЕМЕННОСТЬ***
Беременность у меня протекала хорошо, никаких отклонений не было, разве что пониженный уровень гемоглобина. И ещё на осмотре в поликлинике, мне сказали, что малышка крупная. На тот момент я не предала этому значение.
***ДЕНЬ Х***
И вот подошёл срок родов - 18 апреля, но в этот день ничего не произошло, в четверг 25 апреля меня планово положили в больницу и сказали, что если до понедельника 29 апреля не родишь, то будем стимулировать. В пятницу 26 апреля примерно в 8 утра на осмотре отошли воды, и вот он долгожданный день встречи настал. Сначала всё шло хорошо, были схватки, было нужное раскрытие, в 17 вечера уже начались несильные потуги и тут пришла врач с очередным осмотром.
***ЧТО-ТО ПОШЛО НЕ ТАК. ***
Осмотрев меня, врач стала говорить, что ребенок неправильно входит в таз, голова расположилась так, как нужно. Врач не стала рисковать, так как ребенок был крупный и мне сказали, что лучше сделать операцию. Я не стала противиться и подписала бумаги о согласии на операцию.
***ОПЕРАЦИЯ Ы***
Меня отвели в операционную. Сделали укол в спину, эпидуральную анестезию, было не больно, я ничего не чувствовала. Через несколько минут врач колол иголочками в ноги и спрашивал, ощущаю ли я покалывания, и когда я уже ничего не чувствовала, врачи начали операцию.
Передо мной был занавес и я ничего не видела. Со мной общался врач анестезиолог, задавал много вопросов обо мне и ребенке. Разговаривал он со мной для того, чтобы проверить, что я в сознании. Потом я услышала как врачи стали говорить негромко: "Иди сюда!" Они не могли достать мою девочку. Но через пару минут я уже услышала её первое кряхтение. Ребёнка забрали, взвеси, измерили, помыли. Вес 3,800 кг, рост 53 см. Я была счастлива!
***ДО ДРОЖИ ВО ВСЁМ ТЕЛЕ***
Меня стали зашивать, я по-прежнему ничего не чувствовала. Буквально через несколько минут, после того, как малышку достали я очень сильно начала дрожать. Я испугалась, я вся тряслась, от макушки до пят, будто лежала на электрическом столе. Врач объяснил, это из-за того, что у меня забрали малышку, она меня грела.
Вдруг у меня стало падать давление, врач постоянно добавлял дозу лекарств, которые поступали в меня через капельницу, и постоянно измерял давление. Измерить давление человеку, который весь трясётся, было ой как трудно. Я ещё долго дрожала. Лекарство, которое поступало внутривенно, помогало буквально на несколько минут. Меня зашили, поставили катетер. Мне казалось, что всё позади.
*** ВСЁ ТОЛЬКО НАЧИНАЕТСЯ***
Меня перевели в послеоперационное отделение, а ребёнка в детское отделение.
Через час всё нормализовалось, давление пришло в норму, дрожь прошла. Я всё ещё не чувствовала свои ноги.
Начала отходить анестезия и стал сильно болеть живот. Пришли врач и я попросила, чтобы мне сделали обезболивающий укол, укол сделали в живот. Всё равно было больно.
Потом было время приятного - я позвонила всем родным и рассказала радостную новость о рождении малышки. Телефон дали сразу как перевели в палату.
Был поздний вечер и от усталости дня, я моментально уснула.
***ЧЕРЕЗ БОЛЬ***
Утром меня разбудили, помыли и переодели рубашку, сделали уколы, и сказали, что можно вставать. Ноги я уже начинала ощущать, казалось, что они весят 100 кг и очень тяжёлые. ВСТАВАТЬ? КАК? Я даже не сразу смогла сесть на кровати, но с нескольких попыток села, потом ещё через несколько попыток смогла встать и потихоньку ходила.
Врачи говорили обязательно ходить как можно больше, чтобы не было сгустков крови.
Кушать было нельзя, только пить воду. Через боль и слабость я ходила почти целый день.
***ПРИВЕТ, МАЛЫШКА***
На следующий день мне отдали мою крошку и боль я уже замечала меньше, всё внимание было приковано к ребёночку, но вставать и ходить по-прежнему было больно. У меня и у малышки взяли анализы на ВИЧ, пришёл ответ из СПИД-центра, что мы здоровы и мне разрешили кормить малышку грудью. До этого два дня её кормили смесью. Смесь молочная в жидком виде Nutrilak. Ребёнок набирал вес, никаких проблем не было.
Мне сделали УЗИ, всё было в норме. Мы готовы были к долгожданной поездки домой.
***ДОМА МЕНЯ ЖДАЛ СЮРПРИЗ***
Через 5 дней нас выписали. Швы мне снимали уже в поликлинике. Конечно сам шов и сейчас, спустя 9 месяцев ещё очень заметный, но надеюсь, что со временем он станет едва видимым.
Прошло несколько дней как нас выписали. Я заметила, что у меня стала часто болеть голова, хотя до этого я на головные боли никогда не жаловалась. А тут прям каждый день или через день. Я сперва находила этому объяснение - недосып, ночные кормления и т. д. И только через несколько месяцев узнала, что головные боли это ПОБОЧНЫЙ ЭФФЕКТ от анестезии. Вот такой неприятный сюрприз!
***В КОНЦЕ КОНЦОВ***
В итоге скажу, что при кесаревом сечении есть один большой минус - намного увеличивается период восстановления. Я потеряла много крови, гемоглобин понизился, пришлось пить таблетки. Может кому-то поможет Сироп Феррум Лек.. Я давала его малышки, когда был низкий уровень гемоглобина.
А эти головные боли, сколько дискомфорта и усталости вызывают! Длились головные боли примерно пару месяцев.
Да, есть и плюсы - операция прошла быстро, я ничего не чувствовала, не мучилась.
А вообще считаю, что в моей истории один самый БОЛЬШОЙ ПЛЮС это здоровый ребёнок! А всё остальное уже. В конце концов!
Ежегодно 8 тысяч российских женщин узнают о ВИЧ-статусе в женской консультации (данные из материалов конференции "Актуальные проблемы ВИЧ-инфекции" в Санкт-Петербурге, 2016 год – прим.). Средний детородный возраст сейчас составляет 30-35 лет. При этом, пораженность ВИЧ-инфекцией женщин в этом возрасте в ряде регионов составляет более 1%.
Какова вероятность передачи ВИЧ от матери ребенку?
Если женщина выполняет все рекомендации врача, риск передачи снижается до 1%. Грудное вскармливание повышает риск: по разным данным, от 30 до 80%.
Огромное значение во время беременности имеет функциональная система мать-плацента-плод. Плацента имеет множество функций: дыхательную, выделительную, питательную, гормональную и барьерную. Барьерная функция защищает плод от попадания вируса: здоровая плацента для вируса непроницаема. Но физиологическое истощение, патологии и воспаления могут привести к проникновению вируса от матери плоду.
Во время родов, при прохождении по родовым путям матери, ребенок контактирует с кровью и влагалищным секретом. Кроме того, имеют значение мелкие кровоизлияния в плаценту в активной фазе родов.
При кормлении грудью также повышается риск инфицирования: в молоке содержатся свободные вирусные частицы и провирусы. Также ребёнок может контактировать с кровью матери при травматизации соска. По данным Федерального центра СПИД, число детей, которые получают ВИЧ-инфекцию во время грудного вскармливания, возросло с 40 случаев в 2014 году, до почти 60-ти в 2016-м.

Как снизить риск перинатальной передачи ВИЧ?
Снижение риска напрямую зависит от АРВ-терапии и приверженности к ней, от скорости снижения вирусной нагрузки и от способности препаратов проникать через плаценту к плоду. Также есть три группы факторов: материнские, медицинские, младенческие. К материнским относятся приём внутривенных инъекционных наркотиков, наличие ЗППП, патология плаценты. К медицинским – вирусная нагрузка, родовой травматизм и кровотечения, акушерские манипуляции. К младенческим – недоношенность, многоплодная беременность и грудное вскармливание.
Согласно приказу 572 МЗ РФ, все беременные женщины обследуются на ВИЧ дважды: при постановке на учет и на 32-34 неделе беременности.
Диспансерное наблюдение ВИЧ-позитивной беременной женщины должно осуществляться одновременно двумя специалистами – акушер-гинеколог следит за течением беременности, внутриутробным развитием плода, осложнениями беременности, сопутствующими заболеваниями; инфекционист – корректирует АРТ, оценивает эффективность и переносимость терапии, а также даёт рекомендации по родам.
Кроме того, для успешной профилактики вертикальной передачи необходимо соблюдение всех трех этапов химиопрофилактики: во время беременности (лучше – при планировании), в родах и профилактики для ребенка.
Если нет экстренных показаний для назначения АРТ (CD4 больше 350 клеток, вирусная нагрузка (ВН) менее 100 000 коп/мл, отсутствие вторичных заболеваний), то терапию назначают после 13 недели беременности. В случае экстренных показаний и в случае, если женщина становится на учёт после 28-й недели, терапию начинают в день обращения.
Схема лечения во время беременности должна быть безопасной для мамы и плода, эффективной и хорошо переносимой. В России это комбинация зидовудин+ламивудин +лопинавир/ритонавир (или атазановир/ритонавир). ВОЗ рекомендует к использованию комбинации тенофовир+эмтрицитабин (или ламивудин) + эфавиренз.
Профилактика в родах назначается в зависимости от результатов вирусной нагрузки и рекомендаций инфекциониста:
Если вирусная нагрузка менее 1000 копий/мл, то продолжается прием АРТ, также рекомендуется внутривенное введение зидовудина в родах.
Если нагрузка более 1000 копий/мл, то ставится вопрос о плановом кесаревом сечении, продолжается схема АРТ и введение ретровира.
Если врач знакомится с женщиной только в роддоме, то проводят консультирование на тему вертикальной передачи и вводят ретровир в родах.
Самая главная задача будущей матери и инфекциониста – успеть подавить до неопредляемого уровня вирусную нагрузку к моменту родов. Это значительно снижает риски перинатальной перидачи ВИЧ-инфекции. Уровень вирусной нагрузки на 34-36 неделе беременности является единственным критерием качества перинатальной профилактики. Если нет неопределяемой вирусной нагрузки у женщины в этот срок – нет качественной профилактики.

Какой способ родоразрешения предпочтителен для женщин с ВИЧ?
Плюсы и минусы есть в каждом способе родоразрешения. Естественные роды хороши меньшим количеством осложнений после родов. Но при таком способе присутствует контакт ребенка с инфицированными секретами мамы, никто не застрахован от травматичных акушерских манипуляций, а процесс родов длительный и непрогнозируемый.
Кесарево сечение позволяет избежать контакта со слизистыми матери, избавляет от активной фазы родов. Из минусов: длительное прибывание в родильном доме, более высокий риск осложнений, требуется назначение антибиотиков.
Химиопрофилактикой младенца занимается уже не акушер-гинеколог, а неонатолог. На этом этапе многое зависит от вирусной нагрузки матери. В случае невысокого риска передачи ВИЧ, ребенку проводится однокомпонентная профилактика, а в случае высокого риска – трехкомпонентная. Длительность химиопрофилактики составляет 4 недели.
Ребенок от ВИЧ-позитивной мамы, должен находиться на искусственном вскармливании, а женщина должна медикаментозно прервать лактацию.
Чтобы уточнить, произошло ли инфицирование ребенка во время беременности или родов, необходимо сделать ПЦР-исследование сразу после рождения, далее – через 2-4 недели после отмены химиопрофилактики младенца в возрасте 4 месяцев.
Исследование на антитела к ВИЧ (метод ИФА) проводится в срок 12 месяцев и 18 месяцев. В случае отрицательного результата ИФА к 18-му месяцу жизни ребёнка решается вопрос о том, чтобы снять его с учёта. В принятии решения участвуют инфекционист и педиатр.

Стоит отметить, что каждая семейная пара, в которой один или оба партнёра живут с ВИЧ, должны максимально ответственно и серьезно подойти к этому вопросу профилактики передачи ВИЧ ребёнку. Лучше всего проконсультироваться со специалистом ещё на этапе планирования беременности.
Аннотация научной статьи по клинической медицине, автор научной работы — Филипович О.М., Кузнецов Н.И., Романова Е.С.
Передача вирусного гепатита С от матери к ребенку является главной причиной заражения детей. В результате вертикальной передачи вируса гепатита С в мире ежегодно инфицируется от 10 000 до 60 000 новорожденных. Вопрос о способе родоразрешения беременных женщин, инфицированных вирусом гепатита С, остается спорным и открытым. Независимо от уровня вирусной нагрузки и наличия инфицирования плаценты вирусом гепатита С нарушение трансплацентарного защитного барьера плаценты у беременных с хроническим гепатитом С не развивается.
Похожие темы научных работ по клинической медицине , автор научной работы — Филипович О.М., Кузнецов Н.И., Романова Е.С.
CESAREAN SECTION AS A FACTOR OF PREVENTION OF VERTICAL TRANSMISSION OF HEPATITIS C
Hepatitis C virus transmission from mother-to-child is the main cause of infection of children. As a result of vertical transmission of HCV in the world every year between 10 000 and 60 000 newborn are newly infected. The question of the mode of delivery of pregnant infected women with the hepatitis C virus remains controversial and open. Regardless of the level of viral load and the presence of hepatitis B virus infection of the placenta C violations transplacental protective placental barrier in pregnant women with chronic hepatitis C do not develop.
УДК 618.5-089.888.61-06:616.36-002:616.988 DOI: 10.17816/RFD2016439-44
КЕСАРЕВО СЕЧЕНИЕ КАК ФАКТОР ПРОФИЛАКТИКИ ВЕРТИКАЛЬНОЙ ПЕРЕДАЧИ ВИРУСА ГЕПАТИТА С
Минздрава России, Санкт-Петербург, Россия
Передача вирусного гепатита С от матери к ребенку является главной причиной заражения детей. В результате вертикальной передачи вируса гепатита С в мире ежегодно инфицируется от 10 000 до 60 000 новорожденных. Вопрос о способе родоразрешения беременных женщин, инфицированных вирусом гепатита С, остается спорным и открытым. Независимо от уровня вирусной нагрузки и наличия инфицирования плаценты вирусом гепатита С нарушение трансплацентарного защитного барьера плаценты у беременных с хроническим гепатитом С не развивается.
Ключевые слова: хронический вирусный гепатит С, беременность, вирусная нагрузка вируса гепатита С, трансплацентарное инфицирование.
CESAREAN SECTION AS A FACTOR OF PREVENTION OF VERTICAL TRANSMISSION OF HEPATITIS C
O.M. Filipovich, N.I. Kuznetzov, E.S. Romanova North-Western State Medical University named after I.I. Mechnikov, St Petersburg, Russia
Hepatitis C virus transmission from mother-to-child is the main cause of infection of children. As a result of vertical transmission of HCV in the world every year between 10 000 and 60 000 newborn are newly infected. The question of the mode of delivery of pregnant infected women with the hepatitis C virus remains controversial and open. Regardless of the level of viral load and the presence of hepatitis B virus infection of the placenta C violations transplacental protective placental barrier in pregnant women with chronic hepatitis C do not develop.
Keywords: chronic hepatitis C, pregnancy, viral load of hepatitis C virus, transplacental infection.
Стабильно высокий уровень инфицированно-сти вирусом гепатита С (ВГС) обусловливает активное вовлечение в эпидемический процесс женщин репродуктивного возраста, увеличивая риск вертикальной передачи вируса гепатита С. Передача ВГС от матери к ребенку — главная причина заражения детей. Риск развития хронического гепатита С (ХГС) в результате вертикального инфицирования составляет около 4-8 % случаев 5, в результате чего вирусным гепатитом С в мире ежегодно заболевает от 10 000 до 60 000 новорожденных. В 2/3 случаев вертикальная передача происходит во время родов и в У3 — внутриутробно 7. К факторам вертикальной передачи вируса гепатита С относятся вирусная нагрузка матери, способ родоразрешения, акушерские факторы (амнио-центез, эпизиотомия, длительный безводный промежуток, разрывы промежности и влагалища).
В последние годы все большее внимание уделяется внутриутробному инфицированию
как фактору риска развития фетоплацентар-ной недостаточности. Как известно, плацента представляет самый мощный барьер, который препятствует проникновению инфекционных возбудителей и их токсинов в организм плода. Одной из основных причин развития перинатальной патологии может быть плацентарная недостаточность, которая имеет многофакторную этиологию 7, и в 60 % случаев приводит к развитию заболеваний в антенатальном периоде.
Основную роль в патогенезе плацентарной недостаточности отводят нарушению маточно-плацентарной перфузии, что приводит к снижению транспорта кислорода и питательных веществ через плаценту к плоду. Поскольку развитие структур и функций плаценты происходит поэтапно, патологические изменения, происходящие в плаценте, зависят от характера и времени воздействия неблагоприятных факторов. К факторам, способствующим увеличению проницаемости фетоплацентарного барьера? относятся инфекции, трофические нару-
For citation: Russian Family Doctor. 2016;20(4)39:-44
шения плаценты, приводящие к увеличению риска инфицирования ребенка [9—11]. Однако и при сохраненной барьерной функции плаценты возможно инфицирование детей [12]. Вопрос о возможности трансплацентарной передачи вируса гепатита С при хроническом течении заболевания остается спорным, хотя известно, что неповрежденная плацента — это барьер для проникновения возбудителей [9, 11, 13, 14]. На риск вертикальной передачи вируса гепатита С может влиять и способ родоразрешения. Некоторые исследователи рассматривают плановое кесарево сечение как меру профилактики инфицирования новорожденного [11, 15]. Однако другие исследователи утверждают, что способ родоразрешения не влияет на вертикальную передачу ВГС [16].
Таким образом, на сегодняшний день вопрос о способе родоразрешения беременных женщин, инфицированных вирусом гепатита С, остается открытым.
Цель исследования — изучить вероятность вертикальной передачи вируса гепатита С при плановом кесаревом сечении у беременных с ХГС.
Материалы и методы
Под наблюдением находилось 114 беременных женщин с ХГС. Из них у 67 было естественное родоразрешение, у 47 — плановое кесарево сечение. Возраст обследованных женщин был в пределах 28 лет ^1; Q3 — 24,75; 33,00). Количество беременностей в анамнезе у обследованных женщин составляло от 1 до 8 (в среднем — 3). Все беременные, включенные в исследование, не имели сопутствующей терапевтической патологии и различного рода зависимостей (наркотической, алкогольной и никотиновой). Также было обследовано 97 новорожденных детей, рожденных от матерей с ХГС. Из них 50 младенцев родились с помощью естественного родоразрешения, а 47 — путем планового кесарева сечения. Средний возраст детей, включенных в исследование, составил 19 месяцев (1 год 7 месяцев). Обследование на наличие вирусного гепатита проводили в соответствии с методическими рекомендациями Минздрава России [17]. Подтверждение ВГС-инфекции осуществлялось обнаружением маркеров вирусного гепатита С — анти-ВГС-антител методом иммуноферментного анализа (ИФА), а также выявлением РНК вируса гепатита С в сыворотке крови методом полиме-разной цепной реакции (ПЦР). Исключение гепатитов другой этиологии осуществляли с помощью ИФА-метода путем обследования пациенток на anti-HAV ]^М, anti-HDV, HBsAg, апИ-НВеогАЪ ^М и ^ и на ВГВ и ВГС методом ПЦР. Вирусологическое обследование про-
Для выявления инфицирования детей, рожденных от матерей с хронической ВГС-инфекцией, детям определяли РНК ВГС в сыворотке крови методом ПЦР в возрасте 6-9 месяцев, а также 18-20 месяцев.
Распределение обследованных беременных по возрасту
Беременные с учетом способа родоразрешения N чел. Возраст, лет
Естественные роды 67 20-40 28,00 (24,00; 31,00)
Кесарево сечение 47 19-44 29,00 (25,00; 33,00)
ИТОГО 114 19-44 28,00 (24,75; 33,00)
Воспалительные изменения в плаценте обследованных беременных с хроническим гепатитом С
Беременные с учетом родоразрешения Воспалительные процессы в плаценте (+/-) Критерий х2
Естественные роды (п = 67 чел.) 66 1 X2 = 0,823; р = 0,364
Кесарево сечение (п = 47 чел.) 45 2
ИТОГО (п = 114 чел.) 111 3
Группы обследованных женщин были также сопоставимы по показателям инфицирования плаценты ВГС, так как достоверных различий частоты инфицирования в зависимости от способа родо-разрешения в группах выявлено не было (табл. 3).
Особое значение в трансплацентарной передаче вируса отводится уровню вирусной нагрузки вируса гепатита С. Для подтверждения данного предположения мы провели сравнительный анализ уровня вирусной нагрузки гепатита С в исследуемых группах.
Также в ходе нашей работы мы изучили зависимость инфицирования плаценты от уровня вирусной нагрузки. Было установлено, что частота инфицирования плаценты зависит от уровня вирусной нагрузки ВГС. Так в группе беременных, у которых плацента была инфицирована, уровень вирусной нагрузки был достоверно выше, чем в группе беременных с неинфицированной плацентой (табл. 5).
Частота выявления инфицированности плаценты в группе с хроническим гепатитом С
с учетом способа родоразрешения
Беременные с учетом способа родоразрешения Детекция NS3 HCV в плаценте Критерий х2
Естественные роды (п = 67 чел.) 56 11 X2 = 0,765; р = 0,382
Кесарево сечение (п = 47 чел.) 42 5
Итого (п = 114 чел.) 98 16
Распределение уровня вирусной нагрузки вируса гепатита С у беременных с учетом способа родоразрешения
Беременные с учетом способа родоразрешения ВН ВГС РНК (^10) Критерий Манна — Уитни
Естественные роды (п = 67 чел.) 2,049-7,940 5,826 (4,505; 6,641) г = -2,012, р = 0,044
Кесарево сечение (п = 47 чел.) 4,121-7,683 6,408 (5,382; 6,719)
Частота выявления инфицированности плаценты в зависимости от вирусной нагрузки
Детекция NS3 HCV в плаценте N чел. (%) ^10(ВН РНК HCV) 95 % ДИ Критерий Манна — Уитни
Есть 98 (85 %) 3,37-7,94 *6,40 (5,33; 6,71) 5,83-6,51 г = -4,780; р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Примечание: * — статистически достоверный результат.
1. Paternoster DM, Santarossa C, Grella P, et al. Viral load in HCV RNA-positive pregnant women. Am J Gastroenterol. 2001;96(9):2751-2754. doi: 10.1111/j.1572-0241.2001.04135.x.
2. Campion AL, Larouche A, Soudeyns H, at al. Pathogenesis of hepatitis C during pregnancy and childhood. Viruses. 2012;4:3532-3550. doi: 10.3390/v4123531.
3. Conte D, Fraguelli M, Prati D, et al. Prevalence and clinical course of chronic hepatitis C virus (HCV) infection and rate of HCV vertical transmission in a cohort of 15,250 pregnant women. Hepatology. 2000;31:751-755. doi: 10.1002/hep.510310328.
4. Sookoian S. Effect of pregnancy on pre-existing liver disease: chronic viral hepatitis. Ann Hepat. 2006;5(13):190-197.
5. Zanetti AR, Tanzi E, Semprini AE. Hepatitis C in pregnancy and mother-to-infant transmission of HCV, congenital and other related infectious disease of the newborn. Ed. Isa K. Mushahwar. 2007; 153-171.
6. Sy T, Jamal MM. Epidemiology of Hepatitis C virus (HCV) infection. Int J Med Sci. 2006;3(2):41-46. doi: 10.7150/ijms.3.41.
7. Mohan P, Colvin C, et al. Clinical spectrum and histopathologic features of chronic hepatitis C infection in children. J Pediatr. 2007;152(2):168-174. doi: 10.1016/j.jpeds.2006.11.037.
8. Mok J, Pembrey L, Tovo PA, Newell ML. European Pediatric hepatitis C Virus Network / When does mother to child transmission of hepatitis c virus occur? Arch Dic Child Fetal Neonatal Ed. 2005;90 (2):156-160.
9. Тютюнник В.Л. Тактика ведения беременных при плацентарной недостаточности инфекционного генеза // Российский медицинский журнал. Мать и дитя. Акушерство и гинекология. — 2006. — № 18. — С. 1307. [Tyutyunnik VL. Taktika vedeniya beremennykh pri platsentarnoy nedostatochnosti infektsionnogo geneza. Rossiyskiy meditsinskiy zhurnal. Mat' i ditya. Akusherstvo i ginekologiya. 2006;(18):1307. (In Russ.)].
10. Тютюнник В.Л. Хроническая плацентарная недостаточность при бактериальной и вирусной инфекции (патогенез, диагностика, профилактика, лечение): Автореф. дис. . д-р мед. наук. — М., 2002. — 47 с. [Tyutyunnik VL. Khronicheskaya platsentarnaya nedostatochnost' pri bakterial'noy i virusnoy infektsii (patogenez, diagnostika, profilaktika, lechenie): [dissertation]. Moscow; 2002. 47 p. (In Russ.)].
11. Гурская Т.Ю. Беременность и хронический HCV-гепатит: вопросы патогенеза, клиники, диагностики, состояния фето-плацентарной системы: Автореф. дис. . д-р мед. наук. — М., 2006. — 46 с. [Gurskaya TYu. Beremennost' i khronicheskiy HCV-gepatit voprosy patogeneza, kliniki, diagnostiki, sostoyaniya feto-platsentarnoy sistemy. [dissertation]. Moscow; 2006. 46 p. (In Russ.)].
12. Steininger C, Kundi M, Jatzko G, et al. Increased risk of mother-to-infant transmission of hepatitis C virus by intrapartum infantile exposure to maternal blood. J Infect Dis. 2003;187(3):345-351. doi: 10.1086/367704.
13. Benirschke K, Kaufmann P. Pathology of the human placenta. 4th ed. N.Y.: Springer; 2000. 948 p. doi: 10.1007/978-1-4757-4199-5.
14. Цинзерлинг В.А., Мельникова В.Ф. Перинатальные инфекции. вопросы патогенеза, морфологической диагностики и клинико-морфологических сопоставлений. Практическое руководство. — СПб.: Элби СПб., 2002. — 352 с. [Tsinzerling VA, Mel'nikova VF. Perinatal'nye infektsii voprosy patogeneza, morfologicheskoy diagnostiki i kliniko-morfologicheskikh sopostavleniy. Prakticheskoe rukovodstvo. Saint Peterburg: Elbi SPb; 2002. 352 p. (In Russ.)].
15. Pergam SA, Wang CC, Gardella CM, et al. Pregnancy Complications Associated with Hepatitis C: Data from a 2003-2005 Washington State Bith Coort. Am J Obstet Gynecol. 2008;191(1):38. doi: 10.1016/j. ajog.2008.03.052.
16. Mast EE, Hwang LY, Seto DS, et al. Risk factors for perinatal transmission of hepatitis C virus (HCV) and the natural history of HCV infection acquired in infancy. J Infect Dis. 2005;192:1880-1889. doi: 10.1086/497701.
Poryadka okazaniya meditsinskoy pomoshchi po profilyu akusherstvo i ginekologiya (za isklyucheniem ispol'zovaniya vspomogatel'nykh reproduktivnykh tekhnologiy) (s izmeneniyami i dopolneniyami). Moscow; 2016. (In Russ.)].

Статья просмотрена: 6267 раз
Задачей профилактики вертикальной передачи ВИЧ в родах является обеспечение ВИЧ-инфицированным женщинам оптимального родовспоможения, которое включает назначение антиретровирусных препаратов и выбор метода родоразрешения.
В Костанайской области родовспоможение ВИЧ-инфицированным женщинам оказывается в любом родильном доме. Роды в специализированных роддомах могут быть оправданы в случае крайней ограниченности финансовых средств в здравоохранении региона. Тем не менее, важно помнить, ВИЧ-инфицированная женщина с установленным или неустановленным статусом может поступить в любой роддом, поэтому в каждом роддоме должны быть запас АРВ-препаратов для профилактики вертикальной передачи ВИЧ (невирапин таблетки, невирапин суспензия, зидовудин таблетки, зидовудин сироп) и экспресс-тесты для определения ВИЧ или организована система круглосуточной экстренной доставки АРВ препаратов и тестов в случае необходимости.
При поступлении роженицы в роддом проводится рутинный медицинский осмотр. Все манипуляции, связанные с контактом с кровью и слизистыми женщины, должны проводиться в перчатках.
В роддоме женщине рекомендуется пользоваться собственными тапочками и предметами личной гигиены. В случае отсутствия у женщины своей одежды, пригодной для родов, или по ее просьбе женщине выдается индивидуальный комплект – рубашка, полотенце, подкладная пеленка, халат. Участие близких женщины в родах и посещения родственниками в послеродовом периоде осуществляются в обычном порядке, утвержденном действующими в учреждении приказами или распоряжениями. С соблюдением всех требований инфекционного контроля прием родов может производиться в любой палате родового блока акушерского отделения, выделение специального бокса не требуется.
В приемном отделении акушерского стационара выясняется информация о ВИЧ-статусе беременной. Беременные женщины, поступающие на роды в родовспомогательные учреждения с неизвестным ВИЧ статусом или с однократным обследованием на ВИЧ подлежат тестированию на ВИЧ с использованием экспресс теста.
Решение о способе родоразрешения принимается в соответствии с конкретной ситуацией, в зависимости от уровня вирусной нагрузки у женщины, с учетом интересов матери и плода. При этом, факторами риска передачи ВИЧ-инфекции в родах являются:
• Длительный безводный промежуток
• Отсутствие АРВ профилактики в родах
• Инвазивные процедуры: амниотомия, инвазивный мониторинг плода
Плановое кесарево сечение, проведенное до начала родовой деятельности и разрыва плодных оболочек, в 2 раза снижает риск передачи ВИЧ от матери к ребенку, предотвращая длительный контакт плода с инфицированными секретами родовых путей матери. Исследования показали, что профилактический эффект кесарева сечения сохраняется и на фоне приема АРВ препаратов матерью. Таким образом, кесарево сечение, проведенное до начала родовой деятельности и излития околоплодных вод, является самостоятельным дополнительным методом профилактики вертикальной передачи ВИЧ-инфекции.
Во многих странах введены стандарты ведения родов с рутинным проведением планового кесарева сечения у ВИЧ-инфицированных, когда вирусная нагрузка незадолго до родов превышает 1000 копий/мл независимо от антиретровирусной терапии/АРВ профилактики, которую женщина получала во время беременности.
При отсутствии информации о вирусной нагрузке и/или невозможности проведения АРВ профилактики плановое кесарево сечение может использоваться как самостоятельный метод профилактики передачи ВИЧ в родах.
Наиболее целесообразно проводить кесарево сечение на 38 неделе беременности. Это обусловлено лучшими клиническими результатами родов для женщины и ребенка, возможностью избежать преждевременного разрыва плодных оболочек. Женщина должна быть проконсультирована о преимуществах и возможных осложнениях кесарева сечения.
Необходимо проводить антибиотикопрофилактику во время проведения кесарева сечения. Антибиотикопрофилактика проводится в стандартных дозировках по протоколам, принятым в учреждении.
Проведенные исследования не выявили достоверного повышения риска послеоперационных осложнений у ВИЧ-инфицированных женщин по сравнению с женщинами, не инфицированными ВИЧ. При возникновении осложнений лечение приводится согласно общепринятым схемам.
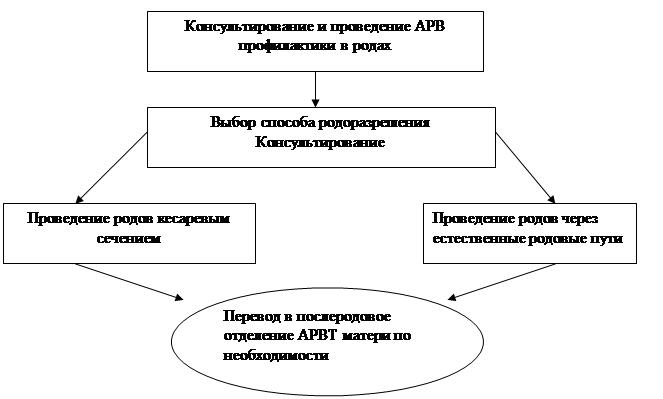
Рис. 1. Модель медицинской помощи ВИЧ-инфицированной женщине в родах
В активной фазе родов через 4 часа после излития околоплодных вод проводить кесарево сечение нецелесообразно.
Окончательное решение о проведении планового кесарева сечения с целью профилактики вертикальной передачи ВИЧ принимает женщина, письменно подтвердив информированное согласие на проведение операции.
Во время родов через естественные родовые пути должны быть, по возможности, исключены любые инвазивные вмешательства, повышающие риск вертикальной трансмиссии, такие, например, как амниотомия. Все инвазивные процедуры проводятся в родах по четким акушерским показаниям. Если произошло излитие вод до начала родов, рассматривается необходимость введения окситоцина.
При ведении родов через естественные родовые пути рекомендуется обработка влагалища 0,25% водным раствором хлоргексидина при поступлении на роды (при первом влагалищном исследовании), а при наличии кольпита – при каждом последующем влагалищном исследовании. Эффективность этой манипуляции доказана при родах, которые длятся более 4 часов при разорванном плодном пузыре. В этом случае обрабатывать хлоргексидином необходимо каждые 2 часа.
Таким образом, результаты проведенных исследований раскрывают особенности ведения родов и беременных с ВИЧ инфекцией, которые должны обязательно учитываться при их родоразрешении.
1. Centers for Diseases Control and Prevention. Department of Health and Human Ser-vice.Exposure to blood. 2003
3. UNFPA, UNAIDS, UNICEF, WHO. Strategic Framework for the Prevention of HIV Infection in Infants in Europe. Europe 2004
Читайте также:


