Вирусная инфекция у ребенка в виде пузырьков на теле
Начиная с периода новорожденности, кожа служит барьером от агрессивного внешнего воздействия, помогает осуществлять обмен веществ и терморегуляцию. Детская дерма более тонкая и легкопроникаемая, быстрее подвергается воздействию возбудителей болезней. Поэтому частой кожной реакцией бывает сыпь с пузырьками у ребенка разного вида и локализации.
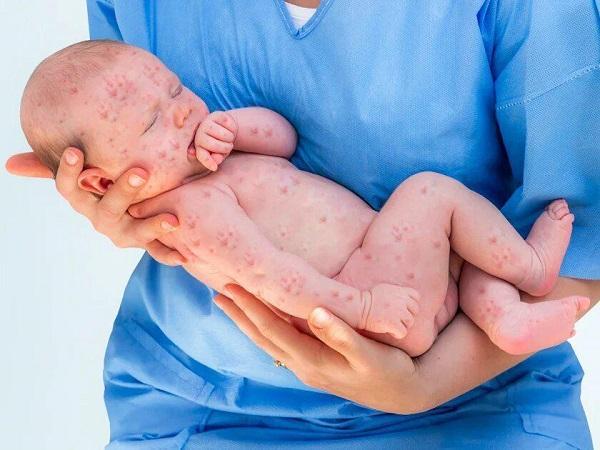
Пузырчатая сыпь у ребенка – довольно частая проблема
Болезни, которые сопровождаются высыпаниями на коже
Высыпание на коже малыша прыщей с водяным содержимым может сопутствовать многим заболеваниям.
Довольно часто сыпь с пузырьками может появляться в результате грибкового поражения. Она очень заразна и вызывает постоянный зуд. Грибковые споры предпочитают теплоту и влажность, поэтому активнее всего размножаются на участках тела с такой средой. Наиболее распространенным грибковым заболеванием считается микроспория – высыпания на гладких участках кожи из пузырьков, корочек, узелков или везикул.
Пузырчатые высыпания при вирусных поражениях сопровождаются высокой температурой, недомоганием, проблемами в ЖКТ и лимфатической системе. Примером вирусной инфекции, вызывающей водянистые пузырьки на коже у ребенка, служит крапивница, характеризующаяся розовыми зудящими высыпаниями, похожими на ожоги от крапивы.
Краснуха протекает с небольшой температурой и мелкой сыпью красного цвета, которая, появившись на лице, за несколько дней распространяется по всему телу.
Самым страшным заболеванием, сопровождающимся пузырчатыми высыпаниями, является корь. Мелкие папулы внутри красных пятен появляются на 2-3 день и быстро сливаются.
Дерматологические проявления несут с собой и различные бактериальные инфекции, прежде всего, стрептококки и стафилококки, которые могут долго сохраняться в пище. Ярким представителем такого заболевания является импетиго, при котором образуются гнойничковые пузырьки на теле у ребенка.
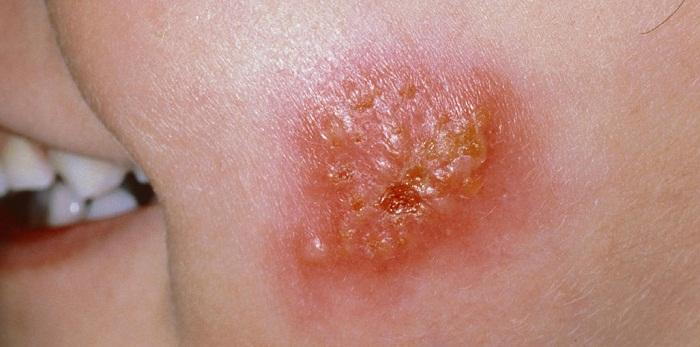
Импетиго у малыша
Болезнь развивается после травмы кожи (царапины, укуса, ранки), где от стафилококка появляются пузырьки с прозрачным жидким содержимым. Они лопаются, распространяя бактерию далее по телу больного и переходя на здоровых людей при контакте.
Дерматит, вызванный контактом с аллергеном, проявляется крапивницей (чередой красных пузырьковых пятен). В тяжелых случаях может сопровождаться отеком Квинке и общим ухудшением состояния.
Ряд болезней, вызванный сбоем в работе систем организма, когда здоровые клетки воспринимаются как чуждые, относится к аутоиммунным. Некоторые из них являются причиной появления волдырей на коже у ребенка.
Характерным примером является волчанка, при которой:
- пузырьки локализуются на лице, на вид напоминают бабочку;
- пальцы рук и шея покрываются сыпью с чешуйками или пятнышками;
- солнечный свет доставляет большой дискомфорт.
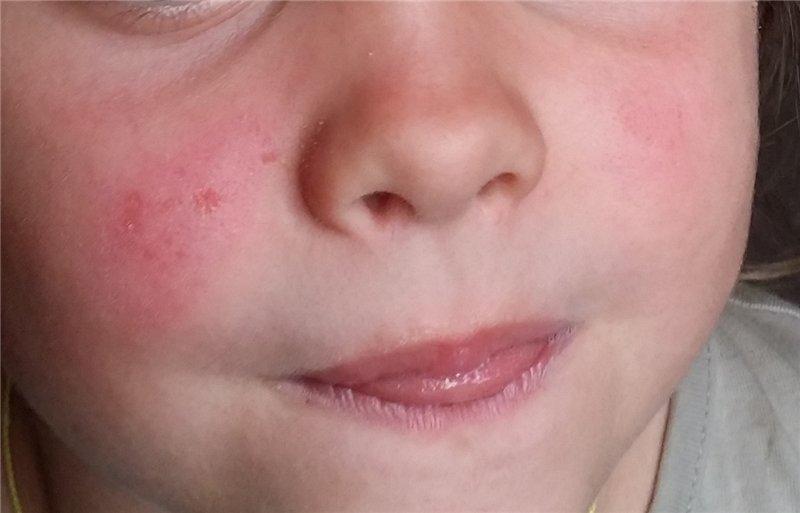
Волчанка у ребенка
Это инфекционное заболевание вызывается одним из вирусов герпеса и проявляется односторонней пузырьковой сыпью, пораженные участки могут сильно болеть. Лишай развивается при рецидиве вируса в организме и, помимо волдырей у ребенка, вызывает субфебрильную температуру, зуд и общее плохое самочувствие.
Это кожная реакция в виде покраснений и пузырчатых высыпаний при контакте с отдельными растениями, красителями, химикатами.
При поражении глистами в результате аллергии на их токсины у малыша могут пойти по телу водянистая сыпь в виде мелких зудящих пузырьков, а также появиться тошнота и рвота.
Микроскопический клещ – паразит, вызывает чесотку и волдыри на теле у ребенка. Такая сыпь зудит (особенно ночью). Она вытянута линейкой и очень заразна.
Другой вид клещей переносит опасную болезнь Лайма, при которой в месте укуса образуется сыпь, постепенно напоминающая яблоко.
Внешнее механическое воздействие (например, трение жесткой одежды) служит причиной сдвига верхней части нежной детской кожи, образуя полость, куда стекает межклеточная жидкость, в результате возникает пузырь.
Кроме того, имеются и другие факторы, вызывающие появление волдырей на теле и лице у ребенка:
- обморожение или ожог от солнца (пузырьки лопаются через один-два дня);
- контакт с химическими веществами (сопровождается резкой болью);
- укус насекомых или контакт со жгущимися растениями типа крапивы или борщевика;
- потница у новорожденных как результат воздействия мочи.
У новорожденных случается токсическая эритема в виде красных пятнышек на коже с пузырьками или гнойничками посередине, как ответ неразвитой еще иммунной системы на контакт с новыми для нее микроорганизмами.
У детей после 8-9 года жизни и подростков более старшего возраста сыпь с водно-гнойным наполнением может образовываться в результате гормонального дисбаланса. Другими причинами бывают нервные расстройства, дисфункции секреционных органов и функциональных систем, проблемы с обменом веществ.
Виды высыпаний и места локализации
Дерматологи выделяют следующие виды сыпи:
- розоватые, красноватые или белесые выпуклые пятна;
- прыщи, наполненные прозрачным жидким содержимым;
- волдыри с гноем или пустые;
- небольшие папулы или бугры.
У малышей прыщики локализуются (в зависимости от причины возникновения) на:
- ногах (в т.ч. ступнях);
- руках (включая кисти и межпальцевые пространства);
- животе и груди;
- плечах и спине (например, опоясывающий лишай);
- шее (включая горло) и лицо;
- ягодицах.
Что нельзя делать при высыпаниях
Если ребенка поразила сыпь с пузырями, родителям крайне не рекомендуется протирать их спиртом, водкой или марганцовкой. Также не следует такие прыщи выдавливать, расчесывать их, прокалывать или как-то извлекать заразную жидкость, чтобы предотвратить заражение других частей кожного покрова. Нельзя продолжать контактировать с окружающими, т.к. ребенок может оказаться заразным для них.
К какому врачу обращаться
Как только замечена сыпь у ребенка, необходимо обратиться к педиатру и дать ему точное описание сыпи для назначения анализов, постановки диагноза и начала скорейшего адекватного лечения.
К сведению. Первым делом обращаются к педиатру. Он уже назначает дополнительные обследования у профильных специалистов: аллерголога, инфекциониста, ревматолога, дерматолога и других.

При появлении сыпи ребенка сначала показывают педиатру
Лабораторные исследования
Для назначения адекватного лечения необходимо точно определить причину сыпи у ребенка, для чего надо делать ряд лабораторно-диагностических исследований на:
- биохимию крови;
- уровень иммуноглобулина крови;
- расширенный анализ мочи;
- аллергопробы;
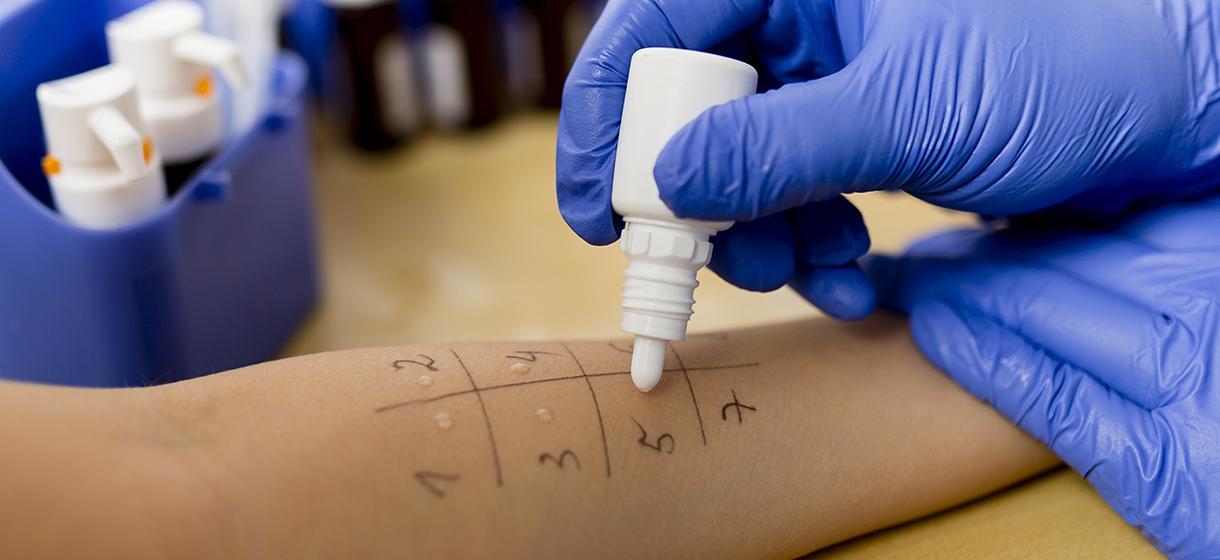
- исследование содержимого пузырьков под микроскопом.
От чего зависит тактика лечения
Методы, которыми предполагается лечить сыпь у ребенка, зависят от того, чем сопровождаются эти высыпания: имеются ли температура (тогда есть воспалительный процесс, на который надо обратить особое внимание), общее недомогание, рвотные позывы (они свидетельствуют о возможном отравлении вирусами), потеря веса (часта при глистах).
Останавливается распространение сыпи медикаментами (антигистамины, заживляющие средства, противовирусные, противогрибковые препараты, иногда даже антибиотики).
После консультации с врачом могут применяться и народные средства для уменьшения дискомфорта: сок алоэ, лист подорожника, настойки лекарственных растений.
Возможные осложнения и последствия
Неправильное или несвоевременное лечение волдырей на теле и температуры у ребенка может привести к опасным последствиям для его здоровья и жизни. Так, при аллергических причинах высыпаний непринятие мер может закончиться анафилактическим шоком. В других случаях это могут быть нагноение ран, заражение крови, рубцевание кожи, обострение болезней и переход их в хроническую форму (длящуюся не один месяц). Если следовать рекомендациям врача, то новые прыщи не будут появляться, а старые – без последствий будут исчезать.
Сыпь в виде пузырьков – проявление на коже различных болезней, которые нередко сопровождаются покраснением дермы, зудом и общим ухудшением самочувствия. Важно своевременно определить причину и начать лечение.
Видео
Мелкие водянистые пузырьки на коже у ребенка образуются по многим причинам. Неправильное лечение приводит к возникновению опасных последствий, поэтому прежде чем к нему приступить, следует установить провоцирующий фактор их возникновения. В статье разберем заболевания, при которых формируются высыпания, симптомы, а также методы их устранения и правила профилактики.

Причины
Солнечный ожог, обморожение, мозоли, укусы насекомых, контакт с агрессивными химическими средствами — любое из перечисленных негативных воздействий провоцирует пузырьки на коже у ребенка. Рассмотрим случаи.
Пузырьки на коже у ребенка могут указывать на развитие инфекционного заболевания . Однако, патология обязательно сопровождается другими симптомами и зависит от типа возбудителя. Следовательно, сыпь инфекционного происхождения может проявляться в виде одиночных волдырей или сгруппированных пузырьков. По внешнему виду прыщей и месте их появления определяется вид болезни.

Мелкие водянистые пузырьки на коже у ребенка возникают при заражении вирусом герпеса . К ним относятся: ветряная оспа (вирус 2 степени) и простудные водянистые высыпания на губах или в носу (вирус 1 степени). В первую очередь, образуются волдыри, наполненные прозрачной жидкостью, а спустя 2-3 дня становятся гнойными. Однако, когда волдыри самопроизвольно вскрываются, на их месте появляются ранки. Из-за этого болезнь сопровождается дополнительными симптомами:
- Гипертермия, в результате которой повышается температура тела ребенка и болит голова ;
- Воспалительный процесс, протекающий в лимфатической системе;
- Недомогание, упадок сил;
- Болезненное ощущение на месте появления пузырьков с сильным зудом.
Пузырьки проявляются сначала на лице, затем поражают верхние конечности, тело, ноги. Кроме того, возникают на волосистой части головы, гениталиях.
В ирус 3 степени провоцирует появление опоясывающего лишая . Возникает в результате перенесенной ветрянки в утробе матери или в раннем детстве, из-за чего у детей более старшего возраста встречается реже. Однако, случаются рецидивы ввиду ослабления иммунной системы.
Симптомы опоясывающего лишая у детей:
- Болезненное ощущение на пораженном участке тела. Локализация боли зависит от места расположения поврежденного нерва, поэтому нередко образуется в области боковой части грудной клетки, спины, шеи, головы. Более того, боль может быть нарастающей, приступообразной, пульсирующей, ноющей, отчего ребенок отказывается от еды и постоянно плачет;
- Мелкие пузырьки на коже у ребенка появляются на 4 день после ощущения боли. Сыпь линейная, не пересекается с другими участками;
- Температура тела 38,5-39,0 °C;
- Лимфоузлы на шее и в паховой зоне увеличены.
Герпетическая сыпь проходит через 30-45 дней, но боль сохраняется еще 2 недели.

Сыпь имеет вид гнойных точек или пузырьков, диаметр которых не превышает 10 мм. Водянистые высыпания появляются на лице, затем поражают тело и конечности.
- Высокая температура: 39-39,5 °C;
- Рвота, тошнота из-за интоксикации организма как результат отравления продуктами жизнедеятельности вирусов;
- Головная боль;
- Отказ от пищи;
- Упадок сил;
- Увеличение шейных лимфоузлов;
- Зуд (раздражение, жжение, покалывание).
Энтеровирус вызывает осложнение в виде обезвоживания организма из-за рвоты, вследствие чего наблюдаются сухость кожи, жажда, и неэффективность жаропонижающих средств. При первых признаках обезвоживания требуется срочно показать ребенка врачу.

Существует несколько названий патологии — фелиноз , лимфоретикулез или лихорадка кошачьих царапин, поэтому главным источником заражения являются кошки, реже собаки или грызуны. Этой болезни подвержены дети 2-12 лет. Пузырек с жидкостью на коже у ребенка формируется на месте кошачьих царапин и покрывается корочкой.
- Слабость, общее недомогание ребенка, быстрая утомляемость;
- Нарушение сна (беспокойство, бессонница);
- Головные боли;
- Увеличение лимфоузлов в области паха, шее, подмышечных впадинах.
На начальном периоде заболевания у ребенка может незначительно повышаться температура в течение 1-3 недель.

Высыпания на коже ребенка в виде пузырьков с красным ободком ( пузырчатка ) локализуются на слизистой полости рта, затем поражают руки, живот и нижние конечности.
Признаки пузырчатки у детей:
- Снижение иммунитета;
- Недомогание, слабость;
- Появление водянистых пузырьков на теле;
- Шелушение кожи из-за повышенной сухости дермы;
- Усиленное слюноотделение;
- Боль в горле;
- Увеличение шейных или паховых лимфатических узлов;
- Повышение температуры.
Заболевание встречается у детей до 2 лет. В результате неправильного или несвоевременного лечения пузырчатка способна перейти в хроническую форму.
Трение жесткого материала о кожу ребенка вызывает сдвиг верхнего слоя относительно других частей дермы, из-за чего образуется полость, наполняющаяся межклеточной жидкостью. Это приводит к формированию водянистых пузырьков. Выделяют несколько поражающих факторов, являющихся основанием для возникновения водянистых высыпаний:
- Химические (проявляются при контакте с кислотой или щелочью);
- Механические (образуются в результате трения об одежду);
- Физические (появляются из-за воздействия высокой/низкой температуры (обморожения) или излучения);
- Биологические (реакция организма на укусы насекомых).
В результате длительного контакта с одним из раздражителей, перечисленных в списке, проявляются пузырьки на коже у ребенка ( контактный дерматит ). Однако, у новорожденных пузырьки в области паха — результат длительного воздействия мочи на нежную кожу. Такие высыпания называют потница . Она доставляет дискомфорт и требует лечения.
Распространенным заболеванием является крапивница , в результате которой появляются прозрачные пузырьки на коже ребенка с белой жидкостью внутри. Если пораженный участок кожи не чесать, они проходят через 4 дня, а полное выздоровление наступает спустя 7 суток. Если их расчесывать, на больном участке не образуется защитная корочка, значит, процесс заживления затянется на срок от 2 до 4 недель.
Второе заболевание — аллергический дерматит , появляющийся у детей с высокой кожной чувствительностью. Вначале образуются красные пятна, поскольку действие аллергенов приводит к увеличению притока крови к коже, а после возникают многочисленные пузырьки с серозной жидкостью внутри. После их вскрытия образуются мокнущие участки, со временем покрывающиеся корочкой.
- Покраснение, сыпь — пузырьки (только при воздействии аллергенного вещества);
- Зуд, жжение, покалывание;
- Шелушение кожи;
- Редко повышается температура.
При отсутствии лечения воспаление переходит в хроническую форму, из-за чего пузырьки проявляются вновь, но после проведения очередной терапии затихают. Рецидив болезни зависит от индивидуальных особенностей организма и возникает после очередного контакта с аллергеном. Наиболее распространенные периоды для аллергического дерматита — время цветения (весна, лето).
Третье заболевание токсикодермия — аллергический острый дерматит, вызванный внешними раздражителями химического происхождения, в частности, лекарственные препараты:
Кроме препаратов, дерматологи выделяют ряд других хим-соединений в виде:
- Продуктов питания;
- Гелей для душа;
- Не сертифицированных и дешевых шампуней;
- Стиральных порошков и других средств, используемых в быту.
Аллергия способна возникнуть на любом участке кожи в зависимости от чувствительности организма.
У детей грибковые высыпания встречаются редко. Локализуется сыпь преимущественно на ногах. Внутри водянистых пузырьков содержится жидкость, состоящая из продуктов жизнедеятельности микроорганизмов. Когда они лопаются, появляется эрозионная поверхность.
Заражение грибком происходит в местах большого скопления людей: в саунах, бассейнах и банях. Основным сопутствующим симптомом пузырьков является зуд.
Большие или мелкие пузырьки на коже у ребенка возникают в результате ожогов :
- Солнечный. Появляются при длительном воздействии солнечных лучей. На незащищенных участках кожи возникают мелкие пузырьки, которые через 2 дня лопаются. Солнечный ожог сопровождается зудом, жжением, покраснением, облезанием верхних слоев кожи;
- Химический. Высыпания появляются на месте контакта с токсическим веществом. Кожа краснеет, а после покрывается пузырьками. Среди сопутствующих признаков отмечают: боль, отечность мягких тканей, болевой шок. Если химическое вещество попало на слизистую оболочку, происходит отравление, поражение участка;
- Термический. Высыпания возникают из-за воздействия высоких температур. Сначала появляется резкая боль, кожа краснеет, после этого формируются пузырьки с жидкостью внутри.
В отдельную категорию относят ожоги, полученные в результате контакта с ядовитыми растениями: борщевиком, крапивой, дурманом, листьями наперстянки.
Что делать?
Если родители заметили водянистые мелкие пузырьки на коже у ребенка, важно исключить из его рациона все продукты, способные вызвать аллергическую реакцию. К ним относятся цитрусовые, ягоды, морепродукты, шоколад, грибы. Кроме того, рекомендуется обратить внимание на порошок, мыло, отдушки, применяемые в стирке белья. Если пузырьки стали следствием аллергической реакции, то вмешательство не требуется, достаточно исключить источник влияния. К врачу следует обратиться при следующих симптомах:
- Высокая температура (свидетельствует о наличии воспалительного процесса);
- Рвота (во-первых, возникает при отравлении организма вирусными продуктами и патогенными микроорганизмами, во-вторых, приводит к обезвоживанию);
- Отсутствие аппетита (приводит к резкой потере веса, а в сложных случаях развивается анорексия ).
При тяжелом состоянии нужно вызвать скорую помощь или участкового педиатра.
Указанные лекарственные средства рекомендуется использовать после консультации с педиатром или дерматологом во избежание побочных эффектов.
Чтобы лечить пузырьки на коже у ребенка, можно использовать нетрадиционные способы лечения. Дети чувствительные, поэтому применять их следует с разрешения лечащего врача. При обширном поражении кожи используют ванны с отварами трав (ромашка, череда, календула), помогающих убрать воспаление, обезболить и обеззаразить. Продолжительность одной процедуры составляет не более 15 минут, а температура воды не выше 36-37 °C.
| Растение, сбор | Приготовление |
| Ромашка или череда | 1 столовую ложку сухого растения залить литром крутого кипятка. Настаивать 60 минут, процедить и вылить настой в ванну. Готовый раствор снимает воспалительные процессы, подсушивает пузырьки. |
| Кора дуба | 2 столовые ложки коры залить 250 мл. горячей воды. Настаивать час, процедить. Тканевую салфетку смочить в растворе, затем приложить к больному месту, выдержать 15 минут. Средство снимает боль, жжение, воспаление. |
| Чистотел | 2 столовые ложки растения залить одним литром кипятка. Настаивать 1,5 часа при закрытой крышке. В теплый раствор опустить пораженные грибком конечности или обтереть ватным диском другие части тела. Избавляет от грибковых заболеваний. |
| Сок алоэ | Лист алоэ срезают, оборачивают в бумагу и выдерживают 14 дней в холодильнике. После добывают сок. Пропитывают им ватный диск и прикладывают к пузырькам. Обработку проводят 3-4 раза в день при пузырчатке. |
| Масло чайного дерева | Эфирное масло требуется смешать с оливковым в равных пропорциях. 3 раза в сутки обрабатывать пузырьки. Раствор относят к природным антисептикам, обладающим противовирусными и противогрибковыми свойствами. |
| Березовые почки и шишки хмеля | По 30 грамм каждого ингредиента заливают стаканом кипящей воды и настаивают в течение 5 часов. Полученным раствором протирают места скопления пузырьков до 5 раз в день. |
Использовать рецепты народной медицины нужно с осторожностью, поскольку многие составляющие могут вызвать аллергию. Нетрадиционная медицина не лечит заболевание полностью, она лишь устраняет внешнее проявление, а не решает проблему полностью. Не пренебрегайте посещением врача!
Что делать нельзя?
Когда появились пузырьки на коже у ребенка, категорически запрещено обрабатывать их спиртовыми растворами и использовать марганцовку. Это может ухудшить состояние. Волдыри нельзя прокалывать, пытаться выдавливать, так как внутри них находится жидкость, содержащая патогенные микроорганизмы. В результате происходит заражение больших участков кожи, а через ранку проникает дополнительно инфекция. Таким образом, состояние ребенка резко ухудшается, а процесс выздоравливания замедляется.
Осложнения
Водянистые пузырьки чаще всего не несут опасность для организма и при своевременном лечении проходят через несколько дней бесследно. Если провоцирующим фактором их формирования стала аллергия, то отсутствие медицинской помощи приведет к отеку Квинке и анафилактическому шоку. В результате халатного отношения ребенку угрожает летальный исход.
Профилактика
Чтобы пузырьки на коже не появлялись вновь, врачи рекомендуют соблюдать правила профилактики:
- Соблюдать гигиену. Стоит научить ребенка мыть руки после прогулки, посещения туалета, прикосновения с обувью и нижним бельем, а также перед приемом пищи;
- Выбирать обувь, одежду из натуральных материалов, особенно, если речь о нижнем белье. Синтетика не пропускает воздух, плохо впитывает влагу;
- Не находиться на солнце длительное время. Требуется использовать специальные защитные крема, спреи и мази, предназначенные для детей;
- Укреплять иммунитет. Необходимо сбалансировать питание, ввести в рацион прием витаминов;
- После лечения пузырьков на коже ребенка следует исключить контакт с аллергеном, пользуясь моющими средствами, предназначенными для детей.
Прежде всего родителям требуется объяснить ребенку, что нельзя носить чужую одежду, а также есть из чужой посуды. Соблюдение мер профилактики позволит значительно снизить вероятность появления пузырьков на коже.
Сыпь. Инфекционные заболевания у детей.
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, "пузырьками"; или "бляшками" — она всегда одинаково пугает родителей, ведь найти причину "высыпаний" порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!

Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром "рука-нога-рот"
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
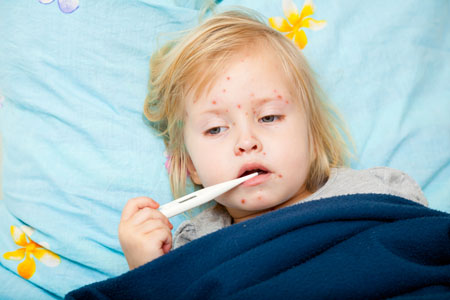
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему "поправиться", как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют "гирлянды" на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Читайте также:


