Т лимфоцитарный вирус что это
Т-клеточные лимфомы наиболее часто диагностируются у пациентов в пожилом возрасте, однако подростки и дети также подвержены данному заболеванию. Причем мужчины страдают им гораздо чаще, нежели женщины.
Что такое Т-клеточные лимфомы
Лимфома - это злокачественное поражение лимфоидной ткани и других органов. В случае с Т-клеточной лимфомой болезнь поражает кожу и лимфоузлы (то есть носит эпидермотропный характер). Основными элементами, что участвуют в процессе возникновения данного новообразования, являются Т-лимфоциты (клетки, в норме обеспечивающие адекватный иммунный ответ). Т-клеточная лимфома (фото представлено ниже) может образовываться как результат скопления в тканях патологических клеточных элементов.
Причины и предрасполагающие факторы
- Наследственность
- Иммунодефициты.
- Длительное воздействие неблагоприятных факторов: ультрафиолета, радиации, агрессивных химических агентов.
- Возрастной аспект (пожилые пациенты).
- Присутствие в организме вирусов (ВИЧ, Эпштейн-Барр, гепатиты С, В, Т-лимфоцитарный вирус), кишечные заболевания.
- Наличие мутаций в иммунной системе, трансплантации органов и тканей, назначение иммуносупрессивной терапии.
Все вышеперечисленные факторы могут усугубляться (соответственно, провоцировать развитие болезни) стрессами, неправильным питанием, нервными перегрузками, несоблюдением режима отдыха и труда.
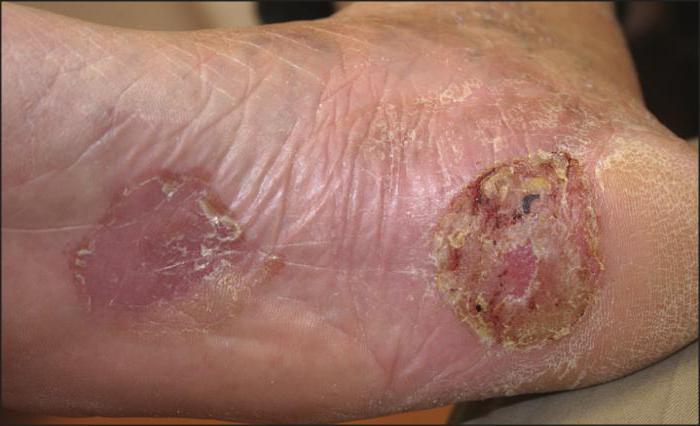
Классификация
- Т-клеточная лимфома кожи. Подобные лимфомы, как правило, развиваются в результате различных мутаций Т-лимфоцитов, приводящих к неконтролируемому размножению последних и, как следствие, распространению их в слое эпидермиса. Характеризуется данный вид лимфом возникновением полиморфной сыпи (бляшки, опухоли, пятна, волдыри). Причем вначале пациенты жалуются на возникновение шелушащихся либо зудящих пятен, со временем трансформирующихся в бляшки, а впоследствии в очаги опухоли.
- Периферическая Т-клеточная лимфома. В это понятие включены все лимфомы, что имеют Т-клеточное или NK-клеточное происхождение (исключение составляют новообразования из незрелых Т-клеток и Т-лимфобластный лейкоз). Достаточно часто подобные лимфомы протекают с поражением крови, кожи, костного мозга и внутренних органов, а в лимфоузлах наблюдается диффузные инфильтративные изменения.
- Ангиоиммунобластная Т-клеточная лимфома. Проявляется в виде уплотнения лимфоидной ткани (при проведении гистологического исследования лимфоузлов) иммунобластами и плазматическими клетками, с дальнейшим полным преобразованием ее структуры и формированием патологических кровеносных сосудов.
- Т-клеточная лимфобластная лимфома. Новобразование, в основе которого лежат патологические изменения Т-клеток. Т-лимфоциты не созревают, их ядро приобретает неправильную форму, они быстро и бесконтрольно делятся. Встречается такой вид лимфом достаточно редко. При возникновении сходной картины проводят дифференциальную диагностику с острым лейкозом.
- Неходжкинская Т-клеточная лимфома. Представляет собой большую группу новообразований, что состоят из зрелых Т-лимфоцитов и не относятся к лимфогранулематозу (то есть болезни Ходжкина). Принадлежность к данной группе определяется путем гистологического исследования (при лимфогранулематозе в препарате обнаруживаются специфические клеточные элементы Березовского-Штенберга, при неходжкинских лимфомах их нет).
Стадии развития
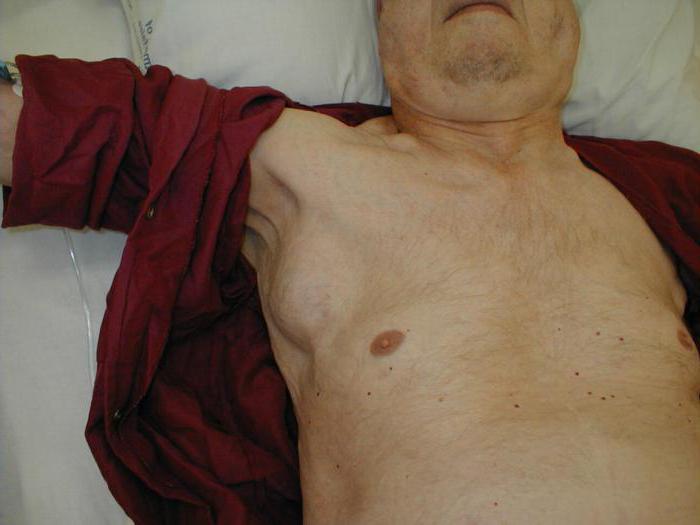
- Поражение одного лимфоузла.
- Распространение опухолевого процесса на два лимфоузла, что располагаются на одной стороне от диафрагмы.
- Множественное поражение лимфатических структур по обе стороны от диафрагмы.
- Поражение лимфатических узлов и внутренних органов, наличие метастазов в почках, костном мозге, печени или органах желудочно-кишечного тракта.
Общая симптоматика
Наличие или отсутствие тех или иных клинических проявлений зависит от вида опухоли и ее локализации. Однако существуют симптомы, что присущи практически всем Т-клеточным лимфомам:
- Потливость в ночное время.
- Быстрое беспричинное похудание.
- Грибовидный микоз.
- Субфебрильные показатели температуры тела.
- Частые слабость и апатия.
Микоз грибовидный
Грибовидный микоз - одно из наиболее частых проявлений, что характеризует Т-клеточные лимфомы. Он встречается у семидесяти процентов пациентов с данным заболеванием и имеет три формы: классическую, обезглавленную и эритродермическую.
Классический микоз грибовидный проходит три стадии развития:
- Эритематозная - по клиническим признакам сходна с псориазом, экземой и так далее. Пациенты отмечают наличие пятен овальной или круглой формы, с четкими границами, разнообразных размеров, имеющих розово-фиолетовую окраску и шелушащихся на поверхности. Такие элементы чаще располагаются на лице и туловище, постепенно увеличиваясь в количестве и переходящих на другие участки. Такие высыпания не поддаются лечению и могут не проходить длительное время либо внезапно исчезать. Кроме того, пятна могут сочетаться с зудом, который не купируется обычными средствами.
- Бляшечно-инфильтративная - возникает спустя несколько лет от начала болезни. На месте вышеописанных пятен плотные бляшки с округлыми или неправилными, но четкими границами, фиолетового цвета с шелушением на поверхности. На месте исчезнувших бляшек остаются бурые участки, либо атрофия кожи. Зуд усиливается, становится невыносимым. Наблюдается быстрое похудание и лихорадка, может присутствовать лимфаденопатия.
- Опухолевая - на месте бляшек либо на не измененной коже наблюдается возникновение плотных красно-желтых безболезненных опухолевидных образований сферической либо слегка приплюснутой формы, походящей на грибную шляпку. Диаметр таких образований колеблется от одного до двадцати миллиметров, а количество может быть различным. Когда опухоль разрушается, на ее месте образуются болезненные язвы, глубина которых может достигать фасций или костей. Чаще всего поражаются селезенка, лимфоузлы, легкие и печень. Наростает интоксикация и слабость. Погибают больные от сердечной недостаточности, амилоидоза, пневмоний.
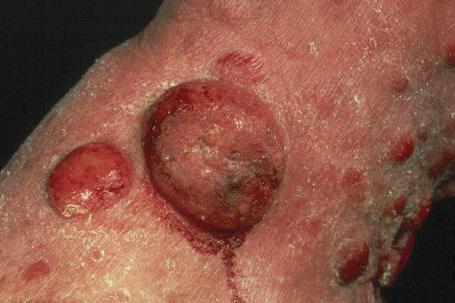
Эритродермическая форма характеризуется возникновением наростающего мучительного зуда, гиперемии и отечности, появлением сливающихся эритематозно-сквамозных пятен, гиперкератоза на подошвах и ладонях, а также выпадение волос. Увеличены все лимфоузлы в подмышечных, паховых, кубитальных и бедренных зонах. При их пальпации обнаруживаются плотноэластичные безболезненные пакеты лимфоузлов, не спаянных с окружающими тканями (кожей). Наблюдается лиходрадка (до 39 градусов), снижение веса, потливость ночью и слабость. Летальный исход возможен при усугублении интоксикации и присоединении сердечной недостаточности.
При наличии обезглавленной формы на здоровой коже возникают множественные бляшки, со временем приобретающие злокачественный харатер. Смерть больных наступает в течение года.
Клинические проявления кожной формы лимфом
Т-клеточная лимфома кожи часто возникает на фоне длительно существующих и неправильно леченных дерматологических заболеваний. Спровоцировать ее возникновения могут вирусы герпеса, радиация, солнечные ожоги и так далее. Протекают подобные лимфомы в две стадии: первичная (процесс локализуется в дерме), вторичная (когда поражения кожи являются следствием проникновения лимфоцитов из внутренних органов).
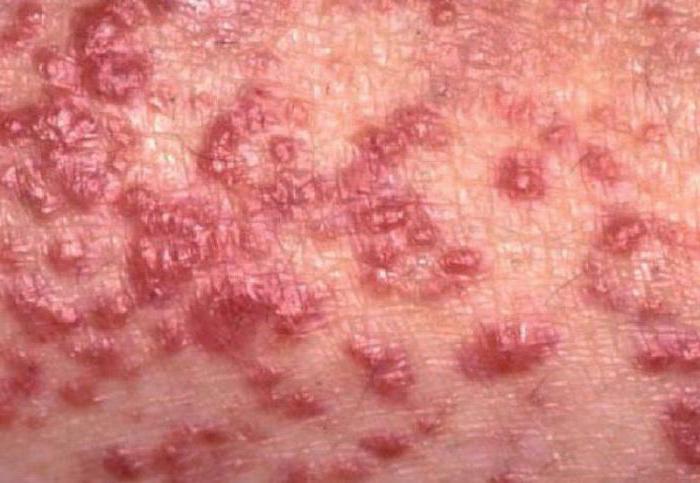
- Полиморфная кожная сыпь.
- Нарастающий кожный зуд.
- Наличие мелких плоских элементов при узелковой форме.
- Возникновение желтоватых бляшек, впоследствии трансформирующихся в очаги гиперпигментации и атрофии (при бляшечной форме).
- Клиническая картина, напоминающая псориаз (при мелкоузелковой типе).
- Сухость, отечность, гиперемия и шелушение участков кожи (при эритродермическом типе болезни).
Симптоматика периферических лимфом
Клиника заболевания зависит от стадии и вида патологического процесса.
Характерно увеличение лимфоидной ткани в шейной, паховой и подмышечных областях.
Пациенты жалуются на обильное потоотделение, сильную потерю веса, отсутствие аппетита, общую слабость, жар, а при наличии увеличения селезенки и печени (что встречается достаточно часто) - на затрудненное дыхание, периодический кашель и чувство тяжести в желудке.
Диагностика
- Осмотр, сбор жалоб и анамнеза у онколога.
- Общий анализ крови и мочи.
- Биохимия крови, а также анализ на антитела к вирусам гепатита.
- Биопсия поврежденного лимфатического узла (что позволяет верифицировать диагноз т клеточные лимфомы).
- УЗИ.
- МРТ.
- КТ.
- Онкоскрининг тела.
- Иммунофенотипированное исследование.
- Молекулярно-генетические анализы.
- Цитогенетический анализ.
Терапия
Лечение Т-клеточной лимфомы зависит от формы и стадии процесса.
Так, например, для эритематозной стадии микоза грибовидного специальная противоопухолевая терапия не назначается, а применяются наружные кортикостероиды и интерфероны.
Противоопухолевое лечение сводится к проведению химио- и лучевой терапии.
В соответствии с формой заболевания (индолентная, агрессивная и высокоагрессивная) определяется длительность и состав лечения, а также реабилитации.
Индолентные лимфомы не лечат, а только регулярно наблюдают, если процесс прогрессирует, тактику меняют.
При лечении агрессивных форм используют сочетание химиотерапевтических препаратов и Ритуксимаба (моноклональные антитела).
Когда речь идет о высоко агрессивных лимфомах, назначают препараты, что используются в терапии острых лейкозов.
Достаточно часто химиотерапию сочетают с пересадкой стволовых клеток.
Однако наиболее действенным лечением лимфомы является проведение тридцатидневного курса лучевой терапии (по методике Электа Синержи), а после прием химиотерапевтических средств.
Осложнениями приема химиотерапевтических средств могут стать: рак легкого, молочных желез и так далее. Лучевая терапия может осложнятся развитием коронарного атеросклероза.
После успешного лечения проводят обязательную реабилитацию.
Т-лимфотропный вирус человека (англ. Human T-lymphotropic virus, HTLV) - серотип вида Т-лимфотропного вируса из рода дельта-ретровирусов (Deltaretrovirus). Связан с такими злокачественными новообразованиями лимфоидной и кроветворной тканей, как Т-клеточный лейкоз и Т-клеточная лимфома. Более короткое название – HTLV 1 и 2 типа. Обследование на антитела к HTLV позволяет выявить инфицированных людей. Инфицирование бывает бессимптомным и может протекать в таком виде долгое время, человек при этом является потенциальным распространителем инфекции (при переливании крови или донорстве органов).
Антитела при Т-клеточной лимфоме, антитела при HTLV I - ассоциированной миелопатии (тропическом спастическом парапарезе), вирус HTLV I и II типа (ретровирусы типа С).
Иммуноферментный анализ (ИФА).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Т-лимфотропный вирус человека (англ. Human T-lymphotropic virus, HTLV) - серотип вида Т-лимфотропного вируса из рода дельта-ретровирусов (Deltaretrovirus). Связан с такими злокачественными новообразованиями лимфоидной и кроветворной тканей, как Т-клеточный лейкоз и Т-клеточная лимфома.
Т-лимфотропный вирус представляет собой штамм вируса, поражающий в основном взрослых людей. Вероятно, что он принимает участие в патогенезе некоторых демиелинизирующих заболеваний, например тропического спастического парапареза. Геном Т-лимфотропного вируса человека является диплоидным и состоит из двух копий одноцепочечных РНК, на которых в организме хозяина синтезируется одноцепочечная и далее двуцепочечная ДНК. Двуцепочечная ДНК далее интегрируется в геном хозяина в виде провируса.
HTLV I - Т-лимфотропный вирус человека первого типа (HTLV-I), также известный как вирус Т-клеточной лимфомы взрослых (ТЛВЧ-1), ассоциирован с такими заболеваниями, как HTLV-I-связанная миелопатия, гиперинфекция, вызванная круглым червём Strongyloides stercoralis, а также вирусная лейкемия. По некоторым данным, у 4-5 % заражённых появляются злокачественные опухоли в результате активности этих вирусов.
HTLV-II - Т-лимфотропный вирус человека второго типа (ТЛВЧ-2, HTLV-II) близкородственен Т-лимфотропному вирусу человека первого типа, имеет гомологию генома около 70 % по сравнению с HTLV-I.
Было выяснено, что возбудителем острого Т-клеточного лейкоза у человека являлся вирус, который назвали вирусом Т-клеточной лейкемии человека - HTLV I. По существующей классификации он был отнесен к классу ретровирусов.
HTLV-1 стал первым обнаруженным ретровирусом человека и был отнесен к подклассу онковирусов, т.е. вирусов, вызывающих рак. Несмотря на то что большинство попыток выделить ретровирусы из опухолевых клеток человека оказались безуспешными, установлено, что, по крайней мере, один вид ретровирусов вызывает злокачественное новообразование у человека. Это Т-лимфотропный вирус человека типа 1 - возбудитель Т-клеточного лейкоза - лимфомы взрослых. В отличие от онкогенных ретровирусов животных, Т-лимфотропный вирус человека типа 1 не содержит онкогенов, а его трансформирующие свойства связывают с белком Tax.
Т-лимфотропный вирус человека типа 1 передается от матери к ребенку (особенно через молоко), при половых контактах (чаще от мужчины к женщине), а также при переливании инфицированной крови и использовании инфицированных игл. Чаще всего заражение происходит в перинатальном периоде. В отличие от ВИЧ, который может передаваться с бесклеточным материалом, Т-лимфотропный вирус человека типа 1 менее заразен и для его передачи обычно необходим контакт между клетками.
Т-лимфотропный вирус человека типа 1 широко распространен в юго-западной части Японии и на острове Окинава, где заражено более 1 млн человек. Несмотря на высокий риск заражения, здесь выявляют только 500 случаев Т-клеточного лейкоза-лимфомы взрослых ежегодно.
Хотя ранние эпидемиологические исследования выявили растущее число носителей антител к Т-лимфотропному вирусу человека типа 1 среди инъекционных наркоманов, применение более специфичных методов серодиагностики показало, что в подавляющем большинстве случаев инфекция у инъекционных наркоманов обусловлена Т-лимфотропным вирусом человека типа 2.
Т-клеточный лейкоз-лимфома взрослых редко возникает у лиц, инфицированных при переливании компонентов крови; в то же время около 20 % больных тропическим спастическим парапарезом заражается через кровь. Развитие прогрессирующей спастической или атаксической миелопатии у носителей антител к Т-лимфотропному вирусу человека типа 1, вероятно, обусловлено прямым воздействием вируса на нервную систему; похожее заболевание может быть вызвано ВИЧ или Т-лимфотропным вирусом человека типа 2. Изредка у больных с тропическим спастическим парапарезом антитела к вирусу отсутствуют в сыворотке, но обнаруживаются в спинномозговой жидкости.
У носителей Т-лимфотропного вируса человека типа 1 вероятность заболеть в течение жизни Т-клеточным лейкозом-лимфомой взрослых составляет 2-5%, такой же риск развития тропического спастического парапареза. Эти заболевания встречаются только там, где распространен Т-лимфотропный вирус человека типа 1, причем у 95 % больных в сыворотке присутствуют антитела к этому вирусу.
Т-клеточный лейкоз-лимфома взрослых развивается через много (20 и более) лет после заражения. В половине случаев тропического спастического парапареза продолжительность латентного периода чаще составляет около 3 лет.
T-лимфотропный вирус человека типа 2, возможно, вызывает небольшую часть случаев волосатоклеточного лейкоза и различных Т-клеточных лимфом и лейкозов. Хотя Т-лимфотропный вирус человека типа 2 был выделен у одного больного с Т-клеточным вариантом волосатоклеточного лейкоза, его этиологическую связь с каким-либо заболеванием доказать не удалось. Однако, по некоторым данным, Т-лимфотропный вирус человека типа 2 может играть роль в развитии ряда заболеваний нервной системы, крови и кожи. Эти факты требуют проверки, особенно с учетом нечеткого различения Т-лимфотропных вирусов человека типа 1 и 2 в ранних исследованиях.
Инфекция HTLV-II эндемична для коренного населения Южной Америки, кроме того, встречается повсеместно у лиц, употребляющих наркотики внутривенно.
Вирус HTLV-II впервые был выделен от больного с волосатоклеточной лейкемией, однако с тех пор способность вируса вызывать лимфопролиферативные заболевания не подтвердилась. Патогенез HTLV-II-инфекции связывают с развитием HAM/TSP и других неврологических синдромов, а также пневмонии, бронхита и артрита. В Европе и США HTLV-II часто выявляют у ВИЧ-инфицированных лиц.
Лабораторная диагностика HTLV-I/II-инфекции основана на выявлении антител к вирусам, серологические свойства которых имеют значительное сходство; для скрининга используются методы ИФА и агглютинации латексных частиц. Подтверждающий иммуноблотинг с применением рекомбинантных антигенов позволяет различить эти две инфекции. Для уточнения диагноза дополнительно используется метод ПЦР; количественный вариант ПЦР позволяет оценить вирусную нагрузку, которая коррелирует с вероятностью развития ATL и TSP у носителей HTLV-I.
Сходство в строении Т-лимфотропных вирусов человека типа 1 и 2 до недавнего времени препятствовало созданию высокоспецифичных серологических методов, поэтому при эпидемиологических исследованиях нередко эти вирусы не разделяли. В результате сложилось ошибочное мнение, что среди инъекционных наркоманов преобладают носители Т-лимфотропного вируса человека типа 1. Однако обследование больших групп инъекционных наркоманов с применением высокоспецифичных серологических методов показало, что в подавляющем большинстве случаев они заражены Т-лимфотропным вирусом человека типа 2. Поскольку среди инфицированных Т-лимфотропным вирусом человека типа 2 значительно преобладают женщины, сделан вывод, что этот вирус легче передается от мужчин к женщинам, чем от женщин к мужчинам.
Обнаружение заболевания основывается на серологической диагностике инфицирования вирусом HTLV I и II типа и состоит в скрининговом обследовании, за которым следуют подтверждающие и уточняющие тесты. Обычно в качестве скрининговых тестов применяют иммуноанализ (ИФА), при получении повторно реактивных результатов в скрининговых тестах проводят подтверждение. Подтверждающими тестами для результатов ИФА тестов могут быть вестерн-блот или радиоиммунопреципитация.
Когда назначается исследование?
- Наличие симптомов злокачественных новообразований лимфоидной и кроветворной тканей (Т-клеточный лейкоз и Т-клеточная лимфома).
- Наличие симптомов демиелинизирующих заболеваний, например тропического спастического парапареза.
- Наличие контакта с установленным носителем Т-лимфотропного вируса человека типа 1 и 2.
- Лицам из групп риска – наркоманам, жителям эндемичных областей, после возможного контакта с инфицированными, при незащищенных половых связях (особенно во время пребывания в странах Тихоокеанского региона и Карибского моря). Специфических симптомов у носителей инфекции может не быть, но слабость в ногах и руках, признаки мышечной дистрофии после поездки за рубеж или после незащищенного контакта - показания для проверки на инфицирование.
Для чего используется исследование?
- Наиболее точное определение причины злокачественных новообразований лимфоидной и кроветворной тканей, таких как Т-клеточный лейкоз и Т-клеточная лимфома, демиелинизирующих заболеваний, например тропического спастического парапареза.
- Ранняя диагностика Т-лимфотропного вируса человека типа 1 и 2.
Что означают результаты?
Референсные значения: отрицательно.
- отсутствие HTLV I / II- инфекции.
- потенциально возможная HTLV I / II- инфекция или бессимптомное вирусоносительство.
Что может влиять на результат?
- У пациентов с онкопатологией в ряде случаев (примерно в 3 %) возможен ложноположительный результат.
- Вирус второго типа не имеет прямой связи с каким-либо заболеванием, но есть данные, что он может вызывать определенные неврологические расстройства и гематологические изменения.
- Исследование позволяет выявить инфицированных людей и включить их в группу риска. Наличие антител к вирусам не обязательно приводит к появлению клинической симптоматики, поэтому важно как можно раньше выявить инфекцию, чтобы не допустить ее дальнейшего распространения.
Кто назначает исследование?
Невропатолог, терапевт, врач общей практики, инфекционист, гематолог.
Литература
Одной из самых опасных разновидностей онкологического поражения является появление Т-клеточной лимфомы, затрагивающей кожу больного и его систему лимфотока. В преобладающем количестве случаев данное заболевание поражает пожилых мужчин, но иногда такие лимфомы обнаруживают у женщин и в детском возрасте.
Возникновение болезни обусловлено сильными изменениями в Т-лимфоцитарных клетках. Болезнь характеризуется агрессивным течением, из-за чего ее диагностику следует проводить как можно раньше.

Причины возникновения
Ученые пока не смогли точно определить причины образования лимфомы этого вида. Однако есть подтверждения того факта, что возбудителем патологии является Т-клеточный вирус первого типа. В случае проникновения этого вируса в кровоток, лимфоциты больного начинают бесконтрольно размножаться.
Специалисты также выделяют и некоторые иные факторы, способные вызывать появление лимфомы:
- продолжительное воздействие ультрафиолетового облучения;
- регулярный контакт с радиоактивными и агрессивными химическими веществами;
- попадание в организм определенных вирусов (Эпштейн-Барр, С, В, Т-лимфоцитарный вирус, ВИЧ);
- нарушения работы иммунной системы, вызванные трансплантацией органов или проведением иммуносупрессивной терапии;
- наследственность и генетическая предрасположенность.
Очень важно, при возникновении признаков онкопатологии без замедлений обратиться в больницу. Нередко именно ранняя диагностика позволяет спасти жизнь больному.
Классификация
Лимфомы данного типа классифицируются таким образом:
- Т-лимфобластная лимфома — опухоль образуется из незрелых Т-лимфоцитов. Атипичные клетки при такой патологии слишком быстро делятся и распространяются по телу. Диагностируется болезнь нечасто. Когда возникают подозрения на наличие лимфобластной формы Т- лимфомы, во время диагностики необходимо дифференцировать болезнь от острого лейкоза.
- Ангиоиммунобластная форма — патология характеризуется уплотнением лимфоидной ткани иммунобластами и плазматическими клетками, что выявляется посредством гистологического исследования. В дальнейшем структура лимфоидной ткани полностью преобразуется и приобретает собственные кровеносные сосуды. Выявление ангиоиммунобластной Т-клеточной лимфомы представляет серьезную опасность для жизни больного, так как большинство пациентов с такой болезнью не проживают больше четырех лет.
- Периферическая форма — сюда относятся все лимфомы, имеющие NK-клеточное или T-клеточное происхождение. Периферические Т-клеточные лимфомы нередко развиваются в совокупности с поражением крови, костномозговой ткани, кожных покровов, внутренних органов.
- Т-клеточная лимфоонкопатология кожи — при таком типе патологии атипичные клетки начинают неконтролируемо делиться и размножаться, а после распространяются в эпидермальные слои. Болезнь характеризуется появлением полиморфных сыпей.
- Неходжкинское Т-клеточное образование — этот вид содержит большое количество новообразований, формирующихся из уже зрелых Т-лимфоцитов. Определить принадлежность патологии к неходжкинским болезням можно, только проведя гистологическое исследование.
В каждом случае, клинические проявления, диагностика и тактика лечения болезни будет отличаться.
Стадии заболевания
Течение лимфомы проходит четыре этапа развития:
- Первая стадия — поражению подвержена только одна область лимфоузлов.
- Вторая — патология затрагивает несколько зон лимфатических узлов, располагающихся по одной стороне от диафрагмы.
- Третья — поражению подвергаются лимфоузлы по обеим сторонам от диафрагмы.
- Четвертая — процесс распространяется по всему организму, поражая отдаленные ткани и органы.

Благоприятный прогноз возможен только при выявлении патологии вначале развития. На заключительной стадии развития болезнь практически не поддается терапии, метастазы можно обнаружить в желудке, костном мозге, печени, почках. В этом случае обычно назначают паллиативное лечение, направленное на уменьшение клинических проявлений и улучшение качества жизни.
Симптомы
При развитии лимфомы Т-клеточной, клинические проявления в первую очередь диктуются точной локализацией и видом патологии.

Однако специалисты также выделяют и общие симптомы заболевания:
- грибковый микоз кожи — наблюдается примерно у 70% пациентов;
- увеличение лимфоузлов;
- постоянная слабость и быстрая утомляемость;
- повышенное потоотделение, особенно во время ночного сна;
- стремительная потеря веса;
- расстройства в работе желудочно-кишечного тракта;
- появление сыпей.
Диагностика
Если пациент обращается к врачу с подозрением на лимфому из Т-клеток, необходимо проведение комплексной диагностики. Нередко эти лимфомы проявляются на поверхности кожных покровов, что облегчает диагностику для специалиста.

Чтобы точно установить диагноз, помимо внешнего осмотра пациенту также назначается список определенных исследований:
- Анализ мочи и крови — при Т-лимфоме анализ определяет увеличение СОЭ в крови, а еще низкий показатель гемоглобина и лимфоцитов. Содержащиеся в моче белки и соли подтверждают наличие воспалительного процесса.
- Биохимический анализ крови — назначается для выявления нарушений в обменных процессах. В таком случае увеличиваются показатели креатинина и фосфатаза. При поражении злокачественным процессом печени и почек увеличивается содержание АСТ и АЛТ.
- Компьютерная и магнитно-резонансная томография (КТ и МРТ) — такие методы лучевой диагностики проводятся, чтобы оценить состояние лимфатической системы. Еще они необходимы, чтобы выявить наличие вторичных очагов злокачественного процесса в костных тканях и отдаленных органах.
- Проведение биопсии — во время процедуры у пациента берут биоматериал из лимфоузлов, чтобы провести анализ на содержание атипичных Т-клеток.
- Другие методы диагностики — основываясь на точном расположении злокачественных очагов и сопутствующих осложнениях, пациентам могут быть назначены другие дополнительные исследования, например гастродуоденоскопия и рентгеноскопия.
Обычно клиническая картина имеет неспецифический характер. Поэтому для постановки точного диагноза обязательно нужно дифференцировать Т-клеточную форму лимфомы со схожими болезнями лимфоузлов и кожи.
Лечение
Тактика лечения Т-лимфомы определяется ее формой и этапом развития онкологического процесса. Если выявлена индолентная форма лимфомы, пациентам назначают только наблюдение. В случае прогрессирования патологии нужно проведение интенсивной терапии.

Возможно применение таких методов терапии болезни:
- PUVA-терапия — пациенту назначается применение вещества под названием Псорален, которое может наносится на кожу или приниматься перорально. Также кожу больного подвергают ультрафиолетовому облучению.
- Ультрафиолетовое облучение — благодаря облучению ультрафиолетовыми лучами, можно уменьшить число очагов лимфомы до 90%.
- Биологическая иммунотерапия — современный метод терапии лимфоонкопатологии, в ходе которого используются компоненты, вырабатываемые иммунитетом человека.
- Лучевая терапия — наиболее результативный способ лечения данной болезни на начальных этапах развития.
- Химиотерапия — назначается обычно на поздних этапах развития лимфомы. Лекарственные средства во время проведения химиотерапии могут назначать пациенту как в таблетированном виде, так и применяться внутривенно или вводиться в спинномозговой канал.
Возможно внешнее использование химиотерапевтических лекарств, когда препараты наносят на пораженные области кожного покрова. Такой подход к терапии эффективен вначале развития патологии. Лечением болезни занимаются врач-гематолог совместно с онкологом.
Осложнения и последствия
При выявлении лимфомы из Т-клеток, большую опасность несет не сама болезнь, а ее осложнения. Вначале развития Т-лимфома поражает только кожу и лимфатическую систему, однако по мере прогрессирования патология начинает распространять метастазы в другие органы. Нередко нарушения в работе пораженных органов являются главной причиной смертности больных.
При сильном увеличении лимфатического узла возможно сдавливание верхней полой вены, обеспечивающей кровоснабжение жизненно важных органов. При сдавливании спинного мозга возникают боли и утрата чувствительности конечностей, вызывая их дисфункцию. По мере распространения аномальных клеток лимфотоком, поражению подвергаются кости, печень, спинной мозг и другие органы, омываемые лимфой. Распространение патологии отражается на размерах внутренних органов, так как опухоль может вызывать увеличение размеров пораженного органа или разрушать его структуру, в дальнейшем вызывая полную дисфункцию.

Из-за распада большого количества патологических клеток развивается интоксикация организма, которая может проявляться общим недомоганием и высокой температурой. Также возможны нарушения в работе суставов, что обусловлено скоплением в них мочевой кислоты из-за разложения клеточного ядра. Насколько серьезными будут последствия Т-лимфомы зависит от скорости ее прогрессирования и степени распространенности злокачественного процесса.
Прогноз и профилактика
Если Т-лимфома была диагностирована еще вначале развития болезни, примерно в 80-90% случаев пациенты могут рассчитывать на длительную ремиссию. Если в течение пяти лет после проведенной терапии не наблюдается рецидив, можно говорить о полном выздоровлении.
Поздняя диагностика Т-лимфомы весомо понижает шансы на продолжительную ремиссию.
Нередко на последних этапах течения болезни возникают серьезные осложнения. При отсутствии ответа на терапию больным может быть назначено паллиативное лечение.
Специфических методов профилактики этой болезни не существует. Чтобы уменьшить риск возникновения болезни, следует отказаться от вредных привычек, вести здоровый образ жизни и регулярно проходить медицинское обследование. Только своевременное выявление патологии позволяет добиться максимального эффекта от терапии.
Читайте также:


