Морфология вируса ветряной оспы
Вирус вызывает два инфекционных заболевания: 1) ветряную оспу, возникающую преимущественно у детей в результате экзогенного заражения; 2) опоясывающий герпес (herpes zoster) – эндогенную инфекцию, развивающуюся чаще у взрослых, перенесших в детстве ветряную оспу. Заболевания различаются также по локализации пузырьковых высыпаний на коже и слизистых оболочках. Вирус открыт в 1911 г.
Таксономия. Вирус ветряной оспы и опоясывающего герпеса содержит ДНК, относится к семейству Herpesviridae (от греч. herpes – ползучая), роду Varicellavirus.
Морфология, химический состав, антигенная структура. Вирионы имеют овальную форму диаметром 120-179 нм, состоят из сердцевины, содержащей линейную двунитчатую ДНК, и наружной липопротеидной оболочки с шипиками гликопротеидной природы. Различают внутренние сердцевинные и наружные антигены. Антигенные варианты вируса не обнаружены.
Культивирование. Вирус репродуцируется в первичных и перевиваемых культурах клеток с цитопатическим эффектом (симпласты) и образованием внутриядерных включений.
Резистентность. Вирус малоустойчив в окружающей среде, термояабилен, чувствителен к жирорастворителям и обычным дезинфицирующим средствам.
Восприимчивость животных. Вирус непатогенен для лабораторных животных.
Эпидемиология. Ветряная оспа распространена повсеместно, восприимчивость к возбудителю очень высокая. Эпидемические вспышки отмечаются в осенне-зимний период, главным образом в организованных коллективах среди детей дошкольного возраста. Могут болеть взрослые.
Источник инфекции – только больной человек. Механизм передачи – аэрогенный. Выделение вирусов в окружающую среду происходит при нарушении целостности пузырьковых высыпаний. Опоясывающий герпес поражает в основном взрослых, носит спорадический характер, не имеет выраженной сезонности. Больные опоясывающим герпесом могут быть источником ветряной оспы у детей.
Патогенез и клиническая картина. Входными воротами для возбудителя является слизистая оболочка дыхательных путей, где вирусы размножаются, затем проникают в кровь, поражая эпителий кожи и слизистых оболочек (дерматотропизм). Инкубационный период при ветряной оспе составляет 14-21 день. Заболевание характеризуется повышением температуры тела и пузырьковой сыпью на теле и слизистых оболочках рта, зева, весьма похожей на высыпания при натуральной оспе (отсюда название болезни). После отпадения корок рубцы не остаются. Осложнения (пневмонии, энцефалиты и др.) бывают редко. Опоясывающий герпес возникает у людей, перенесших в детском возрасте ветряную оспу. Вирус может длительно сохраняться в нервных клетках межпозвоночных узлов и активизируется в результате заболеваний, травм и других факторов, ослабляющих иммунитет. Заболевание характеризуется лихорадкой, пузырьковыми высыпаниями в виде обруча по ходу пораженных (чаще межреберных) нервов, болевым синдромом.
Иммунитет. После перенесенной ветряной оспы формируется пожизненный иммунитет, который, однако, не препятствует сохранению вируса в организме и возникновению у некоторых людей рецидивов опоясывающего герпеса.
Лабораторная диагностика. Материалом для исследования является содержимое высыпаний, отделяемое носоглотки, кровь.Экспресс-диагностика заключается в обнаружении под световым микроскопом гигантских многоядерных клеток – симплас-тов с внутриядерными включениями в мазках-отпечатках из высыпаний, окрашенных по Романовскому-Гимзе, а также специфического антигена в РИФ с моноклональными антителами. Выделяют вирус в культуре клеток, идентифицируют с помощью РН и РИФ. Для серодиагностики используют РН, ИФА, РСК.
Специфическая профилактика и лечение. Активная иммунизация не проводится, хотя разработана живая вакцина. В очагах ветряной оспы ослабленным детям показано применение иммуноглобулина. Для лечения опоясывающего герпеса используют препараты ацикловира, интерфероны и иммуномодуляторы. Элементы сыпи обрабатывают бриллиантовым зеленым или перманганатом калия.
При оспе, особенно в ранней стадии, ретикулярная дегенерация резко выражена, баллонирующих клеток мало и они небольшой величины. Пузырьки, таким образом, являются многокамерными. В отличие от этого баллотирующая дегенерация обычно преобладает при ветряной оспе, опоясывающем лишае и пузырьковом лишае. Тем не менее этот признак не является достаточно надежным критерием для дифференциального диагноза оспы с тремя другими заболеваниями, так как старые пузырьки оспы вследствие разрыва перегородки часто становятся однокамерными; в ряде случаев и при трех других заболеваниях ретикулярная дегенерация является более выраженной, чем обычно.
Однако протоплазматические включения обнаруживаются только при оспе и вакцинии, и при их наличии диагноз ветряной оспы, опоясывающего лишая и пузырькового лишая может быть икслючен. В ранней стадии заболевания этих включений много. В развившихся элементах обнаруживаются также и внутриядерные включения, но в меньшем количестве. Вирусная природа протоплазматических включений установлена бесспорно. Связь внутриядерных включений с вирусом, однако, неизвестна и возможно, что они являются продуктами дегенерации. Они не наблюдаются в хорионаллантоисе, который инфицирован материалом из оспенных пузырьков [Дауни и Дамбел (Downie, Dumbell)]; их не обнаруживают также в элементах вакцинии.
Протоплазматические включения, так называемые тельца Гварньери, имеют круглую или овальную форму; это гомогенные эозинофильные структуры диаметром до 10 u. Они обычно окружены светлым неокрашивающимся венчиком. Внутриядерные включения также являются эозинофильными. Они обычно располагаются в центре ядра и окружены неокрашивающимся венчиком, хроматин располагается по периферии ядра.
Ветряная оспа, опоясывающий лишай и пузырьковый лишай. При этих трех заболеваниях баллонирующая дегенерация более выражена, чем ретикулярная дегенерация, и пузырьки обычно с самого начала являются однокамерными. Исключение составляют периферия и самые верхние части эпидермиса, где ретикулярная дегенерация более выражена. Внутриядерные включения аналогичны таковым при оспе, но их значительно больше, особенно в многоядерных баллонирующих клетках. Раньше их обозначали, как тельца Липшютца; в настоящее время их рассматривают, как вирусные включения.
Наряду с кожей при всех трех заболеваниях с разной частотой наблюдаются поражения внутренних органов.
Поражения внутренних органов при ветряной оспе в редких случаях могут вызвать смерть (Джонсон; Фрэнк). На вскрытии обнаруживаются участки очагового некроза эпителиальных клеток с внутриядерными включениями во многих органах, особенно в легких, поджелудочной железе, кишечном тракте почечных канальцах и надпочечниках.
При опоясывающем лишае во всех случаях отмечается поражение невральных сегментов соответственно кожным высыпаниям. Обнаруживаются: 1) тяжелое воспаление зад. них чувствительных ганглиев и задних нервных корешков, 2) периферический мононеврит, 3) односторонний, сегментарный полиомиелит в задних столбах спинного мозга и 4) очаговый лептоменингит [Дени-Браун и Адаме (Denny-Brown, Adams)]. Возможно, что первичной локализацией вируса являются чувствительные ганглии [Хед «и Кемпбелл (Head, Campbell)]. Дегенеративные изменения чувствительных нервных волокон в дерме на месте поражения кожи становятся видны не ранее четырнадцатого дня после появления сыпи (Эберт).
Пузырьковый лишай в очень редких случаях вызывает энцефалит, при котором включения могут обнаруживаться в ядрах клеток черепных нервов [Смит, Леннетт и Римз; Зарафонетис, Смэдел, Адаме и Хэймакер (Smith, Lennette, Reames, Zarafonetis, Smadel, Haymaker)].
Дифференциальный диагноз ветряной оспы и опоясывающего лишая. Хотя пузыри и пузырьки при обыкновенной пузырчатке характеризуются, подобно вирусным пузырькам, акантолизо'М и дегенерацией эпидермальных клеток, дифференциальный диагноз основывается на более выраженной баллонирующей дегенерации в вирусных пузырьках. Кроме того, вирусные пузырьки никогда не располагаются непосредственно над базальным слоем. Другим ценным признаком является обнаружение включений.
Вирус вызывает две болезни. Ветряная оспа (varicella) встречается главным образом у детей, протекает с лихорадкой, интоксикацией, сыпью в виде пузырьков с прозрачным содержимым. Опоясывающий герпес (herpes zoster), или опоясывающий лишай, — эндогенная инфекция взрослых, перенесших в детстве ветряную оспу. Болезнь проявляется в виде везикулезной сыпи по ходу нервов.
Таксономия. Вирус получил название Varicella-zoster virus, или вирус герпеса человека типа 3. Открыт Б.Э.Арагао в 1911 г., содержит ДНК, относится к семейству Herpesviridae (греч. herpes — ползучая), роду Varicellavirus.
Морфология и антигенная структура. Вирион имеет сферическую форму, размер 100—200 нм (см. рис. 13.2), состоит из сердцевины, содержащей линейную двунитчатую ДНК, и суперкапсида с гликопротеиновыми выступами (шипиками). Имеются внутренние сердцевинные и наружные антигены. Вирус не обладает гемагглютинирующими свойствами, имеет ком- плементсвязывающий антиген.
Культивирование. Вирус размножается в культурах клеток человека с образованием внутриядерных включений. Вызывает цитопатический эффект, образует гигантские многоядерные клетки-симпласты. Для животных непатогенен.
Резистентность. Вирус неустойчив в окружающей среде, чувствителен к жирорастворителям и дезинфицирующим средствам; при 60 °С гибнет в течение 30 мин.
Эпидемиология. Ветряная оспа — антропоноз. Восприимчивость высокая. Чаще болеют дети в возрасте от 2 мес до 10 лет. Источник инфекции — больной ветряной оспой или виру- соноситель. Период заразительности длится с конца инкубационного периода и в течение 5 дней с момента появления сыпи; больной опоясывающим герпесом иногда бывает заразен. Вирус передается воздушно-капельным путем, возможна трансплантационная передача. Вирус длительно персистирует в клетках человека, обусловливая латентную инфекцию. Опоясывающим герпесом болеют в основном взрослые; болезнь развивается в результате реактивации вируса, персистирующего в организме, т.е. вируса, сохранившегося после перенесенной в детстве ветряной оспы.
Патогене з. Возбудитель проникает через слизистые оболочки верхних дыхательных путей и током крови заносится в различные органы и ткани, но главным образом в эпителий кожи (дерматотропное действие) и слизистых оболочек.
Клиника. Инкубационный период при ветряной оспе составляет 11—23 дня. Болезнь характеризуется лихорадкой, появлением папуловезикулярной сыпи на коже туловища, шеи, лица и конечностей, иногда половых органов и полости рта. Сыпь похожа на высыпания при натуральной оспе (отсюда произошло название болезни).
Образовавшиеся круглые пузырьки через 1 —3 дня лопаются и подсыхают. После отпадения корок рубцы не остаются (в отличие от натуральной оспы). У детей в возрасте от 2 мес до 1 года и у взрослых ветряная оспа протекает тяжело, с развитием иммунодефицита; возможны пневмонии, гепатиты, энце- фалиты, отиты, пиодермии и другие осложнения. Летальность при ветряной оспе составляет 0,01—0,05 %.
Опоясывающий герпес может развиться в результате реактивации вируса, длительно сохраняющегося в нервных клетках спинного мозга. Этому способствуют различные заболевания, переохлаждение и травмы, снижающие иммунитет.
При инфицировании вирус, проникая через кожу и слизистые оболочки, поражает спинальные и церебральные ганглии, что сопровождается болевым синдромом, характерным для опоясывающего герпеса. Появляется сыпь в виде обруча вокруг туловища по ходу пораженных (чаще межреберных) нервов; возможны высыпания по ходу тройничного нерва, на ушной раковине, а также гангренозная (некротическая) форма поражения.
Лабораторная диагностика. Для исследования отбирают содержимое высыпаний, отделяемое носоглотки и кровь. Вирус можно выявить в мазках-отпечатках, окрашенных по Романовскому — Гимзе, по образованию симпластов и внутриядерных включений. Идентифицируется вирус в РИФ, РСК, ИФА и реакции нейтрализации. При серодиагностике применяют ИФА, РСК и реакцию нейтрализации.
Лечение. Для лечения можно применять ацикловир, вида- рабин, интерфероны, интерфероногены и другие иммуномодуляторы. Элементы сыпи смазывают 1—2 % водным раствором перманганата калия или 1—2 % водным или спиртовым раствором бриллиантового зеленого.
Специфическая профилакти к а. Специфическая профилактика не разработана. В очагах ветряной оспы ослабленным детям можно вводить препараты
Последнее изменение этой страницы: 2017-01-26; Нарушение авторского права страницы
Таксономия, морфология и репродукция возбудителя ветряной оспы. Эпидемиология и патогенез заболевания. Клинические формы ветряной оспы и опоясывающего герпеса. Методы лабораторной диагностики заболеваний. Лечение и профилактика ветряной оспы и герпеса.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 18.05.2016 |
| Размер файла | 18,0 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Вирус ветряной оспы и опоясывающего герпеса
Возбудитель ветряной оспы и опоясывающего герпеса относится к семейству Herpesviridae, подсемейству Alphaherpesvirinae, роду Varicellovirus, типу herpes zoster.
Строение вириона и биологические свойства herpes zoster аналогичны вирусу простого герпеса. Вирус герпеса является крупным сложным ДНК-геномным вирусом, имеющим овальную форму диаметром 150-200нм. Он покрыт фосфолипидным суперкапсидом, в состав которого входят гликопротеиновые шипики, которые выступают над поверхностью суперкапсида. Под суперкапсидом расположен тегумент, содержащий липопротеины для инициации репликации. Под тегументом находится икосаэдрический нуклеокапсид.
Геном представлен линейной двунитевой ДНК, состоящей из двух фрагментов - короткого S и длинного L,каждый из которых расположен между двумя наборами инвертированных повторов, позволяющих геному рекомбинировать с образованием 4 изомеров. Геном вируса герпеса является протяженным и кодирует, по крайней мре, 100 различных белков- регуляторных и ферментов, участвующих в репликации вируса в пораженной клетке.
Разделяется на 2 фазы: ядерную(1-5)и цитоплазматическую(5-6).
1) Присоединение вируса к клетке через рецепторы
2) Слияние суперкапсида с клеточной мембраной
3) Высвобождение нуклеокапсида в цитоплазму
4) Транспортировка нуклеокапсида в ядро
5) Транскрипция генома с помощью ДНК- зависимой РНК-полимеразы
6) Короткие иРНК выходят в цитоплазму
7) Каскадная трансляция и РНК в цитоплазме
8) Белки (альфа - самые ранние, в - ранние, г - поздние) возвращаются в ядро
9) Упаковка реплицированной геномной ДНК вируса в нуклеокапсид (г - белки)
10) Выход нуклеокапсида из ядра путем почкования через модифицированную ядерную мембрану
11) Накопление вирионов в ЭПС
12) Выход вирионов из клетки путем экзоцитоза или при лизисе клетки
- острое инфекционное высококонтагиозноезаболевание, характеризующееся лихорадкой, умеренной интоксикацией и распространённой везикулярной сыпью. При реактивации латентной инфекции возбудитель ветряной оспы может вызывать опоясывающий герпес (лишай) - herpes zoster. Это заболевание характеризуется появлением везикулярной сыпи по ходу чувствительных нервов, обычно межреберных, и сопровождается сильными болями.
Заболевания относят к антропонозам. Источник инфекции - больной человек, который начинает выделять вирус за сутки до высыпаний и продолжает до 5 дня после появления последних высыпаний, больной опоясывающим герпесом, вирусоноситель. Вирус передается воздушно-капельным, контактным путем, через трансплантацию.
Вирус проникает в организм через слизистые оболочки верхних дыхательных путей, реплицируется в области входных ворот и попадает лимфоидным путем в кровоток. Далее проникает в эпителиальные клетки кожи и слизистых, внутренние органы и нервную ткань. На коже и слизистых выявляется сыпь, которая проходит следующие стадии:
· везикула, содержащая вирус в высокой концентрации
· пустула, которая подсыхает и покрывается коричневой корочкой
Рубцы формируются редко.
Вирус ветряной оспы и опоясывающего герпеса обладает выраженной нейротропностью. В тяжелых случаях может вызывать ветряночный энцефалит и менингит.
Особенно опасна ветряная оспа в первый триместр беременности, так как вирус обладает тератогеным действием.
После перенесенной ветряной оспы вирус может многие годы сохраняться в межпозвоночных ганглиях (Т3-L3) и ганглиях тройничного нерва (глазная ветвь) в виде латентной персистентной инфекции. При снижении резистентности организма возникает рецидив в виде локальной везикулярной сыпи по ходу иннервации определенного сенсорного гангля. Обычно развивается односторонний процесс с поражением кожи головы, шеи или туловища - опоясывающий герпес (лишай).
Инкубационный период 11-21 день. Формы ветряной оспы:
ветряной оспа заболевание герпес
субфебрильная t,необильные высыпания,2-4 дня
Гипертермия, тяжелая интоксикация, поражение внутренних органов
t до 39?С, обильные высыпания,4-5 дней
содержимое пузырьков принимает геморрагический характер, носовые кровотечения, кровавая рвота, кровоизлияния в кожу и слизистые
t до 40?С, обильные высыпания, сопровождающиеся сильным зудом,7-9 дней
переход геморрагических пузырьков в очаги некроза, покрытые кровянистым струпом, после отслоения которого обнажаются глубокие язвы
Осложнения: ветряночный энцефалит, менингоэнцефалит, миелиты, нефриты, миокардиты, вторичные инфекции (рожа, пиодермия, абсцесс, флегмона и др.)
Опоясывающий герпес может развиться в результате реактивации вируса, длительно сохраняющегося в нервных клетках спинного мозга. Этому способствуют различные факторы: заболевания, стресс, переохлаждение, травмы и др. факторы, снижающие иммунитет. Различают абортивную, типичную и тяжелые (буллезную, геморрагическую, гангренозную и генерализованную) разновидности опоясывающего герпеса.
Стойкий пожизненный гуморально-клеточный иммунитет.
Лабораторная диагностика ветряной оспы и опоясывающего герпеса
Исследуемый материал: содержимое везикул, сыворотка крови.
Методы: вирусоскопический, вирусологический, серологический, молекулярно-генетический, иммунофлюоресцентные.
Вирусы герпеса вызывают слияния пораженных клеток с образованием гигантских многоядерных клеток (синтициев) с внутриядерными ацидофильными включениями Каудри (или Липшютца) (окраска по Романовскому-Гимзе). Вирусы могут быть обнаружены при электронной микроскопии. Недостаток - невозможность дифференцировать вирус ветряной оспы от ВПГ-1 и ВПГ-2.
Применяют в острой стадии болезни. Метод основан на выделении вируса из материала от больного путем заражения культур клеток (фибробластов эмбриона человека, Hela и Hep-2) или куриного эмбриона. Вирусы герпеса вызывают цитопатическое действие (ЦПД) в культурах клеток через 2-4 дня после заражения в виде синтиция с включениями Каудри. Для серологической идентификации выделенного вируса ставят реакцию нейтрализации со специфическими вируснейтрализующими сыворотками.
Для выявления АТ против вируса герпеса. Используют реакции: РНГА, РСК, ИФА, РИА. Антитела появляются на 4-7 день после начала инфекции, максимальный титр - через 2-4 недели. Серологические реакции ставят с парными сыворотками : 1 проба берется в начале заболевания, 2я - через 2 недели после 1й. Положительный результат - при 4-кратном нарастании титра специфических антител.
4. Иммунофлюоресцентный (экспресс-диагностика).
Проводят с моноклональными антителами против вируса герпеса для быстрого обнаружения вирусных АГ и инфицированных клетках.
Для выявления в материале ДНК вируса с помощью ПЦР, ДНК-гибридизации и рестрикционного эндонуклеазного анализа. Также проводится электрофоретический анализ вирусных белков и вирусной ДНК.
Кожная аллергическая проба - герпетический АГ внутрикожно.
Лечение и профилактика ветряной оспы
Профилактика - живая ослабленная вакцина VZV, экстренная профилактика - введение специфического комбинированного Ig в первые 3-4 дня после контакта с больным.
При типичных формах симптоматическое, при осложненных формах ветряной оспы и при опоясывающем герпесе назначают этитропное лечение, аналогичное лечению герпетической инфекции:
· аналоги анормальных нуклеозидов (ацикловир)
· аналоги пирофосфата (фоскарнет)
· вирулицидные препараты (пандовир, оксолин, алпизарин, тербофен)
· производные адамантана: тромантадин
· препараты б- и в- интерферонов
· индукторы интерферонов (кагоцел, ларифан и др.)
· при необходимости - иммуномодуляторы (левамизол, миелопептид и др.)
Элементы сыпи смазывают 1-2% раствором марганцовки или 1-2% раствором бриллиантового зеленого.
Размещено на Allbest.ru
Возбудитель ветряной оспы. Размножение вируса и аллергический ответ организма. Лихорадка и другие неспецифические проявления инфекции. Методы специфической профилактики ветряной оспы. Живая аттенуированная вакцина. Региональные программы иммунизации.
презентация [2,6 M], добавлен 28.02.2014
Ветряная оспа, ветрянка - острое инфекционное заболевание, характеризующееся лихорадочным состоянием и папуловезикулезной сыпью. Таксономия вируса ветряной оспы. Резервуары инфекции, пути передачи. Роль вируса в городских экосистемах. Протекание болезни.
курсовая работа [210,4 K], добавлен 22.08.2011
Исследование истории заболевания, вариоляции и вакцинации. Характеристика этиологии, клинической картины и патогенеза, особенностей возбудителя оспы. Изучение осложнений после болезни, диагностики, профилактики и основных методов лечения ветряной оспы.
реферат [30,0 K], добавлен 17.10.2011
Источник инфекции, механизм и пути передачи ветряной оспы. Репликация и накопление вируса с последующей вирусемией. Образование инфильтратов вокруг сосудов серого и белого вещества мозга. Классификация ветряной оспы. Тяжелые формы и осложнения болезни.
презентация [296,3 K], добавлен 18.03.2016
Структура и репликация вируса герпеса, поражение слизистых оболочек, нервной системы, внутренних органов. Генерализованная герпетическая инфекция. Этиология, патогенез, клиническая картина, симптомы и лечение ветряной оспы и инфекционного мононуклеоза.
презентация [6,9 M], добавлен 25.12.2016
Деятельность Нила Федоровича Филатова - одного из основоположников педиатрии. Определение самостоятельности заболевания ветряной оспы. Описание скарлатинозной краснухи и инфекционного мононуклеоза, ранних признаков кори и поражения сердца при скарлатине.
реферат [1,4 M], добавлен 05.04.2015
Возбудитель оспы человека. Устойчивость вируса оспы во внешней среде. Резервуар и источник инфекции. Инкубационный период. Клиническая картина заболевания. Летальность при различных формах оспы. Использование штаммов вируса вакцины: Элстри, Л-ИПВ.
презентация [2,4 M], добавлен 25.05.2017
Симптоматика, особенности клиники наиболее известных детских инфекционных болезней: скарлатины, кори, коклюша, ветряной оспы, краснухи и эпидемического паротита. Роль прививок в их профилактике. Острая респираторная вирусная и аденовирусная инфекции.
реферат [46,3 K], добавлен 10.12.2010
Возбудители ветряной оспы, краснухи, дизентерии, гриппа и полиомиелита у детей. Источники инфекции и возможности заражения. Периоды заболевания и их клиническая картина. Туберкулез и его предупреждение у детей. Хроническая туберкулезная интоксикация.
контрольная работа [68,7 K], добавлен 27.11.2009
Гигиенические требования к трудовой деятельности детей. Воспитание правильной осанки. Предупреждение плоскостопия, профилактические мероприятия в условиях дошкольного учреждения и дома. Диагностика, симптоматика и методы лечения кори и ветряной оспы.
контрольная работа [24,4 K], добавлен 26.02.2010

Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
ВЕТРЯНАЯ ОСПА (varicella) — острое инфекционное заболевание, сопровождающееся повышением температуры тела и папуло-везикулезной сыпью на коже и слизистых оболочках. Чаще поражает детей в возрасте до 10 лет.
Содержание
Этиология

Возбудитель Ветряной оспы — ДНК-содержащий вирус (Varicella-virus). Он принадлежит к группе вирусов герпеса (см. Герпеса вирусы). По свойствам вирус не отличим от возбудителя опоясывающего герпеса (herpes zoster). Вирион вируса В. о. имеет овальную форму и размеры 150—200 нм. Он малоустойчив к внешним воздействиям. Его длительное сохранение возможно лишь в определенных условиях при очень низких температурах (—65° и ниже). Вирус не размножается в куриных зародышах и непатогенен для лабораторных животных. Он размножается и может поддерживаться в пассажах первичных и перевиваемых культурах клеток человека и обезьян (в последних репликация вируса происходит менее интенсивно). Цикл развития вируса происходит в ядре и цитоплазме инфицированных клеток. Накопление его происходит в клеточном субстрате (рис. 1), лишь незначительная часть вируса может быть обнаружена в культуральной среде. Вызываемое им цитопатическое действие — очагового типа с медленным распространением по периферии очагов за счет контактного инфицирования соседних клеток. В пораженных клетках (культур и элементов папуло-везикулезной сыпи больных) формируются эозинофильные внутриядерные включения. Могут образовываться гигантские многоядерные клетки, ядра которых также содержат включения.
Эпидемиология
Источник инфекции — больные В. о. (с 10-го дня инкубационного периода до 5-го дня с момента появления последних элементов сыпи) и иногда — больные опоясывающим герпесом [по Чубковской (I. Czubkowska), 1972, до подсыхания везикул]. Передача инфекции происходит воздушно-капельным путем; описаны случаи внутриутробного заражения. Восприимчивость детей к В. о. очень высокая, исключая первые месяцы жизни. Повторные заболевания исключительно редки. Заболеваемость В. о. в больших городах наблюдается постоянно, время от времени (гл. обр. в зимне-весенние месяцы) давая эпид, подъемы. При возникновении эпид, вспышек в учреждениях для детей раннего возраста (яслях, детских садах и т. д.) поражаются, как правило, все или почти все дети, ранее не болевшие В. о.
Патологическая анатомия
Картина патологического вскрытия умерших от В. о. отличается разнообразием в зависимости от наличия или отсутствия вторичной инфекции. В случае присоединившейся (вследствие кожных расчесов) вторичной инфекции наблюдаются изменения, характерные для септического процесса. Патологоанатомическую картину при вскрытии умерших от генерализованной В. о. описали Шлейссинг (H. Schleussing) в 1927 г. у 2 недоношенных детей, Джонсон (Н. N. Johnson) в 1940 г. у 7-месячного ребенка, В. Н. Верцнер и Т. Е. Ивановская в 1954 г. у ребенка 1 года. В 1960 г. Т. Е. Ивановская, С. Д. Носов с соавт, и в 1963 г. В. Н. Верцнер описали висцеральные поражения при В. о.
В 1944 г. Оппенгеймер (E. Н. Oppenheimer) и в 1947 г. Люккези (Р. F. Lucchesi) с соавт, опубликовали данные вскрытия умерших от врожденной генерализованной В. о., а Уэринг (J. Waring) в 1942 г., Клоди (W. D. Claudy) в 1947 г., Франк (L. Frank) в 1950 г. — от В. о. у взрослых.

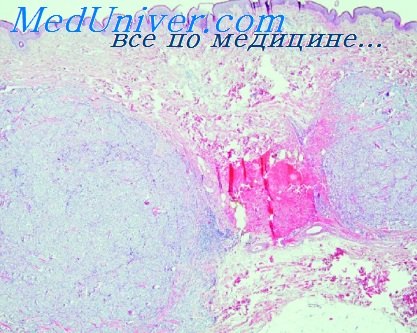
При В. о. поражаются кожные покровы, слизистые оболочки, внутренние органы и головной мозг. Образование ветряночных пузырьков в коже начинается с вакуолизации и дискомплексации шиповидного слоя эпидермиса. Постепенно эпителиальные клетки подвергаются баллонной дистрофии до полной гибели. Характерным является наличие внутриядерных и внутрицитоплазматических эозинофильных включений в измененных клетках эпидермиса. В шиповидном слое наблюдается гиперплазия, приводящая к образованию многоядерных синцитиальных клеточных форм. Последнее особенно выражено при формировании крупных пузырьков. Некрозы клеток эпидермиса и накопление межтканевой жидкости ведут к образованию внутриэпидермальных пузырьков. Дерма отечна, в некоторых случаях в ней наблюдаются кровоизлияния и небольшое увеличение моноцитарных клеток в периваскулярной ткани. Инволюция пузырьков происходит путем резорбции жидкости с образованием сухой корочки. Различные стадии развития и размеры пузырьков обусловливают полиморфизм сыпи, характерный для В. о. (цветн. рис. 1—3). При тяжелой форме В. о. наблюдается образование очень крупных пузырьков, как бы застывших на одной стадии развития. Образование эрозий и язвочек на видимых слизистых оболочках наблюдается и при В. о. без летального исхода. В случаях В. о. с летальным исходом эрозии и язвочки описаны на слизистых оболочках пищеварительного тракта, трахеи, почечных лоханок, мочевого пузыря, уретры, шейки матки. Макроскопически отмечается округлость формы, наличие геморрагического пояса, размеры, соответствующие элементам кожных высыпаний. Микроскопически — значительный отек подслизистого слоя, кровоизлияния и в неосложненных случаях отсутствие воспалительной инфильтрации. На конъюнктиве глаза и слизистой оболочке уретры можно наблюдать образование везикул, предшествующих эрозиям, с баллонной дистрофией эпителия. Из внутренних органов чаще поражаются печень, почки, легкие; реже — селезенка, костный мозг, кора надпочечников, поджелудочная железа, тимус.

Макроскопически в тканях органов видны многочисленные мелкие некрозы с геморрагическим пояском, соответствующие сыпным элементам кожи; только размеры их более однообразны (цветн. рис. 4 и 5).

Микроскопически по периферии очагов воспалительная реакция отсутствует. Исключение представляют легкие, где по периферии некрозов наблюдается отек и пневмония катарально-десквамативного типа с наличием в инфильтрате преимущественно мононуклеарных элементов. Определенной топографической локализации некрозы не имеют (напр., в печени они разбросаны как в центре, так и по периферии дольки). В эпителии печени, бронхов, трахеи и в альвеолярном эпителии легких обнаруживаются типичные для В. о. внутриядерные и внутрицитоплазматические включения (Джонсон). У детей, страдающих острым лейкозом, леченных гормонами и 6-меркаптопурином, присоединение В. о. может привести к развитию тяжелого гепатита с дискомплексацией клеток и исходом в острый массивный некроз печени (рис. 2). Описаны энцефалиты у детей старшего возраста и у взрослых. При этом патологоанатомические изменения локализуются в белом веществе, сходны с коревыми и поствакцинальными. Характерны периваскулярная (перивенозная) демиелинизация и циркуляторные нарушения: отек, кровоизлияния, вторичные дистрофические и некробиотические изменения нервной ткани.
Клиническая картина
У значительной части больных высыпание наблюдается и на слизистых оболочках (рта, носоглотки, гортани, половых органов и т. д.), где пузырьки быстро превращаются в поверхностные эрозии с желтовато-серым дном. Высыпание обычно сопровождается подъемом температуры до 38°, реже до более высокого уровня. При тяжелых формах отмечается высокая лихорадка (t° 39— 40°) и выраженная интоксикация. Каждый новый приступ высыпания сопровождается новым подъемом температуры и ухудшением общего состояния: нарушается сон, падает аппетит, появляется раздражительность, капризность. Все эти явления сильнее выражены при обильной сыпи. На 3—5-й день, если не появляются новые высыпания, температура снижается и улучшается общее состояние больного. Со стороны крови в период высыпания наблюдается небольшая лейкопения, нейтропения, относительный лимфоцитоз.
Обилие сыпи и тяжесть общих проявлений при В. о. варьируют. Наряду с рудиментарной формой, проявляющейся высыпанием единичных папул и везикул при отсутствии лихорадки, встречаются (чаще у взрослых) тяжелые формы с очень обильным высыпанием, гипертермией и выраженными симптомами интоксикации.
Большую редкость представляют случаи специфических варицеллезных поражений внутренних органов (мелкие очажки некроза): легких, печени, селезенки, почек и др. Такая генерализованная В. о. встречается у резко ослабленных субъектов, иногда после предшествовавшей длительной гормональной терапии и применения иммунодепрессантов.
Еще реже встречаются такие злокачественные формы В. о., как гангренозная и геморрагическая. При гангренозной форме, возникающей у истощенных больных детей, особенно в условиях плохого ухода, в результате присоединения вторичной инфекции, на месте пузырьков образуются некротические струпы, при отпадении которых обнажаются глубокие язвы с грязным некротическим дном и крутыми или подрытыми краями; течение длительное, нередки гнойно-септические осложнения.
Геморрагическая форма встречается также у резко ослабленных детей. По наблюдениям ряда авторов, эта форма нередко развивается у детей, получавших кортикостероиды до заражения или в инкубационном периоде. На 2—3-й день высыпания содержимое везикул принимает геморрагический характер; появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения, кровавая рвота. Эти три формы заболевания могут привести к летальному исходу.
Осложнения при В. о. редки. При появлении везикулезной сыпи на слизистой оболочке гортани развивается картина ларингита, иногда с явлениями стеноза дыхательных путей (ветряночный круп). В результате присоединения вторичной инфекции могут возникнуть буллезная стрептодермия (varicella bullosa), абсцессы, флегмона, рожа, стоматит, отит, лимфаденит, пневмония, сепсис и очень редко артрит, гломерулонефрит, миокардит, энцефалит, энцефаломиелит. Первичная пневмония возникает в первые дни болезни обычно при наличии обильного кожного высыпания. Присоединяется вторичная бактериальная инфекция. Общее состояние тяжелое, температура высокая; одышка, цианоз, кашель, иногда с кровавой мокротой. Рентгенологически в легких обнаруживаются множественные очажки. При заболевании В. о. женщин в конце беременности возможны преждевременные роды и мертворождение; у мертворожденных обнаруживаются мелкие очажки некроза во внутренних органах. Достоверных указаний на роль В. о. в развитии эмбриопатий не опубликовано.
Диагноз и дифференциальный диагноз
Обычно диагноз не представляет затруднений. Трудности возникают при подозрении на натуральную оспу. Начальный период при натуральной оспе сопровождается значительным повышением температуры и сильными болями в крестце; в отличие от В. о., высыпание сопровождается снижением, а не подъемом температуры. Элементы сыпи при натуральной оспе имеют значительную плотность и расположены в толще кожи на инфильтрированном основании; оспины многокамерные, не спадаются при проколе, имеют пупковидное вдавление. На том или ином ограниченном участке кожи все элементы, в отличие от В. о., находятся в одной стадии развития (мономорфизм). Большое значение для дифференциальной диагностики имеют данные эпидемиологического анамнеза и лабораторных исследований.
Импетиго отличается от В. о. преимущественной локализацией на лице, руках, дряблостью пузырьков с быстрым нарушением их целости и последующим образованием гнойных корок.
При строфулюсе, в отличие от В. о., элементы сыпи имеют большую плотность, локализуются гл. обр. на пояснице, ягодицах, разгибательной поверхности конечностей и сопровождаются сильным зудом; повышения температуры не наблюдается. Течение длительное.
Со скарлатиной В. о. может быть смешана в случае высыпания продромальной скарлатиноподобной сыпи. Обычно возникает мысль об одновременном развитии той и другой болезни. Скарлатина может быть исключена при отсутствии ангины, типичных изменений языка и бледности носо-губного треугольника. В ряде случаев для уточнения диагноза необходимо наблюдение в течение 1 — 2 дней.
В лабораторной диагностике используют морфологические и серологические методы, а также выделение возбудителя. Морфол. методы включают выявление вируса (тельца Арагана) в окрашенных (напр., серебрением по Морозову) мазках везикулезной жидкости при световой микроскопии. Значительно более эффективным является использование для этой же цели электронной микроскопии. В этом случае выявление вирионов с характерной для вирусов группы герпеса морфологией в сочетании с клиническими и другими данными позволяет подтвердить диагноз В.о и исключить заболевания, вызванные вирусами оспенной группы. Основным серологическим методом является реакция связывания комплемента (см.), к-рую используют как для выявления ветряночного антигена (при наличии сыворотки реконвалесцентов В. о., опоясывающего лишая или гипериммунной сыворотки животных), так и специфических антител, появляющихся в сыворотке больного на 4—5-й день после высыпания. Изоляция возбудителя В. о. (из кожных поражений больных или органов погибших) осуществляется в клеточных культурах (наиболее чувствительной является культура клеток щитовидной железы человека). Обнаружение вируса в клеточных культурах возможно также с помощью метода флюоресцирующих антител (см. Иммунофлюоресценция).
Лечение
При В. о., протекающей без осложнений, необходимым является лишь гиг. содержание больного, предупреждение вторичной инфекции. Рекомендуются ванны со слабым раствором перманганата калия, соблюдение чистоты рук больного. Для ускорения подсыхания везикулы смазывают 1—2% раствором перманганата калия, 1% спиртовым раствором бриллиантового зеленого, применяют индифферентные мази. Полость рта следует периодически прополаскивать слабым дезинфицирующим раствором.
При развитии гнойных осложнений применяют антибиотики. У ослабленных больных при затянувшейся вялой репарации проводят стимулирующую терапию: вливание плазмы, гамма-глобулина, крови и пр. Лечение неврологических осложнений (энцефалитов, менингоэнцефалитов) и пневмонии проводится по общим правилам лечения этих заболеваний. Вопрос о применении гормональной терапии различными авторами решается противоречиво. Специальные наблюдения [Коттова, Брадачова (A. Kottova, М. Bradacova), 1964] показали, что кортикоиды являются ценным дополнением к терапевтическому комплексу, используемому при менингоэнцефалитах.
Прогноз
В. о., как правило, заканчивается полным выздоровлением. Смертельные исходы исключительно редки — 0,01—0,05% [Тиззер (E. Tyzzer)], обусловлены, как правило, присоединившейся вторичной, септической инфекцией; реже наблюдаются при В. о. с генерализацией. Описаны случаи смерти от В. о. у больных острым лейкозом, леченных гормонами и цитостатиками. В. о. ухудшает течение многих инфекционных болезней (коклюша, скарлатины, гриппа и др.). способствуя развитию осложнений; она может активизировать хронически протекающие инфекции (дизентерию, туберкулез).
Профилактика
При обнаружении случая заболевания больной В. о. подлежит изоляции (в домашних условиях); изоляция прекращается спустя 5 дней с момента последнего высыпания. В условиях больничного отделения больной изолируется в боксе. Ранняя изоляция первого больного может оказаться эффективной в эпидемиол, отношении. После изоляции больного производится проветривание помещения. Дезинфекция излишня.
Детей ясельного возраста (до 3 лет), бывших в контакте с больным В. о. и не болевших ранее этой инфекцией, изолируют с 10-го до 21-го дня, считая с момента контакта. С целью серопрофилактики детям, контактировавшим с больным, рекомендовано внутримышечное введение гамма-глобулина (3—6 мл). По отзывам ряда клиницистов, этот метод снижает заболеваемость и смягчает течение болезни в случаях, если она все же развивается. Имеются указания на успешное применение живой вакцины из аттенуированного (ослабленного) штамма вируса В. о. (В. И. Иовлев с соавт.).
Гурвич Э. Б. Ветряная оспа, Многотомн, руководство по микр., клин, и эпид, инфекц. болезней, под ред. H. Н. Жукова-Вережникова, т. 8, с. 472, М., 1966; Жданов B. М. и Гайдамович С. Я. Вирусология, с. 449, М., 1966, библиогр.; Ивановская Т. Е. Ветряная оспа, Многотомн, руководство по пат. анат., под ред. А. И. Струкова, т. Я, с. 142, М., 1960, библиогр.; Лабораторная диагностика вирусных и риккетсиозных заболеваний, под ред. Э. Леннета и Н. Шмидт, пер. с англ., с. 596, М., 1974; Носов С. Д. Ветряная оспа, Многотомн, руководство по педиат., под ред. Ю. Ф. Домбровской, т. 5, с. 440, М., 1963, библиогр.; Общая и частная эпидемиология, под ред. И. И. Елкина, т. 2, с. 99, М., 1973; Стукс Г. Г. Ветряная оспа, М., 1958, библиогр.; Футер Д. С. Заболевания нервной системы у детей, с. 169, М., 1965; Вrunell Р. А. Varicella-zoster infections in pregnancy, J. Amer. med. Ass., v. 199, p. 315, 1967; Krugman S., Goodrich Ch. H. a. Word R. Primary varicella pneumonia, New Engl. J. Med., v. 257, p. 843, 1957; Meurisse E. Laboratory studies on the varicella-zoster virus, J. med. Microbiol., v. 2, p. 317, 1969.
C. Д. Носов; Т. E. Ивановская (пат. ан.), С. С. Маренникова (этиол.,лаб.диагностика).
Читайте также:


