Когда выписывают из больницы после гепатита а
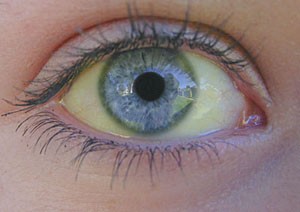
Болезнь боткина, она же вируc гепатита А поражает печень, вызывая нарушение ее нормальной работы. Ярким признаком гепатита является желтуха. Она появляется в результате того, что вырабатываемое печенью вещество билирубин под воздействием вируса начинает в большом количестве выбрасываться в кровь. Именно поэтому кожа больных гепатитом приобретает желтый оттенок. Норма содержания билирубина в крови здорового человека составляет 0,6 мг %. У больных этот показатель возрастает до 0,8 мг %. Если же воспользоваться методом Гимансван ден Берга, можно обнаружить в крови больных до 20 мг %, иногда эта цифра достигает 30 мг %.
Классификация гепатита А
1) к типичному варианту развития болезни относят все случаи, когда у больного появляется желтуха
2) при атипичном варианте кожа в желтый цвет не окрашивается, болезнь можно даже не заметить. У детей может, например, появиться только один симптом – временное расстройство стула.
Три формы течения заболевания:
1) легкая (самая распространенная);
2) среднетяжелая (ей страдают 30% больных);
3) тяжелая форма гепатита А (не более 1-3 % больных).
Гепатит обычно заканчивается полным выздоровлением, при этом печень начинает снова функционировать нормально. Реже она может все-таки остаться увеличенной пожизненно, но другие симптомы, как правило, у таких пациентов отсутствуют.
Симптомы заболевания
Симптомы проявляются обычно через месяц после инфицирования. Инкубационный период гепатита А длится в среднем 30 дней, но может составить и от 15 до 50 дней. Затем проявляются симптомы болезни: диспепсия (тяжесть в области желудка и правом подреберье, тошнота, рвота), лихорадка, слабость, изменение цвета мочи (она приобретает цвет крепко заваренного чая и становится пенистой), а затем и главный симптом – желтуха: желтый цвет приобретают склеры, кожа, кал обесцвечивается. В этот момент обычно общее состояние заразившегося улучшается. Обычно желтуха держится от трех до шести недель, но иногда сохраняется на более долгий срок. Само заболевание длится порядка 40 дней. Это зависит и от возраста больного, состояния его иммунитета, наличия сопутствующих заболеваний, точного соблюдения рекомендаций врача. У 15% пациентов инфекция переходит в хроническую форму, длящуюся около 6-9 месяцев. После, как правило, наступает выздоровление. Большая часть случаев заболевания гепатитом А протекает типично и завершается полным выздоровлением, не требуя последующего специального лечения.
Дети обычно переносят гепатит относительно легко. Тяжело болезнь протекает у детей до одного года, взрослых и пожилых люди. У них инфекция характеризуется выраженной желтухой и интоксикацией, болезнь длится около 3 месяцев.
Когда нужно делать прививку от гепатита А?
Для оценки риска заболевания и необходимости вакцинации, нужно провести исследование крови, чтобы выяснить, содержатся ли в ней антитела к вирусу гепатита класса А иммуноглобулина G (anti - HAV IgG). Если такие антитела в крови есть, значит, контакт с вирусом уже произошел (либо человек уже болел гепатитом А, либо вакцинация уже проводилась). В таком случае иммунитет к вирусу есть, и вакцинация не нужна. Как правило, повторное заражение вирусом гепатита А невозможно.
Если антитела в крови отсутствуют, риск заболевания существует, следовательно, надо вакцинироваться.
Профилактика
С раннего детства приучайте ребенка к соблюдению элементарных правил гигиены, расскажите ему, что после каждого посещения туалета нужно мыть руки, предупредите в доступной форме о возможных последствиях нарушения этого обязательного правила.

Заболевшего гепатитом А ребенка сразу же изолируют, а у всех общавшихся с ним детей каждый день осматривают кожу и глаза, обязательно обращают внимание на размеры печени.
Среди детей, контактировавших с заболевшим ребенком, проводится иммунопрофилактика (вводятся антитела к вирусу гепатита А). В регионах, где уровень заболеваемости высок, профилактика проводится планово: антитела к вирусу вводят в августе или сентябре.
Для профилактики используют вакцины - препараты, содержащие ослабленный вирус. Вакцинацию начинают с 12-месячного возраста, повторно вакцину вводят по прошествии 6 месяцев после введения первой, третий этап вакцинации осуществляется через год после первого введения. Дети обычно переносят введение вакцины легко, хотя возможны болевые ощущения на месте введения препарата.
Лечение гепатита А
Больные гепатитом А выздоравливают без лечения. Противовирусное лечение не проводится. Применяемые в современной медицине препараты направлены не на уничтожение вируса, а на уменьшение концентрации и выведение из организма вредных веществ, появившихся в результате нарушений в работе печени. Обычно больным вводят дезитоксикационные растворы, витамины, глюкозу, препараты, защищающие клетки печени (гепатопротекторы). В тяжелых случаях принципы терапии не меняются, зато большим становится объем симптоматической терапии.
Обычно функции печени полностью восстанавливаются.
Детей, переносящих заболевание в легкой форме, нужно ограничить в двигательном режиме (исключить подвижные игры). В том случае, если малыш тяжело переносит болезнь, необходим постельный режим. От занятий физкультурой переболевшие гепатитом дети освобождаются на 3-6 месяцев, спортом не должны заниматься 6-12 месяцев.
Питание больных должно быть сбалансированным, полноценным и высококалорийным.
Из продуктов с большим содержанием белка употребляют молоко, творог, кефир, нежирное мясо (курятину, говядину, телятину), нежирную рыбу (треску, судака, навагу, щуку), сыр нежирных сортов, омлет. Жиры вводят в рацион в виде сливочного и растительного масла (подсолнечного, кукурузного, оливкового). Углеводы содержат различные каши: рисовая, манная, овсяная, гречневая; макаронные изделия, картофель, хлеб, сахар.
В рационе обязательно должны в достаточном количестве присутствовать сырые и отварные овощи: помидоры, огурцы, капуста, морковь, кабачки), зелень, фрукты и соки.
Нужно исключить из рациона: тугоплавкие жиры (маргарин, сало, комбижир), жирные колбасы, мясные консервы, свинину, жирную птицу, окорок, жирные виды рыбы; острую пищу, маринады, копчености; бобовые, редьку, чеснок, редис; торты, пирожные, шоколад, конфеты; грибы, орехи, хрен, продукты, содержащие экстрактивные вещества, и др.
Из сладостей разрешено есть варенье, мед, несдобное печенье, пастилу, чернослив, курагу, изюм, желе, муссы, кисели. Можно есть винегреты, салаты, заливную рыбу, вымоченную сельдь.
Если у вас была болезнь Боткина (гепатит А) напишите свой отзыв о лечении и выздоровлении.
Итак, вчера мы начали говорить о гепатите А и его проявлениях у детей. Мы поговорили о первых проявлениях и происходящих в организме во время инфекции процессах. Итак, когда же ставится окончательный диагноз болезни Боткина?
Еще в преджелтушном периоде внимательный врач может обнаружить первые проявления поражения печени, если прощупает ребёнку животик – в области правого края ребер печень выступает за края реберной дуги, может быть плотной и болезненной, она увеличивается в размерах. По мере проявления преджелтушного периода начинает постепенно светлеть кал ребенка. Это один из ключевых в диагностике симптомов – при нем немедленно нужно обращаться к доктору и сдавать анализы. У некоторых детей гепатит А протекает в начальном периоде достаточно легко, симптомы выражены слабо и родители на них зачастую обращают мало внимания. И тогда именно окраска стула будет одним из ключевых симптомов, позволяющих заподозрить проблемы с печенью.
Обычно гепатит в преджелтушном периоде доктора уже могут заподозрить и провести обследование, особенно если есть указания на общение с больными гепатитом детьми и есть указания на вспышку гепатита в районе. Тогда сразу же обращают на себя внимание сочетание признаков интоксикации с тошнотой и рвотой, лихорадкой, головными болями и общим недомоганием при наличии плотной, увеличенной и болезненной печени сразу укажут на гепатит. Но многие врачи у нас печень при обследовании ребенка не прощупывают вообще. Окончательный диагноз подтвердит уже лаборатория – повышение билирубина и печеночных трансаминаз (АЛаТ, АСаТ, щелочная фосфатаза). В среднем этот период длится около недели, однако, нужно помнить, что заболевание всегда может отклоняться от типичного проявления, как в сторону удлинения, так и укорочения всех периодов. Иногда может быть до желтухи всего пара дней недомогания, а может и пару недель.
После этого периода начинается типичная клиническая картина классической желтухи – кожные покровы малыша и его склеры, слизистые начинают желтеть и приобретают лимонный цвет. Одновременно с пожелтением кожи начинает прогрессивно улучшаться состояние ребенка, у него проходит тошнота и рвота, головные боли и недомогания. В основном большая часть детей чувствует себя вполне удовлетворительно, если не считать их внешнего вида. Желтизна на теле появляется в особенной последовательности – сверху вниз, сначала желтеют белки глаз и лицо, потом верхняя часть туловища и конечностей, последними желтеют слизистые оболочки. Желтушность возникает буквально за день, иногда ребенок встает уже с выраженной желтизной. Интенсивность может быть от умеренной, которую лучше видно при естественном свете, до очень выраженной, которую видно даже не профессионалам на большом расстоянии. Постепенно за одну-две недели желтуха сходит, дольше всего сохраняясь в области естественных складок, на ушах и в области белков глаз.
Во время желтухи печень становится большой, ее край резко уплотняется, она очень болезненна при прощупывании живота и области около ребер. При этом кал ребенка имеет почти белый цвет, а вот моча при гепатите А имеет цвет темного пива, и она пенится. В анализах крови резко увеличены печеночные ферменты, билирубин, изменяется состав белков крови. Другие органы при желтухе сильно не страдают, хотя из-за интоксикации могут быть несколько замедлены частота сокращений сердца и некоторое изменение его тонов, но это не опасно. Желтуха первые дни нарастает по интенсивности, но потом примерно с пятого-седьмого дня идет на убыль, и самочувствие ребенка резко улучшается, он начинает хорошо кушать, становится активным и веселым. Стул и моча приобретают свои нормальные цвета, их количество приходит к норме. По мере схождения желтухи возникает постжелтушный период болезни.
В постжелтушном периоде весь организм приходит к нормальной работе, восстанавливаются клинические показатели анализов, и размеры печени уменьшаются, она перестает болеть. Постепенно этот период переходит в стадию реконвалесценции, когда строение и функции печени восстанавливаются полностью. Первое время дети еще будут быстро утомляться, могут изредка возникать несильные боли в животе и проблемы со стулом. Могут еще колебаться показатели анализов и печеночных ферментов, но в целом – процесс полностью приходит к норме. В среднем на это уходит от двух до трех месяцев.
Методы диагностики гепатита.
Конечно, заставить вас пойти к врачу должен любой из симптомов, о которых мы говорили выше, особенно в период неблагоприятной эпидемиологической по гепатиту обстановки. А если темнеет моча и светлеет кал – это прямая дорога к инфекционисту. Вам сразу же назначат целый набор анализов:
- кровь на антитела к гепатиту А, ИФА и радиоиммунные методы выявления вируса и антител.
- кровь на биохимию и печеночные ферменты, общий анализ крови с коагулограмой (свертывание).
- УЗИ печени и желчной системы, так как иногда желтуха возникает из-за закупорки желчных протоков.
Гепатит А – это не показание для обязательной госпитализации и в большинстве случаев детей от гепатита лечат дома, к тому моменту, когда ставится диагноз в большинстве случаев, дети уже не опасны для окружающих, и если они кого и заразили – это было гораздо раньше. Более того, при гепатите нахождение в инфекционном стационаре при условии снижения иммунитета из-за поражения печени может привести к инфицированию внутрибольничной инфекцией и дополнительным осложнениям. Плюс, любая больница, даже самая комфортная, коих у нас наверно нет - это огромный стресс для ребенка и родителей. Лучше всего оставить малыша дома с мамой.
Важно обеспечить ему постельный или полупостельный (по самочувствию) режим, строго соблюдать режим лечебного питания и принимать необходимые препараты, которые помогут желчеотделению, пить много жидкости, чтобы выводить токсины и употреблять витамины для подпитки организма. Режим вы сами подберете под самочувствие ребенка – на время острых проявлений обычно он постельный, затем переходят к полупостельному и домашнему, в дальнейшем переходят на облегченный, без сильных физических нагрузок, пока печень не придет в себя.
Кушать в первые дни малыш будет плохо, поэтому настаивать не стоит – пусть пьет много сладкой жидкости. По мере улучшения состояния из питания исключить острые и жирные блюда, раздражающие продукты. Особенно полезны отварные мясо и рыба, молочные продукты, отварные и тушеные овощи, хлебобулочные продукты, все небольшими порциями и в термически обработанном виде. По мере улучшения состояния будете расширять рацион до привычного, но без вредностей. Важно много пить, с мочой выводится избыток билирубина – это могут быть вода, минеральная вода без газа, компоты, кисели и разбавленный водой на 2\3 сок. Никаких газировок и лимонадов. В среднем диета длится три месяца, пока печень полностью не восстановится.
Не смотря на то, что это вирусное заболевание, противовирусных или каких-либо других средств не назначают, организм прекрасно справится с вирусами сам. Необходима только симптоматическая терапия с целью стимуляции отхождения желчи – назначают магнезию, фламин, они еще и послабляют стул, что очень актуально – есть запоры. Могут применяться растительные желчегонные препараты – кукурузные рыльца, аллохол, хофитол, а также препараты ферментов для улучшения пищеварения в целом – холензим, креон, панкреатин. Очень полезны препараты витаминного ряда – особенно группа В, аскорбиновая кислота и рутин. Их применяют курсами по 10 дней несколько раз за все время болезни. Могут применять эссенциале или ЛИВ-52 для поддержания и восстановления функций печени.
Наблюдение за детьми проводят у врача-инфекциониста в течение 60 дней с момента начала болезни, затем проводят осмотр через три месяца после выписки. Если все с анализами хорошо, снимают с диспансерного учета как полностью выздоровевших.
Что делать с контактными?
Гепатит А является одной из карантинных инфекций в связи со своей заразностью и актуальностью. С момента изоляции заболевшего ребенка накладывается карантин на группу детей на 35 дней с ежедневным осмотром кожи, склер и печени, немедленным выведением их при первых же признаках болезни. Проводят исследование пищеблока, питьевой воды и всех сотрудников – выявляют очаг заражения. С целью экстренной профилактики контактным лицам могут вводить особый иммуноглобулин с антителами к гепатиту А.
От гепатита А существует вакцина, но в национальный календарь она не включена, в местности с высоким риском заболевания ее вводят детям по региональным программам. Она проводится по определённой схеме, двукратно. При желании родителей ее можно сделать за плату, особо она показана детям, кто посещает садики и школы, и не болели гепатитом, как правило, в регионах с жарким климатом и плохой водой. Вакцина надежно защищает от гепатита на 10 лет.
Помните, болезнь Боткина – это классическая кишечная инфекция и основная защита от нее – прививать ребенку гигиенические навыки с раннего детства.
Пандемия многим казалась чем-то далеким, пока больничные койки в Коммунарке и других клиниках не заполонили тысячи пациентов, в том числе и звездных.
Одним из первых коронавирус подхватил 78-летний Лев Лещенко. К счастью, мэтра эстрады уже выписали из клиники. А вот 70-летняя Надежда Бабкина пока под наблюдением в подмосковном госпитале. По словам пресс-службы певицы, у Надежды Георгиевны диагностировали пневмонию. Однако в окружении артистки говорят, что сама Бабкина перед госпитализацией была уверена: у нее коронавирус.
Столы для банкета накрыли в фойе театра. Рядом с Надей сидела ее подруга Ада, которая прилетела к ней на день рождения из США . Ровно через сутки возлюбленного Ады госпитализировали с коронавирусом. У Надежды тоже начался кашель, появилась температура. Она неделю лечилась дома, потом, когда совсем плохо стало, попросила доставить ее в Коммунарку.
- Как себя сейчас чувствуете? - поинтересовались мы у певца.
- Пока есть слабость. После этого нужно месяц восстанавливаться. Потихоньку вхожу в режим.
- Какие первоначальные были симптомы? Температура, кашель?
- У меня пропало обоняние. Если у вас такой же симптом, не надо списывать это на аллергию, это уже звоночек начальной стадии болезни. У кого-то вирус проходит без особых симптомов. Кто-то просто кашляет. У третьих, как у меня, потеря обоняния, температура.
По словам Михайлова , он мог подхватить вирус в самолете на гастролях.
- Я почти неделю сам лечился, в итоге довел себя до двустороннего воспаления легких, - говорит артист. - Не нужно заниматься самолечением. При первых же симптомах желательно сразу сделать КТ (компьютерную томографию легких. - Ред.). Хорошо, что медики сразу отправили меня на КТ и, не дожидаясь результатов анализов, стали лечить вирусную пневмонию. Тем самым выиграли время. Спасибо всем врачам, которые находятся сегодня на передовой. Они сейчас принимают первый и страшный удар на себя, спасая наши жизни.
Хотя сначала у артиста была диагностирована пневмония, лечили его коронавирусной терапией.
Предложил свою плазму для вакцины
- Я и до теста подозревал, что у меня коронавирус, - говорит Стас. - По ощущениям, как все протекало и как меня лечили. Так тяжело я не болел никогда. Пять дней я отлежал в больнице, потом меня дома лечили, докалывали - все вместе почти две недели. Сейчас у меня официально закончилось лечение, но врачи сказали, что я должен еще две недели избегать контактов.
После теста на антитела Стас Михайлов публично предложил врачам свою плазму для исследований, чтобы помочь в создании вакцины против коронавируса.
- Большая ошибка, что люди, выходя из больницы, сразу начинают обниматься с близкими. Даже если тебя выписали и тесты у тебя отрицательные, еще 10 - 12 дней ты носитель коронавируса, - объясняет певец.

Людмилу Нарусову увезли на скорой с пневмонией. Фото: ТАСС

Нарусову тоже лечили как от COVID-19
Мама Ксении Собчак Людмила Нарусова загремела в больницу в одно время с композитором Игорем Николаевым . И у обоих коронавирус не подтвердился.
КОММЕНТАРИЙ ЭКСПЕРТА
Из-за чего так много пациентов с воспалением легких?
- Мутация - настолько сложный и редкий процесс, что о нем даже не надо говорить, - объяснил вирусолог Института им. Гамалеи Виктор Зуев. - Почему так много пневмонии? Просто пришло ее время. Пневмонией болеют, когда приходит время для гриппа. А встречаемся мы с ним, когда холодно, сыро и ветрено. Вот эти три компонента и снижают наш иммунитет. Особенно пневмонией болеют пожилые люди, для них это частое заболевание. Есть или нет у них коронавирус, с дыхательной системой там уже не все в порядке. Это для них место наименьшего сопротивления, как мы, медики, говорим. Поэтому так много заболеваний пневмонией.

У Авроры нашли COVID-19. Фото: Михаил ФРОЛОВ
А В ЭТО ВРЕМЯ
Кто еще заразился
- Меня положили в больницу с воспалением легких, но потом пришел отрицательный тест и меня выписали, - рассказал поклонникам рэпер Птаха.
А вот у телеведущей Авроры и ее мужа коронавирус подтвердили. По словам Авроры, она до сих пор не понимает, где они заразились.
- Еще три недели назад не было никакой самоизоляции и мы все жили обычной жизнью - работали, встречались с друзьями в кафе, ходили в магазины, - говорит она. - Так что вариантов заразиться было у всех ну очень много.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение гепатита А в настоящее время обычно проводится в условиях инфекционного стационара, но, учитывая, что гепатит А в большинстве случаев протекает в легкой форме и практически не бывает ни злокачественных форм, ни хронического гепатита, лечение можно проводить и в домашних условиях. В эпидемиологическом отношении больные к моменту госпитализации уже не опасны для окружающих, так как госпитализируются они обычно при появлении желтухи, когда концентрация вирусного антигена в фекалиях резко снижается или полностью исчезает. Следует отметить, что во многих зарубежных странах больные гепатитом А почти исключительно лечатся в домашних условиях.
Комплекс терапевтических мероприятий, рекомендованный для лечения гепатита А, в последние годы претерпел существенные изменения. Практически во всех гепатологических центрах возобладал принцип сдержанной терапии, предполагающий охрану больной печени, всемерное ограждение ее от дополнительных энергетических затрат, а также защиту от медикаментов с сомнительной или недоказанной эффективностью.
Оптимальным лечением принято считать назначение так называемой базисного лечения гепатита А, включающей рациональный двигательный режим, лечебное питание, желчегонные препараты, минеральные волы, поливитамины.
Двигательный режим при гепатите А
Больные гепатитом А должны соблюдать щадящий режим на протяжении всего заболевания. Степень ограничений в двигательном режиме должна зависеть от выраженности симптомов интоксикации, самочувствия пациента и тяжести заболевания. При стертых, безжелтушных ив большинстве случаев - легких формах режим может быть полу постельным с первых дней желтушного периода. Больным разрешается принимать пищу за общим столом, пользоваться умывальником, туалетом. При среднетяжелых и особенно тяжелых формах назначается постельный режим в течение всего периода интоксикации - обычно в течение первых 3-5 сут желтушного периода. По мере снижения интоксикации больных переводят на полу постельный режим. Критериями для расширения режима служат улучшение самочувствия и аппетита, уменьшение желтухи. Важно подчеркнуть, что слишком строгое ограничение активных движений востром периоде болезни может отрицательно сказаться на эмоциональном и мышечном тонусе и не способствует выздоровлению. Вместе с тем известна, что в горизонтальном положении существенно увеличивается кровоснабжение печени, а также создаются более благоприятные условия .для ее регенерации. Можно считать, что двигательная активность при гепатите А должна определяться самим пациентом в зависимости от самочувствия, степени интоксикации.
Увеличение физической нагрузки должно индивидуализироваться и соответствовать характеру патологического процесса, степени функционального восстановления печени, наличию остаточных явлений, возрасту больного, его преморбидному фону.
Медикаментозное лечение гепатита А
Считается, что большинство больных гепатитом А не нуждаются в назначении каких-либо лекарственных препаратов. Щадящий двигательный режим, лечебное питание, оптимальные условия госпитализации, исключающие возможность суперинфицирования, особенно другими вирусными гепатитами, обеспечивают гладкое течение заболевания и полное клиническое выздоровление. Не показаны при гепатите А и глюкокортикостероидные гормоны.
В настоящее время общепризнано, что назначать лекарственные препараты при вирусных гепатитах необходимо с большой осторожностью, поскольку их утилизация и выведение в условиях пораженной печени весьма затруднительны, может проявляться их гепаготоксическое действие, особенно при одновременном применении нескольких препаратов без учета совместимости
Следует, однако, подчеркнуть, что негативное отношение к полипрагмазии не исключает возможность избирательного назначения некоторых лекарственных препаратов.
Фосфоглив назначают: детям до 3 лет - по 0,5 капсулы, от 3 до 7 лет - по 1 капсуле, от 7 до 10 лет - по 1,5 капсулы, старше 10 лет и взрослым - по 2 капсулы 2-3 раза в сутки.
В остром периоде гепатита А можно применять лекарства, обладающие преимущественно холекинетическим действием (магния сульфат, фламин, берберин и др.), а в периоде реконвалесценции - холеретическим (аллохол, холензим и др.). Обычно на высоте клинических проявлений дают внутрь 5% раствор магния сульфата, обладающий не только желчегонным, но и послабляющим эффектом, или назначают отвар бессмертника, кукурузных рылец, таблетированные препараты бессмертника - фламин. В периоде реконвалесценции, особенно в случае поражения желчевыводящих путей, кроме названных препаратов, можно назначать аллохол, холензим и др.
Патогенетически оправданно при гепатите А и назначение комплекса витаминов. Последние, как известно, являются коферментами всех обменных превращений, обеспечивая нормальный ход метаболических процессов в организме, Обычно назначают витамины труппы В (В1, В2, В6). а также С и РР внутрь в общепринятом возрастном режиме дозирования. Можно в указанный комплекс включить витамин А (ретинол) и Е (токоферол), а также рутин. Лечение гепатита А витаминами проводятся не более 10-15 сут, при этом не рекомендуется прибегать к парентеральному введению витаминов, а давать их только per os.
Отмечая положительное влияние витаминов на обменные процессы, следует все же подчеркнуть, что вопрос о бесспорной их эффективности при гепатите А нельзя считать окончательно решенным. В последние годы довольно широко распространено мнение, что витамины при заболеваниях печени по меньшей мере неэффективны и даже противопоказаны. Во всяком случае избыточное введение витаминов и тем более отдельного витамина нельзя считать обоснованным, так как это может привести к нарушению динамического равновесия клеточного метаболизма и вытеснению из печеночных клеток других компонентов, также необходимых для их функционирования. Именно поэтому следует предостеречь от избыточного употребления витаминов, но в физиологических дозах они все-таки показаны.
В периоде реконвалесценции и особенно при затяжном течении гепатита А врачи рекомендуют назначать фосфоглив по 2 капсулы 3 раза в сутки во время еды в течение 2-4 нед. По данным нашей клиники, у больных, леченных фосфогливом, быстрее, чем в группе контроля, происходит восстановление функционального состояния печени.
Накопленный клинический опыт позволяет считать, что больные гепатитом А не нуждаются в инфузионной терапии, направленной, как известно, на дезинтоксикацию, восстановление гомеостаза и частично - на обеспечение парентерального питания. Однако при гепатите А симптомы интоксикации, как правило, кратковременны и выражены умеренно, изменения в гомеостазе несущественны, а нарушения питания нехарактерны. Лишь при тяжелых формах и у отдельных больных со среднетяжелой формой гепатита А можно прибегнуть к инфузионной терапии. В этих случаях внутривенно капельно вводят реополиглюкин, 5% раствор глюкозы, полиионные буферные растворы.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Выписка из стационара
Выписка из стационара производится по мере выздоровления. Критериями для выписки являются: удовлетворительное общее состояние, исчезновение желтухи, сокращение размеров печени до нормального или близкого к норме уровня, нормализация содержания билирубина в сыворотке крови, снижение активности печеночно-клеточных ферментов до нормы или близких к норме величин. Важно подчеркнуть, что указанные критерии следует считать ориентировочными. Пациента можно выписать с остаточной гепатомегалией, гиперферментемией, диспротеинемией и даже при отсутствии полной нормализации пигментного обмена. Регламентированные приказом Минздрава РФ календарные сроки и критерии выписки надо понимать лишь как условные. Сроки выписки должны определяться индивидуально! с учетом преморбидного состояния, домашних условий, уровня поликлинического обслуживания и др. При легких формах гепатита А выписку следует производить на 15-20-е сутки болезни, а при наличии соответствующих условий лечение можно проводить и на дому. Накопленный нами опыт ранней выписки из стационара (15-20-е сутки болезни) показывает, что в этих случаях быстрее восстанавливается функциональное состояние печени, реже встречаются остаточные явления и быстрее заканчивается восстановительный период.
При затяжном течении гепатита А больных выписывают по мере стабилизации патологического процесса и выявления тенденции к улучшению. При этом печень может выступать из-под края реберной дуги на 2-3 см, уровень гиперферментемии - превышать нормативные величины в 2-4 раза, возможны явления значительной диспротеинемии, изменение осадочных проб и др.

[12], [13], [14], [15], [16], [17], [18], [19]
Диспансерное наблюдение
После выписки из стационара все реконвалесценты подлежат обязательному диспансерному наблюдению. Диспансеризацию лучше проводить в специальном кабинете, организованном при стационаре. При невозможности организации такого кабинета диспансеризацию должен проводить инфекционист.
Первый осмотр и обследование проводятся через 15-30 сут после выписки ИЗ стационара, повторные - через 3 мес. При отсутствии остаточных клинических явлений и полной нормализации печеночных проб реконвалесценты снимаются с учета, в тех же случаях, когда имеются какие-либо остаточные явления, диспансерное наблюдение осуществляется до полного выздоровления.
Диспансеризация реконвалесцентов, проживающих в сельской местности, осуществляется при инфекционных отделениях центральных районных больниц и в поликлиниках.

[20], [21]
Реабилитация реконвалесцентов
В процессе диспансерного наблюдения необходимо решать комплекс задач, связанных с реабилитацией реконвалеецента. После выписки из стационара проводить лекарственную терапию обычно не требуется. В отдельных случаях реконвалесценты могут получать желчегонные препараты, поливитамины, тюбажи с минеральной водой и др. Вопрос о расширении физической нагрузки, гак же как и о снятии ограничений в лечебном питании, должен решаться строго индивидуально и в полном соответствии с общим состоянием и темпом восстановления функций печени.
Предложение некоторых авторов проводить долечивание реконвалесценгов гепатита А в отделениях реабилитации или специализированных санаториях нуждается в дополнительном изучении. Во всяком случае, лучших результатов по реабилитации реконвалесцентов гепатита А удается добиться не в отделениях для долечивания, где бывает трудно избежать дополнительного их инфицирования, а в домашних условиях при организации индивидуального ухода и лечения гепатита А.
Читайте также:


