Холестатическое течение гепатита а
В подавляющем большинстве случаев холестаз при гепатитах сочетается с синдромом цитолиза. В основе холестаза лежит снижение проницаемости мембран, нарушение чрезмембранного транспорта, нарушение метаболизма холестерина и желчных кислот. Усиление холестатического синдрома при вирусных гепатитах может быть связано с предшествующим токсическим поражением печени (суррогаты алкоголя, гепатотоксические лекарственные средства, наркотики и др.). Клинически холестаз характеризуется стойкой интенсивной желтухой, нередко приобретающей застойный зеленоватый оттенок, кожным зудом, длительной холурией и ахолией кала.
У отдельных больных могут превалировать проявления одного из указанных синдромов.
Вирусные гепатиты являются важной проблемой тропикологии ввиду их широкого распространения среди населения тропических стран и частого развития смешанных форм инфекции, склонных к хроническому течению с прогрессированием до цирроза печени. Гепатит Е имеет преимущественное распространение в странах с жарким климатом. Особую проблему представляет эндемический для тропической Африки, Юго-Восточной и Центральной Азии печеночно-клеточный рак, развивающийся преимущественно у пациентов, инфицированных вирусами гепатитов В и С.
Гепатит А (ГА)—острая циклическая инфекция с фекально-оральным механизмом передачи возбудителя, характеризующаяся нарушением функции печени и нередко желтухой.
Возбудитель — Hepatitis A virus (HAV) — РНК-содержащий вирус. Известны 7 генотипов HAV, из них 4-й, 5-й, и 6-й патогенны для животных. Возбудитель устойчив во внешней среде, может сохраняться в воде несколько месяцев, чувствителен к ультрафиолетовому облучению и стандартным дезинфекционным средствам.
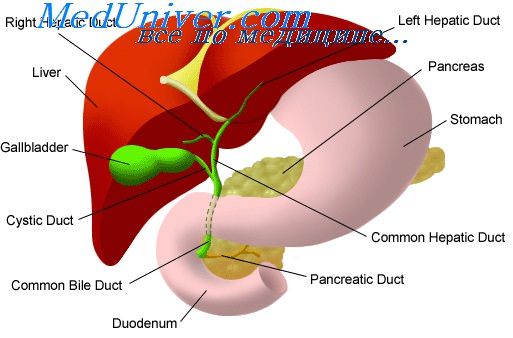
Гепатит А — антропонозная кишечная инфекция Источник инфекции — больные инаппарантными и манифестными формами заболевания. Выделение больными HAV c фекалиями обычно продолжается 2-3 нед и начинается в конце инкубационного периода, интенсивно происходит весь продромальный (преджелтушный) период и сохраняется в первые дни желтухи (разгара болезни) Имеются данные о более продолжительном вирусовыделении Наибольшее эпидемиологическое значение имеют больные инаппарантными, стертыми и безжелтушными формами ГА, число которых может во много раз превышать число больных желтушными формами ГА
Фекально-оральный механизм заражения гепатитом А реализуется через водный, пищевой и контактно-бытовой пути передачи вирусов Особое значение имеет водный путь передачи вируса ГА, обеспечивающий возникновение эпидемических вспышек инфекции Крупные водные эпидемии и вспышки связаны с фекальным загрязнением водоемов, служащих источником водоснабжения Во многих странах высокая заболеваемость ГА непосредственно связана с отсутствием свободного доступа населения к достаточному количеству безопасной в эпидемиологическом отношении воды
Регистрируются групповые заболевания, связанные с пищевым путем передачи инфекции При этом заражение возможно в результате употребления в пищу продуктов без предварительной термической обработки или загрязнения уже готовых блюд Крупная вспышка ГА, связанная с употреблением сырых устриц, была в 1988 г в Шанхае Заражение продукта произошло вследствие загрязнения воды — места обитания устриц Важное значение в качестве источников инфекции имеют лица, занятые приготовлением пищи, или продавцы продовольственных товаров
Восприимчивость к гепатиту А всеобщая. У большинства людей в возрасте старше 30-35 лет (в крови 60-97% доноров) регистрируют антитела к вирусу (анти-HAV-IgG)
Гепатиту А свойственно сезонное повышение заболеваемости в летне-осенний период В тропических и субтропических регионах сезонность не выражена или приурочена к периоду дождей Широкое распространение ГА ведет к формированию обширной прослойки иммунного населения, что определяет периодичность в динамике заболеваемости Отмечаются периоды подъема заболеваемости через 5-20 лет
Возможен завоз гепатита А в благоприятные в эпидемиологическом отношении страны лицами, выезжавшими в гиперэндемические регионы.
Гепатит А (болезнь Боткина) является высококонтагиозной, широко распространенной во всем мире инфекцией. Ежегодно в мире регистрируется около 1,4 млн. случаев заболевания. Болеют преимущественно дети в возрасте от 5 до 14 лет. До 5-и летнего возраста у 80% из них заболевание протекает малосимптомно и в безжелтушной форме, у детей старшего возраста и взрослых — чаще с желтухой. Болезнь протекает, в основном, легко. Хронизации инфекционного процесса не отмечается. Случаи тяжелого течения отмечаются у людей пожилого возраста и у лиц с сочетанной патологией — гепатитами В и С, ВИЧ-инфекцией и хронической алкогольной интоксикацией. Сопутствующие заболевания печени осложняют течение основного заболевания.
Причиной гепатита А являются вирусы (HAV, ВГА), отличающиеся высокой устойчивостью во внешней среде. Широкое распространение заболевания объясняется фекально-оральным механизмом передачи инфекции. В организм человека вирусы попадают с загрязненной водой и продуктами питания, существуют также контактно-бытовой и половой механизмы заражения. Человек является единственным источником инфекции. Особую опасность представляют лица, гепатит у которых протекает в безжелтушной форме.
Рис. 1. Болезнь Боткина. Желтуха у больного.
Формы и варианты течения гепатита А
Болезнь Боткина, в основном, протекает легко, без осложнений, в среднем около 2-х недель. Хронизации процесса не отмечается. Заболевание имеет несколько вариантов течения:
- Желтушная форма (встречается у 70% детей старшего возраста и взрослых).
- Безжелтушная форма (встречается у 80% детей до 5 лет).
По тяжести течения различают:
- Бессимптомное (атипичное) течение (расценивается как легкий вариант течения).
- Стертое течение (малосимптомное).
- Легкое течение регистрируется чаще всего.
- Затяжное, до 4 — 6 месяцев, течение (регистрируется при присоединении холестатического компонента отмечается у небольшой части больных).
- Тяжелое течение встречается у 1% больных преимущественно у лиц старше 50-и лет, наркоманов, алкоголиков, страдающих гепатитами другой этиологии (В, С, D), а также у подростков в период полового созревания и детей с ожирением и отягощенным аллергологическим анамнезом.
В течении гепатит А отмечаются следующие периоды:
- Инкубационный.
- Преджелтушный.
- Желтушный.
- Реконвалесценция (восстановление).
Рис. 2. Признаки Болезнь Боткина — пожелтение (иктеричность) склер.
Признаки и симптомы гепатита А
Инкубационный период при болезни Боткина составляет в среднем 14 — 28 дней. Амплитуда колебания находится в пределах 7 — 50 дней. В последнюю неделю инкубационного периода и вначале острой фазы заболевания больной считается наиболее заразным.
У детей нередко отмечаются такой симптом как боли в животе, имитирующие желчную колику или острый аппендицит, что не характерно для взрослых. У некоторых больных отмечается увеличение печени.
В конце преджелтушного периода моча приобретает темно-желтую окраску, обесцвечивается кал. В сыворотке крови отмечается десятикратное увеличение аминотрансфераз (АЛТ и АСТ), в моче увеличивается количество уробилина.
В 2 — 5% случаев стадия продрома не регистрируется и тогда заболевание сразу начинается с обесцвечивания кала и иктеричности склер.
Рис. 3. В конце стадии продрома моча приобретает темно-желтую окраску, обесцвечивается кал.
Желтушный вариант заболевания считается классическим, но не самым частым.
Через 3 — 5 дней после продромального периода нормализуется температура тела, отмечается пожелтение склер и чуть позже кожи. У больных пальпируется увеличенная печень и иногда селезенка, иногда развивается серозный панкреатит.
Желтуха держится 5 — 10 дней и далее ее интенсивность снижается, нормализуется окраска мочи и кала, уменьшаются размеры печени и селезенки. С появлением желтухи больные начинают себя чувствовать значительно лучше, снижается температура тела, исчезают симптомы интоксикации и диспепсии. Плохой аппетит и слабость сохраняются более длительное время. У больных с хронической алкогольной интоксикацией и наркоманов в желтушной стадии симптомы интоксикации сохраняются и даже нарастают.
Уровень аминотрансфераз (особенно АЛТ) и тимоловая проба остаются повышенными. Билирубин в крови в повышенной концентрации остается непродолжительное время.
Желтушный период длится около 2-х недель, протекает чаще всего легко, реже регистрируется среднетяжелое и тяжелое течение.
Рис. 4. Пожелтение склер и кожных покровов при болезни Боткина.
В период реконвалесценции клинические симптомы исчезают очень быстро, нормализуются биохимические показатели, чуть позже нормализуются АСТ и АЛТ. Повышенная тимоловая проба сохраняется несколько месяцев. Больные чувствуют себя удовлетворительно. Повышенная утомляемость сохраняется более длительно. Восстановление длится не более 3-х месяцев, редко затягивается до 6 — 8 месяцев и более. У 3 — 20% больных регистрируются рецидивы гепатита А. Последующая волна заболевания протекает легче, чем первое заболевание.
У 0,1 — 1% больных гепатит А протекает в тяжелой форме, преимущественно у лиц старше 50-и лет, наркоманов, алкоголиков, страдающих гепатитами другой этиологии (В, С, D). Случаи тяжелого течения гепатита А регистрируются у подростков в период полового созревания, а также у детей с ожирением и отягощенным аллергологическим анамнезом.
Тяжелая форма гепатита А (фульминантный гепатит) протекает с явлениями острой печеночной недостаточности, обусловленный некрозом гепатоцитов и сопровождается синдромом печеночной энцефалопатии. Заболевание характеризуется высокой (до 60%) летальностью. Для фульминантного гепатита характерен короткий инкубационный период. В клинике на первое место выходит синдром интоксикации и умеренные боли в эпигастральной области. Печеночная энцефалопатия характеризуется поражением всех отделов мозга и не является специфичной.
Рис. 5. Тяжелая форма гепатита А (фульминантный гепатит).
Синдром холестаза развивается у лиц старшего возраста. Патологический процесс характеризуется уменьшением или прекращением поступления желчи в 12-и перстную кишку, что связано с нарушением ее синтеза, выделения (экскреции) или выведения. Желтушный период при синдроме холестаза удлиняется. Интенсивность окраски склер и кожи велика, заболевание всегда сопровождается зудом кожи, в крови значительно повышается концентрация щелочной фосфатазы.
Рис. 6. Признаки гепатита А — пожелтение склер и кожных покровов.
У 80% детей до 5-и лет и 20% детей старшего возраста и взрослых вирусный гепатит А протекает в безжелтушной форме. Клиническая картина и лабораторная диагностика безжелтушного варианта соответствует преджелтушной стадии классического заболевания, протекающего с желтухой. Отсутствие желтухи и билирубинемии затрудняет диагностику.
Стертый вариант гепатита А характеризуется быстро проходящими минимальными клиническими симптомами. В сыворотке крови отмечается повышенный уровень печеночных ферментов и тимоловой пробы.
Субклинический (инаппаратный) вариант гепатита А характеризуется отсутствием клинических симптомов, но в сыворотке крови присутствуют все специфические маркеры заболевания.
Последствия болезни Боткина
В большинстве случаев болезнь Боткина заканчивается выздоровлением. Намного реже заболевание протекает с осложнениями, среди которых отмечаются:
- Воспалительные и функциональные заболевания желчных путей (холестатический гепатит).
- Печеночная кома.
- Почечная недостаточность.
- Гемолитико-уремический синдром.
- У больных с нарушенной функцией Т-супрессоров во время гепатита или после него может развивается аутоиммунный гепатит первого типа.
Летальный исход регистрируется крайне редко, в основном, у лиц старшего возраста, страдающих хроническим гепатитом другой этиологии, в том числе алкогольным гепатитом. При развитии печеночной недостаточности причиной смерти может стать отек мозга.
Рис. 7. Тяжелое последствие заболевания — острая печеночная энцефалопатия.
Вирусный гепатит А
Лечение гепатита А
Специфическая (этиотропная) терапия гепатита А не разработана. При лечении заболевания противовирусные препараты не применяются. Больные, заболевание у которых протекает в легкой форме, лечатся на дому. Во всех остальных случаях больные госпитализируются в специализированный стационар.
При легкой форме лечение больных ограничивается соответствующей диетой и щадящим режимом (постельный режим в остром периоде), при среднетяжелой и тяжелой форме заболевания применяются средства патогенетической и симптоматической терапии.
Отказ от алкоголя и сбалансированное достаточно калорийное питание (стол № 5 или 5а) являются обязательным условием успешного излечения. Больным рекомендуется обильное (2 — 3 л в сутки) питье и категорически запрещается прием любых видов алкогольных напитков. Необходимо строго следить за ритмичным опорожнением кишечника.
- При выраженном интоксикационном синдроме больным проводят дезинтоксикационную терапию.
- Из желчегонных средств назначаются препараты, которые не усиливают продукцию желчи, а только способствуют ее оттоку — сорбит или магния сульфат.
- С целью связывания в кишечнике токсинов больным назначаются энтеросорбенты
Хорошо зарекомендовали себя такие препараты, как Лактофильтрум, Фильтрум-СТИ, Энтеросгель, Полифепан, Дюфалак, Нормазе и др.
- При развитии холестатического синдрома показан прием жирорастворимых витаминов А и Е, препараты урсодеоксихолевой кислоты (Урсофальк, Уросан).
- При хронической алкогольной интоксикации в первые две недели больным показан прием адеметионина.
Выписка из стационара осуществляется при нормализации общего состояния и полной нормализации пигментного обмена. После выписки больные подлежат диспансерному наблюдению. Контрольное обследование проводится через 3 и 6 мес. после выписки. В течение 6 месяцев больному противопоказан тяжелый физический труд и занятия спортом, профилактические прививки (антирабическая вакцина и противостолбнячный анатоксин), оперативное вмешательство (кроме экстренных операций) и прием гепатотоксических препаратов. При умеренном, но стойком повышении активности сывороточных трансаминаз больным рекомендуется прием гепатопротекторов.
Рис. 8. Желтуха у больного.
Профилактика заболевания
Для предупреждения возникновения и распространения гепатита А в нашей стране разработан и применяется комплекс противоэпидемических и профилактических мероприятий.
- Противоэпидемические мероприятия направлены на локализацию очага инфекции и предупреждение заражения контактных лиц.
- Профилактические мероприятия направлены на предупреждение распространения инфекции и включают в себя проведение специфической (вакцинирование населения) и неспецифической профилактики.
- Изоляция больного. Больные с тяжелым гепатитом А или средней тяжести госпитализируются в специализированный стационар. Больные с легким течением заболевания могут лечиться в домашних условиях при условии предоставления больному отдельной комнаты и надлежащего ухода.
- Работа с контактными лицами. Определение круга контактных лиц, их осмотр и организация медицинского наблюдения в течение 35 дней. Проведение экстренной иммунизации.
- Организация карантинных мероприятий. Установление карантина в детских учреждениях сроком на 35 дней. Срок плановых прививок отодвигается на 2 месяца после выявления последнего случая заболевания.
- Проведение заключительной дезинфекции. В очаге инфекции проводится заключительная дезинфекция.
- Санитарное просвещение. Санитарное просвещение проводится среди лиц из очага инфекции.
- Раннее выявление больных с гепатитом А.
- Вакцинация. Профилактические прививки при гепатите А в нашей стране проводятся по эпидемическим показаниям взрослым и детям.
- Гигиеническое воспитание и обучение населения, работников общепита и пищевой промышленности, лиц, работающих с детьми и к ним приравненных (личная гигиена, регулярное мытье рук, употребление кипяченой воды, тщательное мытье приобретенных на рынке или магазине фруктов и овощей, поддержка в чистоты в жилище и др.).
- Обеспечение безопасности пищевых продуктов и улучшение водоснабжения, надлежащая утилизация сточных вод.
Рис. 9. Регулярное мытье рук и тщательное мытье приобретенных на рынке или магазине фруктов и овощей — обязательные меры профилактики многих инфекционных заболеваний.
Иммунопрофилактика
До создания вакцин с целью профилактики гепатита А иммунизация детей проводилась с использованием препарата иммуноглобулина нормального человека. Длительность его защитного действия составляла от 2 до 5 — 6 месяцев, а эффективность — не более и 85%. Иммуноглобулин значительно смягчает течение инфекционного заболевания. После создания вакцин против гепатита А стало возможно проведение активной иммунизации. Вакцинация оказалась намного безопаснее и эффективнее введения иммуноглобулинов.
Сегодня иммуноглобулин вводится в случаях срочного выезда в эндемические по гепатиту А регионы вместе с вакциной, детям, находящимся в тесном контакте с больным в семье или организованном коллективе и беременным.
Количество вводимого иммуноглобулина составляет 0,75 мл в возрасте 1 — 6 лет, 1,5 мл в возрасте 7 — 10 лет, 3,0 мл у лиц старше 10-и лет и у взрослых.
Как любое лекарственное средство, иммуноглобулины обладают побочными реакциями:
- Гиперемия на месте введения и болезненность (местная реакция).
- Головная боль, лихорадка и озноб (общая реакция).
- Единичные случаи анафилаксии и сосудистого коллапса.
Рис. 10. Иммуноглобулин человека нормальный содержит антитела различной специфичности. На рисунке справа показано, как антитела (иммуноглобулины) атакуют чужеродную клетку.
Прививки от гепатита А являются эффективным средством контроля за заболеванием. Первые вакцины от гепатита А были созданы в 90-е годы ХХ столетия. С этого времени они стали повсеместно применяться с целью активной иммунизации населения. Вакцины есть убитые (инактивированные) и живые (аттенуированные). В РФ используются вакцины инактивированные и рекомбинантные (полученные с помощью генной инженерии). Они безопаснее иммуноглобулинов, показаны как детям, так и взрослым.
Прививка от гепатита А в РФ включена в Национальный календарь профилактических прививок. Она проводится детям и взрослым по эпидемическим показаниям.
Вакцинированию подлежат следующие категории населения:
- Дети с 3-х лет, проживающие на территориях с высоким уровнем заболеваемости.
- Медицинские работники.
- Обслуживающий персонал детских дошкольных учреждений.
- Работники сферы общепита.
- Рабочие по обслуживанию водопроводных и канализационных сооружений.
- Лица, выезжающие в эндемичные по гепатиту А регионы.
- Контактные лица из очагов инфекции.
- Воинский контингент, дислоцированный в полевых условиях.
Вакцина от гепатита А у лиц, инфицированных вирусами гепатита В и С и с циррозом печени, защитит от суперинфекции. Она безопасна для беременных и лицам с иммунодефицитами. Во время вспышек заболевания охват прививками в самые ранние сроки не менее 75 — 80% лиц, подлежащих вакцинации, обеспечивает высокую эффективность мероприятия. Контактным, ранее не привитым лицам, вакцина вводится не позднее 5-го дня с момента выявления больного острой формой заболевания.
Рис. 11. Прививка от гепатита А в РФ проводится по эпидпоказаниям.
Прививка от гепатита А является самым надежным способом защиты от инфекции детей и взрослых.
В РФ зарегистрировано 5 вакцин от гепатита А. В их состав входят убитые формальдегидом или формалином вирионы, выращенные на культурах диплоидных или перевариваемых линий клеток. Они защищают от всех известных на сегодняшний день серовариантов вируса гепатита А. Все вакцины взаимозаменяемы. При введении 2-х доз вакцины с промежутком в 6 — 18 месяцев обеспечивается активный длительный (5 — 8 лет) иммунитет.
- Вакцина отечественная Геп-А-ин-Вак (Вектор–БиАльгам, Россия). Применяется у лиц с 18-и лет.
- Вакцина Хаврикс (GSK, Бельгия). Хаврикс 720 применяется в возрасте от 1 до 16 лет. Хаврикс 1440 применяется у лиц старше 16-и лет.
- Аваксим (Sanofi, Франция). Аваксим 80 применяется в возрасте от 1 до 16 лет. Аваксим 160 применяется у лиц старше 16-и лет.
- Вакта (MSD, США). Вакта 25 применяется в возрасте от 1 до 16 лет. Вакта 50 применяется у лиц старше 16-и лет.
- Альгавак (Вектор-БиАльгам). Применяется у детей и взрослых.
Защитные антитела после вакцинации появляются в сыворотке крови у 95% больных на 15 — 28 сутки. Несмотря на то, что их концентрация ниже, чем после перенесенной инфекции, однако она достаточна для надежной защиты от гепатита А. Одна доза вакцины защищает от заболевания в течение 6 — 12 мес. Повторная вакцинация обеспечивает долговременную (5 — 8 лет) защиту.
Рис. 12. Вакцины от гепатита А.
Прививка от гепатита А проводится детям и взрослым по эпидемическим показаниям.
- Перед проведением прививки взрослым следует провести исследование крови на определение антител против вируса гепатита А IgG. При их обнаружения пациент от прививки отстраняется, так как у него в результате ранее перенесенного ранее заболевания уже сформировался иммунитет.
- Вакцина вводится внутримышечно.
- При введении 2-х доз вакцины с интервалом 6 — 18 мес. иммунитет сохраняется более длительно. Больным с иммунодефицитами и пациентам, находящимся на гемодиализе, вторая доза вакцины вводится через 1 мес. после первой прививки.
- Вакцинация проводится детям с 1-го года жизни. Повторная вакцинация проводится через 6, 12 или 18 мес. Если между 2-я прививками прошло довольно много времени, проводить повторную вакцинацию не следует.
- Прививку от гепатита А можно совместить с прививкой от гепатита В. Все зарубежные вакцины совместимы с другими вакцинами, кроме БЦЖ.
- Серьезные неблагоприятные реакции регистрируются крайне редко. Прививка противопоказана лицам, у которых отмечалась аллергическая реакция на один из компонентов вакцины. На месте введения вакцины у некоторых лиц может появиться покраснение, отек и болезненность, редко отмечается повышение температуры тела.
- При выезде в страны, эндемичные по гепатиту А, лучше сделать 2 прививки. Одна прививка, сделанная за 2 — 4 недели до поездки, также защитит от заболевания. Вакцинироваться следует даже если до поездки осталось несколько дней.
Рис. 13. Прививка от гепатита А является самым надежным способом защиты от инфекции детей и взрослых.











Острый гепатит А с холестазом: течение и терапия
За последние годы отмечен рост заболеваемости острым вирусным гепатитом А (ГА). Показано, что практически у всех детей с острым ГА при ультразвуковом исследовании выявляется отек стенки желчного пузыря (ЖП). У ряда больных ГА протекает с холестазом. К клиническим признакам относятся иктеричность и зуд кожи, боли в животе, значительная гепатомегалия. В сыворотке крови повышается уровень билирубина за счет конъюгированной фракции, щелочной фосфатазы, γ-глутамилтранспептидазы. Применение препарата урсодезоксихолевой кислоты Урсосана при остром ГА, протекающем с холестазом, в дозе 10–15 мг/кг
внутрь после еды в 1–2 приема приводит к быстрому клиническому и биохимическому выздоровлению, а также оказывает благоприятное действие на состояние ткани печени и ЖП, купирует отек стенки ЖП.
За последние годы в связи с проведением массовой вакцинопрофилактики в рамках Национального календаря в Российской Федерации значительно снизилась заболеваемость вирусными гепатитами в целом – в основном за счет гепатита В. В то же время в 2014 г. отмечен рост заболеваемости вирусным гепатитом А (ГА) на 25,9% по сравнению с 2013 г. Так, в 2014 г. заболеваемость острым ГА составила 7,27 на 100 тыс. населения против 5,78 в 2013 г. [1].
По данным гепатитного отделения ДГКБ № 9 Москвы, среди госпитализированных больных в этиологической структуре вирусных гепатитов также доминирует ГА [2].
ГА протекает с большим диапазоном клинических проявлений: от субклинических (инаппарантных) форм без каких-либо симптомов до среднетяжелых и тяжелых с выраженными симптомами интоксикации и метаболическими нарушениями. Клинические проявления ГА хорошо изучены. Выздоровление при ГА у детей неизбежно, но происходит многоступенчато и может иметь несколько вариантов. Течение ГА по продолжительности бывает острым (до 3 месяцев) и затяжным (до 5–6 месяцев), а по характеру – гладким без обострений, с обострениями, с осложнениями со стороны желчных путей и с наслоением интеркуррентных заболеваний. Может быть и холестатический вариант течения, когда наблюдается значительное повышение уровня билирубина (до 300 мкмоль/л и более), которое сопровождается лихорадкой, зудом кожи и сохраняется до 2–5 месяцев. По данным нашей кафедры инфекционных болезней у детей РНИМУ им. Н.И. Пирогова, острое течение наблюдается у 96% детей с ГА. При этом может быть быстрое (в течение 3 недель) исчезновение клинических симптомов, а может быть и замедленный темп восстановления функции печени до 2–3 месяцев.
У таких детей длительное время сохраняются слабость, нарушение аппетита, неприятные ощущения в области печени, нередко наблюдается увеличение размеров печени и неполная нормализация функциональных проб (аланинаминотрансферазы – АЛТ и аспартатаминотрансферазы – АСТ). Так, через 6 месяцев от начала заболевания в 11,6% случаев выявлено увеличение и уплотнение печени у детей при полном восстановлении функции (4,4%), боли в животе за счет дискинезии желчных путей (3%), холецистита (1,5%), гастродуоденита (2,5%), панкреатопатии (0,2%) [3].
По данным гепатологического отделения ДГКБ № 9, такие сопутствующие заболевания, как дискинезия желчевыводящих путей и деформация желчного пузыря (ЖП), имеют место у каждого третьего ребенка с вирусным гепатитом и почти у каждого при ГА диагностируется вирусный холецистит, которые обусловливают течение вирусного гепатита с холестазом или с холестатическим компонентом [2].
Холестаз – это нарушение образования или тока желчи на любом участке желчевыводящих путей: от синусоидальной мембраны гепатоцитов, которые секретируют в желчные канальцы соли желчных кислот (ЖК), холестерин, конъюгированный билирубин, фосфолипиды, белки, электролиты и воду, до впадения общего желчного протока в двенадцатиперстную кишку. Возможны внутрипеченочные (клеточные) механизмы развития холестаза – это поражение цитоскелета и мембраны гепатоцита вследствие действия инфекционного агента, токсических лекарств и др. Морфологически при холестазе происходит накопление желчи в гепатоцитах и желчных путях [4]. При внепеченочном холестазе присутствует механическая обструкция желчных протоков вне печени (камень, стриктура протоков и т.д.).
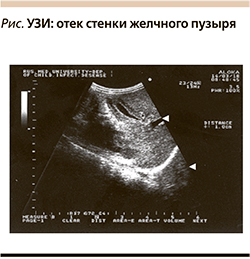
Исследования, проведенные на кафедре инфекционных болезней у детей РНИМУ им. Н.И. Пирогова на базе гепатитного отделения ДГКБ № 9, показали, что при ультразвуковом исследовании (УЗИ) почти у всех детей (96%) с острым ГА в начале периода разгара заболевания при максимальной виремии отмечается значительный отек стенки ЖП (от 7 до 15 мм), при этом полость пузыря визуализируется в виде узкой щели, а в 16% случаев она отсутствует, что, конечно, препятствует нормальному оттоку желчи [5]. В 5% случаев, а именно у детей с острым ГА с холестазом, сроки нормализации размеров стенок ЖП затягивались, что требовало расширения базисной терапии ГА.
При остром вирусном гепатите с холестазом в кровь попадают и задерживаются компоненты, в норме экскретируемые в желчь. В сыворотке крови значительно возрастает концентрация ЖК, билирубина за счет конъюгированной фракции, повышается уровень щелочной фосфатазы (ЩФ) – билиарного изофермента, γ-глутамилтранспептидазы (ГГТП). Клиническими признаками служат выраженная застойная иктеричность кожи, склер и зуд.
Таким образом, актуален и вопрос выбора эффективной терапии холестаза. Патогенетически оправданным средством лечения холестаза считается урсодезоксихолевая кислота (УДХГ). Во множестве отечественных и зарубежных исследований показаны различные результаты действия УДХК, основным из которых является ее антихолестатическое действие [6–8]. В гепатоците синтезируются первичные ЖК – хенодезоксихолевая и холевая, которые накапливаются в ЖП и после его сокращения поступают в двенадцатиперстную кишку. Из них под воздействием анаэробных бактерий в толстой кишке образуются вторичные ЖК – дезоксихолевая и литохолевая. Кроме того, образуется и УДХК – третичная, которая составляет до 5% от всех ЖК. Она более полярна и гидрофильна, чем другие ЖК, и конкурентно заменяет эндогенные гидрофобные ЖК. Это проявляется положительным холеретическим влиянием, которое вследствие увеличения пассажа желчи способствует повышенному выведению токсических веществ из печени. УДХК оказывает также следующие эффекты: литолитический; гипохолестериновый; гепатопротективный (встраивается в мембрану гепатоцита, восстанавливает структуру и защищает от повреждений); антиоксидантный; антифибротический; иммуномодулирующий [4, 6–8]. В работах отечественных исследователей был продемонстрирован и антиапоптотический эффект действия УДХК, что особенно важно при лечении вирусных гепатитов, т.к. по данным исследований, при острых и хронических вирусных гепатитах выявлено усиление апоптоза гепатоцитов от 12 до 65% [9], а также и лейкоцитов крови: при хронических гепатитах В и С – в 15–18, а при острых гепатитах – более чем в 30 раз [10]. Антиапоптотический эффект применения препарата УДХК Урсосана (Pro.Med.CS Praha a. s., Чехия) был показан при вирусных гепатитах у детей [10].
Синдром холестаза встречается как при острых, так и при хронических вирусных гепатитах различной этиологии. Мы наблюдали 21 ребенка с острым вирусным ГА, который протекал с холестазом. Этиологический диагноз проведен на основании выявления анти-HAV (Hepatitis A virus)-IgM в отсутствие других специфических маркеров вирусов гепатита в сыворотке крови методом иммуноферментного анализа (HBsAg, анти-HCV).
Эти больные помимо базисной терапии получали УДХК в виде препарата Урсосан. Группу контроля составили 17 больных острым вирусным ГА, подобранных по случайному признаку.
К наиболее характерным клиническим симптомам холестаза относились интоксикация, кожный зуд, желтуха застойного характера, боли в животе, значительная гепатомегалия; край печени пальпировался на 2–3 см и больше ниже реберной дуги, был болезненным. В отличие от вирусного гепатита без синдрома холестаза большинство этих симптомов выявлено как в преджелтушном, так и в желтушном периодах, а также длительно сохранялись. В разгар желтушного периода в биохимическом анализе крови отмечено значительное повышение уровня общего билирубина выше 150 мкмоль/л за счет конъюгированной фракции, уровня ЩФ и ГГТП, холестерина на фоне высокой активности АЛТ и АСТ.
Важным критерием диагностики синдрома холестаза оказалось УЗИ печени и желчевыводящих путей, с помощью которого были выявлены расширенные желчные протоки в паренхиме печени, отек стенки ЖП, признаки гипомоторной дискинезии. Причем значительное увеличение размеров стенки ЖП (более 7 мм) выявлялось у всех больных (см. рисунок).
Урсосан при остром ГА назначали в суточной дозе 10–15 мг/кг (2 капсулы) 1 раз на ночь в течение 21–35 дней.
В основной группе больных, получавших помимо базисной терапии Урсосан, клиническое улучшение отмечено уже на 10,1±0,9 дня от начала лечения, которое проявлялось исчезновением симптомов интоксикации, улучшением аппетита, уменьшением желтухи и кожного зуда, исчезновением болей в животе. У 15 из 21 больного исчезла болезненность в точке проекции ЖП. У больных контрольной группы, получавших только базисную терапию, улучшение наступало позже – в среднем на 14,2±1,1 дня (р 0
Читайте также:


