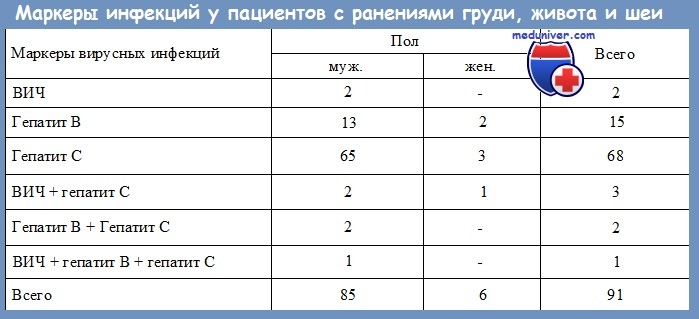
Гепатит с занесли во время операции


Калининградка уверена, что во время плановой операции в одной из городских больниц её заразили гепатитом С. О вирусе женщина узнала спустя месяц после хирургического вмешательства. Виктория Селезнёва (имя изменено) утверждает, что инфицироваться по-другому не могла. Пациентка намерена наказать медиков за халатность и взыскать деньги за лечение и моральный вред.
Соблюдала рекомендации
Виктория живёт с мужем и двумя детьми. Один учится в первом классе, другому два года. После вторых родов у женщины возникли небольшие осложнения, она обратилась в женскую консультацию. Тогда же её и направили на операцию.
"Я не переживала и спокойно начала готовиться к госпитализации. 1 июня сдала необходимые в таких случаях анализы крови, в том числе на гепатит С. 6 июня мне на руки выдали результаты — они были хорошими, вирусов не обнаружили. На следующий день я легла в больницу. А уже 8 июня мне провели полостную операцию. По словам лечащего врача, операция прошла штатно. Вскоре меня выписали домой с рекомендацией в течение двух месяцев соблюдать половой покой. Что я строго выполняла", — рассказывает Виктория.
Обнаружены антитела
Первое время всё шло хорошо, Виктория восстанавливалась, швы заживали. Но 17 июля она почувствовала тошноту, тяжесть и боль в правом подреберье. Женщина списала эти симптомы на лёгкое отравление, решив, что всё пройдёт само собой. Несколько дней соблюдала диету, однако становилось хуже — пожелтели кожа и белки глаз. Попасть к терапевту получилось только в начале августа. В результатах анализов, которые она получила через десять дней, было указано: "Антитела HCV ОБНАРУЖЕНЫ".
"Доктор отсела от меня подальше и сообщила, что это гепатит С. Направила к инфекционисту. Попасть к нему на приём без записи тоже стоило немалых усилий. Врач смотрела на меня, как на прокажённую, и твердила, что это хроническая форма. Только после двух посещений она меня выслушала и поняла, что под подозрением медики. После этого сообщила в Роспотребнадзор и дала направление в инфекционную больницу", — продолжает пациентка.
Семья в шоке
На следующий день мужу Виктории позвонили из Роспотребнадзора и потребовали тоже сдать анализы.
"Пока мы дождались результатов его анализов, чуть с ума не сошли. У него вируса не обнаружили. Но наша семья была просто в шоке. Я плакала от отчаяния, родные боялись ко мне подходить. В сентябре три недели я пролежала в инфекционной больнице. За это время мы вместе получили консультации и проштудировали интернет по теме "Гепатит С". Выяснили, что бытовым путём вирус не передаётся, и наконец-то немного успокоились", — рассказывает Виктория.
В течение полугода Виктории придётся принимать препараты, и стоимость такого лечения может доходить до полумиллиона рублей в зависимости от генотипа вируса.
"У меня остаётся маленький шанс, что болезнь не перейдёт в хроническую. Конечно, я очень переживаю, что о диагнозе узнают мои сотрудники и в школе, где учится ребёнок. Я работаю в крупной государственной организации, скоро мне выходить из декрета. Реакция моих коллег, родителей одноклассников и учителей ребёнка непредсказуема…" — с волнением говорит женщина.
Проводится проверка
Виктория уже обратилась с жалобой в министерство здравоохранения. Сейчас ведомство проводит проверку. Заявление калининградки приняли в Следственном комитете. К разбирательству подключился и Роспотребнадзор.
Адвокат Дмитрий Матяж пояснил, что установить вину конкретного медработника в данном случае будет достаточно сложно, но если выяснится дефект оказания помощи, то виновному грозит ответственность по ч. 2 ст. 118 УК РФ ("Причинение тяжкого вреда здоровью по неосторожности вследствие ненадлежащего исполнения лицом своих профессиональных обязанностей"). Статья предусматривает лишение свободы на срок до одного года с лишением права заниматься определённой деятельностью на срок до трёх лет.
"Независимо от того, понесёт ли уголовное наказание виновный, потерпевшая может потребовать компенсацию морального вреда и расходов на лечение с больницы. По закону медучреждение несёт ответственность за действия своих работников. Сейчас необходимо дождаться результатов проверок, которые будут проведены по заявлению Виктории", — говорит адвокат.
Справка
По данным ВОЗ, вирус гепатита С передаётся с кровью, чаще всего:
- в результате употребления инъекционных наркотиков при совместном использовании шприцев;
- в медучреждениях из-за повторного использования или недостаточной стерилизации медицинского оборудования;
- при переливании непроверенной крови и её продуктов.
У 60–80% заражённых инфекция становится хронической. В пределах 20 лет у 15–30% из них развивается цирроз печени.
35-летнюю калининградку Яну Сорокину прооперировали в БСМП по поводу кишечной непроходимости. Через трое суток она Лечили кишечник, а умерла от воспаления лёгких: калининградка полтора года пытается найти виновных в гибели дочери
Росздравнадзор выявил многочисленные нарушения в лечении 35-летней Яны Сорокиной
">скончалась. Эксперты установили, что смерть наступила от двустороннего воспаления лёгких и тяжёлых осложнений. Роспотребнадзор нашёл нарушения в лечении, но экспертиза установила обратное.
У Вячеслава Черненка и его жены разные резусы крови, но врачи не обратили на это внимания. Резус-конфликт стал причиной смертельных осложнений.
'>обвиняет медиков в смерти нерождённого ребёнка. У родителей были разные резусы крови, но врачи не обратили на это внимания. Резус-конфликт стал причиной смертельных осложнений у младенца. В декабре 2017 года региональный СКР возбудил против медиков уголовное дело по ст. 293 УК РФ ("Халатность").
В такую сумму женщина оценила причинённый моральный вред
Маленький Тимур прожил почти пять месяцев в больничной палате. Обследования, проведённые во время беременности его мамы, показали: малыш здоров
'>прокололи роженице плодный пузырь, а через 20 часов после схваток и безуспешных попыток женщины родить давили на живот пациентки. Малыш получил патологии и прожил всего пять месяцев. Сейчас дело медика по ч. 2 ст. 109 УК РФ ("Причинение смерти по неосторожности вследствие ненадлежащего исполнения лицом своих профессиональных обязанностей") В Гусеве пошла под суд врач-акушер, обвиняемая в смерти младенца (обновлено)
Медик 20 часов не принимала роды у калининградки и не сделала кесарево сечение

При современном уровне медицины массивные хирургические вмешательства давно уже стали привычными и, как правило, хорошо переносятся пациентами. Но это всегда большой риск, так как иногда человеческий организм дает сбои, после чего проявляются различные патологии, в том числе печеночные.
Разрешено ли делать операции при гепатитах
Гепатиты B и C передаются гематогенным путем, то есть через кровь, однако это не может стать причиной отказа пациенту, нуждающемуся в оперативном лечении. Есть некоторые ограничения, связанные с состоянием здоровья человека, когда организм не выдерживает чрезмерной нагрузки, что приводит к неблагоприятному исходу.
По срочности операции делятся на две категории: экстренные, плановые. Если лечение запланировано заранее, все вопросы с хирургом урегулированы, то больному остается лишь пройти полное обследование на предмет состояния печени, нарушения в работе других органов и систем, которые могут вызвать осложнения. Рекомендуется сдать АСТ, АЛТ, ГГТП, билирубин. Особое внимание обращают на вирусную нагрузку. При минимальной активности заболевания в организме риск нежелательных эффектов незначительный.
Никто не имеет права отказать больному в проведении необходимой операции по причине выявления вируса гепатита B или C. Нежелание оперировать – это сугубо человеческий фактор, продиктованный страхом заражения, не имеющий под собой юридической почвы. Носителей заболевания лечат на общих основаниях, как и других пациентов.
В экстренных случаях, когда есть угроза жизни человека, обследование на гепатит не проводится вовсе. Анализ требует времени, которого у пациента нет. Даже незначительная заминка может стать фатальной. При этом назначают следующие обследования:
- определение группы крови и резус-фактора;
- тест на свертываемость;
- биохимический, общий анализ крови.

Общий анализ крови
Общеклинические показатели помогут оценить состояние больного и учесть риски. Если точных сведений о наличии вируса гепатита и прочих, передающихся через кровь инфекций, нет, то хирург воспринимает пациента как потенциально опасного. К тому же гепатит имеет продолжительный инкубационный период, когда человек уже заражен, а выявить антитела еще нельзя.
Хирургия подразумевает использование наркоза, что выступает дополнительной нагрузкой для больной печени. Вероятность возникновения угрозы для жизни и здоровья пациента с гепатитом B зависит от многих факторов:
- вида операции;
- применяемой анестезии;
- степени поражения печени;
- наличия сопутствующих патологических процессов в организме.
Обычно наркоз переносится больными гепатитом B неплохо, а вот послеоперационная терапия лекарственными препаратами вредна и дает значительную гепатонагрузку.
Категорически запрещено делать операции при гепатитах C и B, если диагностированы: острая печеночная недостаточность, энцефалопатия, вирусный или алкогольный гепатит в стадии обострения, цирроз, особенно отягощенный почечной или дыхательной недостаточностью, нарушение свертываемости крови. Хирургическое вмешательство проводится только в случае острой необходимости и реальной угрозы жизни.
Обострение заболевания требует сначала комплексной терапии, установления ремиссии и максимальной компенсации поврежденных функций органа. Любые дополнительные патологии, протекающие параллельно с гепатитом, также необходимо вылечить. В противном случае острые признаки и тяжелая симптоматика осложняет проведение операции.
При хроническом гепатите C исследуется активность АЛТ (аланинаминотрансферазы) и АСТ (аспартатаминотрансферазы). Эти показатели наиболее точно определяют степень поражения печени, прогрессирования болезни. Повышение печеночных ферментов в несколько раз является противопоказанием к операции. Если поставлен диагноз цирроз печени, то степень тяжести проверяется по шкале MELD (Model for End-stage Liver Disease). Показатель, превышающий 11, говорит о декомпенсированном заболевании, а индекс свыше 15 не позволяет выполнять хирургические манипуляции.

Регионарная анестезия
Лучше всего для пациентов с гепатитом подходят местная и регионарная анестезии, которые блокируют болевые ощущения на определенном участке тела. Не рекомендуется применять Галотан, так как препарат токсичен для печени. В 20% случаев вызывает ухудшение печеночных показателей, вплоть до некроза.
Возможные последствия
Предварительное обследование призвано максимально оградить пациента от возможных послеоперационных осложнений. Не следует скрывать от лечащего врача информацию о хронических заболеваниях, лекарственных препаратах, принимаемых на постоянной основе. Эти сведения помогут избежать ошибок в результатах лабораторных исследований.
Частота возникновения различных осложнений составляет порядка 35%. Чаще всего наблюдаются:
- обильные кровопотери;
- занесение инфекции, переходящее в сепсис;
- развитие воспалительных процессов;
- тромбоз вен;
- печеночная недостаточность.
Избежать дыхательных расстройств позволит ранняя активизация пациента и проведение специальной дыхательной гимнастики. Реактивный плеврит может развиться во время операции на фоне недостаточного дренирования, плохого оттока лимфы от печени, поддиафрагмального абсцесса.

Асцит
Довольно часто при хирургических вмешательствах наблюдаются кровотечения и пониженное давление, что вызывает снижение циркуляции крови и доставки кислорода в печень. Это может привести к асциту (скоплению свободной жидкости в брюшной полости) и гидротораксу (застою транссудата в плевральной полости).
В случае удаления части печени, длительная гипоксия и гипотония вызывают кровотечения, аллергию, сердечно-сосудистую недостаточность, что, в свою очередь, приводит к печеночной недостаточности культи органа.
Отдельно следует остановиться на рисках для медицинского персонала, связанных с возможностью заражения вирусами гепатита B и C. Биологическая безопасность при работе с режущими, колющими инструментами зависит от различных факторов: стажа (чем меньше опыта, тем чаще ранения), загруженности (усталость плохо сказывается на внимательности, координации), обеспеченности персонала средствами индивидуальной защиты (кольчужные перчатки, очки, аптечки, прививки).
Перед операцией лечащий врач предупреждает пациента о возможных рисках и осложнениях. Решение о целесообразности хирургического вмешательства может принять только опытный доктор на основании комплексной диагностики.
Общение гепCников, эскулапов и примкнувших к ним.
- Темы без ответов
- Активные темы
- Поиск
- PHOTO
- Статистика
в суд на мед.учреждение за заражение гепатитом
![]()
Вот мой вариант.
Перед операцией был проверен на гепатиты. Естественно, только на антитела.
Отрицательно.
Потом большая операция полостная.
После операции антибиотиков - море прокапали. подкармливали плазмой.
Через три недели - скачок трансаминаз.
Проверили на А и на В. - отрицательно.
Поскольку дела шли к выписке - оправили домой.
Более полугода тремор, усталость, тахикардия, биохимия зашкаливала.
Лечили от всего.
Потом только догадались проверить на гепС.
100% занесли или на операции или при переливаниях.
А как доказать, что не при лечении зубов за 3 месяца до операции. Перед операцией просто антитела еще не появились?
А как точно определить: при операции или при переливании?
Кому секирбашка делать?
Сестра стол в операционной не обработала после предыдущего клиента, другая сестричка - инструмент не "зачистила". или кровь использовали, на гепатит С не проверенную.
В последнем варианте - вообще хирурги и сестры "не при делах".
На кого иск подавать?
На министра здравоохранения?
Лучше силы и средства потратить на обследование и лечение. ИМХО.
Старые медицинские традиции.
"Когда Андрей Ефимыч приехал в город, чтобы принять должность,
"богоугодное заведение" находилось в ужасном состоянии. В палатах, коридорах
и в больничном дворе тяжело было дышать от смрада. Больничные мужики,
сиделки и их дети спали в палатах вместе с больными. Жаловались, что житья
нет от тараканов, клопов и мышей. В хирургическом отделении не переводилась
рожа. На всю больницу было только два скальпеля и ни одного термометра, в
ваннах держали картофель. Смотритель, кастелянша и фельдшер грабили больных,
а про старого доктора, предшественника Андрея Ефимыча, рассказывали, будто
он занимался тайною продажей больничного спирта и завел себе из сиделок и
больных женщин целый гарем. В городе отлично знали про эти беспорядки и даже
преувеличивали их, но относились к ним спокойно; одни оправдывали их тем,
что в больницу ложатся только мещане и мужики, которые не могут быть
недовольны, так как дома живут гораздо хуже, чем в больнице: не рябчиками же
их кормить!
Осмотрев больницу, Андрей Ефимыч пришел к заключению, что это
учреждение безнравственное и в высшей степени вредное для здоровья жителей.
Приняв должность, Андрей Ефимыч отнесся к беспорядкам, по-видимому,
довольно равнодушно. Он попросил только больничных мужиков и сиделок не
ночевать в палатах и поставил два шкафа с инструментами; смотритель же,
кастелянша, фельдшер и хирургическая рожа остались на своих местах."(С)
Если начальство больницы или завотделения такие вот Андреи Ефимычи то и гепатит будет гулять.
Да причём тут Африка то? Люди не на своём месте, вот причина такого положения в медицине. Работа медиком в своё время была непристижна, ибо там платили мало. В результате те кто поумнее и поспособнее просто ушли из медработников работать по другой профессии. А остались кто? Халатные, ленивые, профнепригодные. Причём никакого желания работать и выполнять свои обязанности они не желают. Сколько нам платят, на столько мы и работаем.
Есть конечно хорошие врачи и медсёстры. Только, что они значат если достаточно одной ложки дёгтя, чтобы испортить бочку мёда?
Вот зацените "заслуги" таких медиков.
"Этот страшный случай недопустимой врачебной халатности поразил Россию в мае прошлого года. Трагедия произошла в Перинатальном центре Алтайского края. Медсестра Елена Курносова дежурила в отделении реанимации и интенсивной терапии новорожденных. Она не проверила название препарата и поставила новорожденной девочке клизму с нашатырным спиртом вместо стерильной воды. Малышка получила сильнейший химический ожог кишечника и через несколько часов умерла.
Против Курносовой было возбуждено уголовное дело по 2-й части 109 статьи УК РФ — причинение смерти по неосторожности вследствие ненадлежащего исполнения профессиональных обязанностей. Следствие закончилось в начале февраля, дело было передано в суд. На днях он вынес решение — медсестру приговорили к 6 месяцам колонии-поселения."
Убийство человека медиком, всего навсего полгода колонии-поселения.
Вирусный гепатит С является одним из самых распространенных заболеваний печени в настоящее время. Согласно данным ВОЗ, им заражены около 3% из общего числа людей со всего мира. Эта болезнь также распространена в России и странах ближнего зарубежья. В настоящее время это заболевание активно лечится, однако процент заболевших неуклонно растет.
Но каковы пути заражения ВГС? Можно ли заразиться гепатитом через порез? Как происходит заражение гепатитом через рану? В каких случаях порез инфицируется? Можно ли избежать проникновения инфекции? Ответ на каждый из представленных выше вопросов вы сможете найти в нашей статье.
Пути заражения вирусным гепатитом С
Возбудителем вирусного гепатита С является патоген из группы флававируса, склонный к мутациям и весьма устойчивый к негативным проявлениям окружающей среды. В наибольшей концентрации этот вирус содержится в крови пациента. В других биологических жидкостях (в слюне, сперме, вагинальных выделениях, слизи) возбудитель инфекции содержится в меньшем количестве.
Таким образом, основным путем заражения ВГС является контакт с зараженной кровью. Разумеется, гепатит через порез или открытую рану тоже передается. Гораздо реже заразиться этим заболеванием можно:
- В утробе матери. Это происходит достаточно редко, менее чем в 5% случаях из общего числа заражений.
- При незащищенном сексуальном контакте. Также достаточно редкий способ инфицирования, так как концентрация вируса в сперме и вагинальных выделениях слишком высока. Однако риск заражения в значительной мере повышается, если у страдающей ВГС партнёрши менструация.
- При введении инъекции. Заражение происходит в том случае, если использовалась нестерильная игла. Чаще всего таким способом ВГС заболевают инъекционные наркоманы.
- Переливания крови. Причиной заражения могут быть нестерильные инструменты или инфицированный донорский материал.
Однако заражение гепатитом через порез, рану или микротравму кожного покрова происходит гораздо чаще.
В каких случаях можно заразиться гепатитом через рану?
Заражение вирусным гепатитом С через рану, порез или иное повреждение кожи происходит в случаях:
- Проведения хирургической операции. Если инструменты медиков нестерильны, это повышает риск инфицирования пациента. Также опасность заражения есть в том случае, если кто-то из медицинского персонала болен ВГС.
- Нанесения татуировки или пирсинга. В том случае, если пирсинг-или тату мастер использует одну иглу при работе с несколькими клиентами, появляется риск заражения.
- Ухода за больным. В этом случае опасно наличие открытых ран как у самого больного гепатитом, так и у того, кто за ним ухаживает.
- Поцелуя. Поцелуи при ВГС опасны только при наличии во рту партнеров ранок или язвочек. Также опасность таит кровоточивость десен.
- БДСМ-практик в интимной жизни. При постоянном контакте с кровью друг друга партнеры рискуют заразиться не только ВГС, но и рядом других заболеваний.
- Процедуры маникюра или педикюра. При работе с ногтями прилегающая к ногтевой пластине кожа нередко травмируется. Травмы могут быть микроскопическими и незаметными, но даже их достаточно для проникновения патогена в кровь.
- При исследовании образцов крови в лабораторных условиях. Если у сотрудника лаборатории есть порезы на руках, ему следует быть особенно осторожным.
Таким образом, любая рана или механическое повреждение может стать причиной инфицирования гепатитом С.
Как происходит заражение гепатитом через порез?
Заражение ВГС через порез или рану происходит не сразу после проникновения патогена в русло крови. Попадая в организм, вирус подвергается атаке иммунной системы. Если патоген стишком силен, или организм чрезмерно ослаблен, иммунитет не справляется, и возбудитель заболевания продолжает свою деятельность.
Патоген локализуется в печени, но активно размножаться начинает не сразу. В течение некоторого времени он не активен. Этот период называется инкубационным, и длится от пары недель до нескольких месяцев. Когда инкубационный период заканчивается, наступает активная фаза заболевания. Чаще всего ВГС протекает в хронической, бессимптомной форме. Острый гепатит С наблюдается крайне редко.
Каким образом можно избежать заражения?
В настоящее время вирусный гепатит С успешно лечится при помощи инновационных противовирусных препаратов прямого действия. Однако настолько серьезным заболеванием гораздо лучше никогда не заболевать, так как оно грозит серьезными осложнениями. Избежать заражения гепатитом через рану или порез можно:
- Используя защитные перчатки при работе с образцами инфицированной крови или во время ухода за больными
- Следя, чтобы медперсонал использовал исключительно стерильные инструменты перед операциями или процедурами
- Избегая некачественных услуг тату-, пирсинг- и маникюрных мастеров
- Отказавшись от экзотических практик в интимной жизни.
Также и сами пациенты с ВГС должны оберегать от заражения через порезы или раны окружающих. К примеру, при необходимости ухода за ребенком, инфицированной матери следует либо использовать защитные перчатки, либо доверить эту обязанность кому-либо из здоровых родственников.
Заключение
Пользоваться чужими гигиеническими предметами небезопасно. Особенно это касается бритв и зубных щеток. На этих предметах могут остаться частички крови и эпидермиса зараженного человека. Следовательно, на них остается и гепатовирус, который легко может проникнуть через порез или микротравму в процессе бритья или чистки зубов.
Обычно среди возбудителей, передающихся при контакте с зараженной кровыо, основное внимание уделялось вирусу иммунодефицита человека (ВИЧ), однако рост заболеваемости гепатитом С в Северной Америке привел к тому, что именно гепатит сейчас является наиболее частым среди заболеваний, передающихся таким путем.
В настоящее время инфицирование вирусом гепатита В, который уже почти 50 лет считается профессиональной патологией хирургов, реже приводит к развитию заболевания, что связано с распространением прививок и разработкой сравнительно эффективной схемы лечения в случае контакта с вирусом.
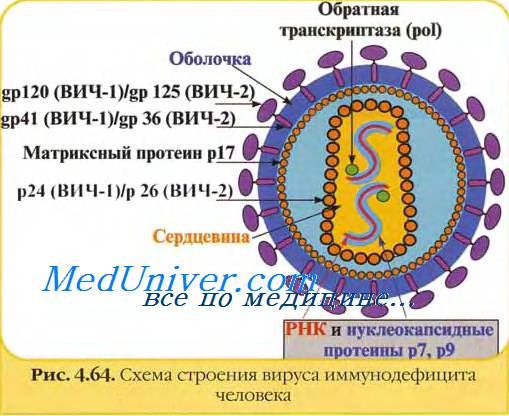
а) ВИЧ. На данный момент приблизительно 1 миллион жителей США инфицированы ВИЧ. Последние наблюдения показывают, что передача ВИЧ в больничных условиях происходит редко. Медработники составляют только 5% от всех больных СПИДом, и у большинства из них есть другие факторы, помимо профессиональных, вероятно, и вызвавшие заболевание. Наибольший профессиональный риск отмечен у медицинских сестер и работников лабораторий.
С 1 января 1998 года не отмечено ни одного документированного случая передачи ВИЧ от больного к врачу в результате профессионального контакта.
б) HBV. Нет сомнений, что все хирурги за время нормальной трудовой карьеры контактируют с HBV. Считается, что 1,25 миллиона жителей США болеют хроническим гепатитом В. Чрескожная инъекция инфицированной иглой приблизительно в 30% случаев приводит к развитию острого заболевания. В 75% гепатит В протекает клинически скрыто, а 10% инфицированных на всю жизнь остаются носителями вируса.
У многих носителей, потенциально заразных для окружающих, заболевание протекает бессимптомно, с минимальным прогрессированием или без прогрессирования. Примерно в 40% болезнь постоянно прогрессирует, приводя к циррозу, печеночной недостаточности или даже к генатоцеллюлярному раку.
в) HCV. Гепатит С стал для хирургов самой главной проблемой. Считается, что хроническим гепатитом С страдают приблизительно 4 миллиона жителей США. Риск сероконверсии при чрескожной инъекции инфицированной иглой составляет около 10%, однако в 50% острое заболевание приводит к хроническому носительству инфекции. О течении гепатита С до сих пор существуют различные мнения, однако почти у 40% больных хроническая HCV-инфекция приводит к развитию цирроза.
В последнем случае высок риск развития рака печени, вероятность которого достигает 50% в течение 15 лет.
В настоящее время для всех хирургов и лиц, работающих в операционной, доступна эффективная вакцинация против гепатита В. Вакцину против гепатита В получают с помощью рекомбинантной технологии; она не является разрушенными частицами вируса, полученными от инфицированных людей. Вводят три дозы вакцины, после чего следует определить титр поверхностных антител, чтобы убедиться в успешности вакцинации.
Приблизительно у 5% вакцинированных людей выработки антител не происходит и требуется повторная вакцинация. Некоторые люди остаются рефрактерными к вакцинации, для них сохраняется риск острого гепатита В. Вакцинация не гарантирует иммунизацию.
Согласно некоторым исследованиям, 50% практикующих хирургов не обладают достаточным иммунитетом к HBV из-за различных причин: отсутствия вакинации у старых хирургов, более чем 5-летнего срока после вакцинации, недостаточного количества рекомбинантной вакцины или неправильной вакцинации и, наконец, неспособности выработать соответствующий иммунный ответ.
Передача вируса гепатита В от хирурга к больному документирована. Анализ крови хирургов, которые могут заразить больных, как правило, положителен на е-антиген вируса гепатита В. Е-антиген является продуктом распада вирусного нуклеокапсида и говорит об активной репликации вируса в печени. Обнаружение е-антигена свидетельствует о высоких титрах вируса и сравнительно высокой заразности больного.
Большое количество документированных случаев передачи гепатита В больным от лиц, занятых в хирургии, может вызвать особенные проблемы и ограничение клинической деятельности для клиницистов, передавших эту инфекцию. В одном из последних отчетов из Англии сообщается о передаче вируса гепатита В больному даже от хирурга с отрицательным анализом па е-антиген HBV.
В последнее время одна национальная организация призывает ограничить деятельность е-антиген-положительных хирургов. Вопрос, можно ли хирургу с хроническим гепатитом В продолжать практику, будет обсуждаться в будущем.
Тактика зависит от вакцинированности медработника. Если он вакцинирован и имеет положительный титр антител, то ничего предпринимать не надо. Если медработник не вакцинирован и не имеет антител к HBV, то ему или ей следует ввести дозу анти-HBV иммуноглобулина и начать серию вакцинации против гепатита В.
Медработникам, которые ранее были успешно вакцинированы от гепатита В, однако не имеют или имеют незначительный титр антител, следует ввести дозу анти-HBV иммуноглобулина и повторную дозу вакцины против гепатита В. Поскольку в большинстве случаев таких контактов с больным неизвестно, инфицирован он или нет, то, в общем, хирургам необходимо знать, есть ли у них антитела, и периодически повторять иммунизацию против гепатита В через каждые 7 лет.
а) Заболеваемость в США:
- HBV: примерно 1,25 миллиона больных.
- HCV: примерно 4 миллиона больных.
б) Путь и последствия заражения:
- HBV: ДНК-вирус, передающийся с кровью; острая форма переходит в хроническую в 10% случаев.
- HCV: РНК-вирус, передающийся с кровью; острая форма переходит в хроническую в 50% случаев.
в) Профилактика:
- HBV: эффективная рекомбинантная вакцина.
- HCV: в настоящее время вакцины не существует.
г) Защита после контакта:
- HBV: людям, которые не были вакцинированы и не имеют антител к HBV, целесообразно введение анти-HBV иммуноглобулина.
- HCV: клиническая эффективность анти-HCV иммуноглобулина не доказана. Среди больных, с которыми имеют дело хирурги в США, больше лиц с хроническим гепатитом С, чем с хроническим гепатитом В, а вакцины против HCV-инфекции нет. Риск сероконверсии для гепатита С составляет 10% против 30% для гепатита В, однако HCV-инфекция гораздо чаще переходит в хроническую форму (50% против 10%). Поэтому HCV-инфекция представляет для хирургов гораздо большую угрозу.
Первый случай заражения ВИЧ медработника отмечен в 1984 году. К декабрю 1997 года эпидемиологические центры получили около 200 сообщений о профессиональном заражении. Изучение этих случаев показало, что 132 медработника имели факторы риска, не связанные с профессией, и только у 54 человек произошла документированная передача инфекции.
Передача инфекции подтверждалось, если был зафиксирован контакт медработника с кровью или биологическими жидкостями инфицированного больного, после чего была отмечена сероконверсия ВИЧ. Профессиональный риск безусловно выше у медицинских сестер и работников лабораторий. Общее число заражений несравнимо с большим количеством контактов с вирусом, которые, по всей видимости, имели место с начала эпидемии (начало 1980-х годов).
В последнее время лапароскопическую хирургию у ВИЧ-инфицированных больных считают хорошей заменой открытым вмешательствам. Данный метод уменьшает вероятность контакта с кровью и острыми инструментами, однако за счет некоторых его особенностей возможно заражение хирургов иными путями, чем при обычной операции. При десуфляции пневмонеритонеума во время лапароскопических вмешательств происходит разбрызгивание капелек ВИЧ-инфицированной крови в операционной. Риск заражения можно уменьшить, направляя воздух в закрытую систему и принимая соответствующие меры предосторожности при смене инструментов.
Вследствие возможности контакта поврежденной кожи с кровыо риск заражения людей, работающих в операционной, вирусом гепатита или ВИЧ повышен. Хотя двойные перчатки могут не предотвратить повреждения кожи, показано, что они явно уменьшают вероятность контакта с кровыо. Исследования, посвященные контакту с кровыо в операционной, показали, что в 90% такой контакт происходит па коже рук хирурга дистальнее локтя, включая область, защищенную перчатками. Согласно одному исследованию, если хирург надевает две пары перчаток, то вероятность контакта его кожи с кровыо уменьшается па 70%. Прокол наружной пары перчаток наблюдали в 25% случаев, в то время как прокол внутренней пары — только в 10% (в 8,7% у хирургов и в 3,7% у ассистентов). Прокол внутренней пары перчаток отмечался при операциях, длившихся более 3 часов; он всегда сопровождался проколом наружной пары. Наибольшее повреждение происходило па указательном пальце неведущей руки.
Исследование эпидемиологических центров показало, что приблизительно в 13% случаев документированной передачи ВИЧ имел место контакт со слизистой и кожей. Попадание капелек в глаза часто недооценивают, хотя этот вид контакта легче всего предотвратить. В недавно проведенном исследовании изучали 160 пар защитных экранов для глаз, используемых хирургами и ассистентами. Все операции длились 30 минут и более. На экранах подсчитывали количество капелек, вначале макроскопических, потом микроскопических. Кровь была обнаружена на 44% из исследуемых экранов. Хирурги замечали брызги всего в 8% случаев. Лишь 16% капелек были видны макроскопически. Риск попадания капелек в глаза был выше для хирурга, чем для ассистента, и увеличивался с увеличением времени операции. Доказано, что важным является также тип вмешательства: риск выше при сосудистых и ортопедических операциях. Защита глаз должна быть обязательной для всех работающих в операционной, особенно для непосредственно оперирующих лиц.
Контакт с кровью возможен при повреждениях кожи (уколы, порезы) и соприкосновении с кожей и слизистыми (прокол перчатки, царапины на коже, попадание капелек в глаза). Контакт вследствие повреждения кожи наблюдают в 1,2-5,6% хирургических процедур, а контакт вследствие соприкосновения с кожей и слизистыми — в 6,4-50,4%. Разница в приводимых цифрах обусловлена различиями в сборе данных, выполняемых процедурах, хирургической технике и мерах предосторожности. Например, хирурги в San Francisco General Hospital принимают крайние меры предосторожности, надевая водонепроницаемую форму и две пары перчаток. Случаев передачи инфекции какому-нибудь медработнику при контакте его неповрежденной кожи с инфицированными кровью и биологическими жидкостями не отмечено. Однако сообщалось о заражении ВИЧ медработников, не имеющие других факторов риска, вследствие контакта с их слизистыми и кожей ВИЧ-инфицированной крови. Вероятность передачи инфекции при таком контакте остается неизвестной, поскольку в проспективных исследованиях у медработников после контакта их слизистой и кожи с ВИЧ-инфицированной кровью сероконверсии отмечено не было.
Риск заражения существует для всех работающих в операционной, однако он намного выше для хирургов и первых ассистентов, поскольку 80% случаев загрязнения кожи и 65% случаев повреждений приходится именно на них.
Кожа с царапинами может контактировать с кровью или биологическими жидкостями даже при соблюдении всех мер предосторожности. К сожалению, далеко не вся защитная одежда защищает в равной степени. В одном исследовании отмечены дефекты у 2% стерильных хирургических перчаток сразу после их распаковки.
Вероятность сероконверсии после укола иглой составляет 0,3% для ВИЧ и 30% для HBV.
Риск передачи ВИЧ хирургу можно вычислить, зная частоту обнаружения ВИЧ у хирургических больных (0,32-50%), вероятность повреждения кожи (1,2-6%) и вероятность сероконверсии (0,29-0,50%). Таким образом, риск заразиться ВИЧ от конкретного больного находится в интервале от 0,11 на миллион до 66 на миллион. Если хирург выполняет 350 операций в год в течение 30 лет, то риск заражения на протяжении всей карьеры для него составляет от 0,12% до 50,0%, в зависимости от переменных величии. В этом подсчете допущено несколько предположений:
а) Мы допустили, что заболеваемость ВИЧ является величиной постоянной, однако считается, что в Соединенных Штатах за год она увеличивается на 4,0-8,6%.
б) Учитывается только контакт с зараженной кровью при повреждении кожи; возможность контакта со слизистыми и кожей (без ее повреждения) не принимается во внимание.
в) Риск считается одинаковым для всех операций, однако известно, что он зависит от длительности и срочности операции, а также от объема кровопотери.
Очевидно, что эти предположения не способствуют точности вычислений, поэтому подсчитанная вероятность — всего лишь грубая оценка на основании имеющихся данных.
Профилактике заражения HBV, помимо общих мер предосторожности, способствует высокоэффективная вакцина, которая, однако, не используется так часто, как следовало бы. Большинство хирургов в возрасте 45 лет и старше не вакцинированы. Также отработан протокол лечения после контакта. Наиболее прагматичный подход для профилактики передачи HCV и ВИЧ — уменьшить вероятность повреждения кожи и контакта с кожей и слизистыми за счет применения оптимальных методик и мер предосторожнсти.
Наконец, при попадании крови необходимо быстро ее удалить. При загрязнении кистей или рук следует их немедленно обработать. Если это невыполнимо, то область контакта надо смочить раствором повидон-йода, а когда это будет возможно — обработать.
Читайте также:


