Гепатит с и анестезия
Частота заболеваний печени в США растет. В последние десятилетия увеличилась летальность от цирроза печени, что связывают с увеличением потребления алкоголя и ростом заболеваемости вирусными гепатитами (передающимися половым путем и при переливании крови). Цирроз печени является одной из основных причин смерти у мужчин 40-50 лет. По данным некоторых исследований, цирроз печени при аутопсии выявляют в 5%. Вследствие большого функционального резерва поражение печени начинает клинически проявляться уже в далеко зашедшей стадии заболевания. При компенсированном или латентно протекающем заболевании печени даже небольшой стресс может спровоцировать тяжелую дисфункцию печени. Примером такого стресса является анестезия и операция, которые оказывают неблагоприятное воздействие на печеночный кровоток (глава 34).
В настоящей главе обсуждается анестезия при сопутствующих заболеваниях печени. За исключением некоторых важных деталей, тактика анестезии при острых и хронических заболеваниях печени не имеет особых отличий. Хотя при желчно-каменной болезни отмечается лишь минимальное поражение печени, влияние анестезии на желчные пути также требует обсуждения.
Гепатит
Острый гепатит
Острый гепатит может быть обусловлен вирусной инфекцией, действием лекарственных препаратов и гепатотоксических веществ. Заболевание представляет собой остро возникшее повреждение гепатоцитов. Клинические проявления зависят от тяжести воспалительной реакции и, что более важно, от объема некротизированной паренхимы печени. Легкие воспалительные процессы могут протекать как бессимптомное повышение уровня сывороточных трансаминаз, тогда как обширный некроз печени проявляется острой печеночной недостаточностью.
Вирусный гепатит
Вирусные гепатиты чаще всего вызываются вирусами гепатита А, В и С. Гепатит С раньше называли сывороточным ни А ни В гепатитом. В последнее время выделяют еще несколько видов вирусного гепатита, в том числе гепатит D (дельта вирус) и гепатит E (кишечный ни А ни В). Гепатиты А и E передаются фекально-оральным путем, тогда как гепатиты В и С передаются чрескожно или при контакте с биологическими жидкостями человека. Гепатит D уникален в том отношении, что может передаваться любым путем, но для развития заболевания необходимо присутствие в организме хозяина вируса гепатита В. Могут вызывать гепатит и другие вирусы, включая вирус Эпштейна-Барр, вирус простого герпеса, цитомегаловирус и вирусы Коксаки, но они оказывают выраженное влияние и на другие органы.
Заболевание дебютирует 1-2-недельным продромальным периодом (усталость, недомогание, субфебрильная температура, тошнота и рвота), который в ряде случаев сменяется желтухой. Желтуха обычно исчезает через 2-12 недель, но для полного выздоровления, подтвержденного исследованием сывороточных трансаминаз, требуется 4 мес. Для определения типа вирусного гепатита необходимы серологические исследования, потому что сходство клинических проявлений не позволяет провести дифференциальный диагноз. Гепатиты В и С протекают тяжелее и выздоровление при них требует больше времени, чем при других формах. Значительно реже ведущим проявлением гепатита является холестаз (см. ниже). В редких случаях развивается фульминантный (молниеносный) гепатит, обусловленный массивным некрозом печени.
Хронический активный гепатит (см. ниже) развивается в 3-10% случаев после гепатита В и не менее чем в 50% случаев после гепатита С. При гепатите В бессимптомное вирусоносительство развивается у сравнительно небольшой доли больных; факторы риска включают лечение иммунодепрес-сантами и программным гемодиализом. В зависимости от исследуемой группы, от 0,3 до 30% больных гепатитом В остаются инфицированными, при серологическом исследовании у них сохраняется поверхностный антиген Bs(HBsAg). При гепатите С бессимптомными вирусоносителями становится 0,5-1% больных. При хроническом гепатите С в крови выявляют очень небольшое количество частиц вируса, они обнаруживаются время от времени или вовсе отсутствуют, поэтому риск заражения при контакте с кровью и биологическими жидкостями таких больных невелик. Риск заражения коррелирует с обнаружением РНК вируса гепатита в периферической крови (с помощью полимераз-ной цепной реакции — ПЦР). Заразные вирусоно-сители представляют большую опасность для персонала операционной. Помимо соблюдения мер защиты, предусматривающих исключение прямого контакта с кровью и выделениями (перчатки, маски, защитные очки, соблюдение предосторожности при использовании инъекционных игл), высокой эффективностью обладает вакцина против вируса гепатита В. Вакцины против гепатита С не существует. Более того, в отличие от гепатита В, после перенесенного гепатита С стойкого иммунитета не вырабатывается, так что при последующем контакте с вирусом возможна реинфекция. Профилактическое введение гипериммунного глобулина эффективно в отношении гепатита В, но не С.
Дата добавления: 2016-03-30 ; просмотров: 732 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ

При современном уровне медицины массивные хирургические вмешательства давно уже стали привычными и, как правило, хорошо переносятся пациентами. Но это всегда большой риск, так как иногда человеческий организм дает сбои, после чего проявляются различные патологии, в том числе печеночные.
Разрешено ли делать операции при гепатитах
Гепатиты B и C передаются гематогенным путем, то есть через кровь, однако это не может стать причиной отказа пациенту, нуждающемуся в оперативном лечении. Есть некоторые ограничения, связанные с состоянием здоровья человека, когда организм не выдерживает чрезмерной нагрузки, что приводит к неблагоприятному исходу.
По срочности операции делятся на две категории: экстренные, плановые. Если лечение запланировано заранее, все вопросы с хирургом урегулированы, то больному остается лишь пройти полное обследование на предмет состояния печени, нарушения в работе других органов и систем, которые могут вызвать осложнения. Рекомендуется сдать АСТ, АЛТ, ГГТП, билирубин. Особое внимание обращают на вирусную нагрузку. При минимальной активности заболевания в организме риск нежелательных эффектов незначительный.
Никто не имеет права отказать больному в проведении необходимой операции по причине выявления вируса гепатита B или C. Нежелание оперировать – это сугубо человеческий фактор, продиктованный страхом заражения, не имеющий под собой юридической почвы. Носителей заболевания лечат на общих основаниях, как и других пациентов.
В экстренных случаях, когда есть угроза жизни человека, обследование на гепатит не проводится вовсе. Анализ требует времени, которого у пациента нет. Даже незначительная заминка может стать фатальной. При этом назначают следующие обследования:
- определение группы крови и резус-фактора;
- тест на свертываемость;
- биохимический, общий анализ крови.

Общий анализ крови
Общеклинические показатели помогут оценить состояние больного и учесть риски. Если точных сведений о наличии вируса гепатита и прочих, передающихся через кровь инфекций, нет, то хирург воспринимает пациента как потенциально опасного. К тому же гепатит имеет продолжительный инкубационный период, когда человек уже заражен, а выявить антитела еще нельзя.
Хирургия подразумевает использование наркоза, что выступает дополнительной нагрузкой для больной печени. Вероятность возникновения угрозы для жизни и здоровья пациента с гепатитом B зависит от многих факторов:
- вида операции;
- применяемой анестезии;
- степени поражения печени;
- наличия сопутствующих патологических процессов в организме.
Обычно наркоз переносится больными гепатитом B неплохо, а вот послеоперационная терапия лекарственными препаратами вредна и дает значительную гепатонагрузку.
Категорически запрещено делать операции при гепатитах C и B, если диагностированы: острая печеночная недостаточность, энцефалопатия, вирусный или алкогольный гепатит в стадии обострения, цирроз, особенно отягощенный почечной или дыхательной недостаточностью, нарушение свертываемости крови. Хирургическое вмешательство проводится только в случае острой необходимости и реальной угрозы жизни.
Обострение заболевания требует сначала комплексной терапии, установления ремиссии и максимальной компенсации поврежденных функций органа. Любые дополнительные патологии, протекающие параллельно с гепатитом, также необходимо вылечить. В противном случае острые признаки и тяжелая симптоматика осложняет проведение операции.
При хроническом гепатите C исследуется активность АЛТ (аланинаминотрансферазы) и АСТ (аспартатаминотрансферазы). Эти показатели наиболее точно определяют степень поражения печени, прогрессирования болезни. Повышение печеночных ферментов в несколько раз является противопоказанием к операции. Если поставлен диагноз цирроз печени, то степень тяжести проверяется по шкале MELD (Model for End-stage Liver Disease). Показатель, превышающий 11, говорит о декомпенсированном заболевании, а индекс свыше 15 не позволяет выполнять хирургические манипуляции.

Регионарная анестезия
Лучше всего для пациентов с гепатитом подходят местная и регионарная анестезии, которые блокируют болевые ощущения на определенном участке тела. Не рекомендуется применять Галотан, так как препарат токсичен для печени. В 20% случаев вызывает ухудшение печеночных показателей, вплоть до некроза.
Возможные последствия
Предварительное обследование призвано максимально оградить пациента от возможных послеоперационных осложнений. Не следует скрывать от лечащего врача информацию о хронических заболеваниях, лекарственных препаратах, принимаемых на постоянной основе. Эти сведения помогут избежать ошибок в результатах лабораторных исследований.
Частота возникновения различных осложнений составляет порядка 35%. Чаще всего наблюдаются:
- обильные кровопотери;
- занесение инфекции, переходящее в сепсис;
- развитие воспалительных процессов;
- тромбоз вен;
- печеночная недостаточность.
Избежать дыхательных расстройств позволит ранняя активизация пациента и проведение специальной дыхательной гимнастики. Реактивный плеврит может развиться во время операции на фоне недостаточного дренирования, плохого оттока лимфы от печени, поддиафрагмального абсцесса.

Асцит
Довольно часто при хирургических вмешательствах наблюдаются кровотечения и пониженное давление, что вызывает снижение циркуляции крови и доставки кислорода в печень. Это может привести к асциту (скоплению свободной жидкости в брюшной полости) и гидротораксу (застою транссудата в плевральной полости).
В случае удаления части печени, длительная гипоксия и гипотония вызывают кровотечения, аллергию, сердечно-сосудистую недостаточность, что, в свою очередь, приводит к печеночной недостаточности культи органа.
Отдельно следует остановиться на рисках для медицинского персонала, связанных с возможностью заражения вирусами гепатита B и C. Биологическая безопасность при работе с режущими, колющими инструментами зависит от различных факторов: стажа (чем меньше опыта, тем чаще ранения), загруженности (усталость плохо сказывается на внимательности, координации), обеспеченности персонала средствами индивидуальной защиты (кольчужные перчатки, очки, аптечки, прививки).
Перед операцией лечащий врач предупреждает пациента о возможных рисках и осложнениях. Решение о целесообразности хирургического вмешательства может принять только опытный доктор на основании комплексной диагностики.
Пензенский Государственный Университет
Выполнила: студентка V курса ----------
2. Предоперационный период
3. Интраоперационный период
5. Операции на печени
Частота заболеваний печени в США растет. В последние десятилетия увеличилась летальность от цирроза печени, что связывают с увеличением потребления алкоголя и ростом заболеваемости вирусными гепатитами (передающимися половым путем и при переливании крови). Цирроз печени является одной из основных причин смерти у мужчин 40-50 лет. По данным некоторых исследований, цирроз печени при аутопсии выявляют в 5%. Вследствие большого функционального резерва поражение печени начинает клинически проявляться уже в далеко зашедшей стадии заболевания. При компенсированном или латентно протекающем заболевании печени даже небольшой стресс может спровоцировать тяжелую дисфункцию печени. Примером такого стресса является анестезия и операция, которые оказывают неблагоприятное воздействие на печеночный кровоток.
Острый гепатит может быть обусловлен вирусной инфекцией, действием лекарственных препаратов и гепатотоксических веществ. Заболевание представляет собой остро возникшее повреждение гепатоцитов. Клинические проявления зависят от тяжести воспалительной реакции и, что более важно, от объема некротизированной паренхимы печени. Легкие воспалительные процессы могут протекать как бессимптомное повышение уровня сывороточных трансаминаз, тогда как обширный некроз печени проявляется острой печеночной недостаточностью.
Вирусные гепатиты чаще всего вызываются вирусами гепатита А, В и С. Гепатит С раньше называли сывороточным ни А ни В гепатитом. В последнее время выделяют еще несколько видов вирусного гепатита, в том числе гепатит D (дельта вирус) и гепатит E (кишечный ни А ни В). Гепатиты А и E передаются фекально-оральным путем, тогда как гепатиты В и С передаются чрескожно или при контакте с биологическими жидкостями человека. Гепатит D уникален в том отношении, что может передаваться любым путем, но для развития заболевания необходимо присутствие в организме хозяина вируса гепатита В. Могут вызывать гепатит и другие вирусы, включая вирус Эпштейна-Барр, вирус простого герпеса, цитомегаловирус и вирусы Коксаки, но они оказывают выраженное влияние и на другие органы.
Заболевание дебютирует 1-2-недельным продромальным периодом (усталость, недомогание, субфебрильная температура, тошнота и рвота), который в ряде случаев сменяется желтухой. Желтуха обычно исчезает через 2-12 недель, но для полного выздоровления, подтвержденного исследованием сывороточных трансаминаз, требуется 4 месяца. Для определения типа вирусного гепатита необходимы серологические исследования, потому что сходство клинических проявлений не позволяет провести дифференциальный диагноз. Гепатиты В и С протекают тяжелее и выздоровление при них требует больше времени, чем при других формах. Значительно реже ведущим проявлением гепатита является холестаз. В редких случаях развивается фульминантный (молниеносный) гепатит, обусловленный массивным некрозом печени.
Хронический активный гепатит развивается в 3-10% случаев после гепатита В и не менее чем в 50% случаев после гепатита С. При гепатите В бессимптомное вирусоносительство развивается у сравнительно небольшой доли больных; факторы риска включают лечение иммунодепрессантами и программным гемодиализом. В зависимости от исследуемой группы, от 0,3 до 30% больных гепатитом В остаются инфицированными, при серологическом исследовании у них сохраняется поверхностный антиген Bs(HBsAg). При гепатите С бессимптомными вирусоносителями становится 0,5-1% больных. При хроническом гепатите С в крови выявляют очень небольшое количество частиц вируса, они обнаруживаются время от времени или вовсе отсутствуют, поэтому риск заражения при контакте с кровью и биологическими жидкостями таких больных невелик. Риск заражения коррелирует с обнаружением РНК вируса гепатита в периферической крови (с помощью полимеразной цепной реакции — ПЦР). Заразные вирусоносители представляют большую опасность для персонала операционной. Помимо соблюдения мер защиты, предусматривающих исключение прямого контакта с кровью и выделениями (перчатки, маски, защитные очки, соблюдение предосторожности при использовании инъекционных игл), высокой эффективностью обладает вакцина против вируса гепатита В. Вакцины против гепатита С не существует. Более того, в отличие от гепатита В, после перенесенного гепатита С стойкого иммунитета не вырабатывается, так что при последующем контакте с вирусом возможна реинфекция. Профилактическое введение гипериммунного глобулина эффективно в отношении гепатита В, но не С.
Лекарственные и токсические гепатиты
Лекарства, токсины и их метаболиты (табл. 1) могут оказывать либо прямое дозозависимое повреждающее воздействие на печень, либо вызывать идиосинкразию. В ряде случаев гепатотоксическое действие обусловлено сочетанием прямого и идиосинкразического эффекта. Клиническое течение сходно с вирусным гепатитом, что затрудняет диагностику. Наиболее распространенным видом токсического гепатита является алкогольный, хотя заподозрить причину гепатита на основании анамнеза бывает трудно. Хроническое злоупотребление алкоголем может привести к гепатомегалии в результате жировой инфильтрации печени, что вызывает: 1) нарушение окисления жирных кислот; 2) увеличение поглощения и этерификации жирных кислот и 3) снижение синтеза и секреции липопротеинов. Некоторые препараты (например, хлопромазин и пероральные контрацептивы) вызывают холестатические реакции. Мощные гепатотропные яды (например, четыреххлористый углерод и некоторые виды грибов (Amanita, Galenпа) часто вызывают острую печеночную недостаточность.
ТАБЛИЦА 1 . Лекарственные препараты и иные вещества, способные вызвать токсический гепатит
| Прямое токсическое действие |
| · Алкоголь |
| · Ацетаминофен |
| · Салицилаты |
| · Тетрациклины |
| · Трихлорэтилен |
| · Винилхлорид |
| · Четыреххлористый углерод |
| · Желтый фосфор |
| · Ядовитые грибы |
| Amanita (бледная поганка) |
| Galerina |
| Идиосинкразия |
| · Ингаляционные анестетики Галотан |
| · Фенитоин |
| · Сульфаниламиды |
| · Рифампицин |
| · Индометацин |
| Сочетание прямого токсического действия и идиосинкразии |
| · Метилдофа |
| · Изониазид |
| · Натрия вальпроат |
| · Амиодарон |
| Холестаз |
| · Хлорпромазин (синоним: аминазин) |
| · Хлорпропамид |
| · Циклоспорин |
| · Пероральные контрацептивы |
| · Анаболические стероиды |
| · Эритромицина эстолат |
| · Метамизол (синоним: анальгин) |
Под хроническим гепатитом понимают стойкий воспалительный процесс в печени, продолжающийся более б месяцев, что подтверждается увеличением концентрации сывороточных трансаминаз. На основании морфологического исследования биоптата печени выделяют три формы заболевания: хронический персистирующий гепатит (ХПГ), хронический лобулярный гепатит (ХЛГ) и хронический активный гепатит (XАГ). ХПГ характеризуется хроническим воспалением портальных трактов, в то время как цитоархитектоника не нарушена; эта форма гепатита обычно не приводит к циррозу печени. ХПГ развивается после острого гепатита (обычно гепатит В или С), имеет затяжное течение, но в конце концов заканчивается выздоровлением. Недавно описан ХЛГ, который дебютирует как острый гепатит, затем разрешается, но впоследствии принимает рецидивирующее течение с периодическими обострениями; при морфологическом исследовании в печеночных дольках обнаруживают очаги воспаления и некроза. Подобно ХПГ, ХЛГ обычно не трансформируется в цирроз печени.
При ХАГ обнаруживают хроническое воспаление печени с нарушением нормальной цитоархитектоники (периферические ступенчатые некрозы паренхимы). В 20-50% случаев признаки цирроза наблюдаются уже в начале заболевания, у оставшейся части больных обязательно развиваются позже. ХАГ чаще всего вызывается вирусами гепатита В и С. Реже причиной ХАГ являются лекарственные препараты (метилдофа, оксифенизатин, изониазид и нитрофурантоин) и аутоиммунные нарушения. Важную роль играют иммунологические факторы и генетическая предрасположенность. В анамнезе отмечается утомляемость и рецидивирующая желтуха, часто возникают внепеченочные проявления (например, артриты и серозиты). Если болезнь быстро прогрессирует, то начинают преобладать симптомы цирроза печени. При лабораторном исследовании может отмечаться лишь небольшое повышение активности сывороточных трансаминаз, которое обычно плохо коррелирует с тяжестью заболевания. Если причиной ХАГ не являются вирусы гепатита В или С, то хороший эффект оказывают иммунодепрессанты, и таким больным показано длительное лечение кортикостероидами, в ряде случаев в сочетании с азатиоприном.
2. Предоперационный период
Все плановые операции откладывают до разрешения острого гепатита, о чем судят по нормализации лабораторных тестов функции печени. Такое жесткое требование обусловлено тем, что острый гепатит увеличивает предоперационную летальность (до 10% при лапаротомии) и повышает риск предоперационных осложнений (до 12%). Хотя при алкогольном гепатите риск предоперационной летальности и осложнений ниже, острое алкогольное отравление значительно усложняет проведение анестезии. Операция при алкогольном абстинентном синдроме сопряжена с очень высокой летальностью — до 50%. У этих больных операцию проводят только в самых экстренных случаях. При гепатите повышен риск дисфункции печени и осложнений печеночной недостаточности.
У многих людей стоматолог ассоциируется с дискомфортом и болью, поэтому они долгое время оттягивают визит к этому врачу. Манипуляции с зубами вне зависимости от сложности сегодня осуществляют безболезненно. Для этого используют разные виды анестезии. Она действует в процессе лечения и некоторое время после процедуры.
Показания к обезболиванию в стоматологии
Анестезию назначают и при среднем кариесе, поскольку граница между эмалевым и дентинным слоями очень чувствительна. Человек из-за этого часто испытывает боль. Показания для обязательного обезболивания в стоматологии:
- лечение глубокого кариеса;
- удаление зуба;
- ортодонтическое лечение;
- ампутация пульпы;
- подготовка перед протезированием;
- лечение пульпита;
- коррекция прикуса.
Виды анестезии для лечения зубов
Все виды обезболивания делятся на медикаментозные и немедикаментозные. Первая группа включает общую и местную анестезии. К немедикаментозным относятся следующие методы:
- Аудиоаналгезия. Это обезболивание при помощи звука.
- Электроанальгезия. Обезболивание происходит под воздействием электрического тока.
- Гипнотическое воздействие. Пациента вводят в транс – в этом состоянии можно контролировать и ограничивать его чувствительность.
При общей анестезии блокируется восприимчивость организма к боли. Наркоз – это искусственно вызванное и обратимое состояние торможения центральной нервной системы. Пациент засыпает, теряет сознание и память. У него расслабляются мышцы, снижается или отключается ряд рефлексов. После пробуждения человек не помнит, что с ним происходило.
Анальгетики при наркозе вводят внутривенно или ингаляционно. Общая анестезия опасна для человека, но сегодня число летальных исходов составляет всего 1 случай на 3-4 тыс. Показания к общему наркозу:
- аллергия на местные анестетики;
- сложная хирургическая операция;
- патологический страх перед стоматологической процедурой.
Обезболивание при лечении зубов чаще проводится местно. Этот вид анестезии более безопасен для человека, чем общий наркоз. Местное обезболивание почти полностью избавляет от болевых ощущений, но пациент при этом остается в сознании.
Во время стоматологической процедуры могут наблюдаться чувствительность к прикосновениям и дискомфорт. Чтобы минимизировать эти неудобства, за 1-2 дня до лечения больному назначают успокоительные. Основные виды местной анестезии:
Обеспечивает поверхностное обезболивание. Суть анестезии – распыление спрея или нанесение препарата на слизистую оболочку рта. Чаще стоматологи используют аэрозоль Лидокаин 10%.
- камни на коронках;
- обезболивание места инъекции;
- обработка края десны;
- вскрытие абсцесса.
Инфильтрационная анестезия применяется для обезболивания верхних зубов, поскольку толщина кости челюсти небольшая. Боль при введении иглы почти не чувствуется. Можно обезболить небольшой участок слизистой или один зуб. Инъекцию делают в проекции верхушки корня. После введения блокируется проведение болевого импульса на уровне ответвления нервов.
- закрытие каналов пломбами;
- изъятие зубного нерва;
- манипуляции на пульпе;
- лечение передних зубов;
- глубокий кариес.
Введение анестетика позволяет временно обезболить целую нервную ветвь. Препарат вводят очень близко к нерву.
- предыдущий тип анестезии не дал результата;
- хирургическое вмешательство на нижних зубах;
- лечение сразу нескольких зубов;
- экстирпация зубов;
- дренирование гнойного очага;
- лечение боковых (жевательных) зубов.
Интралигаментарная, или внутрисвязочная
Чаще применяется для лечения детей. Анестетик инъекционно вводят в периодонтальную связку. Она располагается между корнем зуба и стенкой альвеолы. Слизистая остается чувствительной, поэтому ребенок не прикусит губу, язык или щеку.
- глубокий кариес;
- пульпит;
- удаление зубов.
Сначала анестетик вводят в десну, а затем в губчатый слой челюстной кости в районе межзубного промежутка. Теряется только чувствительность определенного зуба и небольшой области десны. Эффект обезболивания сохраняется непродолжительное время.
- сильные боли, вызванные травмой зубов или челюсти;
- невралгия;
- хирургическое лечение.
Препараты для анестезии в стоматологии
Для общей анестезии в стоматологии чаще используют внутривенное введение препаратов. При таком виде обезболивания могут применяться следующие средства:
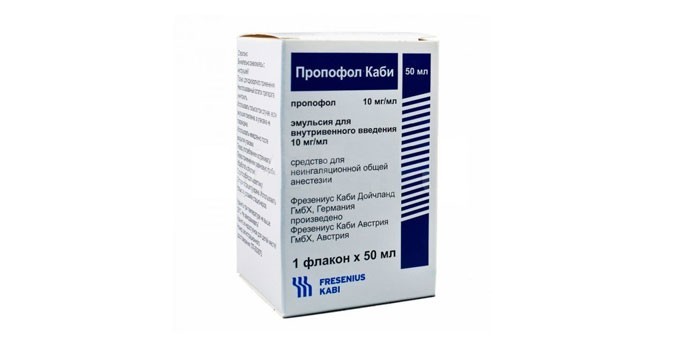
Эти препараты оказывают на организм мышечно-релаксантное, седативное и снотворное действия. Когда пациент находится под общим наркозом, с ним рядом всегда есть анестезиолог со всем необходимым реанимационным оборудованием. Также в состояние глубокого сна пациента могут вводить при помощи закиси азота, которую вдыхают через маску.
Для местной анестезии сегодня применяют препараты с артикаином. Анестетики на основе этого вещества в 1,5-2 раза эффективнее Лидокаина и в 5-6 раз лучше Новокаина. Артикаин включают следующие средства:
Преимущество анестетиков с артикаином в том, что они действуют и при необходимости обезболить область воспаления. При гнойных процессах Новокаин практически не дает эффекта, а Лидокаин заметно снижает свое действие. Препараты на основе артикаина содержат эпинефрин или адреналин. Они оказывают сосудосуживающее действие. В результате сила и продолжительность анестезии увеличиваются. Примеры часто используемых анестетиков для местного обезболивания:
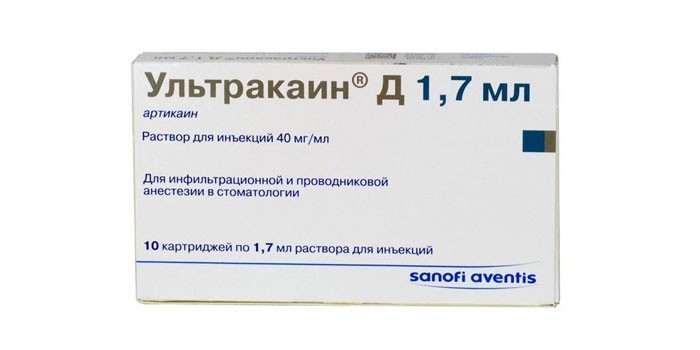
Считается лучшим препаратом для обезболивания при лечении зубов. Выпускается в форме раствора, содержащего 40 мг/мл активного вещества артикаина.
Используется для проводниковой и инфильтрационной анестезии в стоматологии.
270 за 10 ампул по 2 мл
- Ультракаин Д без эпинефрина и консервантов.
- Ультракаин ДС с эпинефрином 1:200000.
- Ультракаин с эпинефрином 1:100000.
- пломбирование;
- удаление зубов;
- установка коронок;
- обработка ран.
1022 за 10 ампул по 2 мл
Имеет умеренную анестезирующую активность. По эффективности уступает препаратам на основе артикаина. Применяется редко, поскольку современные анестетики в стоматологии в 4-5 раз лучше справляются с болью.
Может применяться при небольших стоматологических операциях и для лечения болевого синдрома после процедуры.
23 за 10 ампул по 10 мл
Давно применяется в стоматологии. Выпускается с разными концентрациями адреналина: 1:100000 и 1:200000. Состав включает консерванты, которые могут оказывать аллергизирующее действие.
- удаление зубов;
- пульпит;
- эндопротезирование зубов;
- удаление нервов;
- патологии мягких тканей ротовой полости.
1888 за 50 ампул 1,7 мл
- Убистезин Форте (концентрация эпинефрина – 1:100000);
- Убистезин (концентрация эпинефрина – 1:200000).
- неосложненное удаление зубов;
- обтачивание зубов;
- кариес.
2098 за 50 карпул
Анестезия при беременности и лактации
Лечить зубы во время беременности можно. Терпеть боль и дискомфорт опасно, поскольку причиной может быть инфекция. Она способна проникнуть через плаценту к плоду. Это повышает риск выкидыша, преждевременных родов и нарушений развития ребенка.
Лечение проводят с анестезией, поскольку боль вызывает стресс и повышает тонус матки у беременных. Им назначается только местное обезболивание. Врачи не исключают применение анестетиков с адреналином. Это вещество сужает сосуды и замедляет всасывание активного вещества в кровь. Чем ниже его концентрация, тем меньше риск проникновения через плаценту. Безопасными для беременных и кормящих женщин считаются следующие препараты:
- Ультракаин с содержанием эпинефрина 1:200000.
- Убистезин с эпинефрином 1:200000.
При такой концентрации эпинефрин в составе анестетиков не оказывает влияния на плод, не проникает через плаценту и не обнаруживается в грудном молоке. Препараты Мепивастезин и Скандонест для лечения беременных не используются. Они не содержат эпинефрин и адреналин, из-за чего действующее вещество быстрее всасывается в кровь. Так оно может проникнуть через плаценту. Еще один минус этих препаратов – они в 2 раза токсичнее Новокаина.
Анестетики в детской стоматологии
Препаратов, которые были бы абсолютно безопасны для детей, не существует. Детский организм отличается повышенной чувствительностью к любым лекарствам. По этой причине риск осложнений после инъекций особенно велик. Это могут быть и психогенные последствия, возникающие из-за сильного испуга или других эмоций. Чаще осложнения представлены кратковременной потерей сознания.
Для лечения детей анестетики берут в меньших терапевтических дозах, нежели для взрослых. В детской стоматологии практикуют аппликационную, инфильтрационную, проводниковую и интралигаментарную анестезии. Обезболивание чаще проводится поэтапно:
- Аппликационная анестезия. С помощью специального геля или аэрозоля с Бензокаином или Лидокаином устраняют чувствительность участка слизистой.
- Инъекционная анестезия. Детям вводят препараты на основе артикаина: Ультракаин, Мепивакаин. Зубное обезболивающее с этим веществом в составе менее токсично и быстрее выводится из организма. Препараты можно использовать для детей старше 4 лет.
Противопоказания зубной анестезии
Стоматологическое лечение пациента с декомпенсированной формой эндокринных патологий проводится в стационаре. Оебзболивание проводят с осторожностью у детей и беременных женщин. Абсолютные противопоказания к анестезии:
- Аллергия на анестетик. Пациент обязательно должен предупреждать врача об аллергической или другой реакции, которая появлялась при предыдущем лечении зубов.
- Недостаточность систем метаболизма. Некоторые обезболивающие оказывают токсическое действие при нарушении процессов обмена или выведения веществ из организма. Сюда можно отнести сахарный диабет.
- Сниженная свертываемость крови, в том числе после приема антикоагулянтов.
- Острые сердечно-сосудистые заболевания в анамнезе. Сюда относятся инсульты и инфаркты за последние 6 месяцев, стенокардия, атеросклероз.
- Гормональные нарушения, возникающие на фоне заболеваний эндокринной системы, например, тиреотоксикоза.
- Другие ограничения: бронхиальная астма, психические нарушения, прием адреноблокаторов или антидепрессантов.
Видео
Читайте также:


