Гепатит а возможны ли рецидивы







В развивающихся странах с очень плохими санитарными условиями и гигиенической практикой большинство детей (90%) приобретают вирусную инфекцию гепатита А до достижения ими 10-летнего возраста.
По оценкам, в мире ежегодно происходит 1,4 миллиона случаев заболевания гепатитом А.
Вирус гепатита А отличает рекордная устойчивость к внешним воздействиям: кипячение - инактивация вируса происходит только через 5 мин. Хлор - 30 мин. Формалин - 72 часа. 20% этиловый спирт - не инактивируется. Кислая среда (рН 3.0) - не инактивируется, выживание в воде (температура 20 о С) - 3 дня
Летальность от гепатита А колеблется в пределах от 1% до 30%, при этом обнаруживается явное нарастание летальности с возрастом, что связано с увеличением вероятности наслоения инфекции на хроническое заболевание печени.
У инфицированных детей в возрасте до шести лет обычно не наблюдается каких-либо заметных симптомов, и лишь у 10% развивается желтуха. Среди детей более старшего возраста и взрослых людей инфекция обычно приводит к появлению более тяжелых симптомов, а желтуха развивается более чем в 70% случаев заболевания
После вакцинации иммунитет против вируса гепатита А у 95% лиц формируется уже через 2 недели после первой инъекции и у 100% лиц – после введения второй дозы вакцины.
Эффективность использования человеческого иммуноглобулина (считается, сыворотка всех взрослых содержит антитела к вирусу гепатита А) была продемонстрирована уже в 1945 г., когда результатом иммунизации 2,7 тыс. американских солдат стало 86%-е снижение заболеваемости.

Общие сведения
Гепатит А — болезнь печени, вызываемая вирусом гепатита A. Вирус гепатита А отличает рекордная устойчивость к внешним воздействиям: кипячение – инактивация вируса происходит только через 5 мин. Хлор – 30 мин. Формалин – 72 часа. 20%-й этиловый спирт – не инактивируется. Кислая среда (рН 3.0) – не инактивируется, выживание в воде (температура 20 о С) – 3 дня.
Вирус гепатита А распространяется в основном при употреблении неинфицированным (или невакцинированным) человеком пищевых продуктов или воды, загрязненных фекалиями инфицированного человека. Вирус может также передаваться при тесном физическом контакте с инфицированным человеком, но при случайных контактах людей гепатит не передается. Болезнь тесно связана с отсутствием безопасной воды, ненадлежащей санитарией и плохой личной гигиеной. Источниками вируса являются заболевшие люди.
Болезнь может приводить к значительным экономическим и социальным последствиям в отдельных сообществах. На восстановление здоровья людей для возвращения на работу, в школу и к повседневной жизни могут уходить недели и месяцы.
Вероятность заболеть
Любой человек, не вакцинированный и не инфицированный ранее, может заразиться гепатитом А. В районах с широким распространением вируса (высокой эндемичностью) большинство случаев инфицирования гепатитом А происходит среди детей раннего возраста. В число факторов риска входят следующие:
- плохая санитария;
- отсутствие безопасной воды;
- употребление инъекционных наркотиков;
- совместное проживание с инфицированным человеком;
- сексуальные отношения с человеком, имеющим острую инфекцию гепатита А;
- поездки в районы с высокой эндемичностью по гепатиту А без предварительной иммунизации.
В развивающихся странах с очень плохими санитарными условиями и гигиенической практикой большинство детей (90%) приобретают вирусную инфекцию гепатита А до достижения ими 10-летнего возраста.
В городах, где легче соблюдать гигиенические требования, человек дольше остается восприимчивым, что, как ни парадоксально, приводит к большей частоте желтушных, а иногда и тяжелых форм гепатита А у горожан. Таким образом жители городов, выезжающие в сельскую местность, также являются группой риска.
Симптомы
Инкубационный период гепатита А длится обычно от двух до шести недель, в среднем 28 дней. Симптомы заболевания могут быть как легкими, так и тяжелыми. Они могут включать повышенную температуру, недомогание, потерю аппетита, диарею, рвоту, неприятные ощущения в животе, потемнение мочи и желтуху (пожелтение кожи и глазных белков). Не у всех инфицированных людей проявляются все эти симптомы.
Признаки и симптомы гепатита А у взрослых людей наблюдаются чаще, чем у детей, а вероятность развития тяжелой формы и смерти выше в пожилом возрасте. У инфицированных детей в возрасте до шести лет обычно не наблюдается каких-либо заметных симптомов, и лишь у 10% развивается желтуха. Среди детей более старшего возраста и взрослых гепатит А протекает с более тяжелыми симптомами, а желтуха развивается свыше, чем в 70% случаев заболевания.
В отличие от гепатитов В и С, гепатит А не вызывает развития хронической формы заболевания.
Рецидив гепатита А, наблюдаемый через 4-15 недель от начала симптомов, холестатический гепатит A, характеризующийся желтухой и зудом, фульминантный гепатит А (характеризуется высокой лихорадкой, сильной болью в животе, рвотой, желтухой в сочетании с судорогами).
Смертность
Летальность от гепатита А колеблется в пределах от 1% до 30%, при этом обнаруживается явное нарастание летальности с возрастом, что связано с увеличением вероятности наслоения инфекции на хроническое заболевание печени. Значительная часть летальных исходов регистрируется у пациентов, являющихся хроническими носителями вируса гепатита В.
Особенности лечения
Специфического лечения гепатита А нет. Выздоровление от симптомов, вызванных инфекцией, может происходить медленно и занимать несколько недель или месяцев. Терапия направлена на поддержание комфорта и надлежащего сочетания питательных веществ, включая возмещение теряемой в результате рвоты и диареи жидкости.
Эффективность вакцинации
После вакцинации иммунитет против вируса гепатита А формируется у 95% людей уже через 2 недели после первой инъекции и у 100% – после введения второй дозы вакцины. Даже в случае воздействия вируса одна доза вакцины имеет защитный эффект в течение двух недель после контакта с вирусом. Тем не менее, производители рекомендуют две дозы вакцины для обеспечения более длительной защиты – в течение примерно 5-8 лет после вакцинации.
Вакцины
На международном рынке доступны несколько вакцин против гепатита А. Все они схожи с точки зрения надежности защиты людей от вируса и побочных эффектов. Для детей в возрасте до одного года лицензированных вакцин нет. Все инактивированные вакцины представляют собой инактивированные формалином и теплом вирусы гепатита А и используются в мире наиболее широко, и живые аттенуированные вакцины, которые производятся в Китае и используются в нескольких других странах.
Во многих странах применяется двухдозовая схема вакцинации с использованием инактивированной вакцины против гепатита А, однако в других странах может быть предусмотрено включение в графики иммунизации одной дозы инактивированной вакцины против гепатита A.
Последние эпидемии
Вирус гепатита А является одной из наиболее частых причин инфекции пищевого происхождения. Эпидемии, связанные с загрязненными пищевыми продуктами или водой, могут носить взрывной характер, как, например, эпидемия в Шанхае в 1988 году, во время которой было инфицировано 300 000 человек.
Исторические сведения и интересные факты
Эпидемическая желтуха впервые была описана еще в античную эпоху, однако гипотезу об инфекционной природе первый раз сформулировал Боткин только в 1888 году. Дальнейшие исследования привели к разделению в 1960-х годах вирусного гепатита с фекально-оральным путем передачи (А) и сывороточного гепатита (В). Позднее были выявлены и другие вирусные гепатиты – C, D, E и др. Впервые вспышки гепатита А были описаны в XVII-XVIII веках.
Фекально-оральный механизм распространения вируса был выявлен только во время Второй Мировой войны. В 1941-42 гг. желтуха стала проблемой для английских войск в ходе военных действий на Среднем Востоке, когда вирус вывел из строя около 10% личного состава. С этого момента, в 1943 г. в Великобритании и США были начаты углубленные исследования проблемы.
Факт пожизненного иммунитета к инфекции у однажды переболевших ею натолкнул исследователей на мысль о том, что сыворотка переболевших гепатитом А может использоваться для профилактики. Эффективность использования человеческого иммуноглобулина (считается, что сыворотка всех взрослых содержит антитела к вирусу гепатита А) была продемонстрирована уже в 1945 г., когда результатом иммунизации 2,7 тыс. американских солдат стало 86%-е снижение заболеваемости.

Рецидив гепатита С – возобновление заболевания печени после кажущегося выздоровления. Реактивация вируса происходит в случае его неполного уничтожения. После прекращения противовирусной терапии (ПВТ) наблюдается повторная репликация возбудителя. Быстрая утомляемость, горечь во рту, дискомфорт в подреберье – ранние признаки рецидива гепатита. Повторное лечение осуществляется препаратами прямого противовирусного действия (ПППД), иногда в комбинации с рибавирином.
Каков процент рецидивов гепатита С
Гепатит С – вирусная патология печени, склонная к хроническому течению. Вызывается РНК-содержащими вирусами семейства Флавивирусов – Hepatitis C Virus. При своевременной и грамотной ПВТ поддается успешному лечению. На выздоровление указывает отсутствие РНК возбудителя в крови пациента, что определяется в ходе количественной ПЦР-диагностики.
Согласно практическим наблюдениям, гепатит С после лечения Софосбувиром и другими противовирусными может возобновиться. В период от 4 до 30 месяцев рецидивы наблюдались у 4 из 413 больных, проходивших лечение препаратами ППД – Асунапревиром, Софосбувиром и Даклатасвиром. Факт возврата инфекции после ПВТ гепатита С подтверждается результатами лабораторных исследований.
Методом прямого секвенирования были выявлены изменения в структуре вируса. У всех пациентов с рецидивом обнаружены множественные мутации HCV с однонуклеотидными заменами. У троих удалось выявить сочетанные мутации в неструктурных белках возбудителя:
Частота рецидива вирусной инфекции после лечения Софосбувиром и лицензированными дженериками составила не более 1-3%. Возврат HCV происходит с такой же вероятностью и после лечения альфа-интерфероном в комбинации с рибавирином.
В большинстве случаев рецидив возникает спустя 12-48 недель после завершения антивирусной терапии. Период реактивации болезни не зависит от схемы лечения и применяемых лекарств. Во время контрольного вирусологического исследования РНК вируса в крови пациентов не обнаруживается. Но спустя 3-10 месяцев количественная ПЦР-диагностика снова дает положительные результаты.
Что может вызвать рецидив
После грамотного лечения ПППД вирусная инфекция рецидивирует редко. В случае возобновления болезни важно выяснить причину реактивации возбудителя. От этого во многом зависит успешность повторной терапии и шансы на полное выздоровление.
Причины рецидива вирусного гепатита:
- ВИЧ-инфекция;
- резистентность возбудителя к медикаментам;
- период менопаузы у женщин;
- сахарный диабет 2 типа;
- хронические заболевания ЖКТ;
- досрочное прекращение курса лечения гепатита С;
- сопутствующие инфекции печени (гепатит А и Б);
- прием лекарственных препаратов сомнительного качества;
- тяжелые внепеченочные последствия гепатита;
- несоблюдение рекомендаций по лечению.
Наиболее часто рецидивы возникают у пациентов с 1 и 4 генотипами вируса. Они более устойчивы к лекарствам антивирусного действия. Многие штаммы мутируют во время прохождения ПВТ, что делает их невосприимчивыми к ингибиторам неструктурных белков ВГС.
С медицинской точки зрения, повторное заражение вирусом гепатита С нельзя считать рецидивом. При возобновлении болезни в крови обнаруживается тот же генотип HCV, который вызвал воспаление печени и в первый раз. При повторном заражении спровоцировать гепатит могут и другие генотипы вируса.
Кто подвержен рецидивам HCV-инфекции:
- женщины и мужчины с ожирением;
- наркозависимые;
- ВИЧ-положительные;
- дети с врожденным гепатитом С;
- люди с иммунодефицитными состояниями.
Чем позже началось лечение гепатита С, тем выше риск рецидива. Согласно наблюдениям, болезнь чаще возобновляется у людей с повреждением более 80% поверхности печени. В половине случаев гепатит возвращается спустя 50-60 дней после завершения ПВТ. Поэтому инфекционисты рекомендуют в течение 2-3 лет хотя бы 1 раз в 3 месяца сдавать анализ на РНК вируса.
Ранние симптомы возврата гепатита
У 75-80% больных заболевание протекает в скрытой форме. Первые признаки реактивации инфекции наблюдаются при умеренной вирусной нагрузке, повреждении гепатоцитов, нарушении секреторной функции печени.
Ранние проявления рецидива вирусного гепатита:
- повышенная утомляемость;
- отсутствие аппетита;
- дискомфорт в подреберье справа;
- изжога;
- расстройства стула;
- быстрое насыщение;
- нарушение пищеварения.
При отсутствии терапии самочувствие больных постепенно ухудшается. Спустя 3-6 месяцев клиническая картина пополняется новыми симптомами:
- желтушность кожи;
- лихорадочное состояние;
- боли в правом боку;
- покраснение ладоней;
- постоянные запоры;
- головные боли;
- сосудистые звездочки на лице;
- раздражительность.
Прогрессирование фиброза носит неравномерный характер. Но чем серьезнее изменения в структуре печени, тем ярче выражена симптоматика.
Чем опасно повторное поражение печени
Возобновление патологии после противовирусной терапии снижает шансы на полное выздоровление. Если возбудитель мутировал под действием Софосбувира и Даклатасвира, он приобретает устойчивость к некоторым другим препаратам ППД. Поэтому при повторном лечении обязательно учитывают:
- причину рецидива;
- генотип и субтип ВГС;
- наличие сопутствующих болезней печени и ЖКТ.
Несвоевременная или неправильно составленная схема терапии чревата серьезными осложнениями:
- фиброзом;
- жировым гепатозом;
- портальной гипертензией;
- брюшной водянкой;
- недостаточностью печени;
- печеночной энцефалопатией;
- кишечными кровотечениями;
- коматозным состоянием и летальным исходом.
Гарантировать достижение устойчивого вирусологического ответа (УВО) после реактивации болезни невозможно. На сегодняшний день не разработаны стандартные схемы терапии на случай рецидива вирусного гепатита. Успешность лечения во многом зависит от правильности подбора медикаментов, генотипа/субтипа HCV, продолжительности курса.
Лечение рецидива гепатита
При положительном результате количественного ПЦР-анализа врач назначает повторное комплексное обследование. После оценки состояния печени и определения штамма ВГС разрабатывается подходящая терапия.
Условно всех пациентов с рецидивом гепатита разделяют на 3 группы:
- Первая – люди с фиброзом 1-3 степени. Им подходят короткие курсы терапии препаратом Мавирет (глекапревир/пибрентасвир) продолжительностью не более 8 недель.
- Вторая – пациенты с компенсированным циррозом печени. Схема терапии разрабатывается индивидуально при поддержке гепатолога и инфекциониста.
- Третья – пациенты с суб- и декомпенсированным циррозом. Консервативное лечение представляет серьезные трудности. При составлении терапевтического курса определяют тип мутации, приведший к рецидиву.
Самолечение рецидивирующего гепатита ведет к необратимым последствиям. Поэтому при первых признаках заболевания обращайтесь к специалисту.
Если болезнь возобновилась после приема пегилированного интерферона и рибавирина, повторную терапию проводят препаратами ППД разными способами:
- Способ №1. Назначаются безинтерфероновые схемы с разными ПППД. Их выбор зависит от генотипа HCV, степени фиброза, характера предыдущего лечения.
- Способ №2. Проводится двойная комбинированная терапия, основу которой составляют стандартный и пегилированный альфа-интерферон с рибавирином.
- Способ №3. Прибегают к тройной схеме терапии с применением рибавирина, пегилированного интерферона, ингибитора NS5B (Беклабувир, Софосбувир) или NS3/4A (Асунапревир, Телапревир).
Гораздо труднее добиться устойчивого вирусологического ответа при рецидивах после безинтерфероновой терапии ингибиторами NS5A и NS3/4A. При составлении новой схемы уточняют мутацию лекарственной устойчивости ВГС. В подобных случаях используется принципиально новый подход к лечению гепатита. Больным назначают 12-недельную терапию с приемом трех препаратов:
Иногда болезнь рецидивирует после сложных безинтерфероновых схем с применением комбинированных ПППД – Харвони, Эпклузы. В таких случаях гепатит перелечивают ингибиторами неструктурных белков ВГС трех типов. Наиболее эффективна 12-недельная схема с Совальди + Мавирет, Восеви.
Согласно результатам клинических испытаний исследовательского центра POLARIS, показатель устойчивого вирусологического ответа у людей без цирроза составил 99%, а при циррозе – 93%. При этом на результат терапии никак не влияли ни лекарственная резистентность, ни генотип ВГС.
Профилактика
Если при лечении гепатита применялся некачественный противовирусный препарат, достижение устойчивого результата маловероятно. Предотвратить рецидив при сохранении в организме ВГС практически невозможно. Профилактика направлена на снижение риска повторного инфицирования. Чтобы избежать заражения гепатитом, следует:
- отказаться от нанесения татуировок, пирсинга;
- соблюдать правила личной гигиены;
- исключить случайные сексуальные связи;
- следить за иммунитетом;
- не допускать контакта с кровью зараженных людей.
Гепатит С – инфекционная болезнь, которую вызывает вирус HCV. Она хорошо поддается лечению препаратами прямого антивирусного действия. Но в редких случаях (1-3%) после безинтерфероновой терапии возникают рецидивы. Поэтому для своевременного выявления вируса 1 раз в 3 месяца нужно сдавать анализ крови.
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ. Острый вирусный гепатит может выступать как самостоятельная нозологическая форма (гепатиты
Острые вирусные гепатиты (ОВГ) составляют группу самых распространенных заболеваний печени. Ежегодно в мире фиксируется 1–2 млн смертельных исходов ОВГ.
По механизму заражения, биологическим особенностям возбудителей и характеру течения острые вирусные гепатиты можно разделить на две группы.
Первая группа — ОВГ с энтеральным (фекально-оральным) механизмом заражения. Основные пути передачи — водный, пищевой, контактно-бытовой. Возбудителями в этих случаях являются безоболочечные вирусы: вирус гепатита А (HAV — hepatitis A virus), вирус гепатита Е (HEV) и предположительно вирус гепатита F (HFV). ОВГ с энтеральным механизмом заражения разрешается без формирования вирусоносительства.
Вторая группа — ОВГ с парентеральным механизмом заражения. Возбудители гепатита этого типа — вирусы гепатитов B, C, D, G (соответственно, HBV, HCV, HDV, HGV) — имеют оболочку. Особенностью течения болезни является наклонность к персистенции вирусов и развитию хронического поражения печени.
Прежде чем перейти к рассмотрению особенностей острой инфекции вирусом гепатита А, целесообразно кратко рассмотреть некоторые клинические особенности, присущие всем острым вирусным гепатитам.
Клиническая картина ОВГ характеризуется широким спектром проявлений. Однако можно выделить следующие основные типы течения ОВГ: самоограничивающийся, фульминантный (молниеносный), холестатический, рецидивирующий (рис. 1).
Cамоограничивающийся (циклический) тип течения ОВГ. Тяжесть течения болезни варьирует от субклинических до тяжелых форм. Независимо от этиологии заболевания, характерно его начало с продромального периода, во время которого у больного появляются неспецифические общие (астения) и желудочно-кишечные (снижение аппетита, тошнота, рвота, боли в правом подреберье, изменения стула) симптомы; могут отмечаться гриппоподобные явления. В редких случаях развивается синдром, подобный сывороточной болезни (кожные сыпи, артралгии, симметричная артропатия, полимиозит). Длительность продромального периода составляет 7–10 дней. Следует отметить, что в подавляющем большинстве случаев возникновение симптоматики продромального периода вследствие ее неспецифичности ни пациент, ни врач не связывают с развивающимся ОВГ, и изменения в состоянии больного расцениваются как острое респираторное заболевание, грипп, пищевая токсикоинфекция или переутомление.
Выраженность продромальных явлений уменьшается с развитием желтушного периода (периода разгара болезни), в котором выделяют фазы нарастания, максимального развития и уменьшения желтухи. Появлению желтухи предшествует потемнение мочи. В фазу нарастания желтухи может отмечаться преходящий кожный зуд. В этот период общее самочувствие пациента обычно улучшается, выраженность астении уменьшается. При осмотре выявляют умеренно увеличенную болезненную печень, непостоянным признаком является увеличение селезенки и лимфатических узлов заднешейной группы. Длительность желтушного периода составляет от 1–2 дней до нескольких месяцев (в среднем — 2–6 нед).
Начиная с острого периода инфекции, у пациента могут манифестировать разнообразные внепеченочные проявления, имеющие иммунокомплексное происхождение (кожные сыпи, артралгии, хронический мембранозный гломерулонефрит, узелковый артериит, миокардит, синдром Гийена–Барре, эссенциальная смешанная криоглобулинемия). Возможно, их развитие обусловлено также изменением функций мононуклеарных фагоцитов.
В ряде случаев даже в разгар болезни она может протекать стерто, без желтухи и заметного изменения цвета мочи и кала. Поэтому даже в этот период ОВГ может остаться нераспознанным.
Достоверной связи между степенью повышения активности сывороточных трансаминаз и тяжестью поражения печени не выявлено.
Тяжесть течения ОВГ в большей степени отражает не столько выраженность гипербилирубинемии, сколько длительность желтушного периода.
Уровень щелочной фосфатазы, протромбиновый индекс и уровень сывороточного альбумина обычно остаются в пределах нормы. Наблюдается лейкопения с развитием относительного лимфоцитоза или без него.
Гистологические изменения в печени в фазе разгара ОВГ включают: гидропическую баллонную дистрофию и некрозы гепатоцитов, апоптозные тельца, сходные с тельцами Каунсильмена, эндофлебит центральных венул, мононуклеарную инфильтрацию портальных трактов (в составе инфильтрата преобладают цитотоксические лимфоциты и клетки — натуральные киллеры) с сегментарным разрушением терминальной пластинки и паренхимы долек. Клетки Купфера увеличены в размерах, содержат липофусцин и клеточный детрит.
Фаза реконвалесценции продолжается 2–12 мес и сопровождается остаточными астеновегетативными и диспепсическими проявлениями. В этой фазе в течение нескольких месяцев происходит новообразование соединительной ткани в портальных и перипортальных зонах ацинуса.
Фульминантный гепатит. Такое течение отражает острый массивный лизис инфицированных клеток с ускоренной элиминацией вируса на фоне чрезмерной активации иммунной системы. Сроки развития — 2–8 нед от начала ОВГ. Данные о риске развития фульминантного течения ОВГ в зависимости от этиологии представлены в таблице.
Клиническая картина характеризуется быстрым нарастанием признаков печеночной недостаточности (желтуха, печеночная энцефалопатия, коагулопатия, асцит, анасарка), развитием полиорганной недостаточности (респираторный дистресс-синдром взрослых, гипотензия, нарушения сердечного ритма, гепато-ренальный синдром). При динамическом осмотре отмечается уменьшение размеров печени.
При лабораторном исследовании выявляют тяжелую коагулопатию, лейкоцитоз, гипонатриемию, гипокалиемию, гипогликемию. Уровни билирубина и трансаминаз значительно повышены. При повторных исследованиях уровни трансаминаз могут снижаться до нормы, несмотря на прогрессирование заболевания.
Биопсию печени при фульминантном гепатите проводят редко из-за наличия противопоказания — тяжелой коагулопатии. Гистологическая картина изучена на аутопсийном материале; в подобных случаях выявляют массивные участки некроза паренхимы (с тотальным вовлечением ацинуса) и коллапс ретикулярной стромы.
Летальность при этой форме течения ОВГ составляет около 60%. Основными причинами смерти являются отек мозга и легких, массивное желудочно-кишечное кровотечение.
Холестатический гепатит. Такой вариант течения наиболее характерен при инфекции, обусловленной HAV. Характерный клинический симптом — выраженная желтуха, которая сохраняется в течение 2–5 мес и сопровождается кожным зудом и лихорадкой. У части больных отмечаются длительный период снижения или полного отсутствия аппетита и диарея.
Характерно значительное повышение уровней билирубина (до 20 раз) и щелочной фасфатазы в крови. Уровни трансаминаз умеренно повышены и могут достигать нормальных значений на фоне сохраняющегося холестаза.
При гистологическом исследовании печени выявляют дистрофию и некроз гепатоцитов, воспалительную инфильтрацию, такую же, как при самоограничивающемся течении гепатита, большое количество желчных цилиндров в расширенных желчных канальцах, накопление билирубиновых гранул в гепатоцитах и их псевдогранулярную трансформацию. Прогноз при этой форме течения гепатита обычно благоприятный.
Рецидивирующий гепатит. Основной этиологический фактор при этой клинической форме ОВГ — это HAV.
На фоне разрешения острого гепатита или уже после клинического выздоровления у больного повторно появляются клинико-лабораторные признаки, наблюдающиеся в остром периоде, включая иммунологически опосредованные внепеченочные проявления (см. выше). Гистологические признаки соответствуют таковым при самоограничивающемся течении гепатита. Заболевание заканчивается выздоровлением.
Представляется, что с предшествующим ОВГ могут быть патогенетически связаны такие патологические состояния, как синдром Гийена–Барре, апластическая анемия, панмиелофтиз.
В случае развития ОВГ на фоне уже имеющегося хронического заболевания печени может наблюдаться выраженная декомпенсация функции печени. Если причины резкого ухудшения состояния больного с хронической патологией печени, нарастания уровня трансаминаз и билирубина неясны, следует заподозрить присоединение ОВГ.
При самоограничивающемся течении госпитализация больного не является обязательной в том случае, если у него отсутствуют многократная рвота, анорексия, диарея (которые могут привести к дегидратации и нарушениям электролитного обмена), а также если ухаживающие за пациентом на дому способны обеспечить необходимые санитарно-противоэпидемические меры. В течение всего периода течения ОВГ необходим периодический врачебный контроль состояния больного для своевременного распознавания фульминантной формы течения.
Следует обеспечить пациенту достаточную калорийность пищи и прием жидкости в нужном объеме. Необходимости придерживаться строгих диетических предписаний нет. В острой фазе болезни противопоказано употребление алкоголя. Целесообразно избегать интенсивных или длительных физических нагрузок. Степень физической и умственной активности во многом определяется самочувствием пациента.
Специфических методов лекарственной терапии не разработано. В ряде случаев по показаниям назначают противорвотные средства, спазмолитики, анальгетики, при дегидратации проводят инфузионную терапию (внутривенное введение раствора глюкозы). Кортикостероиды, в связи с опасностью повышения частоты хронизации инфекции, не показаны.
При ОВГ С и ОВГ G показано проведение противовирусной терапии для снижения риска формирования хронической инфекции.
При появлении признаков развития фульминантного гепатита необходима срочная госпитализация больного, по возможности в гепатологические центры, где возможно проведение трансплантации печени. В клинике устанавливают наблюдение за состоянием пациента, проводят контроль рН, содержания электролитов и глюкозы в крови, мониторинг центрального венозного и внутричерепного давления, осуществляют мероприятия по поддержанию жизненно важных функций и лечение осложнений. В частности, назначают маннитол при прогрессировании отека мозга, антибиотики для подавления кишечной микрофлоры и лечения инфекционных осложнений. При отсутствии положительной динамики больного готовят к трансплантации печени.
При холестатическом варианте течения с целью уменьшения выраженности кожного зуда и ускорения разрешения холестаза проводят лечение преднизолоном (30 мг/сут в течение 3 нед) или препаратами урсодеоксихолевой кислоты. Возможно назначение холестирамина и антигистаминных средств.
Рекомендации по ведению пациента с рецидивирующим гепатитом аналогичны тем, которые даются при самоограничивающемся течении заболевания.
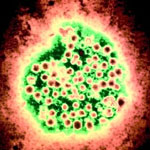
Возбудитель. HAV представляет собой РНК-содержащий вирус из группы Picornaviridae (подкласс Hepatovirus), не имеющий оболочки, диаметром 27–30 нм, с кубической симметрией (рис. 2). Белки капсида образуют 60 центромер. Одноцепочечная линейная молекула РНК кодирует структуру белков капсида, протеаз Р2, Р3 и РНК-полимеразы. Идентифицирован один серотип и несколько генотипов HAV.
Эпидемиология. Источником заражения является больной ОВГ А.
Вирус выделяется из организма больного в течение 1–2 нед в преджелтушном и по меньшей мере 1 нед — в желтушном периоде.
HAV обладает высокой устойчивостью во внешней среде.
Механизм передачи инфекции — преимущественно фекально-оральный. Число случаев заражения парентеральным (при переливании крови инфицированного донора) и половым (у гомосексуалистов, рассматриваемый как фекально-оральный) путем небольшое. Нельзя полностью исключить возможность воздушно-капельной передачи. Вертикальная передача вируса (от матери плоду) не установлена.
Восприимчивость к инфекции высокая. Уровень заболеваемости значительно различается в разных регионах. В странах Восточной Европы он составляет в среднем 250 случаев на 100 тыс. населения в год. В северных широтах выражена сезонность заболеваемости с повышением в осенне-зимний период. ОВГ А регистрируется спорадически, в виде вспышек или в виде эпидемий, которые в развивающихся странах возникают с периодичностью 4–5 лет.
Основные факторы риска развития ОВГ А: перенаселенность, несоблюдение правил гигиены, поездки за рубеж, контакты с больным в быту, гомосексуальные контакты, контакты с детьми из детских садов, наркомания.
Инкубационный период — среднем 30 (15–50) дней.
Патогенез. Из желудочно-кишечного тракта вирус попадает в печень. Вирионы реплицируются в цитоплазме гепатоцита и выделяются в желчь (рис. 3).
Лизис гепатоцитов опосредован иммунным ответом на инфекцию при участии цитотоксических Т-лимфоцитов и/или механизма антителозависимой клеточно-опосредованной цитотоксичности. Предполагается, что HAV не обладает значительной прямой цитопатогенностью.
Клиническая картина. Субклиническое течение, часто под маской острого гастроэнтерита, как правило (до 90% случаев), наблюдается у детей. У взрослых ОВГ А обычно протекает в манифестной форме.
В продромальном периоде возможна лихорадка (до 39° С). С появлением желтухи отмечается улучшение самочувствия.
В острый период может наблюдаться кореподобная или сходная с крапивницей кожная сыпь. В целом частота внепеченочных проявлений существенно ниже, чем при ОВГ В или С.
В фазе реконвалесценции у незначительного числа больных развиваются преходящий асцит, не являющийся неблагоприятным прогностическим признаком, а также преходящая протеинурия и гематурия. Происхождение этих симптомов не установлено.
Для ОВГ А наиболее характерно развитие холестатических форм с мучительным кожным зудом. Чаще, чем при других ОВГ, наблюдаются рецидивы, особенно в детском возрасте. Они развиваются спустя 30–90 дней от начала болезни, что связано, как предполагают, с повторным заражением или реактивацией первичной инфекции. Картина рецидива напоминает таковую при первой атаке, с повторным выделением вируса. Рецидивы заканчиваются выздоровлением, изредка сопровождаются артритом, васкулитом, криоглобулинемией. Прогнозировать развитие рецидива можно по отсутствию тенденции к снижению уровня сывороточной АЛТ.
Серологическая диагностика. В крови, кале, дуоденальном содержимом в остром периоде может быть обнаружен антиген HAV (HААg) с помощью реакции иммунофлюоресценции, метода фиксации комплемента, радиоиммунного метода или иммуноферментного метода (ELISA). Однако в клинической практике эти методики не нашли широкого применения.
Наиболее доступными методами вирусологической диагностики служит выявление антител классов IgM и IgG к вирусу.
Высокоспецифичные для ОВГ А анти-HAV класса IgM можно обнаружить в сыворотке крови на протяжении всей острой фазы болезни и последующих 3– 6 мес (до 1 года в низком титре).
Анти-НАV класса IgG, по всей вероятности, обеспечивают стойкий иммунитет и сохраняются в течение всей жизни после перенесенного ОВГ А.
Течение и прогноз. Длительность заболевания в среднем составляет 6 нед. Как правило, больные выздоравливают без специального лечения.
Вероятность летального исхода не превышает 0,001%.
Хронизации инфекции не наблюдается. Функция и гистологическая картина печени обычно нормализуются в течение 6 мес.
Среди осложнений описано развитие мезангиопролиферативного гломерулонефрита с нефротическим синдромом. Имеются данные о пусковой роли ОВГ А в развитии аутоиммунного гепатита I типа у лиц с нарушениями функции Т-лимфоцитов-супрессоров.
Профилактика. Неспецифические методы профилактики включают изоляцию больных и лиц, контактировавших с ними на протяжении 2 последних недель преджелтушного и 1 нед желтушного периода, дезинфекцию предметов, которыми пользуется больной, мытье рук, соответствующую кулинарную обработку пищи во время болезни.
Вакцинация показана жителям областей с низким и средним уровнем заболеваемости, лицам, входящим в группы риска: выезжающим в эндемичные районы; пациентам, которым часто производят инъекции лекарственных препаратов; детям и молодым людям, проживающим в условиях скученности; военнослужащим; пациентам с хроническими заболеваниями печени; работникам лабораторий, контактирующим с HAV; гомосексуалистам; иногда — работникам детских учреждений и предприятий пищевой промышленности.
Режим дозирования: взрослым старше 19 лет — введение вакцины в два этапа по 1440 Elisa Units (EU) с перерывом в 6–12 мес. Детям старше 2 лет вакцинацию проводят с использованием трехэтапного режима — по 360 ЕU c перерывом в 1 и 6–12 мес, — или двухэтапного — по 720 ЕU с перерывом в 6–12 мес.
Профилактическая эффективность вакцины составляет 95–100%. Иммуногенность весьма высока: почти у 100% здоровых пациентов вакцина вызывает продукцию анти-HAV (у 85% вакцинированных — в течение 15 дней). Переносимость хорошая. Отсутствует опасность заражения других лиц после вакцинации.
Введение живой аттенуированной вакцины также служит эффективным способом профилактики ОВГ А, однако он еще не нашел широкого применения.
Режим дозирования иммуноглобулина: 0,02 мл/кг массы тела вводят в дельтовидную мышцу не позднее 14 дней после контакта с больным.
Метод может быть также использован для быстрой иммунизации лиц, выезжающих в эндемичные районы, но в более высокой дозе — 0,06 мл/кг массы тела (предварительно желательно определить у пациента наличие анти-HAV в крови).
При сохранении напряженной эпидемиологической обстановки возможна повторная иммунизация.
Эффективность пассивной иммунизации в предупреждении клинически манифестных форм ОВГ А составляет 100% при введении до контакта и 80–90% — при введении в пределах шести дней после контакта. Переносимость иммуноглобулина оценивается как хорошая.
Возможны одновременное проведение активной и пассивной вакцинации с контралатеральным введением (при выезде в эндемичные районы), а также одновременная активная вакцинация против гепатитов А и В.
Ю.О. Шульпекова, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
По вопросм литературы обращайтесь в редакцию.
Читайте также:


