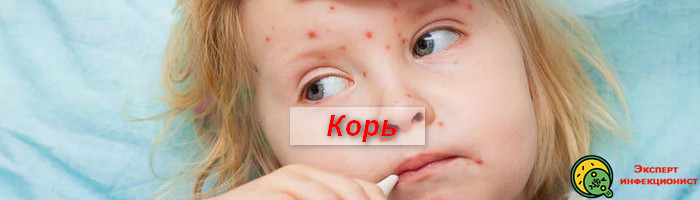
Что убивает вирус кори

На дворе 2018 год! Казалось бы, корь побеждена уже давно, человечество об этом отрапортовало и перестало опасаться данного недуга, но у нас в Украине, согласно источникам средств массовой дезинформации, откуда-то взялась вспышка заболевания. Эти источники утверждают, что в 70 раз увеличились случаи заболевания корью и что даже уже умирают люди. Верить данным слухами или нет, — дело каждого, но возможно стоить себя обезопасить. Наверняка лечение кори для некоторых может быть актуальной проблемой. Поэтому решила написать о своём опыте победы над корью и то, что об этой болезни узнала тогда, когда лечила своих детей. Кстати, эта заметка и рецепты в ней будут полезны, почти, от любых вирусов, потому что смысл один и тот же.
Признаки кори и её суть
Корь – острое инфекционное вирусное заболевание, характеризующееся повышением температуры, наличием интоксикации, катаром верхних дыхательных путей и слизистых оболочек глаз, этапным высыпанием пятнисто-папулезной сыпи.
Корь — это вирус!

Вирусы – это микроскопические организмы, которые гораздо мельче бактерий. И в самом начале, попав в человеческий организм, через слизистую, воздушно-капельным путём, вирус кори циркулирует по кровеносной системе.

Нам известно, что лучше нашего иммунитета побороть вирусы не может никто и ничто. В лечении кори он лучший. Собственно поэтому нас и прививают, потому что вся суть прививки от кори сводится к тому, чтобы наш иммунитет научился бороть этот вирус. Борьба заключается в том, чтобы убить вирусы и вывести их из организма.

Вирус – это безклеточный ген, БОМЖ своего рода, странствует, неся в себе программу на строительство таких же вирусов, используя для размножения только энергию человеческих клеток (даже клетки животных ему не подходят). Вирус кори – это паразит человеческих клеток. Внутри нашей клетки он отрывает программу развития молекулы ДНК и прикрепляет свою программу размножения. Всё! Наша взломанная клетка начинает дуплицировать новые вирусы, заражая весь организм.
Ещё один момент, который нужно понимать – антибиотики никогда не назначают для борьбы с вирусом, они на него не действуют. Антибиотики не проходят вовнутрь клетки, где живёт вирус. Если же такое произошло (может, ошиблись с диагнозом или принимали от другого недуга), то антибиотики могут даже затруднить выздоровление, ослабив иммунитет. А вот если пошли осложнения и ослабленный вирусом организм поразили ещё и бактерии (при которых и выписывают антибиотики), тогда перед врачом встанет сложнейшая задача.
Сам же вирус кори живёт в мокроте, слюне и слизи. Достаточно чихнуть или кашлянуть инфицированному, как вирус распространится далеко, например с одного этажа школы на другой, по лестничной площадке, с помощью движения воздуха, а не только в классе, автобусе и пр.
Тут нужно сказать, что не помешает иметь дома масло чайного дерева, чтобы перед тем как заходить в общественные места (на свежем воздухе вирусы подхватить, практически, невозможно) смазать слизистую носа этим маслом. Чайное дерево может нейтрализовать вирус ещё на подходе в организм, ну или, по крайней мере, снизит шанс попадания вовнутрь.
Статистика кори по версии ВОЗ (всемирная организация здравоохранения):
— В 1980 году, в мире, произошло 2,6 миллиона случаев смерти от кори.
— В 2015 году от кори умерло 134 200 человек, большинство из которых дети в возрасте до 5 лет.
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щёк. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Теперь подробнее про прививки от кори и возможна ли корь после прививки?
Прививка от кори – это логично и есть информация, что она спасла мир от эпидемии. Весь вопрос в качестве её, в составе, испытаниях, намерениях производителя. Ведь, что сейчас произошло в Украине? Несколько лет назад умер подросток сразу после вакцинации, министерство здравоохранения не признало, что это произошло вследствие прививки, но миллионную партию этих вакцин уничтожило. У людей появилось опасение, несколько лет не было совсем вакцин от кори (чтобы заказать новую партию нужно время), затем привезли какую-то сомнительную вакцину, от которой отказалась даже страны третьего мира. Сейчас, якобы, вакцина есть, но, сколько времени упущено и доверие подорвано. В итоге, в Украине большое количество детей не привито, это количество стремится к 50%. У нас тут началась прямо таки война между родителями привитых детей и не привитых. В Одессе не привитых даже предложили собрать в резервации (отдельные школы или классы), что, конечно, не решит проблему, как и прививание во время вспышки вируса – это очень опасно.
Мой жуткий опыт был основан на том, что у нас в семье заболел ребёнок в возрасте 11 месяцев (первую прививку делают в годик), естественно он был не привит. А старший сын, которому было 14 лет, был привит от кори дважды, в 1 год и в 6 лет. Детки к году уже теряют силу материнских антител. Судя по всему, у меня был иммунитет от кори (я прививалась теми старыми одиночными прививками), поэтому не заболела, как и муж. А у старшего сына или не выработался иммунитет от прививок или уже ослаб (их нужно повторять 5-6 лет ещё).
Корь после прививки, как видим, возможна, а после перенесенного заболевания, как заявляют врачи, иммунитет уже вырабатывается на всю жизнь.
Сразу скажу, что дети живы, лечение кори оказалось эффективным.
По статистике ВОЗ: В 2015 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году. В 2000-2015 гг. вакцинация от кори предотвратила, по оценкам, 20,3 млн. случаев смерти, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения. За период с 2000 по 2015 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 79%. С 651 600 случаев смерти в 2000 году до 134 200 случаев в 2015 году. Но корь является одной из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной и эффективной по стоимости вакцины. Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску. Заразиться корью может любой человек, не имеющий иммунитета – тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Лечение кори
Конечно, лучше всего это профилактика:
— Здоровый иммунитет. Если у Вас всё в порядке с иммунитетом, то скорее всего лечение кори для Вас является неактуальным вопросом. Если же нет, то в открытом доступе сейчас очень много информации о том как восстановить иммунитет. Вы можете выбрать самый приемлемый для вашей семьи способ, ведь никто кроме вас не позаботится об этом.
— Качественные вакцины. В государстве, которое заботится о своих гражданах, где министр здравоохранения не исполняющий обязанности, а лучший лекарь страны и знает где взять качественные вакцины, а ещё лучше, если государство способно эти вакцины производить.
— Элементарные правила гигиены.
Сразу вызываем врача. Дело в том, что болезнь на начальных этапах можно перепутать с другими инфекционными. Признаки кори описаны выше. Когда поставлен точный диагноз, нужно изолировать больного корью, позаботиться о том, чтобы других не заразить. Врач будет приходить к больному, следить, как проходит лечение. В обычном случае прописываются препараты от кашля, витамины, приглушенный свет, обильное питье. Собственно, организм борется сам, как я и писала выше. Но врач нужен, чтобы проследить за последствиями, бывают различные осложнения и тогда больного забирают в больницу.
И вот что важно знать в лечении кори.
Вирус попал в организм, наши лейкоциты с ним ведут борьбу, убивая его, наш организм выводит уже мертвые клетки. Это и весь принцип борьбы.
Разберемся: вирус живет 3 дня, если удастся его блокировать к этому времени, тогда только нужно будет вывести то, что от него останется.
Помните: от вирусной инфекции умереть невозможно, если у Вас работает иммунитет и Вы правильно, грамотно действуете. Знайте, что страх парализует иммунитет. Адреналин вызывает спазм сосудов, интоксикацию, недостаток кислорода, обезвоживание, закисление, потерю иммунитета. Основные причины смерти при вирусе – отсутствие кислорода в клетках, обезвоживание, закисление, интоксикация, потеря минералов, остановка работы жизненно важных органов. Тяжёлое состояние больного, чаще всего, связано с тем, что человек не допил воды, и как следствие этого – интоксикация.
Наша задача активировать иммунитет, дать силу лейкоцитам и обеспечить энергией весь организм. Травы, в составе которых находится кремний – в помощь. Хорошо стимулирует иммунитет, например, эхинацея и др., витамин С в виде лимонов, сока цитрусовых, зелень земляники, хороша облепиха и т.д. Кстати, стимулировать иммунитет мёдом, во время болезни, если нет уверенности, что в организме нет лямблий, описторхов и других паразитов, опасно, могут возникать опасные отеки из-за не проработавшей лимфосистемы. Ну, во всяком случае, аккуратно со сладостями в этот период.
Ощелачивание организма и помощь в быстром выводе из организма, чтобы не было интоксикации. Сорбенты или клизмы нам в помощь. Пить в день до 2 л. воды, обязательно теплой, не ниже 40 градусов. Если холодная вода попадает на миндалины – ослабевает иммунитет (теперь ясно, почему люди болеют ангиной и др. заболеваниями, после того, как попьют холодной воды?).
Что я делала младшему сыну, когда температура поднималась выше 39 (кстати, не вздумайте никогда сбивать температуру, если она ниже 39, потому, что наш иммунитет, поднимая температуру, борется с вирусом), давала выпить магнезию и делала клизму с соком свеклы (развести 100 г. сока в 1 л. воды). Этот рецепт не только при кори, конечно, а в принципе это действия при высокой температуре. Ну и следим за температурой все время, чтобы ребёнок не сгорел.
Сыпь – это тоже симптом! Мы не боремся с сыпью. Нужно понять, что если бы не эта сыпь, ребёнок бы умер. Потому что мёртвые клетки выводятся через все каналы, что есть в организме и это нужно сделать быстро, чтобы не попало в мозг или в эндокринную систему. Никаких мазей, которые закупоривают поры кожи. Грамотный доктор не пропишет, и вы тоже знайте это. Крема, мази от прыщей, сыпи – это просто ужас какой удар по организму. Всё как при ветрянке, следим за тем, чтобы не чесать и присушиваем. Это всё, что нужно делать с сыпью.
Если ребёнок вдруг начал рвать или у него понос – всё это тоже чистка. Конечно, всему нужна мера и это нужно понимать, но если несколько раз была рвота или понос – это нормально.
Ребёнок отказывается от еды – не пичкайте! Это хорошо, когда не поступает пища в организм, все силы его направлены на борьбу с вирусом. Теплые травяные чаи, с нужными минералами и витаминами, этого вполне достаточно в первые дни.
Используйте от кашля травяные чайные сборы на основе корня алтея, солодки, девясила по одной части, 2 ст.л. на стакан воды до 70 градусов, запарив в термосе, настоять около часа и давать тёплым по 1/4 стакана 4 раза в день.
Ряска весьма положительно действует на излечение кори. Столовая ложка растения, взятого целиком со всеми частями, заливается 100 мл горячей воды (до 70 градусов), после чего сырью дают настояться 30 минут (лучше в термосе или укутав) и процеживают препарат. Средство употребляют теплым и свежеприготовленным четыре раза в день.
Ещё один отвар хорош, чтобы не допустить осложнений с лёгкими. Трава медуницы 10 г, листья ланцетовидного подорожника 5 г, цветки (корзин) мать-и-мачехи 5 г, цвет царского скипетра 5 г, цвет бузины черной 5 г, цвет липы 5 г, травы первоцвета весеннего 3 г, лепестки дикого мака 7 г, цветы гречихи полевой 5 г, корни окопника лекарственного 10 г. 4 ст. ложке. Смеси залить с вечера в 1 л воды до 70 градусов, в термос и напаривать в течение ночи. Утром процедить, отжать и выпить глотками в течение дня.
Решила посмотреть психосоматику кори, кому интересно.
Для тех, кто не в курсе, что такое психосоматика заболевания – это подсказка нам, через недуги, о том, что творится в психике. Психосоматика – это лишь часть диагностики, конечно, нужно смотреть и другие аспекты, но иногда именно она является основной причиной болезни.
Первое, что нужно отметить, – это то, что корь считается детским, а детские болезни в психосоматике — это подсказка взрослым, что именно с ними что-то не так, ну а эпидемия — это подсказка целому обществу.
Так вот, любая детская болезнь говорит о том, что ребёнок чувствует гнев в связи с тем, что происходит вокруг него. Корь же — это злоба из-за бессилия или отречения, а так же злорадство.
Так как болезнь связана с высыпаниями на коже — это еще происходит и потому, что запятнана честь, присутствует неудовлетворенность в жизни.
Сыпи у детей – это сигнал родителям к пересмотру их поведения, отношения друг к другу, внутри семьи и в обществе.
Здоровья всем нам и здравия!
Людмила, г. Кременчуг

Корь – патология, вызванная инфекционным возбудителем. Болезненное состояние сопровождается ознобом, жаром, образованием характерных элементов на кожном покрове, интоксикацией организма. Воспалительные процессы затрагивают слизистые оболочки органов дыхания и глаз.
Распространение и способы уничтожения вируса кори

Возбудителем кори считается патогенный агент (вирус), воспроизводимый внутри живых клеток. Очаги локализации бактериофагов в организме: слизистые оболочки ротоглотки, конъюнктивы, дыхательной системы, кровь больного. В продуктах жизнедеятельности человека и ороговевших слущивающихся слоях эпидермиса вируса кори не обнаружено.
Источник заражения – инфицированный человек. Вирус передается воздушно-капельным путем при контакте с больным, либо при нахождении с ним в одном помещении. Но на начальном этапе инкубационного периода и после исчезновения сыпи, пораженный корью для окружающих не опасен.
Отличительная черта агрессивного патогена – неспособность сохраняться во внешней среде продолжительный промежуток времени. Возбудитель погибает от воздействия высоких температур (кипячение), ультрафиолетовых лучей, абразивных моющих средств.
Симптомы заражения корью

Общее развитие патологического процесса включает несколько этапов с характерными для них признаками.
- Первые симптомы кори обуславливаются резким повышением температуры 38° – 40°, воспалением слизистых оболочек респираторного тракта и глазных сфер. Процесс сопровождается сухим кашлем, отеком век, гиперемией конъюнктивы, обильными выделениями из носовых проходов. Появляется, болезненная чувствительность к свету, сильная головная боль. Полость рта и зева покрывается пятнами красного цвета (в медицинской среде именуемые пятнами Бельского-Филатова-Коплика). На 2 сутки заболевания внутренние стенки щек покрываются мелкими прыщиками с белесым вкраплением. Продолжительность катарального периода от 3 до 5 дней.
- Следующая стадия вируса кори характеризуется появлением сыпи в области лицевой и волосистой частях головы, а также за ушами и на шее. Постепенно гиперемия распространяется на кожные покровы рук, ног, туловища. Новообразования обильны, склоны к слиянию.
- Болезненное состояние начинает стабилизироваться на 7-10 день. Организм успевает за это время выработать антитела, нейтрализующие пагубные действия бактериофагов. Симптомы кори постепенно исчезают. Нормализуется температура, сыпь бледнеет, уменьшается в размерах. Ороговевшие чешуйки отпадают, на их месте остаются светло-коричневые отметины. Нарушение кожной пигментации сохраняется в течение 8-12 дней.

Медицинская диагностика вируса кори
Диагностические критерии для определения вируса кори – проведение лабораторных и вирусологических исследований. Анамнез дополняется эпидемиологическим проявлением.
Основные методы клинических исследований:
- забор крови для общего анализа;
- анализ физико-химических характеристик мочи;
- серологическое исследование кровяной сыворотки;
- реакция иммунофлюоресценции – экспресс-метод для определения антител;
- изучение назофарингиальных смывов;
- мазок из зева на микрофлору.
Для подтверждения, либо исключения сопутствующих заболеваний, вызванных осложнением текущей патологии, дополнительно осуществляется:
Диагностирование коревого энцефалита, поражающего нервную систему человека, проводится путем забора спинномозговой жидкости и ее клинического исследования.
Течение заболевания у детей
Вирус кори способен спровоцировать преждевременные роды у женщин, вынашивающих плод. У малыша диагностируется врожденная корь, вызванная внутриутробным инфицированием.

Детская предрасположенность к вирусу кори выражается в наличии нескольких факторов:
- невозможность вакцинации в связи с медицинскими показаниями;
- незначительная степень иммуногенности вакцин;
- генетическая особенность организма, вследствие которой невозможно образования антител.
В раннем возрасте симптомы кори у детей менее выражены:
- период развития патологии может отсутствовать:
- температурные показатели в пределах нормы или слегка повышены;
- специфические пятна не проявляются;
- нарушена четкая цикличность;
- этап высыпаний сокращен.
Симптоматика кори у детей дополняется потерей аппетита, частыми, жидкими испражнениями, потерей веса, анорексией.
Грудные малыши и дети младшего возраста входят в группу риска. Лечение кори у детей в домашних условиях проводится только после обязательной консультации со специалистом. Если в семье есть другие несовершеннолетние, ребенок изолируется во избежание перекрестного инфицирования.
Особенности протекания заболевания корью у взрослых

Инфицированию вирусом кори могут быть подвержены лица любого возраста. Взрослые люди переносят нарушение жизнедеятельности организма в более тяжелой форме, чем малыши. Дети вакцинируются в соответствие с календарем прививок, поэтому лучше защищены от воздействия возбудителя. Восприимчивость к контагию старшего поколения – отсутствие врожденной способности организма противостоять чужеродному агенту. Активность иммунитета повышается только в случае перенесенной патологии.
Клиническая картина кори у взрослых обуславливается развитием реактивного панкреатита. Синдром проявляется умеренной болью в эпигастральной области, тошнотой, непроизвольным извержением содержимого желудка.
Часто патологические изменения затрагивают подчелюстные и шейные лимфатические узлы. Их увеличение и болезненность указывают на наличие лимфоаденопатии.
Если общие симптомы кори у взрослых пополняются:
- нарушением рефлексов;
- неадекватностью поведения;
- онемением конечностей;
- бессонницей,
то можно говорить о том, что налицо все признаки поражения головного мозга, вызванные вирусом. Патологические процессы нарушают мозговую деятельность на разных стадиях заболевания.
Лечение кори
Мероприятия, направленные на лечение кори, проводят в домашних условиях. В стационар направляются больные с осложненными патологическими изменениями. Соответствующий уход осуществляется с исполнением следующих правил:
- соблюдение постельного режима;
- регулярные гигиенические процедуры;
- ежедневное проветривание и влажная уборка помещения;
- полоскание полости рта после каждого приема пищи;
- обработка органов зрения дистиллированной водой с последующим введением противовоспалительных капель и масляного раствора ретинола;
- контроль за водно-солевым балансом организма;
- питание основывается на легкоусвояемых продуктах;
- использование общеукрепляющих средств и витаминных комплексов.
Коррекция гипертермии осуществляется противовоспалительными нестероидными препаратами. В случае добавления бактериальной инфекции применяются бактерицидные и бактериостатические средства. При кашле показаны щелочные ингаляции с травяными настоями.
Возможные осложнения кори
Патологическая реакция организма на коревой вирус – развитие осложнений в результате наслоения бактериальной флоры. Спектр этих заболеваний широкий:
- коревая пневмония;
- бронхит;
- ларингит;
- отит;
- полиневрит;
- конъюнктивит;
- нарушение зрительных функций;
- заболевания мочеполовой системы;
- воспаление тонкого кишечника.

Вакцинация против кори: сроки и показания, безопасность вакцины

Вакцинация (иммунизация) – метод формирования у людей искусственного иммунитета. Основа вакцины – ослабленные вирусные штаммы. В таком виде возбудители не вызывают развитие патологии, а способствуют формированию стойкого иммунитета. Защитный эффект вакцинации сохраняется на протяжении 10 – 15 лет.
Первая плановая профилактическая прививка от кори проводится в 12 месяцев, вторая в 6-ти летнем возрасте. Далее активной иммунизации подвергаются подростки 15 – 17 лет.
Прививка от кори показана взрослым людям, достигшим 35 лет, но не привитым ранее, либо не перенесшим инфицирование вирусом. Человек прививается дважды, с промежутком в 3 месяца. Лица, проживающие в населенных пунктах, расположенных в зоне эпидемиологических вспышек, иммунизируются однократно в целях профилактики. Многокомпонентная прививка от краснухи, паротита, кори дает возможность стимулировать организм к выработке невосприимчивости трем инфекциям.
Курс детской вакцинации включает в себя прививку АКДС. Некоторые из родителей ошибочно полагают, что эта прививка защищает от кори. На самом деле, это комбинированная вакцина против дифтерии, столбняка и коклюша. Рекомендованные сроки проведения – 3 – 4,5 месяца, полгода, 1,5 лет.
Аттенуированные вакцины безопасны для жизни и здоровья при соблюдении всех правил активной иммунизации. Побочные действия в виде сильнейших аллергических реакций на компоненты препарата наблюдаются в 1 случае из 100000.
Профилактика кори
Научные лаборатории реализовывают программы по разработке новых вакцин и методик лечения кори. Но, противоборство с этой патологией пока не увенчалось успехом. Поэтому обязательность следующих действий очень важна:
- активная иммунизация населения живой вакциной;
- выявление инфицированного человека на начальной стадии заболевания;
- строгая изоляция больного на весь инкубационный период;
- срочное введение противокоревого иммуноглобулина, не позднее 3 дней после контакта с зараженным человеком.
Эти меры помогут держать вирус под контролем и предотвратить эпидемиологические вспышки.
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Внимание! По данным ВОЗ за 2018 год из 10 миллионов заболевших корью умерли 140 тысяч.(информация ВОЗ от 5 декабря 2019 года)
Основные жертвы заболевания – дети до 5 лет, которые не прошли вакцинацию. То есть самая беззащитная часть населения. Генеральный директор ВОЗ Тедрос Аданом Гебреисус особо подчеркнул, что корь относится к особо контролируемым заболеваниям. Тем не менее по его словам в 2019 году ситуация стала еще хуже. Количество случаев заражения увеличилось почти в 3 раза по сравнению с 2018 годом.
Подчеркнем – пробел в вакцинации.
Что такое корь
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
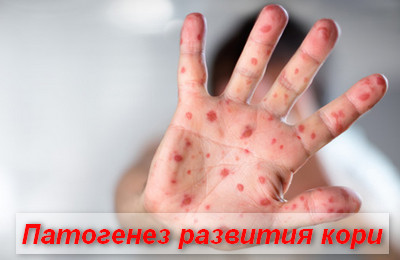
Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Классификация кори
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Корь – симптомы у детей
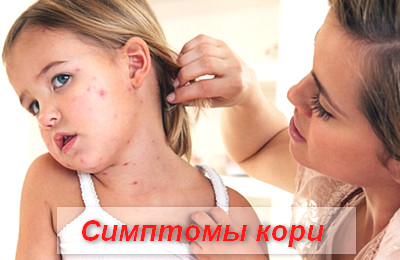
В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
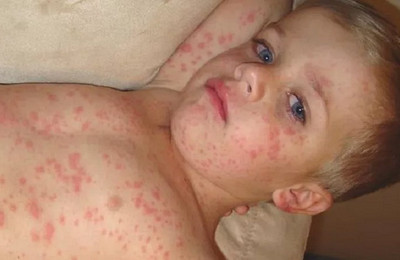
Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения кори
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Анализ на корь
Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
Корь – лечение
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
подлежат:
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
Читайте также:


