Аденовирус лимфоузлы на шее
Коронавирус: лимфоузлы, многие задаются вопросом, как себя ведут лимфоузлы при коронавирусе. И этот интерес вполне оправдан, ведь основной задачей лимфатических узлов является помощь организму в борьбе с заболеваниями. Лимфатические железы занимают ведущее значение в иммунной системе, обеспечивая выработку антител, перемещение лимфы и блокировку чужеродных веществ.
Воспаляются ли лимфоузлы при коронавирусе
Чтобы понять защитные механизмы организма , следует изучить особенности функционирования лимфатических желёз. А также, нужно разобраться в механизмах воздействия вируса на организм.
Лимфа – бесцветная жидкость, омывающая клетки и заполняющая межклеточное пространство. Важнейший элемент иммунной системы состоит из лимфоцитов, которые распознают возбудителя болезни. Протекая через лимфатические узлы, лимфа фильтруется. В них бактерии не только задерживаются, но и уничтожаются.
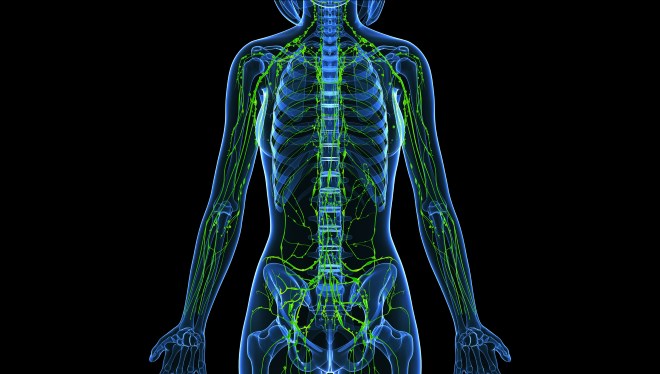
Воспаление лимфоузлов при коронавирусе развивается аналогично другим заболеваниям. Глубина ВП (воспалительного процесса) адекватна ИДС (иммуносупрессии). Проникновение любого вирус в организм происходит постепенно:
- Возбудитель попадает на слизистые оболочки с кожи или из внешней среды.
- Вирус встречается иммунными клетками и переносится в близлежащие лимфоузлы с целью выработки иммунного ответа.
- Далее, возбудитель проникает в кровь, откуда достигает печени, потом селезёнки и лёгкие.
Следовательно, поражение лёгких является самой глубокой степенью воспалительного процесса. Речь идёт о неспецифической форме лимфаденита, которая при несвоевременном обращении к врачу может стать причиной развития осложнений.
Происходит ли увеличение лимфоузлов при коронавирусе
Коронавирус является возбудителем ОРВИ (острой респираторной инфекции), которая проявляется поражением пищеварительной системы или респираторного тракта и интоксикационным синдромом. Патологический процесс протекает в форме гастроэнтерита или ринофарингита.
Коронавирус отличается доброкачественным течением. Только иногда заболевание даёт осложнение на лёгкие, поражая альвеолярный аппарат, что сопровождается развитием такого осложнения, как атипичная пневмония.
По статистике коронавирус определяется в 10% случаев от общего числа заболеваемости ОРВИ. Передаётся преимущественно контактным и воздушно-капельным путём. Имеет выраженную гриппоподобную симптоматику.
При отсутствии своевременной медикаментозной терапии осложняется стойкой респираторной недостаточностью. Смертельные случаи связаны с развитием атипичных пневмоний, что составляет от 10 до 15%.
Увеличение лимфоузлов при коронавирусе происходит не во всех случаях. Рассматривать данный симптом в качестве основного недопустимо. Возбудители коронавирусов – микробы сферической формы, которые содержат одноцепочную молекулу РНК. Проникая внутрь клетки, они начинают размножаться в цитоплазме, оседая на иммунокомпетентных структурах и используя их в качестве транспортного средства.
Стадии поражения коронавирусной инфекцией:
Как известно, коронавирус подавляет иммунитет, что сопровождается активацией бактериальной или грибковой флоры. Возбудитель провоцирует гастроэнтериты, поскольку тропен к эпителиоцитам ЖКТ.
Специфические симптомы не характерны для коронавируса. Болезнь имеет клиническую картину, схожую с другими инфекционными заболеваниями. Среди основных признаков можно рассматривать профузный ринит, который появляется на второй день болезни. Из носовых пазух отмечаются обильные выделения, которые в первые дни имеют водянисто-серозный характер, а потом становятся слизистыми.
Вирус ослабляет защитные силы организма, что приводит к присоединению бактериальной инфекции, для которой характерно слизисто-гнойное отделяемое из носовых пазух. У больных коронавирусом наблюдается воспаление слизистой оболочки гортани, и увеличение регионарных лимфоузлов.
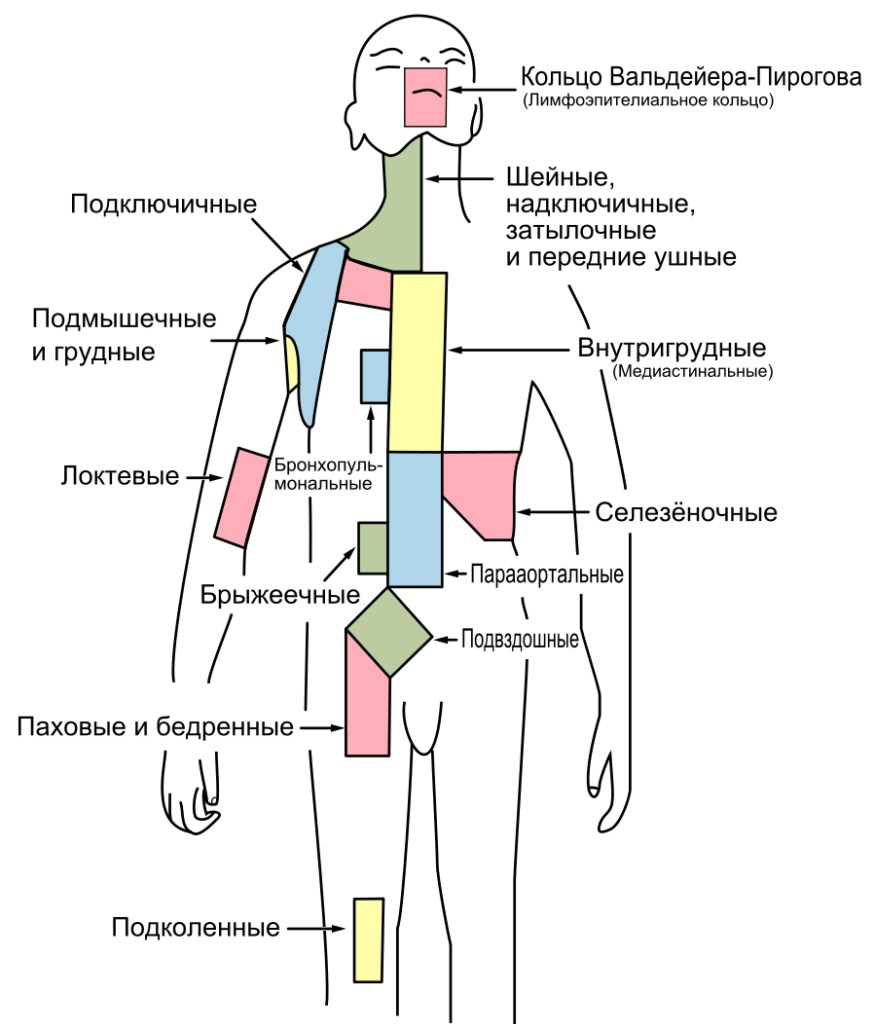
У пациентов наблюдаются признаки отёка слизистой, что сопровождается ринореей, болью в горле и чиханием. Симптомы интоксикации практически незаметны и выражены ознобом, слабостью и ломотой в конечностях. Кожа становится бледной, слизистая носа краснеет и отекает, наблюдается гиперемия зева. На языке появляется белый налёт. Аускультативно определяется жёсткое дыхание без хрипов.
Выздоровление наступает через 5-7 суток. Только в запущенных случаях воспалительный процесс опускается на нижние отделы респираторного тракта. Это сопровождается сухим кашлем, одышкой и болью в груди. Характерная особенность – свистящие хрипы. У ослабленных пациентов и у маленьких детей наблюдается развитие бронхита или пневмонии в качестве осложнения.
Подробнее о COVID-2019 (штамм SARS-CoV-2)
Коронавирус SARS-CoV-2 представлен особыми молекулами, содержащими одну цепочку РНК, которая окружена липидно-белковой оболочкой. Снаружи патоген имеет своеобразные шипы, которые образуют подобие кроны, используемые для фиксации. Они ошибочно воспринимаются клетками за молекулы, необходимые для метаболизма. По этой причине наблюдается связь с ними, приводящая к беспрепятственному введению РНК в клетку. Новый вирус более заразен, но менее опасен.
При подозрении на заражение коронавирусом SARS-CoV-2 проводится диагностика, в которую включена:
1. Составление эпидемиологического анамнеза.
2. Проведение физикальной диагностики:
- оценка дыхательных путей;
- аускультация, перкуссия лёгких;
- пальпация лимфоузлов;
- определение размеров органов брюшины;
- измерение температуры тела.
3. Инструментальные исследования:
- электрокардиограмма сердца;
- КТ лёгких (если нет возможности в проведении рентгенографии).
4. Лабораторная диагностика:
- общая – биохимический и ОАК, пульсоксиметрия;
- специфическая – ПЦР для выявления РНК SARS-CoV-2.
Основная симптоматика: высокая температура тела, сухой кашель с выделением небольшого количества мокроты, одышка на 6-8 день, утомляемость и болезненность в мышцах, тяжесть в области грудной клетки. Среди клинических проявлений следует выделить лёгкое ОРВИ, пневмонию (с ОДН или без), ОРДС, сепсис и септический шок.
На основании представленной информации можно сделать вывод, что среди симптомов коронавируса рассматривается воспаление лимфоузлов. Но данный признак характерен не для всех пациентов.

Увеличены ли лимфоузлы при коронавирусе COVID-2019
Распространяясь через слизь по дыхательным путям коронавирус штамма SARS-CoV-2, вызывает большой выброс цитокинов (небольших пептидных информационных молекул), что сопровождается иммунным ответом организма. Но при этом количество лимфоцитов в крови резко снижается, в частности и Т-лимфоцитов.
Специалисты предполагают, что на борьбу с вирусом человеческий организм затрачивает большое количество агранулоцитов (главных клеток иммунной системы). При уменьшении их количества наблюдается снижение защитных способностей организма, что может спровоцировать обострение болезни.
Увеличенные лимфатические узлы рассматриваются в качестве симптома коронавируса. В результате воспалительного процесса возможно образование гноя. В местах поражения кожный покров становится горячим и появляется гиперемия.
При инфицировании в организме наблюдается повышенная секреция лимфоцитов. Но в случае с коронавирусом дела обстоят иначе, т. к. при проведении лабораторной диагностики количество иммунных клеток часто бывает заниженным. В основном лимфоузлы на шее при коронавирусе опухают при присоединении бактериальной инфекции на фоне снижения защитных сил организма.
В качестве дополнительного симптома коронавируса у человека следует рассматривать опухание лимфоузлов под подбородком, под челюстью, в районе ушей, с задней и передней стороны шеи и на затылке. Увеличенные железы могут достигать 7 см, поэтому становятся заметными невооружённым глазом. Консистенция и структура органа изменяется, он становится бугристым. В запущенных случаях появляются спайки с окружающими тканями.
Значительное воспаление лимфоузлов на шее при коронавирусе сопровождается выраженным дискомфортом в процесс глотания и поворота головы. Речь идёт о незначительной затруднённости или о болезненности.
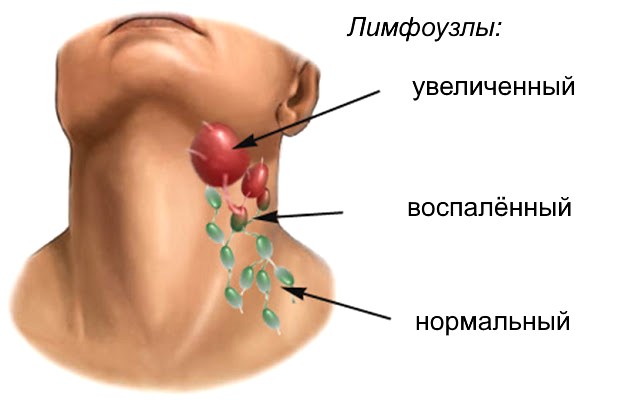
Болеть лимфоузлы на шее при коронавирусе могут как у взрослых, так и у детей. Недопустимо оставлять этот признак воспалительного процесса без внимания, необходимо обратиться к врачу. Специалист проведёт объективный осмотр, назначит лабораторные и аппаратные исследования, а также биопсию.
Что делать если воспалились лимфоузлы при коронавирусе
Лечение лимфаденита назначается в соответствии со стадией и клиническими проявлениями основного заболевания. Медикаментозная терапия необходима только при катаральной форме воспалительного процесса. При вирусном поражении назначаются антивирусные препараты, при бактериальном – антибиотики.
Для начала специалисты принимают меры для устранения первопричины воспаления лимфатических узлов – коронавируса. После того как, пациент выздоравливает, лимфоузлы, как правило, возвращаются в нормальное состояние в течение 1-2 недель. Если этого не происходит, то возникает необходимость в проведении корректирующей терапии.

На шее у ребенка появились округлые уплотнения, которые легко определяются на ощупь, а порой и заметны визуально. Родители, как водится, сразу впадают в панику, ведь всем со школьной скамьи из уроков биологии известно, что с лимфатическими узлами не шутят. Однако увеличенные шейные узелки в детском возрасте встречаются более часто, чем у взрослых, и не всегда являются поводом для родительских волнений и переживаний. Известный детский врач и автор книг для взрослых о детском здоровье Евгений Комаровский рассказывает, о чем могут говорить увеличенные узлы на шее, как к этому следует относиться заботливым и любящим родителям.

О проблеме
В медицине у этого неприятного явления есть вполне конкретное название — шейный лимфаденит. Принято считать, что лимфатические узлы увеличиваются в ответ на проникновение в лимфатическую систему болезнетворных микроорганизмов (вирусов или бактерий).
- Иногда заболевание является самостоятельным, но ему, как правило, предшествуют инфицированные раны, абсцессы, фурункулы. Такой недуг называют специфическим.
- Довольно часто шейный лимфаденит является не самостоятельным недугом, а одним из сопутствующих симптомов каких-то инфекционных и других болезней. Их перечень невероятно велик — от тонзиллита и гриппа до туберкулеза и онкологических проблем. Такой недуг носит название неспецифического.

Лимфатические узлы являются неотъемлемой частью защитной системы организма – иммунной. Нет ничего удивительного в том, что на любой патологический процесс в организме маленькие узелки реагируют в составе авангарда иммунитета - одними из первых. Особенно это относится к детям, иммунная система которых в целом не является зрелой, совершенной и крепкой. Именно по этой вполне физиологически объяснимой причине лимфаденит у малышей протекает существенно тяжелее, чем у взрослых людей.
Симптомы довольно легко распознать в домашних условиях, без какой-либо предварительной медицинской подготовки. У ребенка увеличиваются подчелюстные, шейные узлы, а также узлы, расположенные между нижней челюстью и ухом, затылочные. Увеличение может быть как значительным, так и небольшим, едва различимым на ощупь.
В некоторых случаях у ребенка поднимается температура тела, пропадает аппетит, наблюдается выраженная вялость. При пальпации он чувствует ощутимый дискомфорт (и даже боль).

Острый лимфаденит при сильно сниженном иммунитете и неправильном лечении у детей может перейти в гнойный. Хронический лимфаденит гнойным почти никогда не бывает. О хронической форме заболевания можно говорить в том случае, если у ребенка при каждом простудном заболевании увеличиваются шейные лимфатические узлы.
Часто у ребенка могут воспаляться лимфоузлы в ответ на попадание в организм особой инфекции — бартонеллы. Ее носителями являются собаки и кошки. Понятно, что бартонелла проникает в кровоток с кошачьими царапинами на коже, именно поэтому такой недуг называют болезнью кошачьих царапин.
Нередко можно заметить увеличенные лимфатические узлы у грудничка в период прорезывания зубов. Это связано с усиленной работой узелков в составе всей иммунной системы в это непростое для ребенка время.

О шейном лимфадените
С жалобами на увеличенные лимфоузлы на шее чада родители к известному педиатру обращаются часто. Прежде чем ответить на вопрос, как лечить этот неприятный недуг, Евгений Олегович советует внимательно разобраться в возможных истинных причинах увеличения узелков. Определить это не так сложно, как кажется. Все зависит от места расположения увеличенного узла:
- По словам педиатра, увеличение так называемых заглоточных узлов (находящихся на стыке нижней челюсти и края ушной раковины) чаще всего вызывается болезнетворными микробами, обитающими в глотке.
- Если воспалились лимфатические узлы под нижней челюстью, всему виной, скорее всего, инфекции рта и лица. Если воспаления в указанных местах нет, то Комаровский советует рассмотреть вариант заражения атипичными микобактериями.
- Узелки на шее (сбоку или сзади) могут говорить о наличии источника инфекции в непосредственной близости (воспаление дыхательных путей, гортани, кожные инфекции).
Увеличение затылочных узлов Комаровский считает признаком успешной работы иммунной системы в процессе борьбы организма против разных вирусных возбудителей. Если ребенок перенес ОРВИ, грипп, аденовирус, то такое увеличение нельзя считать самостоятельным недугом. В лечении такое увеличение не нуждается и обычно проходит самостоятельно, за 2-3 недели.

Наиболее частые причины возникновения шейного лимфаденита, по мнению Евгения Комаровского, кроются в многочисленных лимфотропных вирусных инфекциях, к которым относятся даже знакомые многим герпес, аденовирусная инфекция и другие.

В любом случае, говорит доктор, родителям не стоит паниковать и сразу тащить бедного ребенка по самым разным медицинским специалистам. Срочное и неотложное лечение в большинстве случаев не требуется, и часто воспаленный лимфатический узел приходит в норму самостоятельно, без каких-либо усилий со стороны врачей, мамы, папы и бабушек. Не стоит сразу идти в аптеку за антибиотиками. А вот посетить педиатра и получить направление на анализы нужно непременно.
Лечение по Комаровскому
Перед назначением лечения Евгений Олегович рекомендует родителям найти возможность сделать обследование в хорошей вирусологической лаборатории. Именно ее специалисты и современное высокоточное лабораторное оборудование помогут наиболее точно установить, каким именно вирусом вызвано увеличение лимфатических узлов.
В большинстве случаев оказывается достаточно обычного клинического анализа крови, в котором определяется лейкоцитарная формула.
Если лимфаденит рецидивирующий и возвращается снова и снова, то Комаровский считает достаточным делать такой анализ крови 2-3 раза в год. Этого, по его словам, вполне хватит для контроля над ситуацией.
Если подтверждается вирусная этиология шейного лимфаденита, лечение не имеет смысла вообще, подчеркивает Евгений Комаровский. Недуг пройдет самостоятельно - по мере того, как иммунитет полностью справится с чужеродным агентом. Если бакпосев дает положительный результат на стафилококк или стрептококк, то доктор обязательно назначает антибиотикотерапию.

Советы
В 90% случаев увеличенные шейные лимфузлы беспокоят не самого ребенка, а его чрезмерно заботливых и переживающих родителей. В большинстве случаев, говорит Евгений Комаровский, ребенка лучше оставить в покое (особенно в том случае, если педиатров ничего не настораживает, а анализы крови чада находятся в пределах нормы).

Если воспаленный лимфатический узел покраснел, это может говорить о нагноении. В этом случае повышается температура, состояние малыша существенно ухудшается. Такой недуг чреват прорывом гнойного содержимого во внутренние ткани. Комаровский при первых признаках покраснения советует незамедлительно обратиться к детскому хирургу, потому что лечить гнойный лимфаденит часто приходится хирургическим путем.
Почему увеличиваются лимфоузлы, что такое воспаленные лимфоузлы, серьезно ли это и что с этим делать - расскажет доктор Комаровский в видео ниже.
- Лимфаденит
- На шее
- Доктор Комаровский
- На затылке
- Психосоматика
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Скорее всего, с вами всё в порядке. Но на всякий случай проверьте, нет ли опасных симптомов.
Что такое лимфоузлы
Лимфоузлы или лимфатические железы — это небольшие образования Swollen lymph nodes на шее, под мышками, в паху и других областях, расположенных рядом с жизненно важными органами. Основная задача лимфоузлов — фильтровать лимфу и помогать организму бороться с инфекциями.
Что такое лимфа, в общих чертах знает каждый. Её ещё называют сукровицей: это та самая бесцветная жидкость, которая выступает на ранке, если слегка повредить кожу. Но лимфы в организме гораздо больше, чем может показаться. Она омывает клетки всех органов и тканей, заполняет межклеточные промежутки, считается особым видом соединительной ткани и одним из важнейших элементов иммунитета.
Именно лимфа вымывает из организма отмершие клетки, продукты распада, вирусы, бактерии.
Основу лимфы составляют лимфоциты — главные клетки иммунной системы, способные распознавать возбудителей заболеваний. Протекая через лимфоузлы, лимфа фильтруется: вирусы и бактерии задерживаются в них и уничтожаются.
В общем, увеличившиеся лимфоузлы — признак того, что где-то рядом развивается воспалительный процесс.
Почему воспаляются лимфоузлы на шее
Вот список наиболее вероятных причин:
- Заболевания дыхательных путей — та же ОРВИ.
- Проблемы в ротовой полости или носоглотке. Например, кариес, пульпит, воспаления в пазухах носа.
- Инфекции общего характера — ветрянка, корь, цитомегаловирус.
- Кожные инфекции — к примеру, воспаление, возникшее из-за неудачной попытки выдавить прыщ.
- Отиты.
Однако встречаются и более неприятные причины воспаления лимфоузлов.
Когда с увеличенными лимфоузлами надо обращаться к врачу
Чаще всего увеличенные лимфоузлы — это не самостоятельная болезнь, а лишь симптом. Поэтому обычно они сопровождаются другими признаками инфекции:
- общим недомоганием и слабостью;
- повышением температуры;
- головной болью;
- болью в горле, ушах или ротовой полости;
- насморком, заложенностью носа.
Есть такое? Значит, не переживайте и со всем букетом симптомов отправляйтесь к терапевту. Врач поможет вам быстро вылечить простуду, отит или отправит к тому же стоматологу — если решит, что причиной неприятностей может быть кариес. Как только вы справитесь с основным заболеванием, лимфоузлы тоже сдуются и перестанут доставлять беспокойство.
Куда хуже, если лимфоузлы на шее воспалились, а признаков ОРВИ или иных инфекций у вас нет. В этом случае речь может идти о системном воспалении — аутоиммунных заболеваниях, онкологических процессах, ВИЧ-инфекции.
Когда обращаться к врачу немедленно
Вот список симптомов, при любом из которых к терапевту надо не просто идти, а бежать:
- Кожа над увеличенным лимфоузлом покраснела и стала горячей — это говорит о начале гнойного процесса.
- Лимфоузлы на шее увеличились без видимой причины.
- Лимфатические железы воспалились не только на шее, но и в других местах. Например, под мышками, в паху, на локтевых сгибах.
- Узлы не двигаются, когда вы пытаетесь их прижать.
- Увеличение лимфоузлов сопровождается повышенным потоотделением, постоянной лихорадкой (без других симптомов инфекционных заболеваний), необъяснимой потерей веса.
- Вам стало трудно глотать или дышать.
- Лимфоузлы не возвращаются к нормальным размерам две недели и более.
Врач либо отправит вас к хирургу, чтобы вскрыть гнойник, либо предложит сдать анализ крови, пройти рентген или взять кусочек воспалённого лимфоузла для микроскопического исследования (эта процедура называется биопсией). В зависимости от результатов тестов вам назначат подходящее лечение.
Как облегчить состояние прямо сейчас
Смочите тряпочку в тёплой воде, как следует отожмите и приложите её к шее.
Внимание: этот способ не подходит в том случае, если вы наблюдаете симптомы гнойного процесса — покраснение кожи над лимфоузлом, повышение её температуры. При таких симптомах необходимо как можно быстрее попасть к врачу.
Лучше всего подойдут средства на основе парацетамола. А вот аспирин и ибупрофен в некоторых случаях могут навредить.
Так, с аспирином следует быть осторожными детям, подросткам, а также людям, имеющим проблемы со свёртываемостью крови. Кроме того, оба препарата противопоказаны при ветрянке. Поэтому лучше проконсультируйтесь с терапевтом.
Если есть возможность, возьмите больничный или отгул на пару дней. Отдых необходим организму, чтобы быстрее справиться с болезнью.
Медицинский блог по педиатрии


Аденовирусная инфекция – относится к группе острых респираторных вирусных инфекций (ОРВИ). Вызывается аденовирусами. Характеризуется поражением дыхательных путей, конъюнктивы, лимфоидной ткани, умеренной интоксикацией.
Этиология
Аденовирусы впервые выделено вирусологами – W.Rowe, R.Huebner и др. Вскоре было доказано, что аденовирусы поражают у человека верхние дыхательные пути и конъюнктиву(Werner J.; Hilleman H., 1954).
Вирусные частицы содержат ДНК, их диаметр 70 — 90 нµ, стойкие в окружающей среде. Вирион содержит 3 антигена: А – группоспецифический, В – антиген отвечающий за токсические свойства вируса и С – видоспецифический антиген.
Аденовирусы хорошо размножаются. Уже через 12 часов появляются первые признаки поражения клетки (сначала поражается ядро клетки). Вирусы обладают гемагглютинативной активностью.
Эпидемиология
Источником инфекции являются больные, как с явной, так и с инаппаратной формами болезни, а также здоровые носители.
Наиболее опасны больные в острый период заболевания. В этот период аденовирусы в большой концентрации определяются в смывах с носоглотки и конъюнктивы. Больные опасны на протяжении первых 2 недель болезни, изредка выделение вируса длится до 3 — 4 недель.
Механизм передачи инфекции воздушно-капельный, но возможен и алиментарный – по типу кишечной инфекции. Дети первых месяцев жизни малочувствительны к аденовирусной инфекции (за счет пассивного трансплацентарного иммунитета).
После 6 мес. практически все дети восприимчивы к аденовирусам. Вследствие повторных заболеваний дети получают активный иммунитет и уже с 5-ти лет заболеваемость на аденовирусную инфекцию резко снижается.
Заболевание встречается повсеместно в виде вспышек с локальным характером в детских организованных коллективах. Наибольшая заболеваемость на аденовирусную инфекцию регистрируется в холодное время года.
Летом отмечается спорадическая заболеваемость, но не исключена возможность локальных вспышек. Заболеваемость не вызывается серотипами 1, 2, 3, 4, 7а, 14 и 21.
Клиника
Инкубационный период 2 — 12 суток. Заболевание начинается остро, однако различные симптомы проявляются неодновременно, а последовательно. Первые признаки болезни — катаральные явления и повышение температуры тела, которая повышается постепенно, достигая максимума (38-39 0 С, реже 40 0 С) на 2-3 день. Симптомы интоксикации выражены умерено. Ухудшается аппетит, незначительная вялость, возможна головная боль, редко мышечная и суставная боль, у некоторых больных появляется рвота и тошнота.
С первого дня заболевания серозные выделения с носа, которые вскоре становятся слизисто-гнойными. Носовое дыхание затруднено. Слизистая носа гиперемирована. Заметны характерные изменения в ротоглотке. Наблюдается отечность и гиперемия передних дужек и небных миндалин. Поражается задняя стенка глотки, где развивается гранулезный фарингит, при котором задняя стенка отечна и гиперемирована с гиперплазированными яркими фолликулами. В случае ярко выраженной экссудации на гиперплазированных фолликулах видно нежные беловатые наслоения и густая слизь.
Часто аденовирусная инфекция сопровождается кашлем, который с первых дней становится влажным. У детей раннего возраста кашель бывает сильным, в легких сухие и влажные хрипы, которые возникают в связи с выраженной экссудацией.
Наиболее характерным является поражение слизистых глаз. Конъюнктивит может быть катаральным, фолликулярным, пленчатым. Поражение конъюнктивы возникает с 1-го дня заболевания или на 3 – 5 день. Обычно вначале поражается один глаз, следующего дня в процесс вовлекается конъюнктива 2-го глаза.
Кожа век незначительно отечна, гиперемирована. Конъюнктива сильно гиперемирована, зернистая, отечна. Иногда на конъюнктиве видно достаточно плотную серовато-белую пленку. Появление пленочного конъюнктивита позволяет клинически диагностировать аденовирусную инфекцию.
При аденовирусной инфекции часто обнаруживают незначительное увеличение лимфоузлов. Реже отмечается увеличение печени и селезенки.
У детей раннего возраста возможны кишечные расстройства в виде частых жидких выделений без патологических изменений. В анализе крови лейкоциты обычно в норме, только в первые дни болезни возможный небольшой лейкоцитоз с нейтрофилезом. Характерна лимфопения, РОЭ незначительно увеличено.
Классификация
При аденовирусной инфекции принято выделять главный клинический синдром:
- Фаринго- конъюнктивальная лихорадка;
- Катар верхних дыхательных путей;
- Конъюнктивит, кератоконъюнктивит;
- Тонзилофарингит;
- Диарея;
- Мезентериальный лимфаденит.
Фаринго- конъюнктивальная лихорадка – наиболее типичный вариант аденовирусной инфекции. Характеризируется выраженным катаром верхних дыхательных путей, длительной лихорадкой, гранулезным фарингитом, поражением слизистой глаз, выраженным воспалением миндалин, увеличением шейных узлов иногда селезенки и печени. Течение бывает длительное. Температурная реакция с небольшими колебаниями, длится 1 – 2 недели.
Изменения в ротоглотке, как проявление тонзиллофарингита встречается при всех формах аденовирусной инфекции. Однако в некоторых больных эти изменения сильно выражены и доминируют. Дети жалуются на боли в горле. На миндалинах образуются наслоения, увеличиваются региональные лимфатические узлы.
Есть две причины данных осложнений: они возникают как осложнения вследствие выраженной экссудации, так и вследствие активации бактериальной инфекции. Ангина при этом вирусно-бактериальной природы.
Мезентериальный лимфаденит (мезаденит) – частое проявление аденовирусной инфекции. Характеризируется приступообразными болями в области пупка или подвздошной области справа, рвота, лихорадка. Могут быть симптомы раздражения брюшины. Количество лейкоцитов в норме. В случаи хирургического вмешательства обнаруживают отечные, гиперемированные, увеличенные лимфоузлы.
Катар верхних дыхательных путей – наиболее частый клинический синдром при этом заболевании. Проявляется лихорадкой, которая длится 3-4 сутки, умеренными симптомами интоксикации и выраженными катаральными явлениями в виде ринита, трахеобронхита, бронхита (с обструктивным синдромом). Характерен катаральный фарингит. Увеличиваются шейные лимфоузлы.
Диарея возникает обычно у детей до 1-го года жизни. Характеризируется частыми испражнениями – до 4-5 раз в сутки, В каловых массах могут быть примеси слизи, но без крови. Через 3-4 сутки, когда происходит спад катаральных явлений, стул нормализуется.
Кератоконъюнктивит – относительно редкая форма заболевания. Характеризуется острым началом, высокой температурой, головной болью, болью в глазах, конъюнктивитом, к которому на 2-й неделе болезни присоединяется помутнение роговицы сначала в виде мелких пятен, которые быстро сливаются.
Течение длительное, но доброкачественное. На 3-4 неделе наступает полное выздоровление. Возможный серозный менингит аденовирусной этиологии.
Клинические варианты аденовирусной инфекции:
- Легкая форма.
Температура не выше 38,5 0 С, клинические проявления выражены слабо. - Среднетяжелая форма.
Температура повышается до 39,5-40 0 С, выражена интоксикация. - Тяжелая форма.
Наблюдается редко. Сопровождается гипертермией, кератоконъюнктивитом, пневмонией с дыхательной недостаточностью.
Течение аденовирусной инфекции может быть длительным, температура нормализуется через 5-7 дней, иногда через 2-3 недели. Возможна волнообразная температурная кривая. Ринит может длиться 1-4 недели. Катаральный конъюнктивита – 7 дней, пленчатый конъюнктивит – 2 недели. Симптомы катара могут сохраняться 2-4 недели.
Осложнения, как правило, обусловлены вторичной инфекцией. Возможны — средний отит, синусит, серозно-десквамативная пневмония (чаще у детей раннего возраста).
Прогноз.
При неосложненном течении аденовирусной инфекции прогноз благоприятный. Летальный исход может наступить у детей раннего возраста в случае возникновения тяжелых бронхо-легочных осложнений.
Новорожденные редко болеют аденовирусной инфекцией в связи с наличием пассивного иммунитета, полученного трансплацентарно от матери. При отсутствии иммунитета у матери новорожденные чувствительны к аденовирусам с первых дней жизни.
Особенности у новорожденных: интоксикация отсутствуют, температура субфебрильная, редко бывает конъюнктивит, катаральные явления проявляются заложенностью носа, слабым кашлем. В связи с затрудненным носовым дыханием ребенок может быть беспокойным, отказаться от груди.
У детей до года: часто возникают расстройства стула, увеличиваются лимфоузлы, бронхиты с обструктивным синдромом, пневмонии.
Несмотря на стертую клиническую симптоматику течение аденовирусной инфекции у детей 1-го года тяжелое, нередко с летальным исходом.
Врожденную аденовирусную инфекцию чаще вызывают вирусы типа 3 и 7. Течение врожденной инфекции может быть по типу катара верхних дыхательных путей, пневмонии. Клиника проявляется с 1-го дня жизни: температура нормальная или субфебрильная, заложенность носа, кашель. Если заболевание развивается как врожденная пневмония, с 1-го дня обнаруживаются одышка, цианоз, бледность кожи. В легких перкуторно звук с коробочным оттенком, мелкопузырчатые или крепитирующие хрипы в проекции очага поражения.
Врожденный катар верхних дыхательных путей аденовирусной этиологии характеризируется торпидным течением. Заболевание начинается с катаральных явлений сразу после рождения ребенка при нормальной или субфебрильной температуре тела. Катаральные явления длятся долго. Присоединение бактериальной инфекции сопровождается появлением очаговой пневмонии, отита.
Внутриутробная аденовирусная инфекция может напоминать генерализованный процесс с воспалением сразу несколько органов: легких, трахеи, мозга. Прогноз в большинстве случаев благоприятный. Диагноз устанавливается на основании типичного заболевания матери, непосредственно перед родами и рождением ребенка с признаками респираторного заболевания.
Для лабораторной диагностики используют выделение вируса с пуповинной крови, носоглоточных смывов. Серологическая диагностика не информативна. Диагноз можно подтвердить выявлением аденовируса в клетках цилиндрического эпителия, взятого с нижней носовой раковины или носоглоточного смыва методом иммунофлюоресценции.
Диагностика
Аденовирусную инфекцию диагностируют на основании лихорадки, катара верхних дыхательных путей, гиперплазии лимфоидной ткани ротоглотки, увеличение шейных лимфоузлов, характерных поражений слизистых оболочек глаз (пленчатый конъюнктивит), постепенное развитие клинических симптомов, вследствие чего лихорадочный период может длиться до 7-14 дней. С целью экспресс диагностики используют метод флуоресцентных антител, что позволяет выявить специфический аденовирусный антиген в эпителиальных клетках дыхательных путей больного ребенка.
Серологическая диагностика – это реакции РСК, РТГА с нарастанием титра антител к аденовирусу в 4 раза и больше в парных сыворотках, что подтверждает этиологию заболевания. Выделение аденовирусов проводят с носоглоточных смывов, фекалий и крови больного.
Лечение
Лечение проводится в домашних условиях. Госпитализации подлежат дети раннего возраста с тяжелой формой аденовирусной инфекции и осложнениями.
Назначается постельный режим, полноценное питание. Применяют симптоматичные средства, десенсибилизирующие препараты, поливитамины. Рекомендуется закапывание в нос 0,05% раствор дезоксирибонуклеазы по 3-4 капли каждые 3 часа на протяжении 2-3 дней. Закапывание интерферона в носовую полость малоэффективно.
Антибиотики показаны только при наличии бактериальных осложнений: пневмония, синусит, отит и т.д. Посиндромная терапия такая, как и при гриппе. Специфическую профилактику не разработано. Используют раннюю изоляцию больного, проветривание, влажную уборку с применением слабых растворов хлора, кипячения посуды, белья и одежды.
Литература: Инфекционные заболевания у детей. А.М.Михайлова, Л.О. Тришкова С.О.Крамарев Киев 2000 год.
Читайте также:


