Журнал пульмонология и туберкулез
Аннотация научной статьи по клинической медицине, автор научной работы — Поваляева Людмила Викторовна, Вдоушкина Елизавета Сергеевна, Калинкин Андрей Викторович, Бородулин Борис Евгеньевич, Скопцова Наталья Викторовна
Похожие темы научных работ по клинической медицине , автор научной работы — Поваляева Людмила Викторовна, Вдоушкина Елизавета Сергеевна, Калинкин Андрей Викторович, Бородулин Борис Евгеньевич, Скопцова Наталья Викторовна
HIV INFECTION AND TUBERCULOSIS IN THE PULMONARY HOSPITAL
The article assesses the situation of HIV infection and tuberculosis among patients in the pulmonary hospital. The increase in the number of patients with HIV infection among patients of the pulmonary department over 10 years was stated more than 10 times.
(ГШ1 - ТУБЕРКУЛЕЗ И БОЛЕЗНИ ЛЕГКИХ
вич-инфекция и туберкулез
в пульмонологическом стационаре
Л. В. Поваляева, Д. А. Кудлай, Е. С. Вдоушкина, А. В. Калинкин, Б. Е. Бородулин, Н. В. Скопцова
Аннотация. В статье проведена оценка ситуации по заболеваниям ВИЧ-инфекцией и туберкулезом среди пациентов пульмонологического стационара. Констатировано увеличение количества больных ВИЧ-инфекцией среди пациентов пульмонологического отделения за 10 лет более чем в 10 раз. Туберкулез диагностируется почти у каждого пятого пациента
Ключевые слова: ВИЧ-инфекция, туберкулез легких, бактериоскопия, внебольничная пневмония.
HIV INFECTION AND TUBERCULOSIS IN THE PULMONARY HOSPITAL
L. V. Povalyaeva, D. A. Kudlay, E. S. Vdoushkina, A. V. Kalinkin, B. E. Borodulin, N. V. Skoptsova
Annotation. The article assesses the situation of HIV infection and tuberculosis among patients in the pulmonary hospital. The increase in the number of patients with HIV infection among patients of the pulmonary department over 10 years was stated more than
Keywords: HIV infection, pulmonary tuberculosis, bacterioscopy, community-acquired pneumonia.
Проблема ВИЧ-инфекции для России является такой же острой, как и для других стран мирового сообщества. Количество новых случаев ВИЧ-инфекции и количество людей, живущих с ВИЧ, продолжает неуклонно расти [1]. Эпидемиологическая ситуация по ВИЧ-инфекции и туберкулезу на территории Самарской области оценивается как неблагополучная, увеличивается количество больных ВИЧ и внебольничной пневмонией [2]. Несмотря на возрастающий охват людей, живущих с ВИЧ, диспансерным наблюдением и лечением, наряду с увеличением их общего числа все большими темпами нарастает количество больных ВИЧ-инфекцией, страдающих заболеваниями легких и, прежде всего, туберкулезом [3, 4]. В структуре больных туберкулезом больные ВИЧ-инфекцией составляли в 2018 году 37% [5]. За последние 10 лет отмечается постоянное увеличение количества ВИЧ-инфицированных среди пациентов пульмонологических отделений [6]. Респираторный тракт при ВИЧ-инфекции является одной из главных мишеней для разнообразных инфекций и опухолей [7]. На поздних стадиях на передний план выходят оппортунистические инфекции, туберкулез, внебольничные пневмонии и септические состояния. Основной проблемой в пульмонологическом отделении является диагностика туберкулеза легких, которая затруднена при наличии сопутствующей ВИЧ-инфекции и стимулирует поиск новых, в том числе иммунологических, методов диагностики [8, 9, 10]. По мнению ряда авторов, выявление туберкулеза среди лиц, живущих с ВИЧ-инфекцией, более эффективно с применением иммунологических тестов in vitro (TB.SPOT), чем in vivo [11, 12].
Цель: оценить ситуацию по заболеваниям ВИЧ-инфекцией и туберкулезом среди пациентов пульмонологического стационара.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Нами был проведен анализ историй болезни пациентов, прошедших стационарное лечение в 2018 году на базе пульмонологического отделения
ГБУЗ ГБ №4 г. Самары. Всем пациентам проводилось стандартное клинико-рентгенологическое обследование. ВИЧ-инфекция подтверждалась обнаружением специфических антител к ВИЧ методами ИФА и иммунного блоттинга к белкам ВИЧ 1 типа. Наличие микобак-терий туберкулеза в мокроте определялось методами микроскопии мазка по Цилю — Нильсену. При представлении полученных результатов использовались стандартные подходы [13].
• инфильтративный (45,5%, п=10);
• диссеминированный (22,7%, п=5);
• милиарный (9,1%, п=2);
• у 5 пациентов был выявлен плеврит (22,7%).
Микобактерии туберкулеза были выявлены методом бактериоскопии у трех пациентов — они были переведены в специализированный противотуберкулезный стационар; 19 пациентов после выписки направлены на дальнейшее дообследование и лечение в противотуберкулезный диспансер (ПТД) по месту жительства.
Среди пациентов, больных ВИЧ-инфекцией (п=88), преобладали мужчины (71,6%, п=63) в возрасте от 20 до 45 лет. ВИЧ-инфекция была диагностирована
ТУБЕРКУЛЕЗ И БОЛЕЗНИ ЛЕГКИХ
впервые во время лечения в отделении пульмонологии в 18,2% (п=16), в анамнезе от 1 до 3 лет - 6,8% (п=6), от 4 до 5 лет - 12,5% (п=11), от 6 до 9 лет - 25% (п=22), от 10 до 14 лет — 37,5% (п=33). Имели вирусные гепатиты 42% (п=37) пациентов, в том числе 18,9% (п=7) — сочетанные вирусные гепатиты В и С, 35,1% (п=13) — гепатит В, 45,9% (п=17) — гепатит С. Доля наркоманов составила 54,5% (п=48). Среди больных с вирусными гепатитами 86,5% (п=32) употребляли парентеральные наркотики. Доля лиц, злоупотребляющих алкоголем, составила 26,1% (п=23). По абсолютному числу С04-лимфоцитов у пациентов, среди которых удалось получить данные (п=67), с количеством более 500 кл/мкл было 17,9% (п=12), 350—500 кл/мкл — 7,5% (п=5), менее 350 кл/мкл — 29,9% (п=20), менее 200 кл/мкл — 44,8% (п=30) пациентов. Высокоактивную антиретровирусную терапию (ВААРТ) принимали только 5,3% (п=5) пациентов.
При изучении данных по заболеваниям легких у больных ВИЧ-инфекцией отмечено, что среди выявленных больных с туберкулезом было 19 больных ВИЧ-инфекцией. При этом микобактерии среди них были обнаружены только в одном случае. Результаты иммунодиагностики с аллергеном туберкулезным рекомби-нантным (Диаскинтест) чаще были отрицательными у лиц с уровнем 004 клеток менее 350 кл/мкл.
Наличие положительного результата с препаратом Ди-аскинтест позволило своевременно перевести больных в противотуберкулезный диспансер.
Отмечено, что пациенты с пневмонией часто госпитализируются по скорой помощи: из 88 пациентов, больных ВИЧ-инфекцией, нуждались в лечении в отделении реанимации и интенсивной терапии 31,8% (п=28) пациентов. Среди больных пневмонией и ВИЧ-инфекцией 61% (п=17)
поступили в состоянии средней тяжести, остальные 39% (п=11) — в тяжелом состоянии; умерло из них 17,8% (п=5) (в стационаре они провели от 1 до 3 койко-дней), один из умерших пациентов был с милиарным туберкулезом.
Среди пациентов пульмонологического отделения количество больных ВИЧ-инфекцией за 10 лет увеличилось более чем в 10 раз. В 2018 году ВИЧ-инфекция в пульмонологическом отделении впервые выявлена в 18% случаев. Пациенты с ВИЧ-инфекцией нередко имеют клиническую симптоматику, социальную дезадаптацию, серьезные психологические проблемы вследствие длительного употребления наркотических психоактивных веществ или алкоголя. Среди пациентов с установленным ранее ВИЧ-статусом ВААРТ принимали лишь 5%. Среди поражений легких преобладают пневмонии среднетяжелого и тяжелого течения. В 44,8% по абсолютному числу С04-лимфоцитов преобладали пациенты с количеством менее 200 кл/мкл. Отмечается высокая необходимость в лечении в отделениях реанимации и интенсивной терапии.
Для иммунодиагностики у лиц с уровнем 004 клеток менее 350 кл/мкл целесообразно использовать лабораторные тесты (Твро1ТБ), доказавшие свои преимущества у этой группы пациентов.
1. Покровский В. В., Ладная Н. Н., Соколова Е. В. ВИЧ-инфекция и туберкулез в России: оба хуже // Туберкулез и болезни легких. — 2014. — №6. — С. 3—8.
2. Бородулина Е. А., Вдоушкина Е. С., Бородулин Б. Е. и др. Социальный портрет больных ВИЧ-инфекцией и тяжелой внебольничной пневмонией // Инфекционные болезни. — 2018. — Т. 16. — №3. — С. 20—25.
3. Фазылов В. Х., Манапова Э. Р., Гольц М. Л. Опыт клинической диагностики ВИЧ-инфекции в условиях профильного стационара // Казанский медицинский журнал. — 2013. — Т. 94. — №1. — С. 30—34.
4. Вдоушкина Е. С., Бородулина Е. А., Калинкин А. В., Рогожкин П. В. Туберкулез у больных ВИЧ-инфекцией в регионе с высоким распространением ВИЧ // Туберкулез и болезни легких. — 2018. — Т. 96. — №12. — С. 64—65.
5. Фатенков О. В., Бородулина Е. А., Рубаненко О. А. и др. Диагностика туберкулеза легких в условиях пульмонологического отделения стационара // Пульмонология. — 2018. — Т. 28. — №6. — С. 762—766.
6. Бородулина Е. А., Бородулин Б. Е., Поваляева Л. В. и др. Предикторы летальности от внебольничной пневмонии в современных условиях работы пульмонологического центра // Вестник современной клинической медицины. — 2015. — Т. 8. — №4. — С. 19—22.
7. Поваляева Л. В., Бородулин Б. Е., Бородулина Е. А. и др. Факторы риска смерти пациентов с внебольничной пневмонией в современных условиях // Казанский медицинский журнал. — 2012. — Т. 93. — №5. — С. 816—820.
8. Слогоцкая Л. В., Литвинов В. И., Сельцовский П. П. и др. Применение кожной пробы с аллергеном туберкулезным рекомбинантным (Диаскинтест®) для диагностики туберкулезной инфекции у больных с ВИЧ-инфекцией // Пульмонология. — 2011. — №1. — С. 60—64.
9. Slogotskaya L.V., Bogorodskaya Е., Ivanova D. et al. Sensitivity and specificity of new skin test with recombinant protein CFP10-ESAT6 in patients with tuberculosis and individuals with non-tuberculosis diseases // European Respiratory Journal. — 2013. — V. 42. — №S57. — P. 1995.
10. Слогоцкая Л. В., Богородская Е. М., Сенчихина О. Ю. и др. Формирование групп риска заболевания туберкулезом при различных иммунологических методах обследования детского населения // Российский педиатрический журнал. — 2017. — Т. 20. — №4. — С. 207—213.
11. Манина В.В., Афонин Д.Н., Пантелеев А.М. Информативность комплекса ранней диагностки туберкулеза у лиц, живущих с ВИЧ-инфекцией с применением иммунологических методов нового поколения // Фтизиатрия и пульмонология. - 2017. - №2. - С. 88-111.
12. Сапожникова Н. В., Истомина Е. В., Старшинова А. А. и др. Выявление латентной туберкулезной инфекции среди групп риска по развитию туберкулеза // Туберкулез и болезни легких. — 2015. — №7. — С. 123.
13. Мамаев А. Н., Кудлай Д. А. Визуализация данных в презентациях, отчетах и исследованиях. — М.: Практическая медицина, 2011. — 39 с.
Поваляева Людмила Викторовна - кандидат медицинских наук, доцент, e-mail: povalyaevalv8@rambler.ru.
Вдоушкина Елизавета Сергеевна - кандидат медицинских наук, ассистент.
Калинкин Андрей Викторович - кандидат медицинских наук, ассистент.
Бородулин Борис Евгеньевич - доктор медицинских наук, профессор.

Туберкулёз остается главной глобальной проблемой здравоохранения, касающейся 8,8 миллиона человек каждый год, являясь важной причиной заболеваемости и смертности во всём мире [9].
В России ежегодно выявляется около 100 тысяч человек, впервые заболевших активной формой туберкулёза, ещё столько же страдают хроническими формами туберкулёза. Несмотря на стабилизацию и некоторое снижение основных показателей распространения туберкулёза, ежегодно отмечается увеличение количества больных, выделяющих микобактерии туберкулёза (МБТ), устойчивые к противотуберкулёзным препаратам. Такая ситуация обусловлена рядом политических и экономических преобразований, прошедших в России в девяностых годах [22]. Основные причины, вызвавшие ухудшение эпидемиологической обстановки по туберкулёзу в нашей стране: низкий социально-экономический уровень жизни большинства слоёв населения, большой объём миграционных процессов, рост численности социально-дезадаптированных групп населения [15]. Также сохраняется большой резервуар инфекции в учреждениях пенитенциарной системы. Все эти факты сыграли определенную роль в увеличении напряженности эпидемической ситуации по туберкулёзу [18, 24].
Известно, что специфический процесс чаще развивается на фоне других патологических состояний, которые также могут способствовать развитию туберкулёза [28]. Наряду с высокими показателями заболеваемости туберкулёзом, в последние годы увеличивается число больных с сопутствующими неспецифическими заболеваниями органов дыхания.
По данным ряда исследований, распространенность ХОБЛ в мире у людей старше 40 лет составляет 10,1 % (11,8 % у мужчин и 8,5 % у женщин) [42]. ХОБЛ рассматривается как заболевание, которое можно предотвратить и лечить, характеризующееся персистирующим ограничением скорости воздушного потока, которое обычно прогрессирует и связано с повышенным хроническим воспалительным ответом лёгких на действие патогенных частиц или газов; у ряда пациентов обострения и сопутствующие заболевания могут влиять на общую тяжесть ХОБЛ [11]. Ведущим фактором риска при возникновении ХОБЛ является табакокурение, социально-экономический статус, профессия, загрязнения окружающей среды, бронхолёгочная патология. Но по общепризнанному мнению главным этиологическим фактором в развитии ХОБЛ является в 70-80 % случаев курение. В патогенезе ХОБЛ большое значение имеет угнетение клеточного и гуморального иммунитета, что приводит к нарушениям мукоцилиарного клиренса, а в дальнейшем - к нарушению дренажной функции бронхиального дерева. Это приводит к ещё большему снижению местной иммунологической защиты с высоким риском развития обострения и присоединением инфицирования с развитием бронхолёгочного воспаления [7, 16, 45, 47]. Частое развитие обострений у больных ХОБЛ приводит к быстрому прогрессированию заболевания и к декомпенсации сопутствующих хронических заболеваний [2, 29, 43, 45].
В последнее время ХОБЛ рассматривается как заболевание, для которого характерны системные проявления: сердечно-сосудистые заболевания, остеопороз, поражение желудочно-кишечного тракта [4, 10, 21]. Установлено, что у больных с дисфункцией ЖКТ обострение ХОБЛ протекает с более выраженными нарушениями бронхиальной проходимости, высокой активностью воспалительного процесса [5]. Наличие хронической венозной недостаточности также является фактором, усугубляющим течение и прогрессирование ХОБЛ [17].
Наличие других заболеваний бронхо-легочной системы может способствовать возникновению и прогрессированию ХОБЛ [48, 50]. Отмечено увеличение распространенности неспецифических заболеваний легких среди больных туберкулёзом [12, 44].
При развитии инфекции на фоне имеющихся заболеваний и, наоборот, при развитии сочетанной патологии на фоне туберкулёза отмечается взаимное утяжеление их течения: с одной стороны, возникают хронические распространенные формы туберкулёза, с другой, наблюдается более тяжелое течение сопутствующих заболеваний. В сочетании с туберкулёзом органов дыхания, ХОБЛ поддерживает патологический процесс, замедляя репарацию, осложняя течение туберкулёза, и приводит к неблагоприятному исходу развития [19, 25, 26, 36]. Туберкулёзный процесс у таких больных ХОБЛ характеризуется более тяжелыми формами с большей частотой образования полостей распада, бактериовыделением в мокроте, наличием осложнений, замедленной динамикой [39].
Бронхообструктивный синдром встречается при всех формах туберкулёза легких. Существует 3 формы его сочетания с туберкулёзом органов дыхания [8]:
1) паратуберкулёзный - предшествующий туберкулёзу легких ХОБЛ, диагностируемый в 21 % случаев; 2) метатуберкулёзный, развивающийся при длительном хроническом течении туберкулёза органов дыхания в 76 % случаев; 3) посттуберкулёзный, возникающий после перенесенного туберкулёза на фоне остаточных посттуберкулёзных изменений.
При очаговом туберкулёзе бронхиальная обструкция встречается в 52,7 %, инфильтративном - в 56,6 %, фиброзно-кавернозном - в 76,9 %, при диссеминированном - в 88,2 % [35]. Установлено, что при инфильтративном туберкулёзе в сочетании с бронхообструктивным синдромом бактериовыделение продолжается на 1,5-2 месяца больше, чем у больных без сопутствующей бронхиальной обструкции [34].
По данным А.А. Баранчуковой, Е.Ю. Пушкаревой [3] ХОБЛ метатуберкулёзного происхождения в структуре хронических обструктивных болезней органов дыхания у обследованных больных туберкулёзом составил 74,3 % и в структуре хронических неспецифических заболеваний легких метатуберкулёзного происхождения - 51 %. У больных с посттуберкулёзными изменениями при исследовании толерантности к физической нагрузке выявлено снижение ФВД в 58 % и наличие бронхообструктивных нарушений у 44 % больных [32].
Вопросы лечения ХОБЛ в сочетании с туберкулёзом легких остаются актуальными, современные высокоэффективные бронхорасширяющие препараты, как тиотропиум, у больных туберкулёзом практически не используются [24, 25].
Проблема лечения туберкулёза является одной из самых значимых проблем, что, по мнению большинства специалистов, связано с лекарственной устойчивостью МБТ. Это существенно снижает эффективность химиотерапии и в свою очередь ведёт к накоплению контингентов больных лекарственно-устойчивым туберкулёзом лёгких и создаёт условия для формирования нового резервуара инфекции [14, 20].
Цель фармакотерапии ХОБЛ - уменьшение выраженности симптомов, снижение частоты и тяжести обострений, улучшение состояния здоровья и переносимости физической нагрузки (GOLD, 2011). Характер терапии зависит от фазы процесса, к базисной терапии как в фазе ремиссии, так и в фазе обострения относится применение ингаляционных препаратов с эффектом бронходилятации, предпочтительнее использовать длительно действующие лекарственные формы β2-агонистов и антихолинэргических препаратов. Определение степени тяжести ХОБЛ, частоты обострений, выраженности симптомов заболевания является определяющим для выбора оптимального лечения и приводит к уменьшению частоты и длительности обострений в год и оказывает положительное влияние на качество жизни [2, 3, 27].
При лёгкой степени тяжести ХОБЛ в фазе ремиссии ингаляционные антихолинэргические препараты - ипратропиум бромид или β2-агонисты (сальтутамол, фенотерол) назначаются по потребности при появлении у больного одного из легочных симптомов [1, 41]. При среднетяжёлом, тяжёлом и крайне тяжёлом течении ХОБЛ необходимо лечение бронхолитиками пролонгированного действия, назначение ингаляционных глюкокортикостероидов. Применение β2-агонистов, антихолинэргических препаратов, метилксантинов и их комбинаций зависит от доступности препарата и эффективности проводимого лечения [11, 13, 28].
Таким образом, сочетание туберкулёза легких и ХОБЛ является взаимоусугубляющим и требует своевременной диагностики, профилактики и длительного лечения обоих заболеваний. Это возможно только в условиях преемственности в работе учреждений противотуберкулёзной службы и общей лечебной сети.
Рецензенты:
Я не совсем здоров.
У меня почти непрерывный кашель.
Очевидно, и здоровье я прозевал так же, как Вас.
Из письма А.П. Чехова Лике Мизиновой
Тема данного реферата представляет интерес для медицинского сообщества, так как туберкулёз является социально значимым заболеванием со способностью к потенцированию при сочетании с ХОБЛ [2,17]. Подтверждают социальную значимость туберкулёза данные международных исследований. По данным ВОЗ (2016 г.) данная патология входит в список ТОП-10 ведущих причин смертности во всём мире; кроме того, на 2016 год зарегистрировано 10,4 млн впервые выявленных случаев заболевания туберкулёзом, а также 1,7 млн случаев смерти от данной нозологии [20]. Особую опасность заражение туберкулёзом представляет для представителей юного поколения: так, в 2016 г. выявлен 1 млн случаев заражения детей M.tuberculosis humanus, при этом около 250 000 детей (в т.ч. ВИЧ-инфицированных) скончались [20]. Краеугольным камнем для специалистов-фтизиатров, пульмонологов, организаторов-здравоохранения и клинических фармакологов является факт наличия пациентов с множественной (МЛУ) и широкой лекарственной лекарственной (ШЛУ) устойчивостью микобактерии туберкулёза, которая характеризуется резистентностью к лечению комбинативными сочетаниями противотуберкулёзных химиопрепаратов; очевидно, что преодолеть данную проблему поможет лишь успешное взаимодействие микробиологов, генетиков, фармацевтов и врачей-фтизиатров [20].
Пристального внимания врачей-фтизиатров и пульмонологов заслуживает также проблема определения, диагностики и лечения сочетания с туберкулёзом такой нозологической единицы, как ХОБЛ, т.к. заболеваемость данной патологии растёт повсеместно в течение последних 25 лет [23,32]. Проблема ХОБЛ является по своей сути интегративной и находится на стыке таких областей медицины, как пульмонология, аллергология и иммунология, гинекология, гематология и др. По результатам деятельности Рабочей группы по глобальной стратегии диагностики, лечения и профилактики ХОБЛ (GOLD) 27 января 2017 г. была принята новейшая концепция определения ХОБЛ [9]:
Исходя из вышесказанного, системообразующим звеном данного реферата является исследование исторического развития темы туберкулёза и ХОБЛ в литературно-художественном пространстве с древних времён до современного этапа, когда были внедрены новейшие методы дифференциальной диагностики вышеназванных нозологий.
1. Основная часть
Туберкулез нанес и продолжает наносить беспрецедентный удар не только по всему человечеству. Но и по его культуре. Среди великих людей длинную вереницу пострадавших от туберкулеза составляют Ф. Шиллер, Н.А. Добролюбов, А.П. Чехов, А.В. Куприн (живописец, однофамилец русского классика), Дж. Байрон, Р. Стивенсон, Ф. Кафка, С. Надсон, А.В. Кольцов, В. Г. Белинский, О. де Бальзак, Ги де Мопассан, В. Скотт, Шолом Алейхем, И.А. Ильф, А.А. Ахматова, Н. Паганини, И.Ф. Стравинский, Спиноза, Цельсий, В.И. Вернадский, Наполеон II, И.И. Левитан, Б.М. Кустодиев, Модильяни, П.И. Ковалёва-Жемчугова (крепостная актриса, оперная певица, жена графа Н.П.Шереметева), Вивьен Ли и многие – многие другие знаменитые личности. Для некоторых из них туберкулез явился причиной их раннего ухода из жизни [15].
Последнее десятилетие ознаменовалось значительным ростом публикационной активности о проблеме дифференциальной диагностики между туберкулёзом лёгких и ХОБЛ, а также их различных вариантах сочетания в периодических медицинских изданиях. Самые высокие показатели публикационной активности по данной проблеме зафиксированы не только в России, но и в КНР, Турции, Италии, что необходимо обосновывать высоким запросами правительств названных на научные исследования в области пульмонологии. Именно в данных странах, согласно статистике обзоров статей по пульмонологической тематике, проводятся научные исследования, посвящённые дифференциальной диагностике и коморбидности туберкулёза и ХОБЛ. В результате мультикогортного исследования, проведённого Xu et al. (2015 г.) в КНР путём iTRAQ-масс-спектрометрического анализа внеклеточных протеасом сыворотки крови была выявлена сильная положительная корреляционная связь между наличием у пациентов туберкулёза лёгких и циркуляции комбинации 34 неспецифических и 3 специфических белков S100A9, SOD3 и MMP9 в сыворотке крови [37]. Необходимо отметить выявленную специфичность данного признака для определения туберкулёза лёгких, которая составила 95%, а также высокую чувствительность – 92,5% [34,37]. Дополнительным плюсом данного метода диагностики является возможность его применения в первые недели после эндогенной реактивации и экзогенной суперинфекции, что позволит раньше начать специфическую химиотерапию и провести правильную дифференциальную диагностику выявленного заболевания с ХОБЛ и другими пульмонологическими нозологиями.
Серьёзное внимание проблеме коморбидности ХОБЛ и туберкулёза лёгких уделяется последние 10 лет в Турции. Исследования турецких патофизиологов и пульмонологов с целью поиска новых надёжных маркёров присоединения туберкулёзного процесса в лёгких к ХОБЛ, проведённые в 2013 годы, завершились открытием новых лабораторных маркёров вышеназванных состояний: путём лабораторного анализа сыворотки крови у больных с туберкулезом, развившимся на фоне ХОБЛ, было выявлено повышение тромбоцитарно-лейкоцитарного (TLR>216,82) и нейтрофильно-лимфоцитарного индекса (NLR>2,67) по сравнению с контрольной группой [23,27,28,31,33]. При сравнении диагностической надежности и точности вышеназванных показателей более высокую специфичность показал тромбоцитарно-лейкоцитарный индекс (PLR) [27,31]. Предпосылками для повсеместного внедрения вышеуказанных показателей могут являться экономическая доступность и дешевизна при применении в условиях лечебно-профилактического учреждения в составе общего анализа крови (ОАК) [25,34].
Существуют данные, позволяющие при обследовании пульмонологического пациента судить о физикально определяемой предрасположенности пациента к ХОБЛ. Согласно исследованию Aso et al. (2010г.), проводимая пациентам с ХОБЛ, осложнённой туберкулёзом лёгких, носовая интермиттирующая вентиляция лёгких оказывалась малоэффективной при ИМТ
Общие сведения
Туберкулез легких является наиболее распространенной формой туберкулеза. Связано это с тем, что основной механизм передачи туберкулеза – воздушно капельный, и микобактерии первично попадают в легкие.
Следует понимать, что именно больные с легочной формой туберкулеза являются основным источником инфекции для окружающих их людей (бактериовыделители).
Симптомы
Туберкулёз лёгких может длительное время протекать бессимптомно или малосимптомно и обнаружиться случайно при проведении флюорографии , рентгена грудной клетки, постановке реакции Манту. Зачастую симптомы туберкулеза легких трудно отличить от симптомов бронхита, пневмонии или ОРВИ. Основным тревожным знаком бывает сохранение симптомов длительное время и отсутствие улучшения на фоне стандартного лечения перечисленных заболеваний.
К основным симптомам туберкулеза легких можно отнести:
- кашель или покашливание с выделением мокроты, возможно с кровью;
- длительное повышение температуры до 37-37,5 градусов;
- быстрая утомляемость и появление слабости;
- снижение или отсутствие аппетита, потеря в весе;
- повышенная потливость, особенно по ночам;
- появление одышки при небольших физических нагрузках.
При сохранении хотя бы одного из перечисленных выше симптомов в течение трех недель необходимо срочно обратиться к терапевту или к врачу-фтизиатру. При подозрении на наличие туберкулеза пациента направляют в туберкулезный диспансер, где проводят все необходимые обследование и при подтверждении диагноза назначают лечение.
Диагностика
Диагностикой туберкулеза легких занимаются терапевт (или педиатр) по месту жительства и врачи-фтизиатры в туберкулезном диспансере или специализированном стационаре. В зависимости от возраста пациента диагностический план будет включать различные исследования. У детей ключевое место в диагностике занимает проба Манту. Это специфическая реакция на внутрикожное введение туберкулина (вещество, являющееся продуктом жизнедеятельности микобактерий). Проба Манту проводится ежегодно всем детям при отсутствии противопоказаний. В случае обнаружения положительной или гиперергической реакции педиатр может направить ребенка в туберкулезный диспансер для дальнейшего обследования. Однако следует понимать, что такая положительная реакция может быть проявлением как инфекционной аллергии так и поствакцинальной. При оценке результатов принимают во внимание срок, прошедший с момента вакцинации или ревакцинации, характер и динамику предыдущих реакций.
Существуют строгие критерии по которым врач может отличить первичное инфицирование от поствакцинальной аллергии. При подозрении на инфицирование микобактериями назначают дополнительное обследование, которое в целом схоже с обследованием взрослых людей:
- обследование мокроты с проведением бактериоскопии и бактериологических исследований;
- рентгенография лёгких;
- общий анализ крови (могут быть выявлены умеренное увеличение СОЭ, небольшой лейкоцитоз со сдвигом лейкоцитарной формулы влево, эозинофилия, лимфопения).
При необходимости назначают компьютерную томографию или магнитно-резонансную томографию легких, бронхоскопию, биопсию легких, рентген позвоночника, суставов, УЗИ органов брюшной полости и другие исследования.
При постановке диагноза указывают локализацию поражения, фазу патологического процесса, осложнения. По наличию или отсутствию выделения больным туберкулёзной палочки туберкулёз характеризуют как БК (+) или БК (-). БК+ пациенты являются активными бактериовыделителями и способны заражать окружающих людей воздушно-капельным путем.
Лечение
В ряде случаев для первичного обследования и лечения пациенту рекомендуют госпитализацию. Лечение проводит фтизиатр совместно с терапевтом (педиатром) и врачами других специальностей. Основой лечения является этиотропная химиотерапия. Лечение больных туберкулёзом длительное (6-18 мес) и включает несколько этапов (стационар-санаторий-противотуберкулёзный диспансер).
Химиотерапию начинают сразу после установления диагноза, проводят длительно и непрерывно. Обычно назначают комбинацию из 2 и более лекарственных средств (к ним относятся такие препараты как изониазид, рифампицин, этамбутол, стрептомицин, пиразинамид и др). Кроме того проводят комплекс неспецифических мероприятий, направленных на укрепление защитных сил организма (лечебное питание, витаминотерапию, физиопроцедуры, ЛФК и др.).
Лекарственные противотуберкулёзные препараты обладают рядом побочных эффектов и требуют строгого соблюдения режима применения. В то же время неправильное или недостаточное лечение превращает легко излечимую форму болезни в трудно излечимый лекарственно-устойчивый туберкулез. Именно поэтому следует строго соблюдать все рекомендации врача подозам и срокам лечения. При отсутствии лечения смертность от активного туберкулеза доходит до 50% в течение одного-двух лет. В остальных 50% случаев нелеченый туберкулез переходит в хроническую форму. Хронический больной продолжает выделять микобактерии и заражать окружающих.
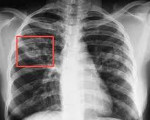
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:


