Туберкулез м?селелері ?лтты? орталы?ы
Это хроническое инфекционное заболевание. Вызывается микобактерией туберкулеза (палочкой Коха). Различают три клинико-морфологических формы туберкулеза: первичный туберкулез, гематогенный туберкулез, вторичный туберкулез.
Первичный туберкулез- развивается в результате первого контакта организма человека с микобактерией туберкулеза. Чаще всего возбудитель попадает в дыхательные пути вместе с воздухом, гораздо реже - с пищей в кишечник, через кожу или миндалины.
Проявлением первичного туберкулеза является первичный туберкулезный комплекс. В него входят: очаг воспаления в пораженном органе (первичный аффект), воспаление отводящих лимфатических путей (лимфангит) и регионарных лимфатических узлов (лимфаденит). В легких поражаются обычно верхние сегменты, где аэрация лучше. 3десь развивается очаг экссудативного воспаления с творожистым некрозом – очаг казеозной пневмонии. Это первичный аффект. Размеры его бывают различны: от нескольких альвеол до сегмента. Так как первичный аффект располагается под плеврой, возможно развитие фибринозного плеврита. Затем патологический процесс распространяется на лимфатические сосуды. По направлению от очага поражения к корню легкого вдоль лимфатических сосудов формируются тyбepкyлeзныe бугорки, образуя как бы дорожку. Этот второй компонент триады первичного комплекса - туберкулезный лимфангит. Затем процесс переходит на лимфатические узлы, где развивается специфическое воспаление с казеозным некрозом. Это казеозный лимфаденит - третий компонент первичного комплекса.
Если микобактерии туберкулеза внедряются с пищей, то в кишечнике формируется аналогичный первичный комплекс. В кишечнике формируются туберкулезные бугорки с развитием некроза и образованием язвы. Затем развивается туберкулезный лимфаденит в лимфатических сосудах брыжейки и казеозный лимфаденит.
Возможны три варианта течения первичного туберкулеза:
1. Затухание первичного туберкулеза и заживление очагов первичного комплекса.
2. Прогрессирование первичного туберкулеза с генерализацией процесса.
3. Хроническое течение.
Затухание первичного туберкулеза начинается с очага поражения легочной ткани. Очаг казеозного некроза окружается валом эпителиоидных и лимфоидных клеток, а затем фиброзной капсулой. Творожистые некротические массы обезвоживаются, обызвествляются. На их месте образуется фрагменты костной ткани (происходит оссификация первичного очага). Заживший первичный очаг называется очагом Гона. Одновременно с этим происходит склерозирование поражённых лимфатических сосудов с образованием фиброзного тяжа. В лимфатическом узле процесс заживления идет также, как и в лёгочной ткани, но медленнее. Из этих обызвестленных очагов спустя ряд лет все же удается высеять микобактерии туберкулеза. Присутствие их в этих очагах обеспечивает иммунитет и препятствует новым заражениям. Если такой человек будет получать лечение стероидными гормонами или иммунодепрессантами, возможна активация этих очагов и развитие туберкулезной инфекции.
Прогрессирование первичного туберкулеза с генерализацией процесса возможно в 4 формах: гематогенной(возбудители попадают в кровь и разносятся по всему организму, что приводит к образованию туберкулезных очагов различного размера (от просовидных до крупных) в различных органах), лимфожелезистой(в процесс вовлекаются все новые группы лимфоузлов, при этом могут сдавливаться бронхи, что приводит к ателектазам и пневмонии), рост первичного аффекта(самая тяжелая форма прогрессирования, очаг казеозного некроза все время увеличивается, развивается лобарная казеозная пневмония, что приводит к смерти больного, или полость в легком - первичная легочная каверна) и смешанная форма(развивается у ослабленных больных в исходе одной из предыдущих форм, отмечается очаг некроза в легком, поражение лимфатических узлов, туберкулезные очаги во многих органах).
Хроническое течение возникает при вялом течении воспалительного процесса в лимфоузлах. Периоды обострения чередуются с затиханием. Наступает сенсибилизация организма - повышается чувствительность к различным неспецифическим воздействиям. Это выявляется кожными пробами (Манту, Перке). Развиваются параспецифические реакции - фибриноидные изменения в соединительной ткани, дистрофии в органах, амилоидоз, гиперплазия костного мозга.
Гематогенный туберкулез - проявление заболевания, которые возникают спустя значительный срок после первичной инфекции. У этих людей после перенесенного первичного туберкулеза остаются очаги отсева в других органах или плохо зажившие очаги в лимфатических узлах. Под влиянием неблагоприятных факторов происходит обострение процесса и активация этих очагов.
Различают три разновидности гематогенного туберкулеза:
1. Генерализованный гематогенный туберкулез;
2. Гематогенный туберкулез с преимущественным поражением легких;
3. Гематогенный туберкулез с преимущественными внелегочными поражениями.
Генерализованный гематогенный туберкулез - наиболее тяжелая форма. Он имеет 3 варианта течения: острейший туберкулезный сепсис (во всех органах формируются некротические туберкулезные очаги), острый общий милиарный туберкулез (формирование в органах мелких продуктивных узелков, часто осложняется туберкулезным менингитом) и острый общий крупноочаговый туберкулез (развивается у ослабленных больных, в органах образуются крупные (до 1 см) очаги).
Гематогенный туберкулез с преимущественным поражением легких делится на следующие формы: острый милиарный туберкулез (в легких определяются множественные мелкие очаги), хронический милиарный туберкулез (происходит рубцевание очагов в легком с развитием пневмосклероза и эмфиземы) и хронический крупноочаговый туберкулез (встречается у взрослых, протекает с выраженным пневмосклерозом, эмфиземой, развитием легочного сердца, имеется внелегочный очаг).
Гематогенный туберкулез с преимущественно внелегочными поражениями возникает из очагов в органах, возникших при гематогенной диссеминации при первичном туберкулезе. Чаще встречается поражение костей (тела позвонков) и мочеполовой системы.
Вторичный туберкулез - туберкулез взрослого человека уже перенесшего первичную инфекцию. Это тоже послепервичны туберкулез. Его особенности: 1. Легочная локализация. 2. Контактное интраканаликулярное (бронхиальное дерево, желудочно-кишечный тракт) распространение 3. Смена клинико-морфологических форм, которые являются фазами туберкулезного процесса в легких.
Согласно экзогенной теории возникновение вторичного туберкулеза происходит при новом заражении. Однако большинство исследователей, основываясь на динамике морфологических изменений, придерживаются точки зрения эндогенного возникновения вторичного туберкулеза.
Различают восемь клинико-морфологических форм вторичного туберкулеза, которые являются фазами развития и выступают в качестве нозологических единиц.
1. Острый очаговый туберкулез встречается в возрасте 20-25 лет и старше. При нем в 1 и 2-м сегментах правого (реже левого) легкого образуются один или два очага. Это очаги реинфекта Абрикосова. Они представляют собой специфический эндр-, мезо-, и панбронхит внутридолевого бронха. Специфический процесс по бронхиолам переходя на паренхиму легкого приводит к развитию ацинозной или лобулярной казеозной пневмонии, вокруг которой формулируется вал
эителиоидных клеток с примесью гигантских Пирогова-Лангханса. При лечении, а чаще спонтанно, процесс затихает, очаги некроза инкапсулируются, петрифицируются и носят название очагов реинфекта Ашофф-Пуля. Отсюда заживший очаг Абрикосова это очаг Ашофф-Пуля. Процесс на этом может закончиться.
2. Фиброзно-очаговый туберкулез. Зажившие очаги Ашофф-Пуля могут снова обостряться, приводя к возникновению ацинозных и лобулярных очагов казеозной пневмонии, которые снова инкапсулируются и петрифицируются. Склонность к обострению остается. Процесс остается односторонним и не выходит за пределы 1 и 2 сегментов. Наряду с этими очагами можно найти мелкие обызвествленные симметричные очаги в верхушках легких. Это исход гематогенных отсевов в период первичного туберкулеза – очаги Симона.
3. Инфильтративный туберкулез – результат прогрессирования острого очагового или обострения фиброзно-очагового, причем перифокальное экссудативное неспецифическое воспаление преобладает над казеозными изменениями, которые могут быть незначительными. Выраженное перифокальное воспаление вокруг казеозных изменений и носит название очага инфильтра Ассмана-Редекера. Перифокальное воспаление может рассасываться и остаетсяодин - два казеозных фокуса, которые, инкапсулируясь, опять приобретают характер фиброзно-очагового туберкулеза. Когда перифокальное воспаление охватывает всю долю, процесс обозначается как лобит - острая форма инфильтративного туберкулеза.
4. Туберкулема рентгенологически представляет собой округлое образование 2-5смв диаметре с четкими границами, располагающееся в 1-2 сегменте чаще справа. Это исход инфильтративного туберкулеза, когда перифокальное воспаление рассасывается и остается очаг творожистого некроза, окруженный капсулой.
5.Казеозная пневмония результат прогрессирования инфильтративного туберкулеза, когда казеозные изменения начинают преобладать над перифокальными. Возникают ацинозные, лобулярные и сегментарные очаги казеоза, которые сливаясь могут занять всю долю. Часто это бывает в исходе инфильтративного лобита. Казеозная пневмония развивается всегда на фоне старых изменений (фиброзно-очагового, инфильтративного туберкулеза или туберкуломы), у ослабленных больных и может завершать любую форму туберкулеза.
6. Острый кавернозный туберкулез развивается на месте очага инфильтрата или туберкулемы в результате гнойного расплавления и разжижения казеозных масс, которые опорожняются через бронх, что создает опасность бронхогенного обсеменения и выделения микобактерий в окружающую среду. Каверна образуется в 1-2 сегментах и представляет собой округлую полость 2-5 см. Стенка ее внутри представлена казеозными массами, а снаружи уплотненной легочной тканью.
7.Фиброзно-кавернозный туберкулез развивается при хронизации острого кавернозного. Стенка каверны плотная, состоит из 3-х слоев: 1. Внутреннего пиогенного; 2. Среднего - туберкулезных грануляций; 3. Наружного соединительнотканного. Изменения более выражены в одном, чаще в правом, легком. В первом и втором сегментах изменения более старые, плевра там утолщена. Процесс постепенно спускается с верхних сегментов на нижние, как контактным путем, так и по бронхам, занимая новые участки. Изменения в нижних отделах более свежие. Постепенно процесс по бронхам переходит на противоположное легкое. Интраканаликулярным путем процесс приводит к специфическому поражению гортани, кишечника, полости рта. В терминальном периоде возможно гематогенное распространение с развитием туберкулезного менингита и органных внелегочных поражений.
8. Цирротический туберкулез является вариантом фиброзно-очагового туберкулеза, когда вокруг каверн разрастается соединительная ткань, образуются рубцы на месте заживших каверн, появляются плевральные сращения, появляются многочисленные бронхоэктазы.
Осложненияпри вторичном туберкулезе часто связаны с каверной: кровотечение, прорыв в плевру, что приводит к пневмотораксу и эмпиеме плевры. Фиброзно-кавернозный туберкулез осложняется амилоидозом. Причиной смерти больных вторичным туберкулезом наиболее часто является легочно-сердечная недостаточность, амилоидоз, кровотечение.
Патоморфоз туберкулеза связан с успехами лекарственной терапии и заключается в снижении прогрессирующих форм заболевания (первичного туберкулеза, гематогенного туберкулеза, казеозной пневмонии). Общими признаками для всех форм туберкулеза являются: уменьшение специфических экссудативных изменений, усиление неспецифического компонента и фибропластической реакции.
Не нашли то, что искали? Воспользуйтесь поиском:
Трёхкомпонентная схема лечения
На заре противотуберкулёзной химиотерапии была выработана и предложена трёхкомпонентная схема терапии первой линии:
- — стрептомицин
- — изониазид
- — пара-аминосалициловая кислота (ПАСК)
Эта схема стала классической. Она царствовала во фтизиатрии долгие десятилетия и позволила спасти жизни огромного числа больных туберкулёзом.
Одновременно в связи с повышением устойчивости выделяемых от больных штаммов микобактерий возникла необходимость усиления режимов противотуберкулёзной химиотерапии. В результате была выработана четырёхкомпонентная схема химиотерапии первой линии (DOTS – стратегия, используется при инфицировании достаточно чувствительными штаммами):
- — рифабутин или рифампицин
- — стрептомицин или канамицин
- — изониазид или фтивазид
- — пиразинамид либо этионамид
Эта схема была разработана Карелом Стибло (Нидерланды) в 1980-х гг. На сегодняшний день система лечения т. н. препаратами первого ряда (включая изониазид, рифампицин, стрептомицин, пиразинамид и этамбутол) является общепринятой в 120 странах мира, включая развитые страны. В некоторых постсоветских странах (Россия, Украина) ряд специалистов считает данную схему недостаточно эффективной и существенно уступающей по уровню разработанной и внедрённой в СССР комплексной противотуберкулёзной стратегии, опирающейся на развитую сеть противотуберкулёзных диспансеров.
Во многих центрах, специализирующихся на лечении туберкулёза, сегодня предпочитают применять ещё более мощную пятикомпонентную схему, добавляя к упомянутой выше четырёхкомпонентной схеме производное фторхинолона, например, ципрофлоксацин. Включение препаратов второго, третьего и выше поколения является основным при лечении лекарственноустойчивых форм туберкулёза. Режим лечения препаратами второго и выше поколения подразумевает как минимум 20 месяцев ежедневного приёма препаратов. Данный режим гораздо дороже, чем лечение препаратами первого ряда, и составляет эквивалент примерно в 25 000 долларов США на весь курс. Существенно ограничивающим моментом также является наличие огромного количества различного рода побочных эффектов от применения препаратов второго и выше поколения.
Если, несмотря на 4-5-компонентный режим химиотерапии, микобактерии всё же развивают устойчивость к одному или нескольким применяемым химиопрепаратам, то применяют химиопрепараты второй линии: циклосерин, капреомицин и др.
Кроме химиотерапии, большое внимание должно уделяться интенсивному, качественному и разнообразному питанию больных туберкулёзом, набору массы тела при пониженной массе, коррекции гиповитаминозов, анемии, лейкопении (стимуляции эритро- и лейкопоэза). Больные туберкулёзом, страдающие алкоголизмом или наркотической зависимостью, должны пройти детоксикацию до начала противотуберкулёзной химиотерапии.
Больным туберкулёзом, получающим иммуносупрессивные препараты по каким-либо показаниям, стараются снизить их дозы или совсем отменить их, уменьшить степень иммуносупрессии, если это позволяет клиническая ситуация по заболеванию, потребовавшему иммуносупрессивной терапии. Больным ВИЧ-инфекцией и туберкулёзом показана специфическая анти-ВИЧ терапия параллельно с противотуберкулёзной.
Глюкокортикоиды в лечении туберкулёза применяют очень ограниченно в связи с их сильным иммуносупрессивным действием. Основными показаниями к назначению глюкокортикоидов являются сильное, острое воспаление, выраженная интоксикация и др. При этом глюкокортикоиды назначают на достаточно короткий срок, в минимальных дозах и только на фоне мощной (5-компонентной) химиотерапии.
Очень важную роль в лечении туберкулёза играет также санаторно-курортное лечение. Давно известно, что микобактерии туберкулёза не любят хорошей оксигенации и предпочитают селиться в сравнительно плохо оксигенируемых верхушечных сегментах долей лёгких. Улучшение оксигенации лёгких, наблюдаемое при интенсификации дыхания в разрежённом воздухе горных курортов, способствует торможению роста и размножения микобактерий. С той же целью (создания состояния гипероксигенации в местах скопления микобактерий) иногда применяют гипербарическую оксигенацию и др.
Сохраняет своё значение и хирургическое вмешательство: в запущенных случаях может оказаться полезным наложение искусственного пневмоторакса, удаление поражённого лёгкого или его доли, дренирование каверны, эмпиемы плевры и др. Однако безусловным и важнейшим действенным средством является химиотерапия – терапия противотуберкулёзными препаратами, гарантирующими бактериостатический, бактериолитический эффекты, без которых невозможно достижение излечения от туберкулёза.
В начале XXI века в России был разработан и вошёл в практику новый способ лечения, применяемый совместно с химиотерапией, – клапанная бронхоблокация. Этот метод эффективен в целом ряде случаев осложнённого туберкулеза, в том числе: множественная лекарственная устойчивость, кровотечение и др.
Метод бронхоблокации особенно эффективен в случаях, когда каверна имеет толстые стенки, не уменьшается в процессе лечения или динамика уменьшения недостаточна. Ранее в таких случаях единственным вариантом лечения была операция на лёгком. С появлением метода бронхоблокации стало возможным полное излечение таких каверн с менее травматичным для пациента медицинским вмешательством.
Метод клапанной бронхоблокации не получил пока широкого распространения в связи с достаточно сложной техникой выполнения и необходимостью специализированного оборудования и материалов. Кроме того, использование метода значительно повышает частоту гнойно-септических осложнений и не во всех случаях приводит к эффективной остановке кровотечения. Данный метод явлется вспомогательным, так как он не может полноценно заменить хирургическое лечение и неэффективен при отсутствии химиотерапии.
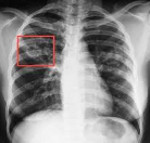
Туберкулез – хроническая инфекция, вызываемая бактериями Mycobacterium tuberculosis complex. При поражении туберкулезными микобактериями чаще всего страдают органы дыхания, кроме того, встречается туберкулез костей и суставов, мочеполовых органов, глаз, периферических лимфоузлов. Диагностика туберкулеза состоит в проведении туберкулиновой пробы, рентгенологического исследования легких, выявлении микобактерий туберкулеза в мокроте, смывах с бронхов, отделяемом кожных элементов, дополнительном инструментальном обследовании пораженных туберкулезом органов. Лечение туберкулеза представляет собой комплексную и длительную системную антибиотикотерапию. По показаниям проводится хирургическое лечение.
МКБ-10
Общие сведения
Туберкулез – хроническая инфекция, вызываемая бактериями Mycobacterium tuberculosis complex. При поражении туберкулезными микобактериями чаще всего страдают органы дыхания, кроме того, встречается туберкулез костей и суставов, мочеполовых органов, глаз, периферических лимфоузлов. Наиболее часто инфицирование происходит воздушно-капельным путем, реже - контактным или алиментарным.
Причины туберкулеза
Mycobacterium tuberculosis complex представляет собой группу видов бактерий, способных вызывать у человека туберкулез. Наиболее часто возбудителем является Mycobacterium tuberculosis (устар. – палочка Коха), представляет собой грамположительные кислотоустойчивые палочки семейства актиномицетов, рода микобактерий. В редких случаях туберкулез вызывается другими представителями этого рода. Эндотоксинов и экзотоксинов не выделяют.
Микобактерии крайне устойчивы к воздействию окружающей среды, длительно сохраняются вне организма, но погибают под воздействием прямого солнечного света и ультрафиолетового облучения. Могут образовывать маловирулентные L-формы, способствующие при присутствии в организме формировать специфический иммунитет без развития заболевания.
Резервуаром инфекции и источником заражения туберкулезом являются больные люди (чаще всего заражение происходит при контакте с больными туберкулезом легких в открытой форме – когда туберкулезные бактерии выделяются с мокротой). При этом реализуется респираторный путь заражения (вдыхание воздуха с рассеянными бактериями). Больной с активным выделением микобактерий и выраженным кашлем способен в течение года заразить более десятка человек.
Инфицирование от носителей со скудным выделением бактерий и закрытой формой туберкулеза возможно только при близких постоянных контактах. Иногда случается заражение алиментарным (бактерии попадают в пищеварительный тракт) или контактным путем (через повреждения кожных покровов). Источником заражения может стать больной крупнорогатый скот, домашняя птица. Туберкулез при этом передается с молоком, яйцами, при попадании испражнений животных в водные источники. Далеко не всегда попадание туберкулезных бактерий в организм вызывает развитие инфекции. Туберкулез – заболевание, зачастую связанное с неблагоприятными условиями жизни, снижением иммунитета, защитных свойств организма.
Патогенез
В течении туберкулеза выделяют первичную и вторичную стадии. Первичный туберкулез развивается в зоне внедрения возбудителя и характеризуется высокой чувствительности к нему тканей. В первые же дни после заражения активизируется иммунная система, вырабатывая специфические антитела для уничтожения возбудителя. Чаще всего в легких и внутригрудных лимфоузлах, а при алиментарном или контактном пути инфицирования – и в желудочно-кишечном тракте и коже, формируется очаг воспаления. При этом бактерии могут рассеиваться с током крови и лимфы по организму и формировать первичные очаги в других органах (почках, костях, суставах).
Вскоре первичный очаг заживает, а организм приобретает стойкий противотуберкулезный иммунитет. Однако при снижении иммунных свойств (в юношеском или старческом возрасте, при ослаблении организме, синдроме иммунодефицита, гормональной терапии, сахарном диабете и др.) происходит активизация инфекции в очагах и развивается вторичный туберкулез.
Классификация
Туберкулез различают на первичный и вторичный. Первичный в свою очередь может быть долокальным (туберкулезная интоксикация у детей и подростков) и локализованным (первичный туберкулезный комплекс, представляющий собой очаг в месте проникновения инфекции, и туберкулез внутригрудных лимфатических узлов).
Вторичный туберкулез различается по локализации на легочные и нелегочные формы. Легочный туберкулез в зависимости от распространенности и степени поражения бывает милиарный, диссеминированный, очаговый, инфильтративный, кавернозный, фиброзно-кавернозный, цирротический. Также выделяют казеозную пневмонию и туберкулему. В качестве отдельных форм выделен туберкулезный плеврит, эмпиема плевры и саркоидоз.
Вне легких встречается туберкулез головного и спинного мозга и мозговых оболочек, туберкулез кишечника, брюшины, мезентериальных лимфоузлов, костей, суставов, почек, половых органов, молочных желез, кожи и подкожной клетчатки, глаз. Иногда отмечается поражение других органов. В развитии туберкулеза выделяют фазы инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания и обызвествления. В отношении выделения бактерий различают открытую форму (с выделением бактерий, МБТ-положительную) и закрытую (без выделения, МБТ-отрицательную).
Симптомы туберкулеза
В силу многочисленности клинических форм, туберкулез может проявляться самыми разнообразными симптомокомплексами. Течение заболевания хроническое, обычно начинается постепенно (долгое время может протекать бессимптомно). Со временем, проявляются симптомы общей интоксикации – гипертермия, тахикардия, слабость, снижение работоспособности, потеря аппетита и похудание, потливость. При прогрессировании инфекции и ее распространении по организму интоксикация может быть довольно интенсивной. Больные значительно теряют в массе тела, черты лица заостряются, появляется болезненный румянец. Температура тела не поднимается выше субфебрильных цифр, но держится продолжительное время. Лихорадка возникает только в случае массивного поражения.
- Туберкулез легких, как правило, сопровождается кашлем (первоначально сухим), обостряющимся ночью и с утра. Существование упорного кашля на протяжении более чем трех недель является тревожным симптомом, и следует в таких случаях обязательно обращаться к врачу. При прогрессировании заболевания может появляться кровохарканье. Туберкулез легких может осложниться опасным для жизни состоянием – легочным кровотечением.
Туберкулез других органов и систем случается намного реже и выявляется, как правило, после исключения других патологий.
- Туберкулез мозговых оболочек и головного мозга. Развивается постепенно на протяжении 1-2 недель, чаще всего у детей и лиц с иммунодефицитом, у больных сахарным диабетом. Первоначально, помимо симптомов интоксикации, появляются расстройства сна, и головные боли, со второй недели заболевания присоединяется рвота, головная боль становится интенсивной и упорной. К концу первой недели отмечается менингеальная симптоматика (ригидность затылочных мышц, симптомы Кернига и Брудзинского), неврологические расстройства.
- Туберкулез органов пищеварительного тракта характеризуется сочетанием общей интоксикации с нарушением стула (запоры, чередующиеся с поносами), симптоматикой диспепсии, болью в животе, иногда кровянистыми примесями в кале. Туберкулез кишечника может способствовать развитию непроходимости.
- Туберкулез костей, суставов и позвоночника. При туберкулезе суставов отмечается симптоматика артритов (боль в пораженных суставах, ограничение в подвижности), При поражении костей отмечается их болезненность, склонность к переломам.
- Туберкулез органов мочеполовой системы. При локализации очага инфекции в почках больные отмечают симптоматику нефрита, боль в спине, возможно появление крови в моче. Довольно редко может развиваться туберкулез мочевыводящих путей, в этом случае проявлениями будет дизурия (нарушение процесса мочеиспускания), болезненность при мочеиспускании. Туберкулез половых органов (генитальный туберкулез) может быть причиной бесплодия.
- Туберкулез кожи характеризуется появлением плотных узелков под кожей, при прогрессировании увеличивающихся и вскрывающихся на кожу с выделением белых творожистых масс.
Осложнения
Туберкулез легких может осложняться кровохарканьем и легочным кровотечением, ателектазом, пневмотораксом и сердечно-легочной недостаточностью. Кроме того, туберкулез может способствовать возникновению свищей (бронхиальных и торакальных, иной локализации при внелегочных формах), амилоидоза органов, почечной недостаточности.
Диагностика
Поскольку зачастую туберкулез первое время протекает бессимптомно, значительную роль в его диагностике играют профилактические обследования. В диагностике легочной формы туберкулеза применяются:
- Методы скрининга. Взрослым ежегодно необходимо произвести флюорографию органов грудной клетки, детям – пробу Манту (методика туберкулинодиагностики, выявляющая степень инфицированности организма туберкулезной палочкой и реактивности тканей). В качестве альтернативы туберкулиновой пробе и диаскин-тесту предложены лабораторне методики, позволяющие выявить латентную и активную тубинфекцию: T-SPOT тест и квантиферон-тест.
- Топическая лучевая диагностика. Основным методом диагностики туберкулеза является рентгенография легких. При этом можно обнаружить очаги инфекции, как в легких, так и в других органах и тканях. При необходимости выполняют КТ легких.
- Исследование биологических сред. Для определения возбудителя производят посев мокроты, промывных вод бронхов и желудка, отделяемого из кожных образований. При невозможности высеять бактерию из биологических материалов, можно говорить о МКБ-отрицательной форме.
- Биопсия. В некоторых случаях для уточнения диагноза проводят бронхоскопию с биопсией, биопсию лимфатических узлов.
Данные лабораторных анализов неспецифичны и указывает на воспаление, интоксикацию, иногда (протеинурия, кровь в кале) могут говорить о локализации очага. Однако всестороннее исследование состояния организма при туберкулезе имеет значение при выборе тактики лечения.
При подозрении на внелегочную форму туберкулеза нередко прибегают к более углубленной, чем Манту, туберкулиновой диагностике – пробе Коха. Диагностику туберкулезного менингита или энцефалита нередко проводят неврологи. Пациента обследуют при помощи реоэнцефалографии, ЭЭГ, КТ или МРТ головного мозга. Для выделения возбудителя из ликвора производят люмбальную пункцию.
При развитии туберкулеза органов пищеварения необходима консультация гастроэнтеролога, УЗИ органов брюшной полости, копрограмма. Туберкулез опорно-двигательной системы требует проведения соответствующих рентгенологических исследований, КТ позвоночника, артроскопии пораженного сустава. К дополнительным методам обследования при туберкулезе мочеполовой системы относится УЗИ почек и мочевого пузыря. Пациенты с подозрением на туберкулез кожи нуждаются в консультации дерматолога.
Лечение туберкулеза
Лечение туберкулеза направлено на заживление очагов и ликвидацию симптоматики. Запущенный туберкулез поддается лечению заметно хуже, чем своевременно выявленный, даже более тяжелого течения (деструктивные формы). Лечение туберкулеза занимает год и более, является комплексным (сочетает методы медикаментозной терапии, физиотерапию). Первоначально лечение проводят в туберкулезном диспансере до прекращения выделения микроорганизмов. После чего больные выписываются для продолжения амбулаторного лечения. Пациентам, прошедшим курс терапии туберкулеза рекомендовано лечение в специализированных санаториях и профилакториях.
Хирургическое лечение показано в случаях, когда консервативная терапия не достаточна для достижения излечения (кавернозная форма туберкулеза легких, различные осложнения). Наиболее частой хирургической методикой лечения туберкулеза является частичная резекция легкого с иссечением пораженных сегментов. Применяется также оперативная коллапсотерапия. Пациентам, страдающим туберкулезом, назначается специальная высококалорийная диета (стол №11), богатая легкоусвояемым белком, витаминами С и группы В.
Постельный режим прописан только больным с высокой степенью деструкции легких, выраженным кровохарканьем. В остальных случаях больным рекомендованы прогулки, лечебная физкультура, активная физическая деятельность.
Прогноз
В настоящее время в большинстве случаев при своевременном выявлении и соблюдении необходимых лечебных мер прогноз благоприятный – происходит заживление туберкулезных очагов и стихание клинических признаков, что можно считать клиническим выздоровлением. После лечения в месте локализации очагов могут оставаться рубцы, участки фиброза, инкапсулированные очаги, содержащие бактерии в дремлющем состоянии. При ухудшении состояния организма возможно рецидивирование заболевания, поэтому больные после клинического излечения находятся на диспансерном учете у фтизиатра и подвергаются регулярному обследованию. После перенесения и излечения туберкулеза туберкулиновая проба остается положительной.
В случае отсутствия лечения или несоблюдения рекомендаций смертность от туберкулеза достигает 50% случаев. Кроме того, прогноз ухудшается у лиц пожилого возраста, ВИЧ-инфицированных и людей, страдающих сахарным диабетом.
Профилактика
Профилактические меры, проводимые специализированными противотуберкулезными лечебными учреждениями вместе с заведениями общего лечебного профиля, включают профилактические осмотры граждан (обязательная ежегодная флюорография), выявление больных, страдающих открытыми формами туберкулеза, их изолирование, обследование контактных лиц, специфическую профилактику туберкулеза.
Специфическая профилактика (вакцинация) направлена на формирование противотуберкулезного иммунитета, включает введение вакцины БЦЖ или профилактических химических средств. У лиц, вакцинированных БЦЖ, туберкулез протекает в более легких, доброкачественных формах, проще поддается лечению. Иммунитет обычно формируется через 2 месяца после вакцинации и стухает через 5-7 лет. Меры химиопрофилактики применяются среди лиц с повышенным риском заражения: лицам, контактировавшим с больными туберкулезом с отрицательной туберкулиновой пробой (первичная химиопрофилактика) и инфицированным лицам (вторичная).
Читайте также:


