Лечение туберкулеза без бактериовыделения

Цель исследования. Выявление возможности прогнозирования множественной лекарственной устойчивости возбудителя у больных с впервые выявленным туберкулезом легких без бактериовыделения по данным рентгенологического наблюдения путем обнаружения специфических закономерностей рентгенологической картины заболевания на фоне химиотерапии.
Материалы и методы исследования. Работа основана на результатах динамического рентгенологического исследования органов грудной полости 64 больных с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые с 2012 по 2015 гг. проходили лечение в легочно-терапевтическом и легочно-хирургическом отделениях Воронежского областного клинического противотуберкулезного диспансера им. Н.С. Похвисневой. Под наблюдением находились 48 (75,0%) мужчин и 16 (25,0%) женщин, средний возраст которых составил 35,5 лет.
Настоящее исследование соответствовало дизайну проспективного когортного одноцентрового сплошного наблюдения. Все пациенты оформили информированное согласие о проведении клинического исследования. В исследование вошли пациенты с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые после применения химиотерапии не менее 2 месяцев были прооперированы. Из исследования были исключены больные с другими формами туберкулеза, бактериовыделители и пациенты, в комплексную терапию которых не вошло хирургическое лечение. Диагноз туберкулеза легких у всех пациентов был установлен на основании клинико-рентгенологических данных активности туберкулезного процесса, при этом до начала лечения в обязательном порядке проводилась мультисрезовая рентгеновская компьютерная томография (МСРКТ) органов грудной полости. Через 2 месяца химиотерапии делали повторную МСРКТ органов грудной полости с оценкой рентгенологической динамики туберкулезного процесса.
Оценку рентгенологической динамики осуществляли на основе разработанного нами способа коррекции лечения больных туберкулезом легких без бактериовыделения по данным рентгенологического исследования (патент № RU 2 625 649 от 17.07.2017 г.) путем сравнения объема туберкулезного фокуса с определением коэффициента изменения объема основного фокуса: КИООФ = (V2 месяца / V1 день) х 100%, где V2 месяца – объем основного фокуса инфильтрации при рентгенологическом исследовании через 2 месяца лечения, V1 день – объем основного фокуса инфильтрации до лечения. Расчет объема проводился с помощью математической формулы V = 4/3×πR3, где V – объем туберкулезного фокуса наибольшего диаметра (основной фокус), R – радиус основного фокуса, имеющего приближенно форму сферы.
Для выявления риска развития туберкулеза с МЛУ МБТ у больных инфильтративным туберкулезом легких без бактериовыделения результаты рентгенологической картины сравнили с результатами исследования операционного материала. Проводили гистологическое исследование операционного материала, его посев на твердые питательные среды и молекулярно-генетический анализ путем забора казеозного детрита из наибольшего туберкулезного фокуса, тест лекарственной чувствительности (ТЛЧ) ДНК МБТ методом ПЦР-real time.
Изучалась частота выявления МЛУ МБТ у больных впервые выявленным туберкулезом легких без бактериовыделения в зависимости от динамики рентгенологического исследования органов грудной полости. Рассчитывались чувствительность и специфичность КИООФ в прогнозировании МЛУ МБТ у больных туберкулезом легких без бактериовыделения в совокупной выборке.
Результаты исследования и их обсуждение. При поступлении в стационар 59 (92,19%) пациентов с инфильтративным туберкулезом не предъявляли жалоб, кашель со скудным количеством слизистой мокроты беспокоил 5 (7,81%) больных, незначительная слабость и общее недомогание наблюдались у 3 (4,69%) пациентов.
При рентгенологическом исследовании органов грудной полости у 55 (85,94%) пациентов инфильтративный туберкулез легких локализовался в верхней доле одного из легких (S1 и S2), у 7 (10,94%) – верхней доле и S6 нижней доли, у 2 (3,12 %) – в S6 нижней доли. У 18 (28,12%) больных отмечалась полость деструкции.
Все пациенты получали лечение по третьему режиму химиотерапии (РХТ) четырьмя противотуберкулезными препаратами основного ряда (изониазид, рифампицин, пиразинамид и этамбутол) в соответствии с приказом № 951 от 29.12.2014 г. Министерства здравоохранения Российской Федерации и рекомендациями ВОЗ, так как по данным микробиологического и молекулярно-генетического исследований возбудитель туберкулеза и ДНК МБТ не были выявлены, рисков развития множественной лекарственной устойчивости по данным анамнеза не установлено.
Результаты рентгенологического обследования пациентов и наличие МЛУ МБТ в операционном материале представлены на рисунке 1.
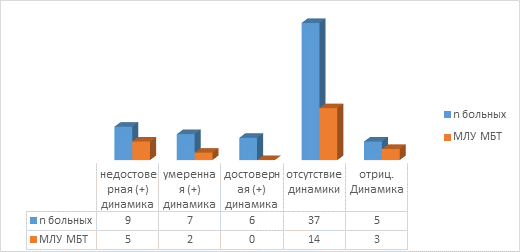
Рис. 1. Количество случаев МЛУ МБТ у оперированных пациентов с туберкулезом легких без бактериовыделения в зависимости от рентгенологической динамики
У 22 (34,37%) пациентов с инфильтративным туберкулезом без бактериовыделения по данным МСКТ органов грудной полости зафиксирована положительная динамика, которая в свою очередь подразделялась на недостоверную, умеренную и достоверную в зависимости от значения КИООФ. Недостоверная положительная динамика наблюдалась у 9 (14,06%) пациентов, в операционном материале которых МЛУ МБТ была выявлена молекулярно-генетическими методами в 5 (55,55%) случаях; умеренно положительная динамика – у 7 (10,94%) больных, МЛУ МБТ в операционном материале у них выявлена в 2 (28,57%) случаях; достоверная положительная динамика – у 6 (9,37%) пациентов, во всех этих случаях в операционном материале была обнаружена ДНК МБТ, чувствительная к изониазиду и рифампицину. У пациентов с умеренной положительной динамикой МЛУ МБТ в операционном материале обнаружена при уменьшении основного фокуса на 20–30% (пороговый диапазон).
У 37 (57,81%) пациентов с инфильтративным туберкулезом легких без бактериовыделения через 2 месяца наблюдения отсутствовала динамика рентгенологической картины, МЛУ МБТ интраоперационно у них выявлена в 14 (37,84%) случаях. У 5 (7,81%) больных с отрицательной рентгенологической динамикой МЛУ МБТ в операционном материале обнаружена в 3 (60,0%) случаях.
Результаты проведенных исследований подтверждают, что если после 2 месяцев химиотерапии КИООФ>80%, то у пациентов имеются или отрицательная динамика туберкулезного процесса (увеличение основного фокуса, увеличение количества перифокальных очагов), или ее отсутствие, или недостоверная положительная динамика (объем основного фокуса не изменился либо изменился незначительно), лечение туберкулеза легких препаратами первого ряда неэффективно, у пациентов наблюдается высокий риск МЛУ МБТ и необходима коррекция терапии. Больным должно проводиться хирургическое лечение с забором операционного материала на ДНК МБТ методом ПЦР РВ и последующим решением вопроса о лечении больного в специализированном МЛУ отделении.
Если значение КИООФ в пределах от 51 до 80%, то у пациентов отмечается умеренная положительная динамика. Необходимо продолжить химиотерапию еще в течение 1 месяца с последующей оценкой КИООФ по данным рентгенологической картины. Если коэффициент изменения основного фокуса сохраняется в диапазоне от 70 до 80% (пограничный диапазон), риск обнаружения МЛУ в операционном материале достаточно высок, пациенту рекомендуется хирургическое лечение.
Величина КИООФ≤50% указывает на клиническую эффективность выбранного режима химиотерапии, низкий риск МЛУ МБТ, следовательно, рекомендуется продолжить лечение с использованием стационарзамещающих технологий.
C учетом величины КИООФ рекомендована схема-алгоритм лечения больных туберкулезом легких без бактериовыделения (рис.2).
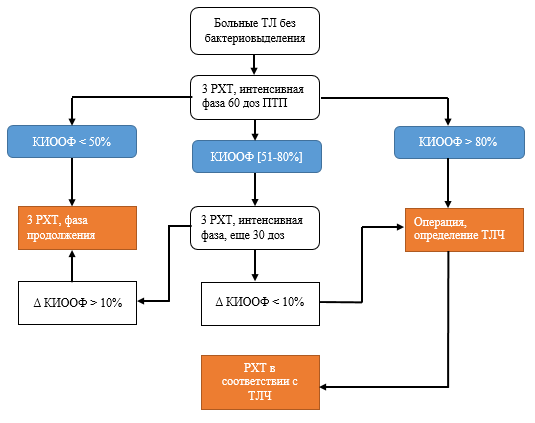
Рис. 2. Схема-алгоритм лечения больных туберкулезом легких без бактериовыделения
Чувствительность коэффициента изменения объема основного фокуса по данным рентгенологических измерений для выявления риска МЛУ МБТ у больных с туберкулезом легких без бактериовыделения составила 43,1%, специфичность – 100,0%.
1. Наличие отрицательной рентгенологической динамики у больных с впервые выявленным туберкулезом легких без бактериовыделения после контролируемого приема не менее 60 доз противотуберкулезных препаратов является риском развития МЛУ МБТ только в 60,0% случаев.
2. Коэффициент изменения объема основного фокуса по данным рентгенологического наблюдения в клинической практике может применяться для определения риска МЛУ МБТ, своевременного отбора пациентов для хирургического лечения, диагностики МЛУ МБТ в операционном материале и коррекции лечения.
3. Риск МЛУ МБТ наблюдается у больных туберкулезом легких без бактериовыделения при коэффициенте изменения объема основного фокуса больше 80% по данным рентгенологического наблюдения после 2 месяцев контролируемой химиотерапии.
В число бактериовыделителей могут быть включены только те больные, у которых обнаружены микобактерии туберкулеза. Не следует включать в число бактериовыделителей больных даже при распространенном легочном процессе, если микобактерии туберкулеза не найдены 1акая осторожность показана во избежание диагностических ошибок. Если у больного с обширным легочным процессом не удается сразу обнаружить микобактерии то необходимо производить многократные анализы мокроты или других выделений, применяя все современные методы исследования. При несоблюдении этой тактики в число бактериовыделителей могут ошибочно попасть больные с легочными поражениями нетуберкулезной этиологии.
При взятии больного на эпидемиологический учет следует учитывать не только лабораторный критерий, т. е. обнаружение микобактерий, но и клинико-рентгенологи-ческие данные, указывающие на активность процесса (наличие свежих инфильтративных или очаговых изменений, явлений распада легочной ткани, частых обострений). При наличии такой картины для признания больного бактериовыделителем достаточна даже однократная находка микобактерий при любом методе исследования. Если клинико-рентгенологические признаки активности туберкулеза отсутствуют или обнаружены только неактивные изменения, то больного можно считать бактериовыделителем лишь после 2-кратного обнаружения микобактерий. В таких случаях источником бактериовыделения может быть прорыв казеозного лимфатического узла в просвет бронха, распад небольшого очага, который вследствие малых размеров не был рентгенологически установлен или же эндобронхит гематогенного происхождения.
Более сложное положение иногда создается, если при отсутствии явных активных туберкулезных изменений в легких или бронхах микобактерии обнаруживаются лишь однократно при многократных исследованиях. Как правило, этих лиц не следует сразу брать на эпидемиологический учет, а необходимо провести подробное лабораторное и клинико-рентгенологическое исследование. Только в отдельных случаях, например при появлении свежего заражения или заболевания среди контактирующих либо при неблагоприятной эпидемиологической обстановке (особенно при наличии детей раннего или дошкольного возраста), такие лица могут быть условно учтены как бактериовыделители.
Ввиду большой важности установления бактериовыделения и частоты олигобациллярности должно быть произведено комплексное обследование каждого больного туберкулезом легких по следующей программе:
- 1) мокрота (или промывные воды трахеи, бронхов или желудка) должна быть исследована не менее 2—3 раз методом бактериоскопии, а при отрицательном результате — методом флотации;
- 2) до начала лечения следует произвести 3-кратный посев мокроты или промывных вод у впервые выявленных больных, а также при рецидивах или обострениях процесса;
- 3) в процессе лечения обследование рекомендуется повторять каждые 2—3 мес до исчезновения микобактерий, подтвержденного двумя отрицательными результатами бактериоскопии и посева и заживления полости распада (томографически подтвержденного);
- 4) подобное исследование следует в дальнейшем повторять каждые 6 мес до окончания основного курса химиотерапии.
С большой осторожностью следует решать вопрос о снятии бактериовыделителя с эпидемиологического учета. Исчезновение микобактерий является убедительным и стойким только в том случае, если оно совпадает с заживлением или клиническим затиханием процесса. Такая предусмотрительность особенно показана в настоящее время, когда в результате химиотерапии даже при кавернозных процессах микобактерии перестают обнаруживаться раньше закрытия полости распада. Снятие с эпидемиологического учета больного на основании только исчезновения микобактерий при игнорировании клинической картины, указывающей на активный процесс, может привести к появлению рецидива бактериовыделения.
При недалеко зашедших формах туберкулеза (после окончания основного курса химиотерапии), если клини-ко-рентгенологические явления вспышки ликвидированы, допустимо снятие больного с учета бактериовыделителей через 12 мес после исчезновения микобактерий туберкулеза и закрытия полости распада. Такой же контрольный срок установлен для больных, которым была проведена успешная операция резекции легких, так как при этом удаляются деструктивные участки, а годичный срок обычно достаточен для установления стойкой эффективности вмешательства.
Более длительный контрольный срок, 1,5—2 года после исчезновения микобактерий, показан при благоприятном исходе лечения хронического Деструктивного процесса с образованием рубцов и плотных очагов, в том числе и после эффективного хирургического вмешательства и при наличии отягощающих факторов.
Еще большая осторожность показана при эффективном лечении больных хроническим деструктивным туберкулезом с образованием цирроза либо с остаточными заполненными или санированными полостями. В этих случаях больных можно снять с эпидемиологического учета не ранее чем через 3 года после исчезновения микобактерий при достижении клинико-рентгенологической картины стабилизации процесса. Если диспансер не располагает возможностью доказать абациллирование больного с остаточной полостью с помощью бактериологического исследования, то его не следует снимать с учета бактериовыделителей.
Взятие больного на эпидемиологический учет или снятие его с этого учета является ответственным решением, которое имеет большое практическое значение для больного и его семьи и определяет характер его обслуживания диспансером. Поэтому снятие очага с эпидемиологического учета проводится участковым фтизиатром совместно с эпидемиологом.
Группировка очагов туберкулезной инфекции. Советские диспансеры проводят в очагах туберкулезной инфекции систематическую и весьма трудоемкую оздоровительную работу. Каждый очаг имеет свои эпидемиологические особенности и большие различия в степени инфекционной опасности. Объем и характер профилактической работы в очагах должны быть дифференцированными.
Профилактическая работа в очагах проводится с учетом опасности массивной инфекции. С этой точки зрения существенным критерием степени заразительности больного является количество выделяемой им мокроты и содержащихся в ней микобактерий. Количество мокроты варьирует в широких пределах — от сотен миллиметров у тяжелобольных с кавернами до единичных плевков и даже отсутствия ее, когда микобактерии обнаруживаются лишь в промывных водах. Иногда в мазке из мокроты при бактериоскопии все поле зрения усеяно микобактериями, иногда же их обнаруживают лишь при посеве. Поэтому принято говорить об обильном и скудном бак-териовыделении (олигобациллярность). Степень опасности массивного заражения окружающих при этих вариантах должна расцениваться различно. Бактериовыделение принято считать обильным в случае обнаружения микобактерий при бактериоскопии или при посеве (рост более 20 колоний), а скудным при выявлении микобактерий только методом посева (не более 20 колоний).
С точки зрения массивности и опасности инфекции целесообразно различать три типа бактериовыделения:
- 1) постоянное, при котором микобактерии обнаруживаются при каждом или почти при каждом анализе мокроты, что обычно указывает на прогрессирующий характер деструктивного процесса;
- 2) периодическое, при котором микобактерии при анализе встречаются редко;
- 3) факультативное (формальное), когда микобактерии уже не находят, но еще не истек контрольный срок наблюдений.
Постоянные бактериовыделители — это обычно больные хроническими деструктивными формами туберкулеза. Они представляют собой наиболее длительный источник массивной и частой инфекции. Критерием опасности следует считать выделение микобактерий с лекарственной устойчивостью, так как в этих случаях заражение может привести к развитию трудноизлечимых форм туберкулеза.
Еще одним важным моментом для эпидемиологической оценки очага является семейно-бытовое окружение больного, особенно наличие детей, их число и возраст, близость их общения с больным, а также домашняя обстановка и жилищные условия (размер и качество жилища, как оно содержится, наличие отдельной комнаты и отдельной кровати для больного).
Следующим фактором является гигиеническое поведение больного, степень его санитарной культуры. В этом отношении также наблюдаются резкие различия — от очень аккуратных больных, добросовестно выполняющих все предписания диспансера, до санитарно неграмотных и пренебрегающих самыми элементарными правилами гигиены. Особенной беспечностью в этом отношении отличаются больные хроническим алкоголизмом.
Очаги туберкулезной> инфекции делят на три группы.
В первую группу, имеющую наиболее важное эпидемиологическое значение, включают основную массу очагов с наличием детей, а также семьи, в которых имеются только взрослые контактирующие, но вследствие неудовлетворительной гигиенической домашней обстановки или неправильного поведения больного (чаще больного алкоголизмом) они подвергаются значительной опасности.
Ко второй, эпидемиологически относительно менее опасной, группе относятся очаги, где у больных наблюдается скудное бактериовыделение, а контактируют только взрослые при отсутствии таких отягчающих факторов, как неудовлетворительные жилищные условия или неправильное поведение больного.
К третьей, относительно более благополучной, группе принадлежат очаги, где у больных отмечается формальное бактериовыделение и только взрослые контактирующие при отсутствии отягощающих факторов.
При выявлении туберкулеза среди скота или птиц в частном секторе очаг включается в третью группу, а лица, имевшие контакт с больным животным, наблюдаются в течение года после его забоя.
Перевод очага из одной эпидемиологической группы в другую проводит участковый фтизиатр совместно с эпидемиологом при изменении условий, определяющих его опасность. Результаты наблюдения за очагом и данные о проведенных в нем мероприятиях должны быть внесены в карту участковой сестры, контрольную карту диспансерного наблюдения и в карту эпидемиологического обследования очага туберкулеза санэпидстанции.
Приведенная классификация очагов позволяет рационализировать профилактическую работу диспансера, более четко планировать дифференцированное обслуживание очагов различного типа. Участковый персонал получает возможность сосредоточить главные усилия на объектах, в которых опасность заражения окружающих наиболее значительна, в первую очередь в очагах первой группы. Следует отказаться от иногда встречающегося шаблонного и одинакового обслуживания всех очагов независимо от эпидемиологических условий, которое выражается в том, что сестра посещает каждый очаг 1 раз в месяц. Ежемесячное посещение для контроля является обычно достаточным для благоприятных очагов третьей группы. Но очаги первой группы требуют более частого и систематического посещения для достижения их скорейшей санации.
За последние годы в нашей стране были приняты эффективные меры для оздоровления очагов туберкулезной инфекции путем предоставления изолированной жилой площади в первую очередь больным заразными формами туберкулеза, переселения в обязательном порядке больных туберкулезом бактериовыделителей из квартир, где проживают дети до 14 лет, с предоставлением этим больным соответствующей изолированной площади. Контроль за своевременным переселением бактериовыделителей возлагается на СЭС.
Предложенная классификация очагов динамична так как при активной работе диспансера зачастую удается перевести очаг из первой группы в третью. Это возможно при переходе больного в отдельную комнату или при его возвращении из больницы, где благодаря лечению он стал абациллярным или олигобациллярным. В результате профилактических мероприятий число очагов первой группы в последнее время резко уменьшается Это улучшение подчеркивается тем, что число бактериовыделите-леи в наших городах за последние десятилетия заметно снизилось.


Во власти стереотипов
Туберкулез, как отмечают во Всемирной организации здравоохранения, — одна из десяти ведущих причин смертности в мире. Передается заболевание воздушно-капельным путем. Для инфицирования достаточно даже незначительного количества бактерий. Долгое время считалось, что туберкулез грозит разве что бездомным, заключенным и другим категориям людей, чья жизнь связана с многочисленными лишениями, а также тем, кто с ними контактирует. Врачи уверяют, что сегодня картина изменилась. Многие факторы, провоцирующие заболевание, знакомы большинству жителей мегаполиса: неправильное питание, стресс, эмоциональные и физические нагрузки. В сочетании с ослабленной иммунной системой риск возрастает в разы.
Несмотря на то что в целом за последние десять лет эпидемиологическая обстановка в России улучшается, количество заболевших всё еще велико, более того, появляются и новые риски распространения туберкулеза.
— Несмотря на устоявшийся в обществе стереотип — заболевание характерно для всех слоев населения. Одна из основных причин распространения болезни — отказ от прививок. Отказ от вакцинации БЦЖ в 2019 году даже был включен в список глобальных угроз здоровью человечества. Помимо этого, переносчиками туберкулеза и других инфекционных заболеваний зачастую являются эмигранты, каждый пятый из которых ни разу не проходил вакцинацию, — считает Юлия Кочанова, врач-терапевт ФНКЦ ФМБА России.
Несмотря на то что угроза на самом деле вполне реальна, поверить в то, что она может коснуться лично тебя, всегда сложно. Особенно если учесть, что симптомы у туберкулеза ярко не выражены.
Художница Полина Синяткина об этой болезни почти ничего не знала до 2015 года.
— Мне было 25, и я начинала заболевать. Симптомы были вполне обычные: кашель, температура, потливость по ночам, утомляемость. Естественно, я ходила по врачам, мне ставили гайморит, синусит, периодически назначали разные антибиотики. Никто даже подумать не мог, что у меня туберкулез, — вспоминает девушка.

Такие истории — вовсе не редкость. При жалобах пациента на плохое самочувствие непрофильный специалист редко заподозрит именно туберкулез.
— Злую шутку играет всё тот же стереотип. Не всегда врачу приходит в голову провести диагностику на туберкулез, когда он видит пациента, у которого всё благополучно. Я работаю в федеральном центре, и часто люди приходят к нам уже со сложными случаями. Упоминают, что были у разных врачей, но несколько месяцев им не могли поставить диагноз. А если речь идет о недавно родивших женщинах, то им в поликлиниках могут просто отказаться проводить флюорографию, ссылаясь на приказ еще советского времени, в котором говорится, что кормящим женщинам без показаний флюорографию не выполняют. Хотя недавно родившие женщины входят в группу риска, — рассказывает Ольга Бережная.
Помимо недосмотра врачей, осложнить своевременную постановку диагноза могут и сами особенности проведения скрининга.
— Конечно, где-то имеет место халатность, но нужно учитывать и то, что флюорография — самый распространенный, но все-таки не самый эффективный способ выявления туберкулеза. Она может просто не показать это место. Плюс нужно понимать, что ее проводят раз в год. За это время туберкулез вполне может появиться. Но у любого скринингового метода есть свои ограничения, нельзя же делать флюорографию каждый месяц, — объясняет специалист.
Если в государственных учреждениях медосмотры проводятся хотя бы регулярно, то в отношении частных компаний, индивидуальных предпринимателей и фрилансеров нельзя быть уверенным и в этом. Обязать человека пройти флюорографию по закону проблематично, а надеяться на сознательность граждан в условиях полного отсутствия информации о заболевании еще сложнее.
Определенную помощь в выявлении туберкулеза сыграла паника на фоне коронавируса. Часть тех, кто давно откладывал поход ко врачу, наконец-то на это решилась.
— Рост выявляемости связан с тем, что люди с кашлем, болью в грудной клетке и другими проблемами, которые носят уже хронический характер, пошли в больницы и поликлиники. Им выполняют рентгенологическое исследование или КТ (компьютерную томографию. — Ред.) и, если есть изменения, госпитализируют в больницу, где проводят диагностику. Если есть подозрение на туберкулез, то вызывают внештатного фтизиатра. Если он подтвердил туберкулез, то человека в срочном порядке переводят уже в противотуберкулезный диспансер или туберкулезную больницу, — поясняет врач-фтизиатр.
Плюс-минус
Этот принцип одинаково действует во многих странах. Например, так протекало лечение у Кристины Теряевой из Казахстана. О том, что у нее может быть туберкулез, девушка узнала при прохождении планового осмотра. Сейчас позади восемь месяцев лечения, большая часть которого проходила амбулаторно.
Кристина Теряева, Усть-Каменогорск:
Никакой угрозы для окружающих Кристина не представляет, и все в ее окружении это понимают.
— Наверное, мне повезло. Не было никаких проблем, хотя, начитавшись всего в интернете, я боялась, что от меня будут шарахаться, на работе никто не захочет общаться. Но люди отнеслись с пониманием. Когда я прихожу на работу, все улыбаются, обнимают, спрашивают, когда уже выйду, — делится девушка.
Но так везет действительно далеко не всем. Анна Воронцова работала санитаркой в Детской городской больнице Святой Марии Магдалины Санкт-Петербурга. В какой-то момент у нее стала подниматься температура, потом появились слабость и кашель. Первое время и она, и окружающие ее врачи всё списывали на усталость. Подменять коллег Анне приходилось не раз. Но время шло, а ситуация не улучшалась. Когда в очередной раз сделали флюорографию, то возникло подозрение на туберкулез.
Анна Воронцова, Санкт-Петербург:
Это было как гром среди ясного неба. На тот момент у меня нашли что-то вроде опухоли. Поместили в туберкулезную городскую больницу, и с этого момента, 8 марта 2017-го, начался мой ад. Врачи долго не могли определить, что со мной. Стоял вопрос: онкология или туберкулез? Буквально перед операцией пришли анализы — туберкулез. Мне сделали операцию — резекцию верхней правой доли легкого, я перешла на четвертый режим химиотерапии, потому что была устойчивость. Пролежала в больнице практически год и вышла с целым набором осложнений. Почти оглохла на левое ухо, слышу на 30%, у меня до сих пор не проходит кашель и температура, постоянная боль в суставах.
Но медицинские сложности — не единственные, с которыми столкнулась Анна. Болезнь оставила заметный след не только на организме, но и на личной жизни.
— Со мной остались только сын и родная сестра, которые меня не боялись и не боятся. Муж, когда я попала в больницу, сразу подал на развод. Ни о какой поддержке не было и речи. Он белорус, дочь тоже гражданка Белоруссии. Теперь вижу ее один-два раза в год, а так общаемся по WhatsApp. Когда приезжаю в Минск забрать ее, меня даже на порог дома не пускают, родители мужа смотрят на меня, как на ничтожество. Предоставляю мужу справку, что рентген хороший, и снимаю гостиницу до вечера, чтоб дождаться поезда, — рассказывает Анна Воронцова.
Мы, люди, перенесшие туберкулез, — бомба замедленного действия, точно не знаем, когда у нас будет рецидив. Он никак себя не выдает до того момента, как ты в очередной раз не сделаешь снимок. Ведь и слабость, и повышенная температура — мое обычное состояние. Каждый раз, когда дочь находится со мной, нервы напряжены до предела. Она может покашлять из-за простуды, но первая мысль — я заразила.
На самом деле, уверяют врачи, глобально на рецидивы приходится не более 10% случаев, и чаще всего связано это с несоблюдением рекомендаций специалистов. Но часто следовать им у излечившихся просто нет возможности. На период лечения государство предоставляет больным ряд льгот: больничный лист от 9 до 12 месяцев с гарантией сохранения рабочего места, пособие по социальному страхованию, бесплатное лечение, санаторий с оплатой проезда к месту лечения и обратно.
На деле же всё работает не так гладко.
Анна Воронцова, Санкт-Петербург:
«Лекарства действительно мне оплачивали. Путевки получаю с боем, и то билеты в Геленджик я должна купить сама. Устроиться на работу просто невозможно. Ни одно предприятие не берет такого сотрудника. Мне интересно только официальное трудоустройство, потому что нужна гарантия больничного, отпуска, они мне необходимы. Но все видят справки из тубдиспансера и психоневрологического диспансера, где из-за депрессии я тоже стою на учете, и идут отказы. Меня не берут ни уборщицей, ни кассиршей в магазин. Фактически меня, в мои 44 года, содержит сын. Только он вытащил меня из этого ада.

Управу на работодателей найти практически невозможно, поясняет медицинский юрист Андрей Бендер.
— Работодатели вполне могут запрашивать справку из тубдиспансера. Им достаточно внести ее в список пакета документов. Особенно это просто сегодня, в условиях карантинов. Более того, работодатели сегодня стали грамотнее. В официальном отказе такую причину никогда не укажут, это же было бы ущемлением. Мне знаком всего один случай, когда удалось добиться компенсации через суд. У нас в Омске молодой человек, устраиваясь на работу, сообщил, что он — нетрадиционной сексуальной ориентации, и тогда ему отказали. Он выиграл суд, взыскал моральный вред, но это единственный случай за пять лет, — рассуждает эксперт.
Не дыши
Негативные последствия от замалчивания темы ощутят на себе все, уверяют врачи. Кто-то так и не узнает, что он в группе риска, кто-то не проведет своевременную диагностику, а кто-то, оставшись один на один с бедой, не справится с нервным напряжением и не сможет пройти лечение до конца.

— Мне кажется, санитарно-просветительская работа просто необходима. Притом в актуальном виде, а не плакаты, которые видят только посетители поликлиники. Информация должна быть доступна всем гражданам. О важности обследования, о правилах общения с больным. Способы, которые не допустят распространения заболевания в очагах инфекции, в семье, например, есть: от гигиенических процедур до противотуберкулезных препаратов для контактных лиц. Но опять-таки всё это важно объяснять, — уверена Ольга Бережная.
Пока чаще всего такую миссию берут на себя в частном порядке сами больные и врачи. Ольга Бережная, например, создала аккаунт в Instagram, где развенчивает мифы о туберкулезе и отвечает на популярные вопросы. Сами пациенты нередко создают чаты в социальных сетях, чтобы поддерживать друг друга. Но широкого охвата это пока не обеспечивает.
Необходимость внести свой вклад в освещение темы туберкулеза ощутила во время лечения и Полина Синяткина. Информационный вакуум, который образовался тогда вокруг девушки, стал отличной средой для распространения страхов и мифов.

К счастью, рядом с девушкой были близкие люди, которые, несмотря ни на что, ее поддерживали. Но Полина много раз становилась свидетелем проявлений стигмы. Пациенты старались скрыть свой диагноз. Им проще было сказать, что у них воспаление легких и даже рак, но ни в коем случае не туберкулез. По мере того как художница шла на поправку, эта ситуация волновала ее всё больше.
Полина Синяткина, Москва:
Тогда было решено организовать выставку. Это вызвало настоящий информационный взрыв. Как говорит Полина, ее случай — исключение. Ей туберкулез только помог в работе — она наконец-то нашла свое дело. Стала разговаривать о болезни на языке искусства.
Читайте также:



