Излюбленной локализацией колликвативного туберкулеза является
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
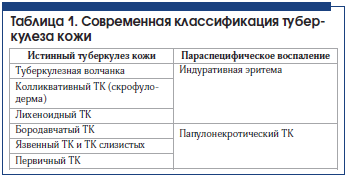
Высокая распространенность туберкулеза среди населения РФ определяет актуальность сведений о своевременной диагностике и лечении данной патологии. В статье представлены эпидемиологические данные по заболеваемости туберкулезом кожи (ТК) в РФ, классификация ТК, применяемая в практической медицине. Описаны современные методы диагностики и дифференциальной диагностики заболевания, а также подробно представлена наиболее контагиозная форма ТК – скрофулодерма (колликвативный ТК). Особенностью данной патологии является развитие в подкожной клетчатке гуммозных узлов, подвергающихся казеозному размягчению и изъязвлению с исходом в мостикообразный рубец. В статье представлено описание двух клинических разновидностей данной патологии, рассмотрена диагностика. Приведены данные анализа динамики клинических форм туберкулеза за 70 лет, с 1895 по 1964 г., проведенного в клинике кожных и венерических болезней им В.А. Рахманова Первого МГМУ им. И.М. Сеченова.
Подробно описаны клиническая картина и диагностика сочетания лихеноидного и колликвативного туберкулеза кожи (скрофулодермы) у больной с ранее перенесенной недиагностированной туберкулезной инфекцией.
Ключевые слова: пандемия, туберкулез кожи, лихеноидный и колликвативный туберкулез (скрофулодерма), параспецифическое воспаление, гранулемы.
Для цитирования: Куштан И.В., Грабовская О.В., Теплюк Н.П. и др. Сочетание лихеноидного и колликвативного туберкулеза кожи (скрофулодермы) // РМЖ. 2016. № 14. С. 954–957.
Для цитирования: Куштан И.В., Грабовская О.В., Теплюк Н.П., В.А.Варшавский, Гришина В.Б., Самойлова А.В. Сочетание лихеноидного и колликвативного туберкулеза кожи (скрофулодермы). РМЖ. 2016;14:954-957.
The combination of tuberculosis cutis lichenoides and tuberculosis cutis colliquativa (scrofuloderma)
Kushtan I.V. 1 , Grabovskaya O.V. 2 , Teplyuk N.P. 2 , Varshavskiy V.A. 2 , Grishina V.B. 2 , Samoylova A.V. 2
1 Moscow City Scientific Practical Center for the Fight Against Tuberculosis
2 I.M. Sechenov First Moscow State Medical University
Considering high prevalence of tuberculosis among Russian population, data on early diagnosis and treatment of this disease are of particular importance. The paper uncovers epidemiological data on the occurrence of cutaneous tuberculosis in Russian Federation as well as its classification used in medical practice. Diagnostic procedures and differential diagnostic aspects are discussed. The most contagious subtype of cutaneous tuberculosis, i.e., scrofuloderma (or tuberculosis cutis colliquativa), is described in details. The clinical appearance is characterized by gummous nodules in subcutaneous fat which undergo caseous softening and ulceration to form "bridge-like" scar. The paper describes two clinical variants of scrofuloderma and their diagnosis. 70-year trends (1895-1964) in clinical subtypes of tuberculosis are analyzed.
Clinical manifestations and diagnosis of combined tuberculosis cutis lichenoides and tuberculosis cutis colliquativa (or scrofuloderma) in a woman with prior undiagnosed tuberculosis are addressed.
Key words: pandemic, cutaneous tuberculosis, tuberculosis cutis colliquativa (scrofuloderma) and tuberculosis cutis lichenoides, paraspecific inflammation, granuloma.
For citation: Kushtan I.V., Grabovskaya O.V., Teplyuk N.P. et al. The combination of tuberculosis cutis lichenoides and tuberculosis cutis colliquativa (scrofuloderma) // RMJ. 2016. № 14. P. 954–957.
Статья посвящена проблеме сочетания лихеноидного и колликвативного туберкулеза кожи

В результате проведенных лабораторных анализов грубой патологии не выявлено. Электрокардиограмма, результаты исследования функции внешнего дыхания – без особенностей.
Рентгенологически. В левой плевральной полости тень экссудата до переднего отрезка IV ребра, окутывающего все легкое, на уровне II ребра утолщение плевры гомогенной структуры, толщиной до 15 мм; локальный пневмосклероз в S1-2 слева и S4-5 справа; отмечается увеличение внутригрудных лимфоузлов. Компьютерная томография органов грудной клетки: КТ-признаки узлового образования?
При ультразвуковом исследовании щитовидной железы обнаруживаются диффузные изменения ткани щитовидной железы, лимфаденопатия.
Комплексное обследование позволило диагностировать сочетание лихеноидного и колликвативного ТК (вторичная скрофулодерма).
Таким образом, выявлено, что у больной Б. в прошлом был первичный ТБ легких, о чем свидетельствует локальный пневмосклероз в S1-2 слева и S4-5 справа. Подобные индуративные участки как проявление перенесенного ТБ легких являются биологически активными. Известно, что подобные остаточные туберкулезные изменения, диаметр которых более 1 см и количество которых превышает 5, и прикорневая локализация процесса являются потенциально опасными, особенно у лиц старше 60 лет [15, 16]. Это связано с тем, что в этих индуративных участках персистируют типичные и измененные варианты микобактерий, особенно L-формы [17]. В возрасте 67 лет у больной Б. произошла эндогенная реактивация туберкулезной инфекции в условиях благоприятной эпидемиологической ситуации; возник острый прогрессирующий туберкулез легких с поражением лимфатических узлов, плевропневмонией и лимфогематогенной генерализацией заболевания в кожу. В коже процесс характеризуется сочетанием лихеноидного и колликвативного туберкулеза кожи (вторичная скрофулодерма).
МКБ-10
Общие сведения

Причины
Причина заболевания – кислотоустойчивая микобактерия Коха, открытая в 1882 году. Является аэробной палочкой, не имеющей капсулы и не образующей спор. Под микроскопом определяется только при окраске по Цилю-Нильсену. Существует два пути заражения колликвативным туберкулёзом кожи:
- Гематогенный. Первично инфекция попадает в организм воздушно-капельным путём и поражает внутренние органы, из которых микобактерии с током крови заносятся в кожу.
- Лимфогенный. Инфицирование кожи возникает вторично на фоне длительно существующего туберкулёза внутренних органов с поражением лимфатических узлов и лимфогенной миграцией микобактерии из патогенных лимфоузлов в кожу.
Патогенез
Механизм развития колликвативного туберкулёза кожи заключается в образовании туберкулёзной гранулёмы. Быстрота формирования первичного элемента зависит от количества проникших в кожу микобактерий, их вирулентности и состояния иммунной системы пациента. Туберкулёзное воспаление при колликвативном туберкулёзе кожи – это классический пример аутоиммунного процесса.
Классификация
В клинической дерматологии принято выделять два варианта скрофулодермы, имеющие разные пути возникновения:
- Первичный гематогенный колликвативный туберкулёз кожи. Возникает у пациентов, ранее не болевших туберкулёзом, при попадании микобактерий в кожу с током крови.
- Вторичный лимфогенный колликвативный туберкулёз кожи. Развивается у больных, давно страдающих туберкулёзом. Гранулёма формируется в результате вторичного обсеменения кожи микобактериями из поражённых инфекцией лимфатических узлов.
Симптомы
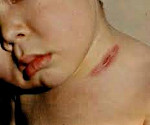
Очаги лимфогенного колликвативного туберкулёза кожи возникают в области шейных и подчелюстных лимфатических узлов. Характеризуются появлением в дерме и подкожной жировой клетчатке плотноватых первичных бугорковых элементов красновато-лилового цвета, имеющих тенденцию к медленному росту, слиянию между собой и образованию конгломератов, которые, абсцедируясь, вскрываются на поверхности в виде свищей и язв. Обычно такие образования неглубокие, с гладкими тестообразными краями и творожистым секретом на дне. Рубцуются медленно, первоначально опутывая всю поверхность кожного дефекта паутиной из мостообразных перемычек, а затем заполняя оставшиеся промежутки грануляциями. После заживления образуется обезображивающий рубец.
Диагностика
Диагноз скрофулодермы ставят на основании анамнеза, клинической картины и результатов рентгенологического исследования, которое проводят с целью установления первичного очага туберкулёзного поражения. При постановке диагноза учитывают типичную локализацию процесса. При затруднениях в процессе дифференциальной диагностики колликвативного туберкулёза кожи выполняют гистологическое исследование. Морфологические изменения при обеих формах колликвативного туберкулёза кожи идентичны и сводятся к формированию неспецифического инфильтрата с очагами некробиоза, инфильтрированного мононуклеарными клетками. Микобактерии располагаются в верхних слоях поражённого участка кожи, что облегчает диагностику скрофулодермы.
Результаты туберкулиновых проб могут различаться в разных возрастных категориях. Дети старшего возраста дают резко положительную реакцию Манту, пациенты младших возрастных групп отвечают неспецифично. Колликвативный туберкулёз кожи дифференцируют с другими локальными формами туберкулёза кожи, сифилитическими гуммами, пиодермией, актиномикозом, эритемой Базена, вульгарной эктимой и гидраденитом. В сомнительных случаях проводится исследование крови in vitro: Т- СПОТ.ТБ или квантифероновый тест. Наряду с дерматологом, пациента консультирует фтизиатр.
Лечение колликвативного туберкулёза кожи
Терапию проводят в стационарах закрытого типа с учётом контагиозности пациентов. Назначают специфические противотуберкулёзные препараты по индивидуальным схемам с расчётом курсовой дозы на килограмм веса больного (ПАСК, бензоиламиносалицилат кальция). Местно применяют УФО, перевязки с мирамистином, этакридина лактатом, раствором перманганата калия и йодоформом.
При легком течении заболевания прогноз благоприятен. При изъязвлении колликвативный туберкулёз кожи приобретает хронический характер, плохо поддаётся терапии, рецидивирует, длится годами.

Туберкулез кожи является тяжелым, бактериальным заболеванием. Он вызывается микобактериями и характеризуется поражением поверхностных и глубоких слоев кожи. Данная патология чаще всего развивается у людей, страдающих легочной формой инфекции. С начала инфицирования проходит в среднем 4-5 лет. Чаще болеют люди трудоспособного возраста. Несвоевременное лечение приводит к сильному иммунодефициту, поражению лимфатических сосудов, рожистому воспалению, карциноме (раку) и другим последствиям.
Причины
Главная причина туберкулеза – инфицирование микобактериями. Первичное проникновение микробов происходит следующими путями:
- Воздушно-капельным (с мокротой и слюной от больного человека). Этот способ инфицирования встречается в 90% случаев. Проникновение микобактерий происходит при кашле, разговоре и чихании.
- Пищевым. Факторами риска являются использование чужой посуды и отсутствие гигиенических навыков.
- Контактным (через кожу и слизистые). Встречается редко. В группу риска входят медицинский персонал, ветеринары и мясники.
Предшествовать поражению кожных покровов может воспаление легких, туберкулез костей и внутренних органов (кишечника). Оттуда чрез кровь или лимфатические сосуды (гематогенным и лимфогенным путями) микробы распространяются по организму.
После инфицирования кожи развивается специфическое гранулематозное воспаление.
Факторами риска развития туберкулеза кожи и подкожной клетчатки являются:
- курение;
- контакт с животными;
- тесный контакт с больными активной формой заболевания (они выделяют в окружающую среду большое количество микобактерий);
- совместное проживание с источником инфекции;
- наличие хронических заболеваний;
- иммунодефицит;
- ВИЧ-инфекция;
- наркомания;
- алкогольная зависимость;
- асоциальный образ жизни;
- нахождение в местах лишения свободы;
- наличие туберкулеза других органов;
- сахарный диабет;
- отсутствие постоянного места жительства.
Кожный туберкулез представляет опасность только при сопутствующем поражении легких (в активную фазу болезни) и наличии язвенных дефектов (последние содержат микобактерии). Заражение аэрогенным механизмом (через воздух) невозможно. Заболевание передается только контактным путем (риск невелик).
Симптомы и как выглядит
Симптомы заболевания определяются его клинической формой. При туберкулезе кожи классификация выделяет следующие его виды:
- Первичный (туберкулезный шанкр). Развивается при экзогенном заражении микобактериями. Чаще диагностируется у детей. Первыми признаками поражения кожи являются увеличение регионарных лимфатических узлов (лимфаденит) и наличие поверхностной, безболезненной язвы.
- Милиарный. Протекает в острой форме. Главный симптом – наличие на теле (туловище, руках и ногах) узелковых, папулезных или везикулярных (пузырьковых) высыпаний. Они мелкие и располагаются симметрично.
- Туберкулезная волчанка.
- Колликвативный (скрофулодерма). Это эндогенный тип.
- Бородавчатый. Является экзогенной формой (инфекция проникает из внешней среды).
- Милиарно-язвенный.
- Папулонекротический.
- Уплотненный (эритема Базена). Редкая форма.
Клинические признаки туберкулеза по типу волчанки обусловлены казеозно-некротическими изменениями, образованием инфильтрата, поражением лимфатических сосудов и узлов, а также изменением поверхностного слоя кожи (утолщением) и поражением сосудов.
Для этой патологии характерны следующие проявления:
- Наличие подкожных бугорков (люпом). Они серого, желтоватого или белого цвета, с четкими границами, множественные, безболезненные, мягкой консистенции, с блестящей поверхностью, могут сливаться между собой и сопровождаются шелушением. Чаще всего поражается лицо (уши, скулы, нос, губы), шея и верхняя часть туловища (грудь, плечи). Иногда бугорки обнаруживаются на слизистых.
- Наличие неровных бляшек. Они появляются в результате увеличения и слияния бугорков. В центре бляшек имеются язвы.
- Изменение внешнего вида человека (заострение носа, деформация формы перегородки, ушей, уменьшение отверстия рта, выворачивание век).
- Снижение обоняния (при поражении носа).
- Затруднение дыхания.
- Дисфагия (сложности с глотанием), дискомфорт при жевании. Причина – поражение микобактериями слизистой рта.
- Изменение голоса (осиплость, приглушенность).
- Наличие плоских рубцов. Они указывают на заживление тканей. Происходит это через 1-1,5 месяца с начала заболевания.
По клиническому течению различают следующие формы туберкулезной волчанки:
- Плоскую. Люпомы склонны к слиянию. Очаг увеличивается в размере вследствие появления по периферии новых бугорков. Поверхность ровная, с легким шелушением.
- Язвенную. Дефекты неглубокие и могут кровоточить при контакте. У больных часто происходит обезображивание лица.
- Псориазиформную. Бугорки напоминают псориатические бляшки. Они покрыты серо-белыми чешуйками. По периферии наблюдается покраснение тканей.
- Бородавчатую. Бугорки – в виде бородавок.
- Опухолевидную. В результате сливания образований появляется опухоль, склонная к некрозу и язвам.
- Птириазиформную. Характерно отрубевидное шелушение кожи.
Язвенный туберкулез – редкое осложнение легочной формы заболевания. Иначе данная патология называется вторичной туберкулезной язвой; нередко ей предшествует милиарный туберкулез.
Характерны следующие проявления:
- Мелкие бугорки. Появляются вокруг естественных отверстий. Они багрового или красноватого цвета, быстро превращаются в пустулы (пузырьки с гноем), имеющие желтоватый цвет. Из них в дальнейшем образуются глубокие дефекты кожи в виде язв. Последние имеют приподнятые края, ярко-красное дно и зону казеозного некроза. Их называют зернами Трела.
- Болезненность кожи.
- Затруднение открывания рта.
- Боль во время мочеиспусканий и дефекации (в случае образования язв в области наружного отверстия уретры и анального отверстия).
- Признаки сопутствующего воспаления легких (кашель, кровохарканье, потливость).
Это локальная форма заболевания. Признаками его являются:
- Наличие на коже синюшных узелков. Они небольшого размера (до 1 см в диаметре), плотные на ощупь, безболезненные, с четкими границами, склонные к периферическому росту и слиянию. Излюбленной локализацией являются конечности (тыльная сторона кистей и стоп, голени).
- Плоские бляшки. Образуются на месте узелков. На своей поверхности они имеют роговые наслоения. На бляшках видны зона атрофии тканей, корочки, трещины и инфильтрат (зона уплотнения) с чешуйками.
- Микроабсцессы. При надавливании на кожу выделяется гнойный секрет.
- Рубцы.
Субъективные жалобы у взрослых и детей при бородавчатом туберкулезе отсутствуют.
Является самой распространенной формой туберкулеза у детей и подростков, которая отличается вялотекущим течением. Ей нередко предшествует поражение лимфатических узлов. Чаще всего страдают подмышечные области, шея и лицо (нижняя челюсть). Признаками гематогенной скрофулодермы (колликвативного туберкулеза кожи) являются:
- Локальная синюшность кожных покровов.
- Наличие крупных (до 5 см в диаметре) узлов. Они расположены глубоко под кожей и в подкожно-жировой клетчатке; овальной формы и плотной консистенции. Возможна легкая болезненность. Со временем первичные элементы вскрываются с образованием язв.
- Кровянисто-гнойные выделения. Присутствуют в области язв.
- Участки некроза (омертвения) тканей.
- Грубые, рваные рубцы. Кожа больных выглядит обезображенной.
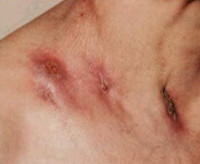
Фтизиатрия также выделяет лимфогенную форму. Для нее характерны:
- Наличие плотных бугорков красного цвета.
- Образование крупных конгломератов, напоминающих абсцессы.
- Язвы. Они неглубокие, с гладкими краями, тестообразной консистенции и зоной творожистого некроза на дне.
- Свищи.
- Грубые, обезображивающие кожу рубцы.
Эта форма колликвативного туберкулеза кожи отличается медленным течением.
Чаще диагностируется у детей с иммунодефицитом. Иначе называется золотушным лишаем. Признаками лихеноидного туберкулеза являются:
- Папулезные (узелковые) высыпания. Они часто локализуются на туловище (груди, животе, спине). Реже поражаются верхние и нижние конечности, шея и ягодицы. Папулы располагаются симметрично; мелкие (1-3 мм), безболезненные, плотные на ощупь. Цвет узелков – от коричневого до розового. Период высыпаний длится до 2 месяцев; могут появляться волнообразно. Обострения наблюдаются осенью и зимой.
- Бляшки с белыми чешуйками.
- Легкий зуд (встречается редко).
- Ощущение жжения.
- Малозаметные рубцы.
- Зоны гиперпигментации (потемнения кожи).
- Атрофия кожи.
Папулонекротический туберкулез протекает по типу фолликулита (характеризуется папулезными или пустулезными высыпаниями) или акнита (глубокая форма). Для заболевания характерны следующие проявления:
- Покраснение кожи (эритема).
- Папулезная сыпь. Представлена мелкими узелками в форме полусфер. Они буро-фиолетового цвета, плотные, небольшого размера, расположены группами и не сливаются между собой. Папулы появляются на разгибательной стороне рук и ног, лице и туловище; безболезненные и располагаются несимметрично. В центре узелков имеется зона гнойного некроза.
- Корочки. Образуются после папул. Они отпадают, а на месте высыпаний появляются специфические рубцы с лиловой каймой по краям.
- Пустулы (гнойнички).
Высыпания при папулонекротическом туберкулезе напоминают угревую болезнь (акне), что затрудняет диагностику. У некоторых больных перед высыпаниями имеется короткий продромальный период с ухудшением общего самочувствия.
Индуративный туберкулез – самая часто диагностируемая форма заболевания. Большинство пациентов – женщины.
- Наличие глубоко расположенных образований в виде узлов. Они плотные, диаметром от 1 до 5 см, локализуются симметрично преимущественно в области голеней, болезненные при пальпации и с нечеткими границами. Между ними могут выявляться плотные тяжи, это ни что иное, как воспаленные вены.
- Изменение цвета кожи. В области расположения узлов кожа становится лилово-красной.
- Наличие плоских инфильтратов. Локализуются по периферии узлов.
- Гиперпигментация. Наблюдается в том случае, если узел содержит много лимфоидных клеток.
- Депигментация кольцевидной формы.
- Язвы. Возникают при наличии в узлах экссудативных элементов.
- Наличие западающих рубцов.
Обострения заболевания отмечаются осенью и зимой.
Диагностика
При подозрении на индуративную или другие формы туберкулеза кожи нужно обратиться в поликлинику. Для уточнения диагноза понадобится:
- Опрос пациента. Врач выявляет ранее перенесенный туберкулез легких, факторы риска развития болезни, жалобы и давность недомогания. Обязательно изучается история болезни пациента.
- Физикальный осмотр (пальпация, перкуссия, выслушивание легких и сердца).
- Рентгенография легких.
- Внешний осмотр кожи и слизистых оболочек.
- Анализ крови на антитела к микобактериям.
- Бактериологическое исследование. Материалом может быть содержимое язв, пунктат папул и пустул.
- Полимеразная цепная реакция.
- Диаскинтест.
- Туберкулиновая проба Манту.
Врач должен уметь отличить бородавчатый туберкулез от других форм (эритемы, лихеноидной, язвенно-некротической, папулезной, колликвативного туберкулеза кожи).
Лечение
Лечение туберкулеза кожи и подкожной клетчатки консервативное. Главным аспектом терапии является применение медикаментозных средств, эффективных в отношении микобактерий. Главными задачами терапии являются:
- лечение основного заболевания (милиарной, очаговой или диссеминированной формы туберкулеза легких);
- ликвидация очага инфекции в коже;
- повышение иммунитета;
- предупреждение осложнений;
- улучшение состояния кожи.
При подозрении на туберкулез следует обратиться к дерматологу. Может понадобиться консультация терапевта, фтизиатра и инфекциониста.
Клинические рекомендации по лечению включают:
- Применение системных противотуберкулезных лекарств.
- Отказ от вредных привычек (сигарет, спиртных напитков, наркотических средств).
- Физиопроцедуры (электрофорез и ультрафиолетовое облучение).
- Улучшение жилищных условий.
- Повышение иммунитета. Достигается посредством ведения подвижного образа жизни и занятий спортом.
- Полноценное питание. Больным нужно ежедневно есть свежие овощи, фрукты и зелень. В меню должны присутствовать источники полноценного белка (натуральное нежирное мясо, яйца, рыба, морепродукты, молоко и кисломолочные продукты).
- Применение средств народной медицины.
При поражении кожи микобактериями могут назначаться следующие препараты:
- Стрептомицин-КМП. Выпускается в форме порошка для получения раствора (вводится внутримышечно). Относится к антибиотикам группы аминогликозидов. Действует бактерицидно (убивает бактерии). Механизм действия связан с нарушением синтеза белка микробных клеток. Стрептомицин противопоказан при непереносимости, эндартериите, мышечной слабости, поражении 8 пары черепных нервов, тяжелой почечной и сердечной недостаточности, нарушении церебрального кровообращения, во время лактации и беременности.
- Рифампицин и его аналоги (Фарбутин, Макокс, Римпин, Эремфат). Действующим компонентом является рифампицин. Рифампицин применяется в форме лиофилизата и капсул для приема внутрь. Это препарат 1 линии. Рифампицин действует бактерицидно. Противопоказан при желтухе, недавно перенесенном воспалении печени, повышенной чувствительности и дисфункции почек.
- Изониазид. Препарат 1 линии, выпускаемый в форме таблеток и раствора для инъекций. Противопоказан при судорогах, непереносимости, полиомиелите, эпилепсии, атеросклерозе, дисфункции почек и печени.
- Этамбутол-Акри и его аналоги (Этамбусин, Екокс, ЕМБ-Фатол 400). Оказывают бактериостатическое действие за счет нарушения синтеза РНК. Этамбутол не назначается при непереносимости, подагре, диабетической ретинопатии, неврите зрительного нерва, катаракте, тяжелой почечной недостаточности, воспалении структур глаза, детям младше 13 лет, беременным и кормящим женщинам.
- Изо-Эремфат. Комбинированный препарат, содержащий рифампицин и изониазид. Применяется на начальных стадиях туберкулеза.
- Форкокс. Содержит 4 антибиотика: этамбутол, изониазид, рифампицин и пиразинамид.
- Фтизоэтам.
- Пиразинамид-НИККа. Его аналогом является Пизина. Действующее вещество – пиразинамид. Оказывает бактериостатическое и бактерицидное действие (определяется концентрацией в крови). Это противотуберкулезный препарат 2 ряда для перорального приема. Лекарство противопоказано при непереносимости и дисфункции печени. Побочным эффектом является нарушение выведения из организма мочевой кислоты и повышение концентрации в крови сахара (гипергликемия).
- Канамицин.
- Фтивазид.
- Протионамид (Протомид, Петеха).
Лечение туберкулеза длительное (6-8 месяцев). Одновременно могут назначаться сразу 4-5 лекарств. При непереносимости или неэффективности препарата 1 ряда применяются средства 2 линии. Критериями выздоровления являются отрицательные результаты на микобактерии туберкулеза и исчезновение жалоб.
Одновременно с антибиотиками могут использоваться:
- Сок алоэ. Применяется в качестве примочек и компрессов.
- Смесь на основе свежего корня алтея и сметаны.
- Мазь на основе порошка чистотела, вазелина и ланолина.
- Отвар корня лопуха с добавлением золотого уса. Для его приготовления потребуется 50 г растения, 7 ч.л. сока золотого уса и 1 л кипятка.
- Настой на основе крапивы глухой и кипятка. Применяется внутрь и наружно.
Осложнения и прогнозы
Если несвоевременно или неправильно лечить такое заболевание, как туберкулез, то возможны следующие последствия:
- Поражение лимфатической системы (лимфаденит, лимфангит).
- Обезображивание лица и других участков тела. Причина – формирование грубых, плохо рассасывающихся рубцов.
- Атрофия кожи. Характеризуется ее истончением.
- Образование трудно заживающих язв.
- Микроабсцессы.
- Инфицирование кожи стрептококками с развитием рожистого воспаления. Оно характеризуется общими признаками интоксикации (лихорадкой, недомоганием, головной болью), нарушением сознания и судорогами (в тяжелых случаях), покраснением и болезненностью кожи.
- Базальноклеточная карцинома. Это злокачественная опухоль, развивающаяся при туберкулезной волчанке.
- Поражение других органов (костей, оболочек мозга, кишечника).
Как предотвратить развитие болезни
- Проведение вакцинации. Применяются иммунологические препараты БЦЖ и БЦЖ-М (щадящая), которые содержат живые микобактерии. Иммунизация проводится несколько раз (в первую неделю жизни ребенка, в 6-7 и 14 лет). Вакцина БЦЖ вводится внутрикожно. Противопоказаниями являются недоношенность, низкий вес ребенка, острые инфекции, первичный иммунодефицит, злокачественные опухоли и ВИЧ-инфекция у матери. Иммунизация снижает риск заражения микобактериями и облегчает течение болезни.
- Отказ от курения, наркотических средств и алкоголя.
- Занятия спортом.
- Повышение иммунитета.
- Исключение контакта с больными-источниками инфекции.
- Изоляцию больных.
- Прием витаминов.
- Правильное питание.
- Обеспечение полноценного сна и отдыха.
- Регулярное пребывание на свежем воздухе.
- Предупреждение ВИЧ и бронхолегочных заболеваний (пневмонии).
- Нормализацию гормонального фона.
- Соблюдение мер предосторожности при контакте с больным туберкулезом (ношение перчаток, пользование отдельной посудой).
- Своевременное и адекватное лечение легочной и других форм заболевания.
- Ограничение контакта с животными.
- Регулярное мытье рук.
- Обработку инструментов в медицинских учреждениях.
- Прохождение медицинских осмотров.
Чтобы предупредить осложнения, нужно своевременно обращаться к врачу и лечиться.
I. Первичный туберкулез
А. Острый первичный туберкулез
- 1. Первичный туберкулезный аффект
- 2. Острый милиарный туберкулез
- 3. Скрофулодерма первичная (гематогенная)
- 1. Скрофулодерма вторичная
- 2. Фунгозный туберкулез
- 3. Рассеянные формы туберкулеза кожи:
- а) уплотненная эритема;
- б) папулонекротический туберкулез (разновидности: рассеянный милиарный туберкулез лица, розацеоподобный туберкулез Левандовского);
- в) лишай золотушный
- 1. Туберкулезная волчанка
- 2. Экзогенные формы туберкулеза кожи:
- а) бородавчатый туберкулез;
- б) милиарно-язвенный туберкулез
Туберкулез кожи и подкожной жировой клетчатки возникает вследствие лимфогематогенного распространения туберкулезной инфекции. Попадая в кожу и подкожную жировую клетчатку, микобактерии туберкулеза вызывают различные проявления заболевания в зависимости от иммунологического состояния организма, степени его аллергизации, нейроэндокринного статуса. В основе возникновения и рецидивирования туберкулеза кожи часто лежит активация очагов скрытой туберкулезной инфекции в организме, причем особенно велика роль казеозно измененных лимфатических узлов как источника бациллемии и сенсибилизирующего фактора.
Заболевание вызывается микобактериями туберкулеза как человеческого, так и бычьего (реже птичьего) типа. Инфицирование происходит чаще в детском возрасте экзогенным или эндогенным путем. Поскольку кожа является средой, неблагоприятной для роста и размножения возбудителя, экзогенное заражение возможно лишь при массивном инфицировании через поврежденную кожу. В таких случаях на месте проникновения микобактерии возникает банальный инфильтрат, схожий с очагом Гона, сопровождающийся регионарным лимфангитом и лимфаденитом, - так называемый первичный аффект.
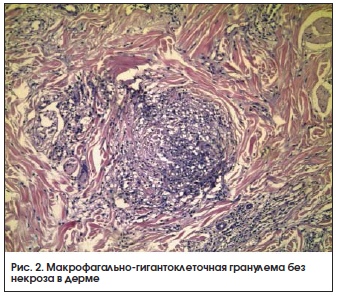
Первичный аффект морфологически проявляется банальным воспалительным инфильтратом, содержащим большое количество микобактерий туберкулеза и склонным к казеозному некрозу. Острый милиарный туберкулез характеризуется воспалительной инфильтрацией, носящей характер экссудативного или некротического процесса без продуктивной туберкулоидной реакции. При гематогенной склофулодерме в первые 2 мес также чаще наблюдаются неспецифические изменения, в дальнейшем же могут формироваться туберкулоидные структуры. Вторичная скрофулодерма отличается более глубоким залеганием инфильтрата, более частым наличием специфических изменений и казеозного некроза. Классическая картина колликвативного туберкулеза - ограниченный туберкулоидный инфильтрат с размягчением в центре. В размягченной зоне наблюдаются скопления полинуклеаров и лимфоцитов, а также клеточный распад (некроз). В окружности некроза располагается инфильтрат, состоящий из эпителиоидных, гигантских и лимфоидных клеток, в периферической зоне имеется множество расширенных и новообразованных кровеносных сосудов, расположенных среди фибробластов, плазматических, тучных (лаброциты) и редких эпителиоидных клеток. При фунгозном туберкулезе наблюдаются аналогичные изменения, сопровождающиеся явлениями акантоза и гиперкератоза в дерме.
В элементах экссудативных форм (ранняя инфильтративная, экссудативно-некротическая) инфильтрат состоит преимущественно из лимфоцитов и плазматических клеток с незначительным количеством бугорков и сопровождается выраженным отеком тканей. В некоторых случаях в инфильтрате обнаруживают значительное количество полинуклеаров, гистологическая картина при этом имеет вид неспецифического воспаления. Характерным признаком таких изменений является большое количество расширенных и новообразованных сосудов наряду с облитерированными и разрушенными кровеносными и лимфатическими сосудами, что приводит к размягчению, изъязвлению или отторжению тканей. Выраженные явления акантоза и гиперкератоза наблюдаются при эксфолиативных и псориазиформных разновидностях туберкулеза, папилломатоз - при веррукозной форме. Для бородавчатого туберкулеза характерны акантоз, гиперкератоз и папилломатоз в эпидермисе. Под эпидермисом имеется острый воспалительный инфильтрат из полиморфно-ядерных лейкоцитов и лимфоцитов. Отмечается образование абсцессов. В средней части дермы обнаруживают типичные бугорки с умеренно выраженным казеозом. Иногда при гистологическом исследовании выявляют микобактерии туберкулеза. Патогистологическая картина милиарно-язвенного туберкулеза обычно представлена инфильтратом, располагающимся главным образом в дерме и состоящим из лимфоцитов с незначительным количеством эпителиоидных клеток и единичными гигантскими клетками. В поверхностных слоях дермы имеются мельчайшие абсцессы, образованные полинуклеарами.
Первичный туберкулезный аффект, туберкулезный шанкр - редко встречающаяся в настоящее время форма, возникающая в основном у детей. На коже появляются единичные узелки, пустулы, эрозии или язвы с уплотненным основанием и воспалительной реакцией окружающих тканей, сопровождающиеся регионарным лимфангитом и лимфаденитом. В отделяемом язв и пунктате лимфатических узлов обнаруживают микобактерии туберкулеза. При полноценном лечении наступает заживление, в случае изъязвления формируется рубец. Рецидивов обычно не бывает.
Острый милиарный туберкулез
(Скрофулезные гуммы, туберкулезные гуммы, гематогенная скрофулодерма, колликвативный туберкулез) возникает преимущественно у детей, в последние годы отмечается и у пожилых, а также у лиц, длительно принимающих глюкокортикоидные препараты. Первоначально в глубоких слоях дермы появляется один или несколько плотноватых,
Скрофулодерма вторичная (колликвативный туберкулез)
Отличается от первичной локализацией, топически связанной с расположением пораженных лимфатических узлов, а также более глубокими (вследствие расплавления всего подлежащего лимфатического узла) язвами и более грубыми рубцами.
Обычно возникает в области свищей и язв у больных костным туберкулезом, проявляется образованием розовато-синюшных довольно плотных малоболезненных инфильтратов, которые вследствие присоединения вторичной инфекции и периферического роста приобретают грибовидную форму, покрываются серозно-геморрагическими и гнойными корками. Исход заболевания во многом зависит от эффективности лечения костного процесса. На месте очага формируется втянутый рубец. В настоящее время эта форма встречается крайне редко.
Встречающаяся в двух разновидностях: узловатой Базена и язвенной Гетчинсона, в настоящее время является наиболее распространенной формой туберкулеза кожи. 
На сгибательных поверхностях голеней часто симметрично располагаются единичные малоболезненные узлы диаметром 1-5 см и больше правильной полушаровидной формы, плотноэластической консистенции. По мере увеличения узлов кожа над ними приобретает розовато-синюшный оттенок. В дальнейшем в ряде случаев узлы размягчаются в центре, в результате чего образуются поверхностные вялотекущие болезненные язвы с инфильтрированными плотными краями и дном, покрытым вялыми грануляциями. Заживление язв обычно начинается с центра, инфильтрат рассасывается более медленно. Разрешение узлов может происходить бесследно или с западением кожи; при язвенных формах формируется втянутый рубец. Особенностью уплотненной эритемы является выраженный фиброз, при разрешении очага приводящий к образованию плотного узелка, на месте которого впоследствии может возникнуть рецидив.
Наблюдается в основном у детей и подростков, в настоящее время встречается нечасто. Заболевание характеризуется появлением симметрично, преимущественно перифолликулярно расположенных на коже боковых поверхностей груди и живота, верхних и нижних конечностей мелких безболезненных узелков эластической консистенции округлой, овальной или полигональной формы с чешуйкой на поверхности. Эти узелки цвета нормальной кожи или желтовато-серого, склонны к группировке, разрешаются, не оставляя следа или с образованием поверхностного рубчика.
Патологический процесс при туберкулезной волчанке всегда заканчивается рубцеванием, причем при плоской форме в виде поверхностной нежной рубцовой атрофии: кожа собирается в складки наподобие папиросной бумаги. Характерна способность люпом рецидивировать на рубцах. На месте очагов опухолевидной и ранней инфильтративной волчанки могут остаться грубые, уродующие рубцы. Иногда на волчаночных рубцах, чаще после применения местных раздражающих средств, возникает рак - люпус-карцинома.
Бородавчатый туберкулез кожи

Возникает в результате суперинфекции или аутоинокуляции, например у 6ацилловыделителей при постоянном соприкосновении кожи с инфицированной мокротой, хирургов, прозекторов, ветеринарных врачей при повреждении кожи рук во время работы с заразным материалом (трупный бугорок, бугорок анатомов). В настоящее время заболевание встречается очень редко. Процесс начинается с появления небольшого плотного безболезненного розовато-синюшного узелка, который увеличивается в результате периферического роста, в его центре появляются маленькие шипики или роговые чешуйки. В дальнейшем узелок превращается в плотный инфильтрат, покрытый в центре бородавчатыми разрастаниями, с трещинами и бороздками между сосочками и плотными роговыми чешуйками, окруженный широким периферическим синевато-красным валом. Эта периферическая часть бывает покрыта серыми плотными чешуйками, за ней расположена третья зона красной гладкой блестящей кожи с круговидными и полициклическими краями; при надавливании стеклом средняя зона приобретает желтоватый цвет, из-под ее края выделяются капельки гноя. Иногда вся поверхность очага покрыта чешуйками. Бородавчатый туберкулез локализуется преимущественно на конечностях, обычно в виде единичного очага, который долго сохраняется, склонен к самопроизвольному заживлению с образованием гладкого ровного рубца, не дает рецидивов.
Чаще располагается на кистях, в месте проникновения инфекции, где через 8-10 дней появляется маленький плотный безболезненный узелок красного цвета, быстро увеличивающийся и покрывающийся чешуйками, маленькими возвышающимися сосочками, на поверхности которых имеются плотно сидящие корки. В окружности инфильтрата появляется бурая кайма. В дальнейшем очаг поражения приобретает округлую или серпигинозную форму, центральная часть его западает и изъязвляется вследствие вскрытия мелких подлежащих абсцессов, в результате чего образуется небольшая язва, покрытая плотной коркой и окруженная продолжающими увеличиваться папилломатозными разрастаниями, появляется болезненность при пальпации. Довольно часто процесс осложняется лимфангитом, который в некоторых случаях сопровождается явлениями генерализации туберкулезной инфекции.
Возникает у бацилловыделителей на слизистых оболочках или в местах перехода кожи в слизистую оболочку, вокруг естественных отверстий, реже - в области операционных ран. Заболевание начинается с появления плотного узелка розового цвета диаметром около 1 мм, быстро увеличивающегося по периферии, нагнаивающегося, изъязвляющегося. Резко болезненная язва увеличивается в глубину и по периферии до 1 -1,5 см в результате слияния с соседними язвами, имеет округлую или овальную форму, мягкие подрытые края, неровное зернистое дно, отграничена от здоровых тканей воспалительным бледно-красным ободком. На дне язвы иногда определяются желтые или серовато-желтые зерна Треля, представляющие собой мельчайшие абсцессы. Иногда отмечаются увеличение и болезненность регионарных лимфатических узлов. Течение заболевания длительное, самопроизвольного рубцевания не отмечается.
Диагностика туберкулёза кожи
Бактериологическую диагностику проводят у больных со скрофулодермией, с язвенными формами уплотненной эритемы и волчанки. Для исследования берут гной из язв, пунктат узлов. Диагностическую биопсию целесообразно выполнять не ранее чем через 1,5—2 мес от начала заболевания, так как к этому времени обычно формируются туберкулезные структуры. На ранних этапах обнаруживают в основном неспецифические изменения. В случае отсутствия достоверной информации после комплексного обследования назначают пробное лечение двумя противотуберкулезными препаратами (ГИНК и ПАСК) в течение 2—3 мес.
Дифференциальная диагностика различных форм туберкулеза кожи основана на особенностях клинической картины и информативности диагностических комплексов. Первичный аффект клинически сходен с твердым шанкром, иногда - с эпителиомой. Отрицательные результаты серологических реакций на сифилис, наличие казеоза и микобактерий туберкулеза в очагах свидетельствуют о первичном аффекте, длительное течение заболевания и отсутствие регионарного лимфаденита -об эпителиоме. При остром милиарном туберкулезе в элементах сыпи содержатся микобактерий туберкулеза, что позволяет отличить его от сифилиса детей грудного возраста, для которого характерен полиморфизм, сифилитические изменения в костях и другие проявления сифилитической инфекции. Скрофулодерму следует дифференцировать от гуммозного сифилиса, хронической вегетирующей пиодермии, глубоких микозов. Наличие кратерообразной язвы с плотными краями характерно для сифилиса, склонность к периферическому росту - для пиодермии, воскообразная плотность - для актиномикоза, множественность узлов, расположенных по ходу лимфатических сосудов, - для споротрихоза.
В дифференциальной диагностике имеют значение положительные туберкулиновые пробы, обнаружение микобактерий туберкулеза и результаты гистологического исследования. При фунгозном туберкулезе сочетание с костным туберкулезом, специфическая картина, гистологическая картина, обнаружение возбудителя позволяют отличить его от сходной вегетирующей пиодермии и рака кожи. Уплотненную эритему дифференцируют от мигрирующего тромбофлебита, узловатой эритемы, узловатых аллергических васкулитов. В диагностике имеют значение все методы, так как в ряде случаев имеется не только клиническое, но и морфологическое сходство заболеваний. Папулонекротический туберкулез схож с мелкоузелковой формой саркоидоза Бека, парапсориазом и особенно с папулонекротическим типом аллергического артериолита Рюитера. Опорным диагностическим признаком является высокая чувствительность к туберкулину у больных папулонекротическим туберкулезом. Диссеминированный милиарный туберкулез лица отличается от вульгарных угрей отсутствием пустулизации и выраженных воспалительных явлений. Туберкулинодиагностику и биопсию целесообразно проводить при розацеоподобном туберкулезе Левандовского, имеющем большое клиническое сходство с розовыми угрями. Признаками, на основании которых лишай золотушных дифференцируют от лихеноидного сифилиса, себорейной экземы и фолликулярных дерматозов, являются меньшая плотность папул, их склонность к группировке, выраженность туберкулиновых реакций, наличие других проявлений туберкулеза в организме. Туберкулезная волчанка может иметь сходство с бугорковым сифилисом, в этом случае различить их помогает типичная гистологическая картина. Ввиду возможного большого не только клинического, но и морфологического сходства туберкулезной волчанки с саркоидозом для того, чтобы их дифференцировать, целесообразно использовать весь арсенал диагностических средств. Милиарно-язвенный туберкулез от воспалительно-эрозивных неспецифических процессов отличают наличие возбудителя в отделяемом язв, мокроте, моче, кале, положительные туберкулиновые пробы и специфическая картина. Дифференцировать бородавчатый туберкулез от вульгарных бородавок и неспецифических гнойных процессов позволяют наличие в очагах микобактерий туберкулеза и специфические гистологические изменения.
Лечение туберкулёза кожи
Лечение больных туберкулезом кожи должно быть длительным, комбинированным, непрерывным, и проводить его следует в соответствии с общими принципами лечения туберкулеза. Обычная схема включает три препарата: стрептомицин 0,5 г 1 раз в сутки внутримышечно; фтивазид по 0,5 г 3 раза; ПАСК по 2 г 4 раза в сутки внутрь. Через 3 мес стрептомицин отменяют, фтивазид заменяют тубазидом, ПАСК в случае хорошей переносимости применяют до окончания основного курса лечения (не менее 10 мес). Противорецидивное лечение проводят в течение 2 лет по 2 мес весной и осенью двумя препаратами (ГИНК и ПАСК) с учетом их эффективности и переносимости. Специфическое лечение осуществляют в комплексе с общеукрепляющим и десенсибилизирующим. Оперативные вмешательства производят с целью удаления пораженных лимфатических узлов, обеспечения оттока гноя, иссечения грубых рубцов под прикрытием специфических препаратов. Из физиотерапевтических процедур применяют электрофорез противотуберкулезными препаратами, а в случае выраженной плотности узлов уплотненной эритемы - 10% раствором тиосульфата натрия. Местная терапия включает обкалывание единичных очагов стрептомицином (общая доза препарата при одновременном внутримышечном введении не должна превышать 1 г в сутки) и симптоматическое лечение.
Во время проведения основного курса больные находятся в УА группе диспансерного учета, противорецидивного лечения -в УБ, затем в течение 5 лет - в УВ, после чего их снимают с учета. Санаторно-курортное лечение целесообразно проводить в специализированных санаториях для больных туберкулезом кожи или с внелегочными формами туберкулеза, так как в случае пребывания больных туберкулезом кожи вместе с больными туберкулезом легких, среди которых могут быть бацилловыделители, не исключена возможность реинфекции или суперинфекции.
Профилактика туберкулёза кожи
Мероприятия по предотвращению туберкулеза кожи не отличаются от тех, которые проводят при общей профилактике туберкулеза, но их должны осуществлять фтизиатры совместно с дерматологами с целью более раннего выявления заболевания.
Читайте также:


