Фиброзные изменения в легких при туберкулезе что это такое
Фиброзный туберкулез. Описание и симптоматика
Фиброзный туберкулез легких – это вид осложнения заболевания, возникающий на фоне неграмотного и несвоевременного лечения различных форм туберкулеза (диссеминированного, очагового, инфильтративного и кавернозного). Эта форма осложнения хроническая и может развиваться годами – постепенно и незаметно для плохо пролечившегося от туберкулеза человека. Кроме этого, в легких развивается эмфизема, поражения сосудов, бронхоэктатические изменения, то есть происходит постепенное разрушение функционала легочной ткани – ее поражение и отмирание.
Она проявляется в виде образования одной или нескольких каверн с наличием фиброзной капсулы. Каверна представляет собой полость, в которой развиваются несколько слоев: один из них называется пиогенным. Именно в этом слое и образуется гной, покрытый слоем слизи – в нем сконцентрировано большое количество бактерий туберкулеза, которые постепенно смешиваются с мокротой. Этим и объясняется быстрое распространение заболевания на непораженные области легкого.
Другой слой каверны состоит из грануляционной ткани – если не проводить соответствующие лечебные мероприятия, то этот вид ткани начинает отмирать и превращаться в еще один пиогенный слой.
Третий слой каверны называется фиброзным. Бывают случаи, при осложненном фиброзном туберкулезе может происходить образование очагов перифокального воспаления.
На начальной стадии развития заболевания пациент может ощущать улучшение самочувствия, ошибочно полагая, что он уже на пути выздоровления. Но это далеко не так. Это происходит потому что снижается интоксикация организма. Со временем заболевание возвращается и проявляет себя с еще большей силой. И такая волнообразно сменяющаяся клиническая картина характерна для течения фиброзного туберкулеза: происходит периодическая смена периодов обострения и затихания заболевания.
Периоды обострения характеризуются несколькими самыми ярко проявляющимися симптомами:
- повышенная температура,
- утомляемость и слабость во всем организме,
- плохой аппетит и потеря веса,
- приступы кашля с небольшим отделением мокроты (иногда с примесями кровавых сгустков),
- а также постоянные смены настроения.
При внешнем врачебном смотре проявляются явно указывающие на фиброзную форму течения туберкулёза признаки: визуально определяется атрофия грудных мышц, астения телосложения, одышка, отставание одной половины грудной клетки от другой при дыхательных движениях, цианоз и др. При аускультативном выслушивании наблюдается бронхиальное дыхание амфорического типа, хрипы разного объёма — сухие и влажные.
Иногда могут быть слышны скрипучие хрипы, которые говорят о разлипании воспаленных стенок бронхов.
Медициной установлены три вида фиброзного туберкулеза легких, обусловленные характерной клинической картиной для каждого вида:
- Ограниченный;
- Прогрессирующий;
- Фиброзно-кавернозный.
Ограниченный фиброзно кавернозный туберкулез легких характеризуется относительной стабильностью клинической картины, а также имеющейся фиброзной каверной и ограниченным фиброзом в пределах доли легкого или его определенной зоны. После проведения длительного курса химиотерапии, патологический процесс стабилизируется – воспаление в слоях каверны угасает, практически полностью рассасываются очаги поражения бронхо-легочной ткани. Периоды затишья заболевания между обострениями могут растягиваться от нескольких месяцев до нескольких лет. В такие периоды выделение бактерий имеет непостоянный и скудный характер.
С такой клинической картиной протекает фиброзно-кавернозный туберкулез у пациентов, полностью выполняющих все медицинские рекомендации и соблюдающих режим длительного лечения. Прогрессирует такая форма туберкулеза, как правило, у людей, не соблюдающих режим, и злоупотребляющих вредными привычками.

Прогрессирующий фиброзно-кавернозный туберкулез характеризуется длительными периодами обострений с короткими интервалами затиший между ними. В период обострения развивается яркая клиническая картина интоксикации организма. Наблюдается кашель с выделением мокроты, боли в области грудной клетки, через некоторое время присоединяется одышка. Некоторые больные позволяют развиться болезни до обширных осложнений: появляются большие инфильтративно-казеозные поражения, которые приводят к казеозной пневмонии с образованием гигантских каверн, многокамерных полостей.
При такой прогрессирующей стадии, как правило, происходит постоянное выделение бактерий в окружающую среду в больших объёмах, а у микобактерий развита устойчивость к лекарственным препаратам, которая препятствует эффективному лечению. В большинстве случаев, фиброзно-кавернозный туберкулез такого течения наблюдается у больных, которые ведут асоциальный образ жизни с отсутствием правильного режима дня, рациона питания и соответствующего лечения. Также он может развиться у пациентов, которые плохо переносят химиопрепараты или имеют другие тяжелые, хронические заболевания.
Фиброзно-кавернозный туберкулез легких с осложнениями имеет прогрессирующую, волнообразную клиническую картину. Самая яркая и тяжелая симптоматика этой формы заключается в легочно-сердечной недостаточности с присоединением амилоидоза внутренних органов, а также хронической почечной недостаточности. Также могут открыться повторные очаги легочных кровотечений, которые могут переходить в затяжную форму, и пневмоторакс с присоединением гнойного плеврита.
Кроме этого, осложнением фиброзно-кавернозного туберкулеза является сбой функции эндокринной системы, который может проявиться как сахарный диабет, гипофизарная кахексия и синдром Иценко-Кушинга.
Нередко возникают и такие патологические нарушения как артралгии и неспецифический полиартрит.
В прогрессирующей осложненной стадии заболевания у больного происходит постоянное отделение микобактерий туберкулеза в окружающую среду, а также часто развивается лекарственная устойчивость бактерий.
Принципы и стратегии лечения фиброзно-кавернозного туберкулеза
Целями лечения при таком диагнозе являются уничтожение микобактерий, снятие интоксикации, устранение всех развивающихся осложнений и предупреждение последующего развития каверн.
Для постановки точного диагноза проводится, помимо врачебного осмотра и опроса пациента, комплекс диагностических процедур. Выполняются такие лабораторные исследования:
- Посев мокроты.
- Микроскопия мазка.
- Общий анализ крови.
- Общий анализ мочи.
- Рентгенотомография.
- Бронхологическое исследование.
- УЗИ брюшной полости.
- ЭКГ.
- Коагуллограмма.
Лечение этой патологии подразумевает собой длительный процесс, с использованием комплексных методик, включающих в себя химиотерапию, гормональную терапию, а также иммуномодулирующую и метаболическую терапию. Нередко назначается и хирургическая операция для удаления пораженных тканей органа.

Медикаментозная терапия подбирается пациенту исходя из длительности патологического процесса и стадии развития. При первоначальном обнаружении заболевания, прежде всего, проводится активный курс химиотерапии. Такое лечение проводится четырьмя противотуберкулезными препаратами: пиразинамидом, изониазидом, рифампицином, стрептомицином или этамбутолом. В зависимости от сопротивляемости микобактерии, лечение может растянуться на срок от 3 до 5 месяцев.
При возникновении рецидивов, несмотря на проведенное лечение, терапия заключается в увеличении доз вышеприведённых препаратов, и назначении комплекса уже из пяти медикаментов, то есть назначается и стрептомицин и этамбутол. Курс лечения таким образом длится от четырех до шести месяцев. Эффективность лечения распознается путем исследования мазка мокроты. Параллельно с химиотерапией проводится антиоксидантная, витаминная, гепатропная, дезинтоксикационная, а также симптоматическая терапия.
Хирургическое вмешательство проводится в тех случаях, когда закрытие кавернозного очага происходит очень медленно и угрожает жизни пациента. Если по клиническим соображениям врача не удовлетворяет эффективность проведенной химиотерапии, то также может быть назначено хирургическое лечение. При одностороннем поражении органа может быть назначена резекция легкого в необходимом для выздоровления объёме.
Прогнозы после проведения лечения даются врачами различные: от осторожных до неблагоприятных. При таком осложнении, как казеозная пневмония даются крайне неблагоприятные прогнозы.
Грамотный, а также своевременный уход и мониторинг играет очень важную роль на пути к выздоровлению. Этим занимается среднее звено медицинского персонала – медицинские сестры, которые являются связующим звеном между врачом и пациентом. На плечи сестринского персонала ложатся четыре первоочередные и важные для грамотного лечения задачи:
- Проведение дифференциальной диагностики.
- Фиксация симптоматики и круглосуточный (в случае нахождения пациента на лечении в стационаре) мониторинг его состояния.
- Всесторонний уход за пациентом, как в условиях стационара, так и дома.
- Оказание экстренной помощи при появлении осложнений.
Меры профилактики фиброзно-кавернозного туберкулеза
В целях профилактики проводятся различные мероприятия, среди которых особое место занимает проведение вакцинации населения, своевременное выявление зараженных пациентов, являющихся бактерионосиелями, а также пропаганда информации о заболевании. Также в комплекс профилактических мер входят противоэпидемические и профилактические мероприятия и обязательная организация плановых исследований, особенно среди людей, занимающихся животноводством и работающих в условиях сильного загрязнения воздуха.
Данными профилактическими мерами занимаются лечебные учреждения, которые специализируются на заболевании туберкулез( тубдиспансеры).А чтобы самостоятельно обезопасить себя не только от фиброзно-кавернозного, но и от других форм туберкулеза, необходимо следовать таким профилактическим рекомендациям:
- Делать два раза в год флюорографию легких;
- Избегать какого-либо контакта с больными, страдающими открытыми формами туберкулеза;
- Отказаться от вредных привычек;
- Два раза в год, в период снижения иммунитета (весна-осень), принимать поливитамины;
- Придерживаться здорового образа жизни – правильное питание, спорт, закаливание и т.д.
Кавернозный туберкулез включен в группу опасных заболеваний с серьезными осложнениями. А если по каким то причинам пациент отказывается от прохождения назначенного лечения, то такое попустительствующее отношение к здоровью может привести к летальному исходу.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.)
Общая информация
Туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза и характеризующееся развитием клеточной аллергии, специфических гранулем в различных органах и тканях, полиморфной клинической картиной.
Фиброзно-кавернозный туберкулез легких является завершающим этапом в прогрессирующем течении деструктивного туберкулезного процесса и характеризуется наличием фиброзной каверны, развитием фиброзных изменений в окружающей каверну легочной ткани.
Стенка фиброзной каверны представляет собой очень сложное образование: внутренний слой - это казеоз, неотторгшиеся казеозные массы; далее располагается довольно широкий слой специфической грануляционной ткани; следующий слой – неспецифическая грануляционная ткань с наличием фиброзных изменений.
Каверна имеет мощную фиброзную капсулу, вокруг которой часто отмечается перифокальное воспаление. Такая фиброзная каверна всегда сообщается с бронхиальным деревом и обычно имеются несколько дренирующих каверну бронхов, что создает условия для бронхогенного обсеменения легочной ткани как вокруг каверны, так и в противоположном легком.
Развиваются и другие морфологические изменения в легких: пневмосклероз, эмфизема, бронхоэктазы. Формируется фиброзно-кавернозный туберкулез из инфильтративной, кавернозной или диссеминированной форм туберкулеза при их прогрессирующем течении. Протяженность изменений в легких может быть различной, процесс бывает односторонним и двусторонним с наличием одной или множественных каверн. Фиброзно-кавернозный туберкулез и его осложнения являются основной причиной смерти больных туберкулезом легких.
Длительность лечения (дней): 120


Классификация
Различают 3 клинических варианта течения фиброзно-кавернозного туберкулеза легких:
1. Ограниченный и относительно стабильный фиброзно-кавернозный туберкулез - это фиброзно-кавернозный туберкулез с ограниченным поражением и стабильным течением болезни, редкими вспышками.
2. Прогрессирующий фиброзно-кавернозный туберкулез.
3. Фиброзно-кавернозный туберкулез с наличием различных осложнений (кровохарканье и легочное кровотечение, легочно-сердечная недостаточность, легочное сердце, спонтанный пневмоторакс, эмпиема плевры, туберкулез бронхов и гортани, амилоидоз внутренних органов).
Факторы и группы риска
Диагностика
Анамнез: контакт с больными туберкулезом, перенесенный туберкулез, остаточные туберкулезные изменения в легких, психические и физические травмы, гиперинсоляция (загар), применение медицинских банок, лечение стероидными гормонами и иммунодепрессантами.
Клиническая картина фиброзно-кавернозного туберкулеза легких зависит от длительности заболевания. Фиброзно-кавернозный туберкулез легких чаще развивается на фоне недостаточно успешного лечения других форм туберкулеза.
Для больных с впервые выявленным фиброзно-кавернозным туберкулезом легких характерны жалобы на общую слабость, недомогание, снижение аппетита, похудание, кашель; а при распространенной и осложненной форме болезни - на лихорадку гектического типа, ночные поты, одышку.
У длительно болеющих фиброзно-кавернозным туберкулезом отмечаются симптомы хронической интоксикации, легочно-сердечной недостаточности, одышка, кашель с небольшим количеством мокроты ( до 50-100 мл в сутки), иногда с примесью крови.
Объективные данные: истощение, бледность кожных покровов, на стороне поражения выявляют западение межреберных промежутков, над- и подключичных ямок, опущение плеча, ограничение в подвижности половины грудной клетки при дыхании, укорочение перкуторного звука над пораженным легким; дыхание бронхиальное, ослабленное, в области локализации каверны выслушиваются влажные хрипы различного калибра в зависимости от диаметра дренирующих бронхов.
Туберкулиновая чувствительность: нормергическая или слабоположительная.
Лабораторные и инструментальные исследования:
1. Выявление микобактерий туберкулеза методами микроскопии мазка и посевом мокроты.
2. ОАК: увеличение СОЭ до 30-50 мм/час при незначительном лейкоцитозе или его отсутствии, лимфопения, моноцитоз, умеренный нейтрофильный сдвиг лейкоцитарной формулы влево, анемия при рецидивирующем кровотечении.
3. ОАМ: небольшая протеинурия, единичные лейкоциты и эритроциты.
4. Рентгено-томографические: рентгенологическая картина отличается многообразием и зависит от исходной формы туберкулеза, давности заболевания, распространенности поражения и его особенностей. Определяются одна или несколько кольцевидных теней с четким внутренним контуром, наружный контур на фоне уплотненной легочной ткани менее четкий, иногда в просвете каверны определяется секвестр или уровень жидкости, фиброзное уменьшение пораженных отделов легкого, полиморфные очаги бронхогенного обсеменения, плевральные наслоения, смещение органов средостения в сторону поражения, сужение межреберных промежутков, высокое стояние диафрагмы.
5. Бронхологическое исследование: наличие специфического бронхита, чаще дренирующего бронха, рубцовый стеноз и деформация бронхов, неспецифический эндобронхит, наличие бронхонодулярных фистул, иногда специфическое поражение гортани.
Лечение
Диета №11
Медикаментозное лечение: в зависимости от давности заболевания больным с фиброзно-кавернозным туберкулезом легких без мультрезистентности назначаются лечение в режимах 1- и 2-категории ДОТС. В стационаре проводится интенсивная фаза химиотерапии.
Впервые выявленным больным с фиброзно-кавернозным туберкулезом назначается лечение по 1-категории ДОТС: в интенсивной фазе назначают 4 противотуберкулезных препарата основного ряда с учетом веса больного: изониазид 0,3, рифампицин 0,45-0,6, пиразинамид 1,5-2,0 и стрептомицин 0,5-1,0 или этамбутол 0,8-1,2 в течение 2-4 месяцев в зависимости от сроков прекращения бактериовыделения.
При фиброзно-кавернозном туберкулезе у больных с рецидивами заболевания, при неудачах предыдущих курсов химиотерапии, перерывах лечения и у хронических больных, ранее не получавших полного курса химиотерапии, назначается лечение по 2- категории ДОТС, т. е. в интенсивной фазе назначаются 5 основных препаратов с учетом веса больного: изониазид 0,3, рифампицин 0,45-0,6, пиразинамид 1,5-2,0, этамбутол 0,8-1,2 и стрептомицин 0,5-0,75 в течение 3-5 месяцев до получения стойкой конверсии мазка мокроты.
Наряду с химиотерапией назначаются витамино-, дезинтоксикационная, гепатропная, антиоксидантная и симптоматическая терапии.
Коллапсотерапия – введение воздуха в грудную (искусственный пневмоторакс, ИП) или брюшную (искусственный пневмоперитонеум) полости.
Показания к коллапсотерапии:
1. Ограниченные деструктивные формы легочного туберкулеза, если после 2-3 месяцев химиотерапии нет закрытия каверн или убедительной положительной динамики.
2. По экстренным показаниям введение воздуха в грудную или брюшную полость проводят при легочном кровотечении.
Коллапсотерапия противопоказана при специфическом поражении бронхов, при прогрессирующем течении фиброзно-кавернозного туберкулеза легких.
Перечень основных медикаментов:
1. *Изониазид+Рифампицин+Пиразинамид таблетка 60 мг+30 мг+150 мг; 150 мг+ 75 мг+400 мг; 150 мг + 150 мг + 500 мг (для прерывистого курса три раза в неделю)
2. *Стрептомицин порошок для приготовления инъекционного раствора 1 000 мг
3. *Этамбутол таблетка 200 мг, 400 мг
Перечень дополнительных медикаментов:
1. *Пиридоксин таблетка 10 мг, 20 мг; раствор для инъекций 1%, 5% в ампуле 1 мл
2. *Цианокобаламин раствор для инъекций в ампуле 1 мл (500 мкг)
3. *Тиамин раствор для инъекций 5% в ампуле 1 мл
4. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
5. *Декстроза р-р д/и 5% 10% фл 400 мл, 500 мл
6. *Натрия хлорид, р-р д/и фл д/кровезам 200 мл
7. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
8. *Альбумин раствор для инфузий во флаконе 5%, 10%, 20%
9. Этамзилат 250мг, амп.
10. *Аминкапроновая кислота, 5% р-р-100 мл
11. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
12. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1 000 мг во флаконе
13. *Флуконазол 50 мг, 150 мг капс; раствор во флаконе для в/в введения 100 мл
14. *Нистатин, 500 000 ЕД, табл.
15. *Интраканозол раствор для приема внутрь 10 мг/мл, 100 мг капс.
16. *Адеметионин 400 мг, табл порошок лиофилизированный для приготовления инъекционного раствора 400 мг
17. *Урсодезоксихолевая кислота таблетка 250 мг
18. *Селимарин, капс.
19. *Гидрокортизона ацетат, амп.
20. *Преднизолон, табл 5 мг
21. *Преднизолон, р-р для инъекции 30 мг/мл
22. *Кальция глюконат 10%-р-р-10 мл
23. *Кальция хлорид, 10% фл 200 мл
24. *Хлоропирамин 25 мг, табл.
25. *Атенолол 50 мг, 100 мг, табл.
26. *Эналаприл 2,5 мг, 10 мг, табл.
27. *Ацетилсалициловая кислота, табл. 500 мг
28. *Парацетамол 200 мг, 500 мг, табл.
29. *Диклофенак-натрия 25 мг, 100 мг, 150 мг табл., раствор для инъекций 75 мг/3 мл.
Остаточные изменения в легких после выздоровления от туберкулеза
В результате лечения может произойти полное и бесследное исчезновение туберкулезных бугорков, которое сопровождается отрицательными туберкулиновыми реакциями. Такой исход возможен при заболевании небольшой давности, при так называемых свежих процессах, протекающих без обширного казеозного некроза в центре воспаления. Эти формы истинного заживления встречаются довольно редко. У большинства больных (95—96%) излечение связано с обязательным развитием в легочной ткани остаточных изменений.
Под остаточными изменениями следует понимать различные образования в легочной ткани, которые сохраняются к моменту клинического излечения у лиц, получавших антибактериальные препараты, а также при спонтанном излечении туберкулезного процесса.
Следует различать малые остаточные изменения в легких и плевре: небольшой фиброз, рубцовые изменения, единичные петрификаты менее 1 см в диаметре, единичные, четко очерченные очаги, плевральные наслоения и большие остаточные изменения: выраженный пневмосклероз, единичные или множественные петрификаты диаметром 1 см и более, множественные четко очерченные очаги на фоне пневмосклероза, крупные длительно существующие плотные очаги, цирроз (карнификация легкого с цирротической его трансформацией), образование обширных плевральных сращений.
Различие остаточных изменений по величине и протяженности, по характеру анатомо-гистологических структур в значительной степени определяет возможность реактивации туберкулезного процесса. Лица, находящиеся под наблюдением в VII группе диспансерного учета, являются в настоящее время одним из основных источников пополнения контингентов больных активными формами туберкулеза легких. Это связано с эндогенной реактивацией туберкулеза.
Актуальной задачей современной терапии туберкулеза является совершенствование методов лечения для достижения клинического выздоровления с минимальными остаточными изменениями. Длительная комплексная антибактериальная терапия приводит к формированию минимальных остаточных изменений и более полноценным видам заживления, снижая в дальнейшем возможный риск рецидива туберкулеза.
Наилучший результат достигается при свежем и своевременно выявленном очаговом процессе. Свежие очаги полностью исчезают, вокруг более старых очагов ликвидируется перифокальное воспаление; хуже или совсем не подвергаются обратному развитию фиброзные изменения и инкапсулированные очаги.
Остаточные изменения в виде единичных очагов на фоне Рубцовых изменений и множественные очаги отмечаются у больных, у которых процесс имел определенную давность и большую распространенность.
При инфильтративно-пневмоническом туберкулезе легких наиболее частыми остаточными изменениями являются очаги уплотнения и фиброз. Более быстрое и полное рассасывание туберкулезного инфильтрата отмечается у больных с лекарственно-чувствительными микобактериями туберкулеза по сравнению с больными, выделяющими преимущественно устойчивые штаммы микобактерий. Для туберкулом легких характерно длительное течение туберкулезного процесса, что обусловливается стабильностью изменений в легочной ткани.
При фиброзно-кавернозном туберкулезе легких полного рассасывания патоморфологических изменений не наблюдается. Возможно образование единичных очагов на фоне умеренных индуративных изменений. При излечении фиброзно-кавернозного туберкулеза легких остаточные изменения имеют выраженный характер с преобладанием явлений пневмо-склероза и фиброза.
После законченной эффективной антибактериальной терапии в течение определенного времени продолжается инволюция остаточных изменений. Сохраняющиеся в легочной ткани специфические изменения продолжают уменьшаться, несмотря на прекращение прямого воздействия антибактериальных препаратов, что обусловлено благоприятными иммунобиологическими сдвигами в организме под влиянием проведенного лечения, обусловливающими повышение общей и местной тканевой резистентности. В специфических фокусах меняется клеточный состав, нарастают процессы фиброза и гиалиноза, оставшиеся участки казеозного некроза продолжают частично рассасываться, отграничиваться и уплотняться до наступления кальцинации. Крупные фокусы уменьшаются, индурируются или превращаются в небольшие очаговые образования. Даже фаза обызвествления в отдельных случаях не является окончательной. Она сменяется фазой растворения отложившихся в очагах солей кальция. Динамика неактивных туберкулезных изменений с течением времени становится положительной в связи с происходящими в них обменными процессами, приводящими к обезвоживанию и уплотнению. Антибактериальное и общеукрепляющее лечение ускоряет эти процессы и снижает потенциальную активность туберкулезных изменений. В этом отношении особо важную роль приобретают повторные противорецидивные курсы антибактериальной терапии, которые не только способствуют предупреждению рецидивов туберкулезного процесса, но и позволяют максимально уменьшить остаточные изменения в легких.
Лица, находящиеся в III группе диспансерного учета больных с неактивным туберкулезом органов дыхания, в зависимости от величины и характера остаточных изменений делятся на две подгруппы: с большими остаточными изменениями (подгруппа А) и с малыми остаточными изменениями (подгруппа Б). Лица с большими остаточными изменениями в этой группе диспансерного наблюдения находятся от 3 до 5 лет, с малыми остаточными изменениями — до 1 года. При больших остаточных изменениях с наличием отягощающих факторов, ослабляющих сопротивляемость организма, обязательно проведение в весенне-осеннее время противорецидивного лечения туберкулостатическими препаратами в амбулаторных или (по показаниям) в санаторных условиях. В группировке контингентов, обслуживаемых противотуберкулезными учреждениями, введена с 1974 г. VII группа диспансерного наблюдения. Эта группа лиц с повышенным риском рецидива и заболевания туберкулезом, в подгруппу А которой входят лица с большими остаточными изменениями, переведенные из III группы диспансерного наблюдения, и с малыми остаточными изменениями при наличии отягощающих факторов. Наблюдение за ними в диспансере проводится пожизненно, с обязательным ежегодным посещением диспансера и полным клинико-рентгенологическим обследованием. В отношении их должны проводиться общие оздоровительные мероприятия, направленные на повышение резистентности к туберкулезу. В этой группе возможно проведение курсов химиопрофилактики при появлении факторов, ослабляющих резистентность организма.
Терапия туберкулеза сделала возможным успешное очищение организма от микобактерий. Последствия болезни выходят за рамки бактериологических исследований. Структурные и функциональные посттуберкулезные изменения легких могут создавать существенную угрозу для здоровья пациентов.
Что такое посттуберкулезные изменения?
Туберкулез ассоциируется с различными долгосрочными легочными осложнениями:
- фиброзные изменения (рубцы);
- бронхоэктатическая болезнь;
- хронический легочный аспергиллез;
- стеноз дыхательных путей;
- хроническая обструктивная болезнь легких (ХОБЛ).
Даже после успешной терапии почти у 80% пациентов сохраняются респираторные симптомы, а в 90% уменьшаются показатели функции легких. Обструкции наблюдаются практически в 10% случаев полного излечения.
Причины
Основными причинами развития посттуберкулезных изменений становятся:
- Позднее начало противотуберкулезной терапии провоцирует фиброз, инкапсуляцию, которая не подвергается рассасыванию.
- Длительность и распространенность инфекционного процесса влияет на появление рубцов и множественных очагов.
- Инфильтративно-пневмотическая форма туберкулеза оставляет очаги уплотнения и фиброзные изменения.
- Лекарственная устойчивость предопределяет скорость очищения легких и заживление свежих очагов.
- Туберкуломы легких (очаг казеозы в капсуле диаметром более 1 см) приводят к стабильным изменениям органа. Казеозы – это полости с распадом тканей.
- Кавернозная форма туберкулеза характеризуется слабым рассасыванием, образованием участков склероза.
Интенсивная терапия подавляет размножение инфекции, а противорецидивные курсы помогают уменьшить остаточные изменения.
Виды изменений
Гранулематозное воспаление, вызванное активностью макрофагов, провоцирует посттуберкулезные изменения в легких:
- К малым проявлениям относится фиброз, рубцы, отложения солей кальция (петрификаты) до 1 см, четко ограниченные очаги, наслоения плевры.
- К большим — относят пневмосклероз, очаги кальцификации более 1 см, множественные очаги, плотные белковые массы, цирроз и сращения плевры.
Что это такое? Остаточные проявления воспалительных очагов в легких, плевре, средостении.
Паренхиматозные поражения включают:
- Туберкулемы – это круглые или овальные гранулемы в капсулах соединительной ткани, которые обнаруживаются у 5% пациентов.
- Рубцевание и разрушение легкого – примерно у 40% пациентов со вторичным туберкулезом развивается фиброз и ателектаз (спадание легкого). Средостение на рентгенограмме смещается в сторону рубцов.
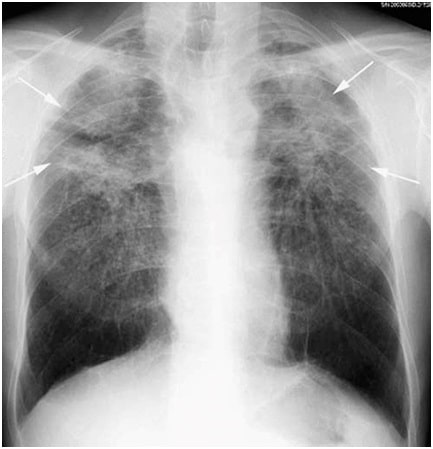
К поражению дыхательных путей относится:
- Бронхоэктатическая болезнь у 70-80% пациентов вызвана фиброзированием бронхиальной стенки. Развивается вторично на фоне компенсаторного расширения бронхов.
- Трахеобронхиальный стеноз вызван гранулематозными образованиями и увеличением лимфатических узлов. Чаще всего страдает левый главный бронх.
- Бронхолитиаз – образование известковых камней после перенесенной инфекции, способно привести к закупорке бронха. Проявляется кашлем, кровохарканьем, свистящим дыханием или свидетельствует о рецидивирующей пневмонии.
Сосудистые осложнения проявляются в виде васкулитов (воспаление сосудов) или тромбозов, расширением бронхиальных артерий и развитием псевдоаневризмы.
Поражения средостения включают кальцификацию лимфатических узлов, свищи пищевода, поражения перикарда, которые способствуют сердечной недостаточности. Изменения в плевре обнаруживаются в виде образования выпотов. Опасным осложнением становятся бронхоплевральные свищи и пневмоторакс.
Симптомы и признаки
Посттуберкулезные изменения определяются в виде пневмосклероза, фиброза и цирроза. Сморщивание легкого нарушает функции дыхания и смежных органов. Выделяют следующие признаки фиброза:
- тупая и тянущая боль в груди;
- кашель с мокротой;
- повышение температуры;
- хрипы при выслушивании.

При циррозе из-за массивных изменений легкие теряют воздушность. В результате появляются серьезные симптомы:
- одышка;
- кашель с небольшой мокротой;
- посинение подбородка и конечностей;
- повышенное сердцебиение;
- повышение температуры тела.
Реакцией на рубцевание может быть расширение легкого – эмфизема, которая проявляется повышенной прозрачностью рисунка на рентгене.
Диагностика
Посттуберкулезные изменения хорошо видны на рентгенограмме в виде уплотнений, затемнений или уменьшения объема легкого, изменения сосудистого рисунка. Для изучения функции легких проводится спирометрия, во время которой исследуется:
- объем форсированного вдоха (ОФВ1);
- функциональная жизненная емкость легких (ФЖЕЛ);
- соотношение ОФВ1/ФЖЕЛ.
При нормальной функции легких ОФВ1 ≥80%, ФЖЕЛ ≥80% и ОФВ1/ФЖЕЛ ≥70%. Сочетание показателей показывает наличие различных дефектов:
- обструктивное нарушение при ОФВ1/ФЖЕЛ <70%;
- рестриктивное нарушение при ОФВ1/ФЖЕЛ соотношение ≥70% и ФЖЕЛ <80%;
- сочетанный дефект ОФВ1/ФЖЕЛ <70% и ФЖЕЛ <80%.

Диагноз подтверждается на основании симптомов, рентгенографии грудной клетки или компьютерной томографии, серологического тестирования для подозрения на вторичный аспергиллез (антитела IgG).
Общие принципы лечения
Для снижения риска осложнений наряду с противотуберкулезными средствами назначают гепатопротекторы, дезинтоксикационую и витаминную терапию. При малых остаточных изменениях рекомендовано диспансерное наблюдение на протяжении года, при больших – в течение 3-5 лет. Наличие сопутствующих болезней, которые понижают иммунитет, обязывает проходить противорецидивную терапию в весенний и осенний периоды.
Важно не упустить реактивацию инфекции, поскольку в кавернозных очагах могут присутствовать микобактерии. Повторный курс интраконазолом смягчает клиническую картину заболеваний. Анализ мокроты позволяет выявить возбудителей, которые обуславливают воспаления на фоне рубцевания бронхолегочной ткани. Применяются длительные курсы терапии антибиотиками. Сами по себе ограниченные участки пневмосклероза не подлежат лечению. Иногда назначается кислородотерапия.
Хирургическое лечение требуется, если препараты не способны ликвидировать очаг инфекции. Выделяют следующие показания для операции:
- одышка мешает нормальной жизнедеятельности;
- наблюдаются рецидивы воспалительных процессов;
- развивается аспергиллез и другие гноеродные инфекции;
- зона поражения увеличивается;
- сильное кровохарканье.
При фиброзе удаляется функционально неполноценный очаг. Хирургическое лечение проводится, если посттуберкулезные изменения сосредоточены в одной доле легкого и не привели к ХОБЛ с сердечной и дыхательной недостаточностью.
Прогноз
После лечения легочного туберкулеза функция легких продолжает снижаться на протяжении 18 месяцев. К факторам риска развития посттуберкулезных изменений относятся:
- плохая рентенологическая динамика;
- выявление микобактерий в мокроте;
- длительность лечения.
Хронические заболевания легких, застойная сердечная недостаточность, аутоиммунные заболевания и ВИЧ-инфекции значительно ухудшают прогноз. Пациентам со значительными нарушениями дыхательной функции важно контролировать состояние на протяжении 1,5-2 лет после завершения противотуберкулезного лечения.
Последствия и осложнения
Аспергиллез – опасное осложнение туберкулеза, связанное с заселением грибка aspergillus fumigatus в остаточных полостях легкого. Выявляются в 22% случаев после лечения и проявляется:
- длительным недомоганием;
- кашлем;
- периодическим кровохарканьем.
Бронхоэктатическая болезнь у 20-60% пациентов приводит к изменению функции и структуры дыхательных путей, сопровождается кашлем, обильной гнойной мокротой, кровохарканьем. Повышает риск пневмонии. Появление антибиотиков широкого спектра снизило вероятность развития бронхоэктатической болезни.

К другим посттуберкулезным осложнениям относятся стеноз трахеи и бронхов, образование трахеопищеводного свища – эти состояния опасны для жизни, но встречаются крайне редко. Бронхогенные карциномы и туберкулез легких часто сопутствуют друг другу.
Вывод
Посттуберкулезные изменения связаны с рубцеванием тканей легких, нарушением трофики и дыхательной функции из-за структурных нарушений. Ранняя диагностика и долговременная терапия позволяют избежать осложнений.
Читайте также:


