Что такое гистологическое исследование при туберкулезе

Одной из причин недостаточной эффективности противотуберкулезной химиотерапии является туберкулез с множественной лекарственной устойчивостью микобактерий [1]. В 2016 году сохраняется рост распространенности МЛУ МБТ среди контингентов, состоящих на учете на окончание года: 20,5 на 100 000 населения в 2009 году, 25,5 на 100 000 населения в 2015 году и 25,8 на 100 000 населения в 2016 году [Форма ФСН № 8].
В большинстве противотуберкулезных учреждений наиболее часто используемым диагностическим материалом для бактериологического исследования при туберкулезе легких является мокрота и смывы с бронхов больного, но результаты используемых традиционных методов выявления МБТ в этом диагностическом материале в настоящее время уже не удовлетворяют клиницистов [2].
Бактериоскопическое подтверждение диагноза в Российской Федерации отмечено у 17,5% впервые выявленных пациентов с туберкулезом легких в 2015 году, у 16,8% в 2016 году [Форма ФСН № 8]. В большинстве случаев, среди впервые зарегистрированных пациентов с туберкулезом легких, бактериовыделение редко фиксируется и культуральным методом: 2005 год – в 15,2%; 2015 год – в 29,2%; 2016 год - в 34,1% случаев [3]. То есть лечение туберкулеза начинается, в большинстве случаев, без знаний о наличии или отсутствии лекарственной устойчивости МБТ к противотуберкулезным препаратам.
Учитывая высокую встречаемость лекарственно устойчивого туберкулеза в настоящее время, адекватный режим лечения у впервые выявленных больных может быть подобран только после получения результатов теста на чувствительность МБТ как минимум к рифампицину - как маркеру МЛУ [4; 5]. При туберкулезе ткань пораженного участка легкого может быть непосредственно материалом для лабораторных исследований [6]. Одним из наиболее безопасных для пациента и доступных для медицинского персонала способов биопсии легкого, по мнению ряда авторов, принято считать чрезбронхиальный [7]. Последующее лабораторное исследование биоптата легкого может включать в себя: микроскопию мазка, посев на плотные и жидкие питательные среды, исследование методом полимеразной цепной реакции (ПЦР), морфологическое изучение и определение лекарственной устойчивости МБТ к ПТП. Всё вышеизложенное явилось основанием для планирования настоящего исследования.
Цель исследования. Оценить возможность определения спектра лекарственной устойчивости МБТ у больных туберкулезом (МКБ-10, А16.0) путем бактериологического анализа образца ткани, полученного при ЧББЛ.
Обязательными условиями включения больных в исследование являлись: двукратное отрицательное бактериоскопическое исследование мокроты на кислотоустойчивые микобактерии (КУМ), отрицательные результаты культурального (посев на BACTEC) и молекулярно-генетического (ПЦР) исследования мокроты на МБТ, установленный диагноз впервые выявленного туберкулеза легких и контролируемое лечение пациента.
До проведения ЧББЛ большинству обследуемых (74%) была выполнена бронхоскопия и взятие смывов из трахеобронхиального дерева для проведения бактериологического исследования. У всех пациентов были получены отрицательные результаты молекулярно-генетического, микроскопического и культурального исследования смывов с бронхов на МБТ.
Абсолютными противопоказаниями к выполнению ЧББЛ считали: единственное функционирующее легкое, выраженные нарушение свертывающей системы крови и легочно-сердечную недостаточность III степени.
Все процедуры выполнены под местной инстилляционной и аэрозоль-анестезией. Полученный биопсийный материал направляли на гистологическое и бактериологическое исследования во всех случаях, независимо от количества полученного материала. Во время одного исследования производилось взятие от 1 до 8 кусочков ткани, в зависимости от переносимости больным процедуры и наличия осложнений.
Для обнаружения возбудителя в биопсийном материале были применены микробиологические методы исследования, такие как люминесцентная микроскопия, посев на жидкую питательную среду Мидлбрука 7Н9 для культивирования с последующей радиометрической (BACTEC MGIT-460) оценкой роста культуры, ПЦР для обнаружения ДНК МБТ.
Определение резистентности МБТ к ПТП проводили двумя способами: на системе GeneXpert MTB/RIF (Cepheid, США), представляющей собой молекулярный тест на наличие ДНК микобактерий туберкулеза и устойчивости к рифампицину, а также методом абсолютных концентраций, после выделения культуры МБТ на жидкой питательной среде в автоматизированной системе BACTEC MGIT 460 (Becton Dickinson, США), что позволяло получить сведения о наличии лекарственной устойчивости к ПТП 1-го и 2-го ряда.
Результаты и обсуждение. Обследованию подверглись преимущественно больные с диагнозом инфильтративный туберкулёз лёгких – 107 человек (43,5%) и диссеминированный туберкулез легких – 71 человек (28,9%). Третьим по частоте был диагноз очагового туберкулеза легких - 22 человека (9,0%). Почти одинаково редко встречались больные с диагнозами: туберкулема легких - 19 человек (7,7%) и кавернозный/фиброзно-кавернозный туберкулез – 18 человек (7,3%), а также с диагнозами цирротического туберкулеза – 5 человек (2,0%) и казеозной пневмонии – 4 человека (1,6%).
Срок наблюдения за больными в противотуберкулезном диспансере и лечения ПТП колебался от 1 до 10 месяцев и в среднем составил 2,5 месяца.
У 170 больных (69,1%) туберкулезный процесс был односторонний и локализовался в правом лёгком у 93 из них (37,8%), у 77 больных (31,3%) - в левом. У 76 пациентов (30,9%) процесс в легких был двухсторонним. Продолжительность ЧББЛ в среднем составила 11,9 минуты (минимальная – 6 мин., максимальная – 21 мин.). Началом процедуры считали момент проведения бронхоскопа в гортаноглотку, окончанием процедуры – извлечение бронхоскопа из дыхательных путей.
Осложнения биопсии наблюдались в 5 случаях (2,0%). В трех случаях (1,2%) развился ятрогенный пневмоторакс, в одном случае (0,4%) биопсия осложнилась развитием субмассивного легочного кровотечения, еще в одном случае (0,4%), у больного с эпилепсией, при проведении ЧББЛ возник эпилептический припадок. Летальных исходов после проведения биопсии не наблюдалось, все осложнения купированы использованием консервативных мероприятий.
Следует отметить, что во всех случаях проведения ЧББЛ, при которых возникли осложнения, удалось выполнить биопсию и получить адекватный по количеству и качеству диагностический материал. Применение в комплексе микроскопии, молекулярно-генетического, культурального и гистологического методов исследования биоптата легкого позволило в 41,9% случаев подтвердить диагноз туберкулеза легких. Методы бактериологической диагностики, использованные при исследовании биопсийного материала, а также их результаты представлены в табл. 1.
Результаты исследования биопсийного материала, полученного при ЧББЛ
Туберкулез давно перестал быть самой распространенной болезнью, но все еще представляет большую опасность для людей. Примерно треть населения является носителем бактерии-возбудителя, которая может передаваться от человека к человеку по воздуху. Поэтому крайне важно вовремя диагностировать туберкулез и принимать все меры для его излечения. Подробнее о лабораторной диагностике туберкулеза, микробиологии этого заболевания и о его лечение вы сможете прочесть в этой статье.
Туберкулез
Что представляет собой туберкулез? Эту болезнь вызывает особая бактерия Mycobacterium tuberculosis. Она преодолевает защиту иммунной системы и начинает бесконтрольно размножаться. В результате инфекция поражает легкие человека, вызывая распад тканей и приводя к серьезному поражению внутреннего органа. В определенный период развития заболевания человек становится заразным, при этом никаких явных симптомов у него может не появляться некоторое время. Так как туберкулез передается по воздуху, такой больной становится опасен для множества людей и прежде, чем болезнь обнаружат, успевает заразить множество здоровых людей. Более того, почти треть всех людей на нашей планете имеет в своем организме бактерии, вызывающие туберкулез. Просто их иммунитет достаточно силен для того, чтобы сдерживать их рост. Такие пассивные носители не могут заразить других до того момента, пока болезнь не перейдет в острую форму. Туберкулез может передаваться не только от человека к человеку, но и через зараженные продукты, в частности, мясо птиц и животных. Для того чтобы избежать эпидемии среди населения, существует метод лабораторной диагностики туберкулеза ГОСТ 26072-89, который позволяет вовремя выявить наличие возбудителя.
В некоторых странах туберкулез распространен больше, чем в других, и влиять на это могут разные факторы. Например, распространение ВИЧ может вызывать также и рост инфицирования туберкулезом, поскольку вторичный иммунодефицит человека делает организм больного открытым для всех болячек. Например, в США наибольшее распространение туберкулез достиг в 1985 году. К 1993 году благодаря мощной государственной поддержке число случаев заражения удалось снизить, но количество больных во всем мире до сих пор вызывает тревогу. Лабораторная диагностика туберкулеза у взрослых крайне важна, так как позволяет на начальной стадии выявить разные формы туберкулеза. В результате пациент получает достаточное лечение, а люди, контактирующие с ним, избегают опасности заражения.
Методы диагностики туберкулеза
Это заболевание опасно. Его очень трудно выявить только с помощью одного метода исследования. Поэтому чаще всего врачи прибегают к дифференциальной диагностике туберкулеза, которая включает в себя несколько способов и позволяет точно установить диагноз. Какие основные методы диагностики можно выявить?
- Флюорография позволяет выявить наличие заболевания по измененному рисунку легких.
- Сбор анамнеза – изучение истории болезни пациента, его жалоб, анкетирование. Сам по себе данный метод не является основанием для постановки диагноза, но опытный специалист вкупе с другими способами может достаточно быстро выяснить причину плохого самочувствия.
- Осмотр пациента – прослушивание легких и перкуссия позволяют выявить хрипы и другие расстройства дыхания.
- Лабораторная диагностика проводится на основе анализов и направлена на выявление возбудителя и атипичных реакций организма (например, воспаления).
Лабораторная и инструментальная диагностика туберкулеза у детей – это достаточно сложная задача, поскольку диагноз сложно подтвердить при помощи микроскопического исследования, а симптомы часто бывают размыты и схожи с другими болезнями. Вот почему детям в школе и в детских садах часто ставят пробу Манту, которая показывает, есть ли иммунный ответ на введенные бактерии.
Лабораторная диагностика туберкулеза
Этот метод является разновидностью клинической диагностики и позволяет выявить наличие заболевания по изменению в химических и количественных составляющих тканей человека. Для лабораторной диагностики могут браться в качестве материалов для исследования следующие жидкости:
Современные методы лабораторной диагностики туберкулеза предполагает использование всех способов одновременно в том случае, если необходим быстрый и четкий ответ. Ведь в некоторых ситуациях счет может идти на часы. Своевременно поставленный диагноз может помочь назначить верное лечение и спасти жизнь пациенту. Лабораторная диагностика туберкулеза включает несколько методов, каждый из которых обладает своими плюсами и минусами.
Микроскопический метод
Микроскопический метод позволяет установить наличие в организме бактерий при помощи реагентов, которые при контакте с возбудителем туберкулеза окрашиваются в определенный цвет. Например, если в организме найдена Mycobacterium tuberculosis в превышающем норму количестве, то контраст становится красного цвета. Для ускорения процедуры микроскопии иногда используют люминесцентный метод, который позволяет выявить возбудителя гораздо быстрее. В этом случае чужеродные организмы подсвечиваются синим или зеленым светом. Несмотря на плюсы в виде быстрого результата и относительно простоты, микроскопический метод не считается идеальным. Он редко показывает точный результат. Если человек болен туберкулезом, но число возбудителей недостаточно для того, чтобы отразиться на цвете контраста, то болезнь запросто можно пропустить. Тем не менее, такой метод все еще используют в некоторых государственных учреждениях.
Бактериологический метод

Среди лабораторных методов диагностики туберкулеза следует отметить бактериологический способ, так как он используется чаще всего. Для данного анализа в качестве исследуемого материала берется мокрота из легких, которая всегда присутствует при туберкулезе легких. Поскольку в ней содержится множество бактерий и грибов, то для идентификации определенной группы микроорганизмов может потребоваться до восьми недель. В течение этого времени лаборант обычно выполняет следующие процедуры:
- Выделяет бактерии из первоначальной пробы.
- Высеивает бактерии и выращивает чистую культуру, изучая ее свойства. Именно этот процесс занимает дольше всего времени, так как микроорганизмам требуется время для размножения.
- Детально исследует клетки.
Для того чтобы бактерии не погибли, их помещают в особую питательную среду, в которой они чувствуют себя точно так же, как и в человеческом организме. Когда чаще всего применяется бактериологический метод? Обычно его используют в тех случаях, когда диагноз уже предварительно установлен и лишь нуждается в дополнительном подтверждении. Бактериологический метод является одним из самых точных способов, но, к сожалению, скорость ответа оставляет желать лучшего.
Проба Манту
Проба Манту – это наиболее ранний вид диагностики туберкулеза. Он был изобретен еще в 1908 году. Это простой и быстрый способ понять, есть ли у человека туберкулез. В больших коллективах (особенно детских) больной может послужить источником заражения для всех остальных. Вот почему проба Манту чаще всего ставится профилактически детям раз в год. При наличии симптомов туберкулеза туберкулин может быть введен повторно.
Во время исследования под кожу в руке пациента вводят антиген возбудителя туберкулеза. Он не является опасным для организма человека и уж конечно же не может заразить его. Процедура проводится с помощью специальной маленькой иглы и практически не вызывает никаких болевых ощущений. Если в вашем организме есть возбудители туберкулеза, то на месте укола образуется большое красное пятно, превышающее принятые нормы. Специалист обычно измеряет его с помощью линейки. Если патология обнаружена, то человека отправляют на дополнительное обследование. Само по себе увеличение реакции Манту не может считаться основанием для постановки диагноза. Но и слишком маленький размер Манту также не является положительным результатом, так как это может указывать на проблемы с иммунитетом.
Для того чтобы метод исследования показал как можно более четкий результат, после подкожного введения туберкулиновой пробы нужно соблюдать несколько правил:
- не чесать место укола;
- не мочить его.
Если же рекомендации не были соблюдены, то об этом обязательно нужно рассказать врачу, так как это может исказить результаты исследований.
Серологический метод

Серологические методы диагностики туберкулеза пришли к нам также из XX века. Однако после многочисленных испытаний ученые осознали, что в отличие от всех остальных инфекций, серологический метод в отношении туберкулеза не обладает нужной чувствительностью и не может гарантировать точную постановку диагноза. Именно поэтому после анализа методов лабораторной диагностики туберкулеза серологический способ не был рекомендован специалистами для массового применения. Возможно, в ближайшем будущем будут созданы более дешевые и эффективные способы серологической диагностики, которые будут способны выявлять специфические антигены туберкулеза, но пока что в медицине применяют другие методы.
Метод ПЦР на данный момент считается одним из самых эффективных лабораторных методов ранней диагностики туберкулеза. Что он собой представляет? Полиразмерная цепная реакция позволяет добиться значительного увеличения некоторых фрагментов ДНК и оценить визуально ее составляющие. Этот метод разработал в 1983 году ученый Кэри Мюллис, и в XXI веке он продолжает использоваться во всем мире. Кроме простого увеличения, ПЦР позволяет производить и некоторые другие манипуляции, которые также способны дать определенную информацию об организме человека.
ПЦР отлично зарекомендовал себя в качестве диагностического способа, поэтому его часто применяют как отдельно, так и в комплексе с другими исследованиями. Для анализа браться может любая жидкость, но чаще всего исследуется слюна или мокрота пациента. Если речь идет о менингите, вызванном туберкулезом, то в этом случае для анализа берут спинномозговую жидкость. Главный плюс данного метода заключается в том, что он обладает высокой чувствительностью и позволяет выявить даже минимальную концентрацию туберкулезной палочки. Кроме того, результат можно получить очень быстро – обычно ответ появляется в течение суток.
Цитология и гистология

К сожалению, во врачебной практике довольно часто встречаются такие случаи, в которых на лицо наличие клинической картины туберкулеза, рентген также показывает изменения в структуре тканей, но по анализам невозможно установить точную причину недомогания. Тем временем без лабораторного подтверждения невозможно грамотно назначить лечение. В этих случаях для исследования может быть использован гистологический или цитологический метод.
Гистологическое исследование представляет собой анализ ткани, который проводится под большим увеличением. Для постановки диагноза чаще всего берут биопсию из легких. Забор тканей происходит с помощью небольшого среза. Данная операция может быть довольно болезненной, поэтому ее делают только при наличии четких показаний.
Цитологическое исследование мокроты считается во многих случаях обязательным при постановке диагноза. Высушенные и предварительно окрашенные мазки рассматривают под большим увеличением. У больных туберкулезом на них можно рассмотреть гнойно-слизистые образования, чуждые здоровым легким. Также отмечается скопление моноцитоидных мононуклеаров. Две этих методики – цитология и гистология обладают высокой информативностью для специалистов, но при этом не требуют больших материальных или временных затрат, поэтому применяются достаточно часто.
Симптомы туберкулеза

Вы можете быть носителем бактерии, вызывающей туберкулез, но если ваш иммунитет при этом довольно сильный, то вы не заболеете. Так называемый скрытый туберкулез не является заразным и не представляет опасности для окружающих. Но для самого больного скрытая форма туберкулеза не является хорошим вариантом, так как может стать активной в любой момент. Такой человек является своеобразной бомбой замедленного действия, которая может активироваться в любой момент. Вот почему лечение одинаково и для скрытой, и для активной формы. Какие основные симптомы туберкулеза?
- Кашель, который не проходит более трех недель.
- Кровянистые выделения из легких (кашель с кровью).
- Потеря веса без особых причин.
- Боль в груди и при дыхании.
- Повышенная температура.
- Потливость и слабость.
- Озноб.
- Потеря аппетита.
Туберкулез может воздействовать не только на легкие, но и на другие внутренние органы: например, на почки, позвоночник и мозг. Если туберкулез распространяется вне легких, то симптомы могут различаться в зависимости от места локализации бактерий. Например, туберкулез позвоночника может заставить вас чувствовать боли в спине, а туберкулез почек приводить к повышенному мочеиспусканию. Однако чаще всего туберкулез начинается именно в легких, поэтому симптомы у пациентов схожи между собой.
Причины и профилактика
Анализ бактериологических методов лабораторной диагностики туберкулеза показывает, что данный способ является весьма эффективным для лечения и предупреждения развития активной формы туберкулеза. Но не всегда удается найти эффективное лечение, особенно на поздних стадиях болезни. Поэтому врачи предпочитают предупреждать болезнь и настаивают на различных профилактических методах. Что может вызвать развитие туберкулеза?
Он появляется лишь от одной микобактерии, которая передается от больного во время разговора, чихания или смеха. Этого оказывается достаточно для того, чтобы собеседник подхватил болезнь. Но шансы заразиться от незнакомца минимальны. Гораздо большую опасность представляют люди, которые не знают о своем заболевании, но находятся с вами в близком контакте. Однако вы можете предпринять следующие меры для предотвращения развития заболевания:
- Избегайте общественных мест и скоплений людей.
- Носите специальную маску.
- Периодически проверяйтесь.

Все перечисленные методы работают лишь на треть. Поскольку все мы живем в окружении других людей, полностью избежать контакта с ними не представляется возможным. Ношение маски может снизить риск заражения. Поэтому все, что на самом деле в наших руках – это заботиться о своем здоровье и вовремя подмечать настораживающие симптомы. Особенно следует быть осторожными людям, которые имеют следующие заболевания:
- сахарный диабет;
- ВИЧ;
- рак;
- болезни почек;
- критично низкую массу тела.
Своевременная дифференциальная диагностика туберкулеза помогает увеличить шансы на полное выздоровление и защищает ваших близких от заражения.
Факты
Вот несколько фактов о туберкулезе, которые заставят вас задуматься.
- Туберкулез входит в тройку основных причин смерти пациентов в возрасте от 15 до 44 лет.
- По оценкам ВОЗ примерно девять миллионов человек в год болеют туберкулезом, из них три миллиона никогда не узнают о своей болезни.
- Симптомы туберкулеза, такие как потливость, потеря веса и невысокая температура могут быть слабо выражены на протяжении многих месяцев, за время которых люди могут заразить около 10-15 человек.
- Туберкулез – это патоген, который может передаваться от человека к человеку исключительно по воздуху.
Лечение
Диагностика и лечение туберкулеза крайне важно для поддержания здоровья. Ведь без лечения 2/3 больных умирают. Однако при своевременном приеме препаратов болезнь является излечимой в 100 % случаев. На ранних стадиях применяются антибиотики, а на поздних может потребоваться и операция. В некоторых случаях бактерии туберкулеза могут мутировать в инфекцию, которая окажется невосприимчивой к стандартным лекарствам. Тогда потребуется более длительное лечение препаратами нового поколения, которые доступны далеко не во всех странах. Также после излечения нередко наступают рецидивы, которые требуют повторного курса лекарств. Микроорганизмы туберкулеза чрезвычайно устойчивы и могут быть уничтожены только специальными и довольно сильными препаратами. При помощи народной медицины и других альтернативных методов вылечить это серьезное заболевание нельзя.
Клиническая диагностика туберкулеза обязательно должна проводиться регулярно даже при отсутствии каких-либо симптомов. Своевременное обследование может предотвратить многие проблемы, связанные со здоровьем.
Цитологические и гистологические методы играют важную, а нередко и решающую роль в распознавании заболеваний органов дыхания. Большое значение имеет исследование клеточного состава мокроты. В нативных и специально окрашенных препаратах находят лейкоциты, эритроциты, клетки плоского и цилиндрического эпителия, альвеолярные макрофаги, пылевые, эпителиоидные, гигантские и опухолевые клетки, кристаллы холестерина и Шарко—Лейдена, неизмененные, обызвествленные коралловидные волокна, микобактерии туберкулеза, неспецифическую флору, друзы актиномицетов, аспергиллы, дрожжевые грибы, сферулы кокцидиоидногэ микоза и т. д.
Следует иметь в виду, что обызвествленные очаги в легких определяются иногда при хроническом абсцессе легкого и гистоплазмозе. Клетки метаплазированного эпителия бронхов со значительной атипией, весьма сходные с элементами злокачественного новообразования, встречаются при хронической пневмонии или бронхите.
Эпителиоидные и гигантские клетки Пирогова— Лангханса можно обнаружить не только при туберкулезе, но и при саркоидозе. Вот почему результаты цитологического анализа мокроты приобретают важное диагностическое значение, если они подтверждаются другими методами исследования.
Частота обнаружения тех или иных клеточных элементов в мокроте или в смывах из бронхов зависит от фазы и динамики процесса, локализации патологического образования в легких, например, при центральном или периферическом раке. Результативность цитологического диагноза, указывал в 1961 г. Umiker, обратно пропорциональна расстоянию опухоли от бифуркации трахеи. Этими факторами следует объяснить различную частоту выявления клеток опухоли при раке легких: в 70—87,6% по данным А. Я. Альтгаузена (1962), Н. Н. Шиллер-Волковой и соавт. (1964), в 24,6—38—45% по наблюдениям Р. Д. Блиновой (1972).
Тот же метод исследования оправдывает себя в диагностике периферических лимфаденитов. При туберкулезе характер обнаруживаемых тканевых изменений зависит от фазы процесса (Е. Д. Тимашева, 1953; М. Г. Абрамов, 1974). В I гиперпластической стадии определяется лишь гиперплазия лимфаденоидной ткани, во II стадии (гранулематозной) находят элементы туберкулезного бугорка, в III — массивный казеозный некроз, в IV — гной, в V (фиброзной) — соединительнотканные волокна, мелкие клеточные элементы.
При раке в пунктатах из лимфатических узлов обнаруживают клетки опухоли, при саркоидозе — эпителиоидные и гигантские клетки без признаков творожистого некроза, при лимфогранулематозе — клетки Березовского—Штернберга и большое число эозинофилов, при лимфолейкозе— картину мономорфной гиперплазии лимфоидной ткани и т. д.
Те или иные патологические изменения удается обнаружить при цитологическом исследовании пунктатов печени, селезенки, костного мозга. Пользуясь этим методом, Olderhauser и соавт. выявили туберкулезные бугорки в печени у 25,3 % больных диссеминированным туберкулезом и у 7,3% — при других его формах. Почти в 60% случаев при пункции печени находят гранулемы, характерные для саркоидоза, особенно при I его стадии (Scadding, 1967, и др.). Сочетая этот способ исследования с пери-тонеоскопией, Tachibana и соавт. (1971) выявили такие тканевые изменения в печени у 70%, a Liehr (1971) — у 90% больных саркоидозом.
Известное значение в дифференциальной диагностике приобретает цитологическое изучение материала, полученного при трансторакальной пункции легкого. Этот метод исследования, который впервые использовал Leyden .еще в 1883 г., в последнее время получил более широкое применение. В пунктате, помимо альвеолярного и бронхиального эпителия, можно обнаружить при туберкулезе эпителиоидные и гигантские клетки и элементы творожистого некроза, при саркоидозе — эпителиоидные и гигантские клетки, при раке и других злокачественных новообразованиях — клетки опухоли и т. д.
Sabow и соавт. при изучении пунктатов установили диагноз рака легкого у 117 больных, между тем как при бронхоскопии — у 81, а при цитологическом исследовании мокроты — лишь у 59 из них. По данным Р. Д. Блиновой (1972), диагноз рака удается верифицировать при пункции легкого у 91,9% больных, по наблюдениям И. С. Мечевой (1973), Н. А. Шмелева (1959) и др. — у 57—80%, а по материалам М. Г. Виннера и М. Л. Шулутко (1971) — у 50% больных. Менее результативна диагностическая пункция при аденоме, гамартохондроме и других доброкачественных образованиях легких. Однако Otto и Frick (1971) на обширном материале (1000 диагностических пункций легкого, произведенных на протяжении 1967—1971 гг. у больных со злокачественными и доброкачественными новообразованиями, туберкулезом, микозами, пневмокониозом, хроническим воспалительным процессом и т. д.) удалось подтвердить диагноз в среднем в 3/4 случаев.
Пункцию легкого целесообразно производить при периферической локализации процесса и достаточной величине патологического образования в легком. Не рекомендуется пользоваться этим методом при подозрении на асбсцесс или гангрену, кисту или эхинококкоз ввиду возможности инфицирования плевральной полости, а также при аневризме легочных сосудов. Его нельзя применять у больных с геморрагическим диатезом, при легочно-сердечной недостаточности у пожилых людей.
При проведении диагностики на злокачественные опухоли органов дыхания проводится биопсия легких. С помощью этой хирургической процедуры специалисты получают биологический материал, необходимый для цитологического и гистологического исследования. Только благодаря биопсии удается выявить злокачественные опухоли на ранней стадии их развития.
Показания к проведению биопсии
Биопсия легких обычно назначается в том случае, если подтвердить диагноз другими исследованиями не удалось. Этот метод показывает отсутствие или наличие патологических процессов вирусной, бактериальной или грибковой природы, раковых клеток и позволяет оценить состояние соединительной ткани.
К показаниям относятся:
- туберкулез,
- пневмониты,
- подозрение на злокачественную опухоль,
- лимфома,
- альвеолит,
- меззотелиома плевры,
- наличие опухоли неясного патогенеза,
- длительная пневмония.
Проводится биопсия также при системных заболеваниях легких.
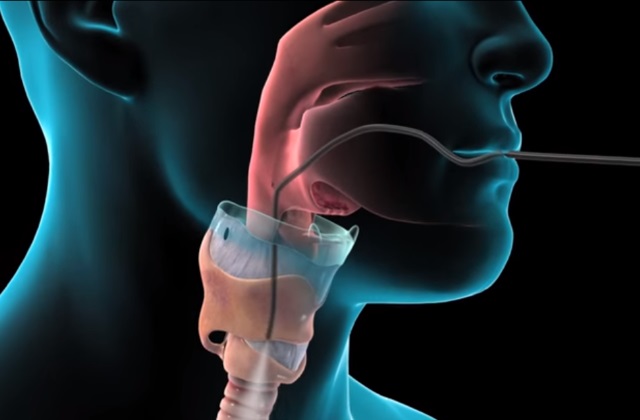
С помощью исследования врачи устанавливают цитоморфологическую картину новообразования в легких. В некоторых случаях врач требует также проведения забора биоптата из лимфатических узлов, плевры и бронхов. Только после подтверждения диагноза подбирается оптимальная терапия.
Противопоказания
Несмотря на эффективность биопсии легких, метод имеет определенные противопоказания. Делятся они на абсолютные и относительные. Однозначно отказаться от проведения исследования придется при наличии следующих патологий:
- тяжелом геморрагическом диатезе,
- выраженной гипоксии,
- массивном кровохаркании,
- приступах астмы,
- злокачественной аритмии.
При относительных противопоказаниях рекомендуется отказаться от процедуры и подобрать другие способы исследования легких, но окончательное решение принимает лечащий врач. С осторожностью проводится биопсия при искусственной вентиляции легких, хронической почечной недостаточности и легочной гипертензии.
Виды биопсии
Существует несколько способов исследования легочной ткани. Подбираются они в зависимости от состояния пациента и локализации опухоли. Биопсия бывает нескольких видов:
- трансбронхиальная,
- пункционная,
- открытая,
- видеоторакоскопическая.
Решать, какой способ необходим для пациента, может только лечащий врач.
Наиболее распространенным методом исследования является трансбронхиальная биопсия. Используется при этом бронхоскоп, с помощью которого врач может осмотреть внутреннюю поверхность бронхиального дерева и трахеи, а также провести санацию, ввести медикаментозные препараты или провести цитологическое исследование.
Назначается метод при центральной локализации опухоли, а также для выявления аномального роста ткани рядом с бронхами и определении инфекционных воспалений. Продолжительность процедуры , около получаса, за это время специалист может взять необходимые материалы из любой области легких.
Биопсия с использованием бронхоскопа проводится также при подозрении на туберкулез. Проведение процедуры целесообразно при незавершенном ателектазе и при необходимости удалить из бронхов слизь, провести санацию, прижечь кровоточащие сосуды. Для заболевания характерны изменения, касающиеся содержания основных липидных фракций.
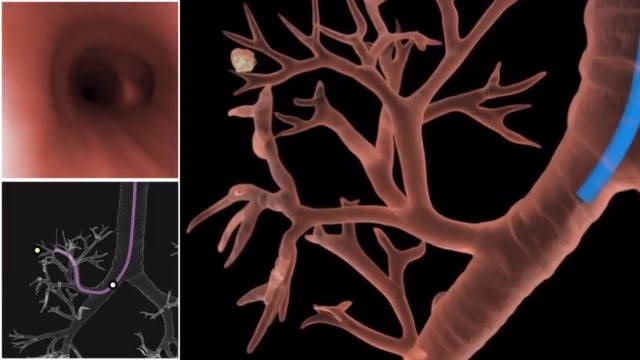
Показаниями являются следующие заболевания:
- альвеолит,
- канцероматоз,
- саркоидоз,
- туберкулез,
- диффузные легочные патологии.
Биоптат (ткани для анализа) добываются путем прокола бронхиальных стенок. Медицинские щипцы вводятся в несколько отделов, чтобы получить образцы с разных участков. Прицельность исследования обеспечивается благодаря рентгену.
Трансторакальная пункция грудной клетки проводится с использованием полой длинной иглы. Подходит метод при периферической локализации опухоли легких и необходимости провести пункцию плевральной полости в случае подозрения на туберкулез. К недостаткам способа относится время, на протяжении которого нужно ждать результат: данные будут получены в течение двух недель.
Подходят для исследования иглы Сильвермена или троакар. В результате получить удается клеточный образец ткани, которая расположена вблизи грудой клетки. Возможности пункции ограничены: врач не всегда может попасть к участку, с которого нужно взять образец для анализа. Но если достаточная информация получится, дальнейшая диагностическая торакотомия не требуется.
При открытой биопсии легких проводится хирургическое вмешательство. Во время операции врач отсекает кусочек ткани, достаточный для проведения анализа. Метод предусматривает разрез в легочной области грудной клетки. Способ назначается при поражениях диссеминированного типа, природу которых установить специалисты не смогли.
С помощью биоптата, который обеспечивает открытая биопсия, безошибочно определяются некоторые заболевания:
- саркоидоз,
- ревматоидные нарушения,
- гранулематоз,
- онкология.
Для пациента обеспечивается эндотрахеальный наркоз. Разрез длиной 8-12 сантиметров выполняется в районе подреберья, немного ниже подмышечной впадины. Больной во время процедуры должен лежать на боку.
Видеоторакоскопическая биопсия легких , наиболее диагностически точный и информативный метод исследования, но проводится он далеко не во всех клиниках. Во время процедуры между ребрами пациента выполняются небольшие надрезы. Через них вводятся необходимые инструменты и видеокамера, благодаря которой врач контролирует ход манипуляций.
Основным плюсом процедуры является малоинвазивное вмешательство, позволяющее сократить вероятность осложнений и реабилитационный период.
Возможные осложнения
Любое вмешательство (а особенно травматичная открытая биопсия) могут привести к осложнениям. При неблагоприятном исходе событий пациента ожидают:
- прокол легких или желудка,
- эмболия головного мозга,
- сосудистое кровотечение,
- дыхательная недостаточность,
- инфицирование раны,
- пневмоторакс.
Чтобы минимизировать возможность осложнений от процедуры необходимо тщательно подготовить пациента к исследованию.
Важную роль играет постоянный рентген-контроль во время и после вмешательства. Если проводилась биопсия легких открытым способом, назначаются антибиотики.
Непосредственно после вмешательства больной должен некоторое время воздерживаться от интенсивных физических нагрузок и соблюдать постельный режим. Правильно проведенные процедуры не влияют на дальнейшую жизнь.
Как подготовиться
Прежде чем назначается биопсия, обязательно проводится ряд визуальных исследований: магнитно-резонансная и компьютерная томографии, делается рентген. Когда локализация опухоли будет установлена, подбирается оптимальный способ забора ткани из легких.
Вне зависимости от вида процедуры пациенту необходимо:
- За 3-4 дня до проведения исследования отказаться от медикаментозных средств, способствующих разжижению крови.
- Отказаться от пищи за восемь часов до биопсии, с утра рекомендуется не пить даже простую воду.
- Перед заходом в кабинет следует избавиться от линз, протезов и украшений.

Больной обязательно должен рассказать врачу о том, какие у него есть хронические заболевания, проводится ли в настоящее время медикаментозное лечение, имеется ли аллергия или нарушения системы крови.
Предварительно могут понадобиться дополнительные исследования и анализы , рентген грудной клетки, коагулограмма, ЭКГ, анализ крови на уровень мочевины.
Как проводится биопсия
Этапы проведения исследования легких зависят от выбранного способа биопсии. Так, эндоскопическое вмешательство выполняется в амбулаторных условиях и требует местной анестезии. Бронхоскоп вводится через рот или нос, поэтому слизистая обрабатывается лидокаином.
Пациента укладывают на спину. Во время процедуры специалист последовательно осматривает бронхиальное дерево и все его отделы. Через инструментальный канал бронхоскопа вводятся специальные щипцы, с помощью которых добываются ткани с необходимых участков.
Пункционная биопсия проводится под местной анестезией, но при необходимости допускается применение общего наркоза. Во время КТ или рентгена определяется оптимальное расстояние до места взятия материалов для проведения исследования, так выбирается место ввода иглы.
Участок кожи обезболивается, выполняется прокол грудных стенок и висцеральной плевры. Самое сложное для пациента , находиться неподвижно на протяжении всей процедуры, которая займет около 20-25 минут. При этом он может лежать или сидеть, несколько раз придется задержать дыхание.
Малая торакотомия (открытая биопсия) рекомендуется в том случае, если малоинвазивные способы провести невозможно или необходим достаточно крупный кусок легочной ткани. Проводится она в стационарных условиях, применяется общий эндотрахеальный наркоз.
Разрез выполняется в области межреберья кпереди от подмышечной линии. Из-за использования аппарата для наркоза происходит выпячивание легочной ткани в рану. Этот участок прошивается скобами, чтобы обеспечить герметизацию плевральной полости.
Прошитые ткани иссекаются и отправляются на цитологическое исследование. В плевральную полость вставляется дренаж, накладываются швы. Некоторое время пациент находится под наблюдением в условиях стационара.
Если у Вас был опыт о прохождения биопсии и об ощущениях, которые пришлось испытать, Вы можете рассказать нашим читателем в комментариях. Если этот текст был вам полезен , обязательно делитесь информацией в социальных сетях!
Читайте также:


